Диагностика у новорожденных
У новорожденных с выраженными поражениями предположительный диагноз может быть поставлен на основании клинических данных. При выделении паразита из ткани плаценты диагноз врожденной инфекции становится весьма вероятным, но отрицательные результаты исследования не исключают этого диагноза. Выделение Т.gondii из крови новорожденного имеет диагностическое значение, но, как и при культивировании ткани плаценты, отрицательные результаты могут быть получены при наличии врожденной инфекции, особенно если проводилось пренатальное лечение.
Серологическое обследование ребенка осложняется при наличии у него пассивно приобретенного материнского иммуноглобулина IgG. Титр материнских антител, выявленных в крови младенца после родов, прогрессивно снижается. Если не считать случаев обнаружения чрезвычайно высоких титров, то материнские антитела обычно исчезают из крови ребенка к 10-месячному возрасту. Сохранение специфических IgG к токсоплазме на протяжении более 10 месяцев указывает на врожденную инфекцию.
Наличие специфических IgM-антител свидетельствует о врожденной инфекции, но лишь у 1/3 новорожденных с врожденной инфекцией вырабатываются IgM-антитела в выявляемых уровнях. У IgG-позитивного и в тоже время IgM-негативного младенца можно исключить врожденную инфекцию, если при ретроспективном исследовании сывороток матери, взятых при первичном обращении и после родов, не обнаружены IgM-специфические антитела.
Лечение беременных
Лечение начинают сразу после подтверждения острой инфекции. При этом снижается, но не устраняется полностью риск врожденного токсоплазмоза и различных поражений плода. При лечении токсоплазмоза риск развития осложнений составляет 3-5%. В ранние сроки беременности (до 15 недель) при необходимости проводится лечение в течение 4-х недель спирамицином, а с 16-й недели — комбинацией пириметамина и сульфаниламида. Несмотря на то, что схемы и дозировки лечения в литературе различны, доказана необходимость и действенность терапии. При адекватной и ранней терапии число врожденной инфекции и тяжелых осложнений снижается на 50%.
--------------------------------------- Глава 5 --------------------------------------------
Спирамицин (ровамицин) — макролид, полученный из Strep-tomyces ambofaciens с антибактериальной активностью, близкой к эритромицину. Спирамицин в высоких концентрациях обнаруживается в плаценте, откуда в основном и осуществляет свою деятельность. Он практически не проникает через плаценту, ослабляет паразитемию в организме беременной и предотвращает проникновение токсоплазмы в плаценту, что и приводит к снижению врожденного инфицирования. Не выявлено его тератогенного действия ни на животных, ни на человека. Спирамицин обычно назначают в суточной дозе 9 млн. ЕД.
Пириметамин оказывает тератогенное действие (при изучении его действия на животных), поэтому препарат противопоказан при беременности в первом триместре, а сульфаниламид может назначаться без пириметамина. Пириметамин применяется в дозе 50 мг/сут, сульфадимезин — 3 г/сут. С помощью комбинированной терапии одновременно происходит и лечение плода; кроме того, одновременно рекомендуется профилактическое использование фо-лиевой кислоты, чтобы предупредить побочные действия на гемо-поэтическую систему. На сегодняшний день побочные действия, которые могут привести к прерыванию курса лечения, встречаются очень редко. Если появляется аллергия на сульфаниламид, то рекомендуется его замена на спирамицин, что и практикуется в некоторых странах в конце курса лечения.
Прерывание беременности во втором или первом триместре производится только по настоянию пациентки при подтверждении диагноза острого токсоплазмоза.
Лечение новорожденных проводится теми же препаратами, что и беременной женщины: пириметамином, сульфадимезином, спи-рамицином. Во Франции инфицированным детям назначается лечение пириметамином (3 мг/кг — 3 дня) и сульфадимезином (75 мг/кг/день в течение трех недель) с последующим назначением спирамицина (0,375 млн ЕД/кг/день) в течение 5 недель, затем пириметамин (6 мг/кг/10 дней) с фолиевой кислотой. Продолжительность лечения различна. В некоторых центрах лечение назначается до двух лет жизни. Проводится оно под постоянным контролем анализов крови и мочи.
Профилактика
По данным ученых Франции и Австрии, применение мер профилактики и пренатальной терапии приводит к снижению числа инфицированных детей с тяжелыми формами заболевания. Даже
--------------------------------------- Глава 5-------------------------------------------
если риск врожденной токсоплазменной инфекции при своевременном медикаментозном лечении не достигнет уровня 0, риск заболевания детей значительно снижается. В этом случае можно избежать прерывания беременности при постановке диагноза острого токсоплазмоза.
Кроме того, существует возможность пренатальной диагностики, которая позволяет снизить риск инфицирования плода.
Нет единого алгоритма обследования женщин на токсоплазмоз во время беременности. Идеальным считается определение состояния специфического иммунного статуса женщины до наступления беременности, чтобы в дальнейшем можно было определить разницу между острой и текущей токсоплазменной инфекцией (схема 5.1).
Отсутствие антител предполагает возможность острого инфицирования во время беременности, поэтому такой женщине следует предпринять профилактические меры: не контактировать с кошками, подвергать полной кулинарной обработке мясо и мясопродукты, избегать посещений тех мест, где можно встретиться с инфекцией. Таким образом, серонегативные пациентки должны быть информированы о профилактике этого заболевания.
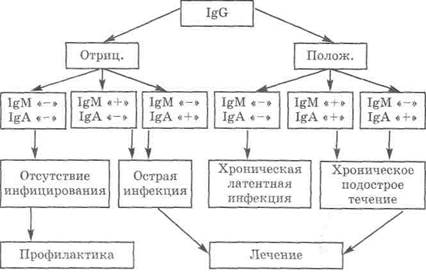
Схема 5.1. Алгоритм обследования беременных на токсоплазмоз
--------------------------------------- Глава 5 -------------------------------------------
В последнее время речь идет о профилактической вакцинации серонегативных к токсоплазме женщин до беременности. С этой целью можно использовать иммуноглобулин человеческий против Toxoplazma gondii — по 1,5 мл внутримышечно 1 раз в три дня, на курс — 7 инъекций с последующим обследованием женщины на наличие специфических антител. При необходимости курс лечения можно повторить.
Выводы
1. Toxoplazma gondii встречается во всем мире и является одной из самых распространенных паразитарных инфекций человека.
2. Человек заражается тканевыми цистами при употреблении полусырого мяса или ооцистами при употреблении немытых овощей или зараженной воды, или непосредственно от кошек.
3. Целью пренатального скрининга является раннее выявление и лечение матери с целью снижения риска развития неврологических нарушений и повреждения зрения у ребенка в результате врожденного токсоплазмоза.
4. Инфицирование плода возможно только при наличии фазы паразитемии, что имеет место при первичном инфицировании матери или при рецидиве заболевания (редко).
5. Частота токсоплазмоза у беременных, по данным авторов, — 6на 1000.
6.Первичная токсоплазменная инфекция протекает, как правило, бессимптомно, поэтому инфицированные женщины могут быть выявлены с помощью серологических методов.
7. Лечение токсоплазменной инфекции у беременных проводится сцелью снижения трансмиссии инфекции плоду специфическими препаратами.
8. Лечение токсоплазменной инфекции в латентной стадии не проводится.
9.Целью неонатального скринига является идентифицирование новорожденных с врожденным токсоплазмозом для проведения лечения и клинического наблюдения.
10.Диагностика врожденного токсоплазмоза базируется на об
наружении паразитов Toxoplazma gondii в крови человека, в фе-
тальной крови при кордоцентезе, в амниотической жидкости, при
наличии IgM в крови плода.
--------------------------------------- Глава 5-------------------------------------------
КРАСНУХА
Краснуха — повсеместно распространенная инфекция. До наступления эры широкого применения вакцины являлась эндемическим заболеванием с сезонным пиком в период поздней зимы и ранней весны, а эпидемии происходили нерегулярно, с интервалом 5-7 лет. Инфекция не характерна для детей дошкольного возраста. Вспышки наблюдаются у школьников старших классов, подростков и взрослых, живущих в закрытых кварталах. Женщины репродуктивного возраста часто инфицируются от детей дома или в детских садах и школах. При естественном инфицировании развивается длительный иммунитет к краснухе.
Сероэпидемиологические исследования, проводившиеся в странах с умеренным климатом до введения вакцинации, показали, что процент людей, имеющих антитела к краснухе, повышается с возрастом: эти антитела выявляются у 50% детей в возрасте 9-11 лет.
Примерно 5% женщин детородного возраста в странах Запада являются серонегативными, в восточных странах это число составляет 10%. Эти женщины подвержены инфицированию краснухой во время беременности. При беременности краснуха опасна с точки зрения риска развития краснухоэмбриопатии, поэтому важно определить инфицирование в этот период и установить возможные последствия для плода.
Этиология
Возбудителем краснухи является рубелла-вирус — маленький РНК-вирус, у которого существует только один серотип, поражающий только человека. Вирус попадает в организм воздушно-капельным путем при прямом контакте. Заражение, как правило, происходит в школьном возрасте.
Инкубационный период — 14-16 дней. Вирус проникает через носоглотку в шейные лимфоузлы. Оттуда на 8-9-й день происходит распространение вируса по всему организму. Длительность ви-ремии — 5 дней. Инфицированные индивидуумы распространяют инфекцию в период от 7 дней до и двух недель после появления сыпи. Экскреция вируса может продолжаться более долгий период, особенно в моче. У новорожденных с врожденной инфекцией вирус проявляется во всех выделениях организма и является важным источником болезни в течение года и более после рождения.
--------------------------------------- Глава 5 -------------------------------------------
Дата добавления: 2016-03-22; просмотров: 941;
