Послеоперационные осложнения у детей с артифакией
Одним из осложнений послеоперационного периода является макулярный отек. Офтальмоскопическая картина при макулярном отеке характеризуется сглаженностью или отсутствием макулярного и расширением фовеолярного рефлекса и некоторой пастозностью сетчатки в данной зоне. На ОКТ определяется интраретинальное разрежение и утолщение нейроэпителия, сглаженность рельефа макулы. При этом интимная связь с комплексом «пигментный эпителий – хориокапилярный слой» сохранена. Причинами развития данного состояния являются разгерметизация глазного яблока во время операции, перепад внутриглазного давления в сторону снижения, высокое давление стекловидного тела к сетчатке, наиболее нежная и подверженная к механическому смещению и тракционному воздействию является зона макулы (витреомакулярный интерфейс). В послеоперационном периоде не исключается стрессовый момент воздействия естественного света, который приводит к реорганизации функциональной и морфологической структуры сетчатки, пигментного эпителия и хориокапилярного слоя в центральной зоне. Длительно существующий макулярный отек сетчатки создает неблагоприятные условия и провоцирует развитие дегенеративных изменений в сетчатке и пигментном эпителии макулы за счет сдавления и нарушения трофики функционирующих нервных клеток ( рис.22).
При имплантации ИОЛ у детей могут развиваться воспалительные реакции, имеющие свои возрастные особенности. Общеизвестно, что дети в сравнении со взрослыми пациентами, имеют повышенную склонность к экссудативным реакциям в послеоперационном периоде
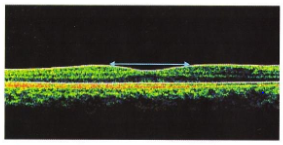
Рис. 22 Гипоплазия макулы со сглаженным рельефом макулярной зоны, но сохраненным строением нейроэпителия и глублежащих слоев. (Собст. фото)
Наиболее характерными являются фибринозный «желеобразный» экссудаты, стерильный гипопион. Фибринозный экссудат в виде тонких нитей в области зрачка из-за ИОЛ чаще появляется на 5-7 день (иногда на 7-10 день) после операции и имеет тенденцию к медленному рассасыванию. Вторым типом экссудативной реакции является «желеобразный» экссудат в виде «облачка», фиксированного на ИОЛ, который чаще появляется в первые дни после операции и рассасывается в течение 3-5 дней. Значительно реже встречается «стерильный» гипопион, рассасывающийся в течение 1-2 дней. Возможно сочетание гипопиона с фиброзным или «желеобразным» экссудатом (рис.23) [11]. Вторичные катаракты в виде фиброза задней капсулы хрусталика, шаров Адамюка-Эльшнига являются наиболее частыми осложнениями, характерными вообще для хирургии детских катаракт, независимо от того, была или нет имплантирована ИОЛ. Это находит свое объяснение в быстрой пролиферации и метаплазии эпителиальных клеток хрусталика, миграции их по задней капсуле, под ИОЛ в оптическую зону. Причем чем младше ребенок, тем быстрее происходят эти процессы и более выражены процессы пролиферации (рис.24).
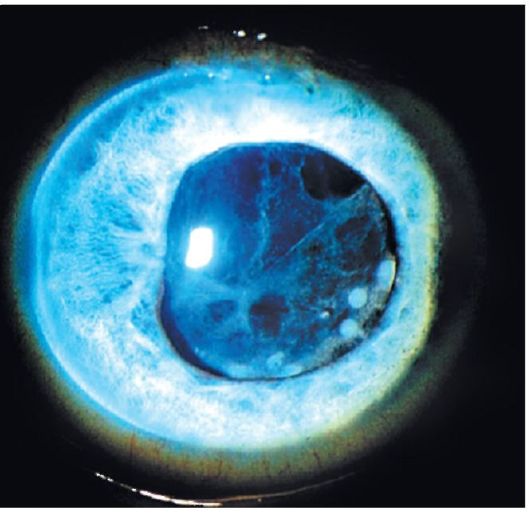
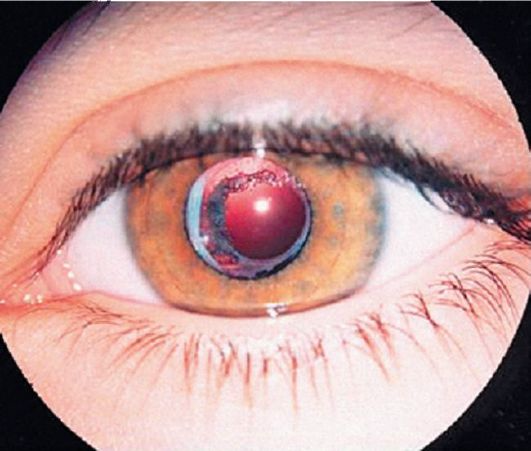
Рис. 23. Фиброз задней капсулы хрусталика на глазу с артифакией у ребенка в возрасте 2 лет
Рис. 24. Артифакия, частичная вторичная катаракта в виде шаров Адамюка-Эльшнига. (Собст. фото)
Специфическим для имплантационной хирургии осложнением является дислокация заднекамерной ИОЛ и децентрация ее оптики (рис.25).
Причиной данного осложнения могут быть смешанная «bag-sulcus» фиксация как результат дефекта хирургии во время имплантации ИОЛ или как следствие деформации капсульного мешка вследствие происходящих в нем фибропластических процессов. Поскольку в детском возрасте экссудативно-пролиферативные процессы протекают более интенсивно, по сравнению со взрослыми, смещения заднекамерных ИОЛ вследствие «bag-sulcus» фиксации являются более выраженным. Это осложнение также может быть вызвано неконтролируемым поведением ребенка – ушибами и травмами оперированного глаза. Одним из вариантов децентрации заднекамерной ИОЛ является ее смещение кпереди, по типу «захвата зрачка». При этом одна часть оптики ИОЛ находится за радужкой в передней камере, на радужной оболочке.
Рис. 25. Децентрация ИОЛ через 8 месяцев после операции. (Собст. фото)
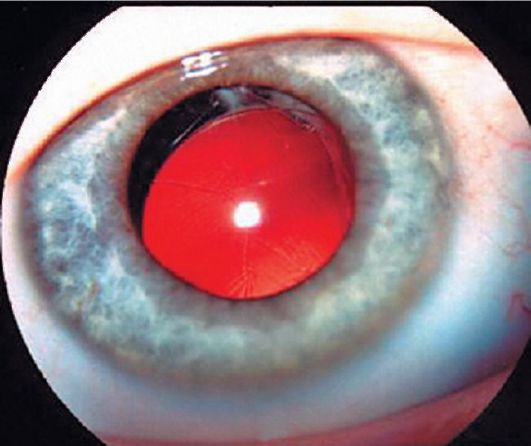
Причиной такой дислокации ИОЛ при первичной дислокации является послеоперационный иридоциклит, а при вторичной имплантации ИОЛ – рецидив рассеченных в ходе операций плоскостных иридокапсулярных сращений, имеющих тенденцию к прогрессированию по краю зрачка с втягиванием радужки под край оптики ИОЛ. При этом центр ИОЛ может сохранять правильное положение по отношению к главной оптической оси глаза. Профилактикой данного осложнения является минимальная травма радужки во время хирургического вмешательства и максимальное сохранение передней капсулы для покрытия края оптической части ИОЛ. Дислокация ИОЛ по типу «захвата зрачка» сопровождается развитием uvea-touch-синдрома, при котором отмечается хронический вялотекущий увеит с периодическим высыпанием мелкоточечных пигментных и беспигментных преципитатов на задней поверхности роговицы и оптической части ИОЛ, фиброз задней капсулы хрусталика или помутнение передних отделов стекловидного тела в случае проведения заднего капсулорексиса. Синдром «захвата зрачка» может ограничиться одной небольшой зоной или прогрессировать, захватывая все большие зоны радужки, вплоть до «полного захвата зрачка», при котором вся оптика заднекамерной ИОЛ перемещается в переднюю камеру и находится перед радужкой (рис.26).
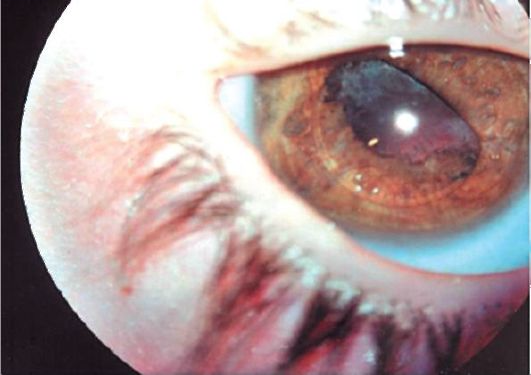
Рис. 26. Синдром «захвата зрачка» после имплантации ЗКЛ у ребенка в возрасте 4 лет. (Собст. фото)
Лечение заключается в проведении противовоспалительной терапии или хирургическом формировании задней камеры с рассечением иридо-капсульных сращений и репозиции ИОЛ.
Дата добавления: 2016-03-20; просмотров: 1566;
