Дифференциальная диагностика. ■ Язвенная болезнь: характерный анамнез, связь боли с приемом пищи, сезонность обострений, отсутствие диареи.
■ Язвенная болезнь: характерный анамнез, связь боли с приемом пищи, сезонность обострений, отсутствие диареи.
■ ЖКБ и холецистит: характерен болевой синдром в правом подреберье с иррадиацией вправо и вверх, в спину, под правую лопатку, болезненность при пальпации в правом подреберье, симптомы Кера, Ортнера, Мерфи. Проводят УЗИ и холецистографию для обнаружения конкрементов.
■ Воспалительные заболевания тонкой и толстой кишки: характерно отсутствие выраженных нарушений экзо- и эндокринной функций поджелудочной железы. Для дифференциальной диагностики используют рентгенологическое, эндоскопическое исследования толстой и, по показаниям, тонкой кишки, бактериологическое исследование кала.
■ Абдоминальный ишемический синдром: систолический шум в эпигастральной области и изменение или непроходимость чревного ствола или верхней брыжеечной артерии по данным аортограмм.
■ Рак поджелудочной железы: характерны соответствующие изменения при проведении УЗИ, селективной ангиографии, КТ, лапароскопии с биопсией.
Лечение
Цели терапии: уменьшение клинических проявлений заболевания (болевого синдрома, синдрома внешнесекреторной недостаточности и т.д.); предупреждение развития осложнений; профилактика рецидивирования.
Показания к госпитализации: угроза жизни пациента; хронический панкреатит в стадии обострения выступает показанием к стационарному лечению в связи с необходимостью парентерального введения препаратов, проведения дополнительных методов исследования.
Исходя из патогенеза хронического панкреатита, лечение следует направить на решение следующих задач: уменьшение панкреатической секреции; купирование болевого синдрома; проведение заместительной ферментной терапии.
Немедикаментозное лечение
Диета не должна стимулировать секрецию панкреатического сока. При выраженных обострениях на первые 3–5 дней назначается голод (стол 0) и гидрокарбонатно-хлоридные воды. При необходимости назначают парентеральное питание: растворы белков (альбумин, протеин, плазма), электролиты, глюкозу, гемодез. Оно способствует уменьшению интоксикации и болевого синдрома и предупреждает развитие гиповолемического шока.
При дуоденостазе проводят аспирацию желудочного содержимого тонким зондом.
Через 3–5 дней больного переводят на пероральное питание. Прием пищи должен быть частым, небольшими порциями. Ограничивают прием продуктов, способных стимулировать секрецию поджелудочной железы: жиров (особенно подвергшихся термической обработке), кислых продуктов. Ограничивают употребление молочных продуктов, богатых кальцием (творога, сыра).
В составе суточного рациона должно быть 80–120 г легкоперевариваемых белков (яичного белка, отварного мяса нежирных сортов, рыбы), 50–75 г жиров, 300–400 г углеводов (предпочтительно в виде полисахаридов). При хорошей индивидуальной переносимости не исключают сырые овощи. Запрещено употребление алкоголя, острой пищи, консервов, газированных напитков, кислых фруктов и ягод, кислых фруктовых соков.
Лекарственная терапия
1. Подавление желудочной секреции: ИПП (омепразол, лансопразол, рабепразол, эзомепразол) либо блокаторы H2-рецепторов гистамина (ранитидин, фамотидин). Препараты этих групп сначала вводят парентерально: омепразол 40–80 мг/сут в/в или фамотидин 20 мг 2–4 раза в сутки в/в, затем переводят больного на прием лекарственных средств внутрь в обычных дозах.
2. Возможно назначение антацидов через 1–1,5 часа после еды и на ночь.
3. Препараты, устраняющие нарушения моторики ЖКТ: домперидон 10 мг или итоприд 50 мг 3–4 раза в день. Препараты назначают при изжоге, отрыжке, тошноте, вызванных дуоденостазом, дуоденогастральным рефлюксом.
4. Купирование болевого синдрома: назначают ненаркотические анальгетики или спазмоанальгетики: метамизол натрий (50% раствор анальгина 2,0 мл или баралгина 5,0 мл), парацетамол 500 мг 3–4 раза в сутки. При выраженном болевом синдроме назначают наркотические анальгетики: трамазолин 800 мг/сут. Морфин противопоказан, так как вызывает спазм сфинктера Одди. Спазмолитики – холиноблокаторы (атропин, платифиллин) и миотропные спазмолитики (дротаверин, мебеверин и др.).При обострении неосложненного хронического панкреатита болевой синдром купируется в течение 3–4 дней. Болевой синдром уменьшают и ферментные препараты, которые по принципу обратной связи уменьшают панкреатическую секрецию.Если в течение недели болевой синдром существенно не уменьшается или длительно необходимы наркотические анальгетики, то необходимо искать осложнения, требующие хирургического лечения, опухоль поджелудочной железы или думать о развитии наркотической зависимости.
5. Заместительная терапия экзокринной функции поджелудочной железы.
Легкая стеаторея, не сопровождающаяся поносами и похуданием, может быть скорректирована диетой. Показанием для назначения ферментов выступает стеаторея с потерей более 15 г жира за сутки, сочетающаяся с поносом и снижением массы тела.
Дозы ферментных препаратов зависят от степени панкреатической недостаточности и желания больного соблюдать диету. Для обеспечения нормального процесса пищеварения при полноценном питании у больных с выраженной внешнесекреторной недостаточностью необходим прием 10000–30000 ЕД липазы (креон, мезим-форте, панзинорм форте Н) с каждым приемом пищи.
Используемые ферментные препараты не должны снижать pH желудочного сока, стимулировать панкреатическую секрецию. Поэтому предпочтительно назначение ферментов, не содержащих желчь и экстракты слизистой оболочки желудка. Желательно использование микрогранулированных форм, растворяющихся в тонкой кишке при pH 5 и выше, и хорошо смешивающихся с пищевым химусом.
Ферментные препараты назначают пожизненно. Возможно уменьшение доз при соблюдении строгой диеты с ограничением жира и белка и увеличение их при расширении диеты. Показателем правильно подобранной дозы ферментов выступает стабилизация или увеличение массы тела, прекращение диареи, стеатореи и креатореи. Длительный прием ферментных препаратов не приводит к развитию вторичной внешнесекреторной недостаточности.
При отсутствии эффекта от назначения больших доз ферментов (30 000 ЕД по липазе) дальнейшее увеличение доз нецелесообразно. Причинами могут быть сопутствующие заболевания: микробное обсеменение ДПК, глистные инвазии тонкой кишки, преципитация желчных кислот и инактивация ферментов в двенадцатиперстной кишке в результате снижения pH. Кроме инактивации ферментов, при низком pH увеличивается секреция желчи и панкреатического сока с пониженным содержанием ферментов. Это приводит к уменьшению концентрации ферментов. При низком pH дуоденального содержимого рекомендуют прием ферментов сочетать с антисекреторными препаратами (ИПП, блокаторы H2-рецепторов гистамина).
После купирования обострения хронического панкреатита рекомендуют диету с низким содержанием жира, постоянную заместительную терапию ферментными препаратами.
Прогноз
Строгое соблюдение диеты, отказ от употребления алкоголя, адекватность поддерживающей терапии существенно уменьшают частоту и выраженность обострений у 70–80% больных. Больные хроническим алкогольным панкреатитом живут до 10 лет при полном отказе от употребления алкогольных напитков. Если же они продолжают употреблять алкоголь, то половина из них умирает раньше этого срока. Стойкая и длительная ремиссия возможна лишь при регулярной поддерживающей терапии.
|
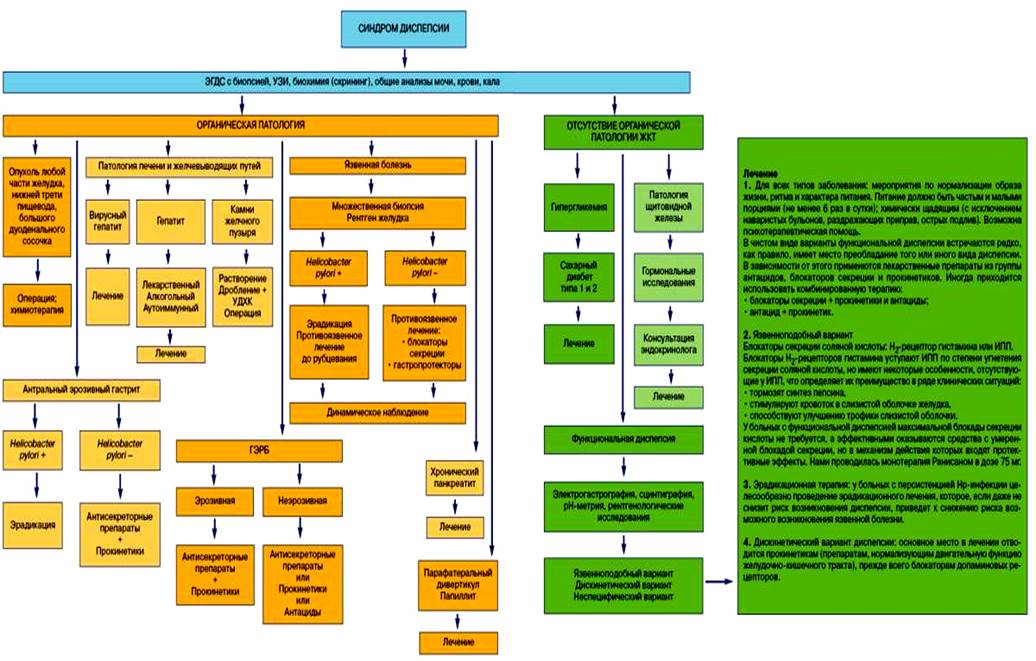
ПРИЛОЖЕНИЕ 2
Схематическая диаграмма менеджмента диспепсии по данным зарубежных
авторов (D.A. Peura, R.C. Harmon, 2010)


|
|


|

|

 отрицательно
отрицательно
|
 нет эффекта
нет эффекта

|

 нет эффекта
нет эффекта

Дата добавления: 2016-03-10; просмотров: 774;
