ГЛАЗНИЦА И ВСПОМОГАТЕЛЬНЫЙ АППАРАТ ГЛАЗА
ОФТАЛЬМОЛОГУ НЕОБХОДИМЫ достаточно глубокие знания анатомии глазницы и гистологического строения тканей, ее образующих. Многие кости лицевого черепа являются топографическими метками при проведении различных оперативных вмешательств. Кроме того, знания особенностей строения глазницы и взаимоотношения ее с окружающими структурами черепа позволяют специалисту прогнозировать характер патологического процесса и возможность его распространения на определенные структуры, окружающие глазницу.
При проведении коррекции различных форм косоглазия нельзя обойтись без знаний о строении и функции наружных глазных мышц, что возможно только при достаточно точном представлении об их расположении в глазнице и точках прикрепления к костным образованиям и глазному яблоку.
Немаловажное практическое значение имеет учет особенностей иннервации содержимого глазницы. Так, нарушение функции наружных частей глазницы и век происходит в результате поражения определенных образований глазницы, вблизи которых проходят чувствительные и двигательные нервы. Таким образом при анализе особенностей нарушения иннервации появляется возможность определения локализации патологического процесса.
Нам представляется, что приведенных примеров вполне достаточно, чтобы убедить читателя в необходимости знания строения глазницы.
Обычно строение орбиты излагают в так называемом классическом (анатомическом) стиле [175]. Первоначально описывают костную основу глазницы, а затем различные мягкоткан-ные образования (соединительнотканные образования, сосуды, нервы и т. д.).
Офтальмологи, особенно офтальмохирурги [101, 102], иногда применяют другой принцип описания строения глазницы. Они подразделяют глазницу на ряд отделов, отличающихся расположением того или иного ее участка относительно мышечной воронки. Затем опи-
сываются структуры, расположенные в этих отделах.
При подобном подходе выделяют пространство, расположенное внутри мышечной воронки, а также пространство, лежащее вне ее. Пространство, расположенное вне мышечной воронки, дополнительно подразделяют на верхнее (расположенное в верхней части глазницы) и нижнее (лежащее в нижней части глазницы). Некоторые исследователи выделяют также суб-периостальное пространство, т. е. потенциальное пространство, расположенное между костными стенками глазницы и надкостницей (пери-орбита).
Подобное деление глазницы имеет определенное практическое значение. От расположения в том или ином вышеприведенном отделе глазницы зависит преобладающий тип патологического процесса. Так, в верхневисочном отделе глазницы наиболее часто развиваются опухоли, возникающие из имеющихся в этой области эпителиальных и лимфоидных структур. В виде примера можно упомянуть о плео-морфных аденомах и карциномах слезной железы (возникают из эпителиальных производных) и лимфомах слезной железы (возникают из лимфоидной ткани железы).
При развитии патологического процесса внутри мышечной воронки преобладают опухоли зрительного нерва (глиома, менингиома) и кисты. В субпериостальном пространстве чаще обнаруживаются патологические процессы, распространяющиеся со стороны придаточных пазух носа и приводящие к деструкции костной ткани и последующему фиброзу.
Несмотря на большую практическую ценность вышеприведенного принципа описания строения глазницы, мы все же остановимся на классическом принципе, поскольку только он дает возможность подробно охарактеризовать все структуры. Такой подход обеспечивает необходимыми знаниями не только офтальмохи-рургов, но и нейроофтальмологов, офтальмологов, терапевтов и специалистов других специальностей.
Костные образования глазницы
 2.1. КОСТНЫЕ ОБРАЗОВАНИЯ ГЛАЗНИЦЫ
2.1. КОСТНЫЕ ОБРАЗОВАНИЯ ГЛАЗНИЦЫ
2.1.1. Форма глазницы
Глазница содержит глазное яблоко, наружные мышцы глаза, нервы и сосуды, жировую клетчатку, слезную железу [175]. Глазница обычно не имеет точной геометрической формы, но наиболее часто напоминает четырех-
стороннюю пирамиду, основанием обращенную вперед. Вершина глазницы обращена к зрительному каналу (рис. 2.1.1—2.1.3).
Медиальные стенки глазницы практически параллельны, а расстояние между ними равняется 25 мм. Наружные стенки глазницы у взрослых располагаются относительно друг друга под углом в 90°. Таким образом, дивергентная ось глазницы равняется половине 45°, т. е. 22,5° (рис. 2.1.2).
Линейные и объемные размеры глазницы колеблются у разных людей в довольно широ-
|
|
а 6
Рис. 2.1.1. Вид правой и левой глазниц спереди (а) и сбоку под углом 35 градусов (б) (по Henderson, 1973):
а — фотокамера размещена вдоль срединной оси черепа. Правое зрительное отверстие слегка прикрыто медиальной стенкой глазницы. Левое зрительное отверстие немного видно в виде небольшого углубления (маленькая стрелка). Большая стрелка указывает на верхнеглазничную щель; б— фотокамера размещена под углом 35 градусов относительно срединной линии. Четко видны зрительный канал (маленькая стрелка) и верхнеглазничная щель (большая стрелка).
 ких пределах. Тем не менее усредненные показатели представляют собой следующие величины. Наиболее широкая часть глазницы расположена на расстоянии 1 см от переднего своего края и равняется 40 мм. Наибольшая высота равна примерно 35 мм, а глубина — 45 мм. Таким образом, у взрослого человека объем глазницы составляет примерно 30 см3.
ких пределах. Тем не менее усредненные показатели представляют собой следующие величины. Наиболее широкая часть глазницы расположена на расстоянии 1 см от переднего своего края и равняется 40 мм. Наибольшая высота равна примерно 35 мм, а глубина — 45 мм. Таким образом, у взрослого человека объем глазницы составляет примерно 30 см3.
Формирует глазницу семь костей: решетчатая кость (os ethmoidale), лобная кость (os frontale), слезная кость (os lacrimale), верхнечелюстная кость (maxilla), небная кость (os palatinum), клиновидная кость (os sphenoidale) и скуловая кость (os zigomaticum). Взаимоотношения между костями и их вклад в образование глазницы приведены на рис. 2.1.1—2.1.7.
| Глазничная ось |
| У взрослого форма края глазницы (margo Рис. 2.1.2. Глазная и глазничная оси и их отношение orbitalis) представляет собой четырехугольник |
Края глазницы
Глава 2. ГЛАЗНИЦА И ВСПОМОГАТЕЛЬНЫЙ АППАРАТ ГЛАЗА
 с горизонтальным размером, равным 40 мм, а вертикальным — 32 мм (рис. 2.1.3).
с горизонтальным размером, равным 40 мм, а вертикальным — 32 мм (рис. 2.1.3).
Наибольшую часть наружного края (margo lateralis) и наружную половину нижнего края (margo infraorbitalis) глазницы формирует скуловая кость. Наружный край глазницы довольно толстый и выдерживает большие механические нагрузки. При возникновении перелома кости в этой области он обычно проходит по
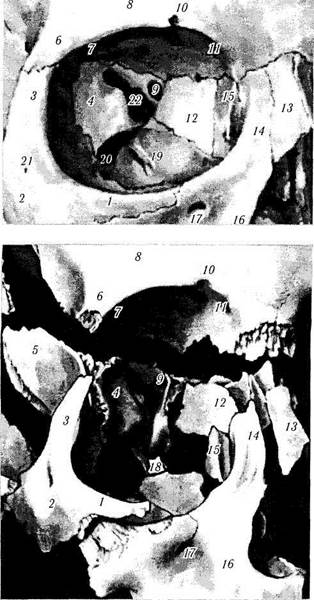
Рис. 2.1.3. Кости, формирующие глазницу:
/ — глазничный отросток скуловой кости; 2 — скуловая кость; 3 — лобно-клиновидный отросток скуловой кости; 4 — глазничная поверхность большого крыла клиновидной кости; 5 — большое крыло клиновидной кости; 6 — латеральный отросток лобной кости; 7 — ямка слезной железы; 8 — лобная кость; 9 — зрительное отверстие; 10 — надглазничная выемка; // — блоковая ямка; 12 — решетчатая кость; 13 — носовая кость; 14 — лобный отросток верхней челюсти; 15 — слезная кость; 16 — верхняя челюсть; 17 — подглазничное отверстие; 18 — небная кость; 19 — нижнеглазничная борозда; 20 — нижнеглазничная щель; 21—скуло-лицевое отверстие; 22—верхнеглазничная щель
линии распространения швов. При этом перелом возникает как по линии скуловерхнече-люстного шва в направлении вниз или вниз— наружу по линии скулолобного шва. Направление перелома зависит от места приложения травмирующей силы.
Лобная кость образует верхний край глазницы (margo supraorbitalis), а ее наружная и внутренняя части участвуют в образовании наружного и внутреннего краев глазницы соответственно. У новорожденных верхний край острый. Острым он остается у женщин на протяжении всей жизни, а у мужчин с возрастом округляется. На верхнем крае глазницы с медиальной стороны видна надглазничная выемка (incisura frontalis), содержащая надглазничный нерв (п. supraorbitalis) и сосуды. Спереди от артерии и нерва и слегка наружу относительно надглазничной выемки располагается небольшое надглазничное отверстие (foramen supraorbitalis), через которое в лобную пазуху и губчатую часть кости проникает одноименная артерия (arteria supraorbitalis).
Внутренний край глазницы (margo medialis orbitae) в передних отделах образован верхнечелюстной костью, отдающей отросток к лобной кости.
Конфигурация внутреннего края глазницы усложняется наличием в этой области слезных гребешков. По этой причине Whitnall [265] предлагает рассматривать форму внутреннего края в виде волнообразной спирали (рис. 2.1.3).
Нижний край глазницы (margo inferior orbitae) образован наполовину верхнечелюстной и наполовину скуловой костями. Через нижний край глазницы с внутренней стороны проходят подглазничный нерв (п. infraorbitalis) и одноименная артерия. Они выходят на поверхность черепа через подглазничное отверстие (foramen infraorbitalis), расположенное несколько кнут-ри и ниже нижнего края глазницы.
2.1.3. Кости, стенки и отверстия глазницы
Как указано выше, глазницу формируют всего семь костей, участвующих и в образовании лицевого черепа [175].
Медиальные стенки глазниц параллельны. Они отделены друг от друга пазухами решетчатой и клиновидной костей. Латеральные стенки отделяют глазницу от средней черепной ямки сзади и от височной ямки — спереди. Глазница расположена непосредственно под передней черепной ямкой и над верхнечелюстной пазухой.
Верхняя стенка глазницы(Paries superior orbitae) (рис. 2.1.4).
Верхняя стенка глазницы прилежит к лобной пазухе и к передней черепной ямке. Сформирована она глазничной частью лобной кости, а сзади — малым крылом клиновидной кости.
Костные образования глазницы


Рис. 2.1.4. Верхняя стенка глазницы (по Reeh et al., 1981):
/ — глазничная стенка лобной .кости; 2— ямка слезной железы; 3 — переднее решетчатое отверстие; 4 — большое крыло клиновидной кости; 5 — верхнеглазничная щель; 6 — латеральный глазничный бугорок; 7 — блоковая ямка; 8— задний гребешок слезной кости; 9 — передний гребешок слезной кости; 10 — sutura notra
Между этими костями проходит клиновидно-лобный шов (sutura sphenofrontalis).
На верхней стенке глазницы существует большое количество образований, играющих роль «меток», используемых при оперативных вмешательствах. В переднелатеральной части лобной кости располагается ямка слезной железы (fossa glandulae lacrimalis). Ямка содержит не только слезную железу, но также и небольшое количество жировой клетчатки, преимущественно в задней части (добавочная ямка Рош Довиньё (Roch on-Duvigneaud)). Снизу ямка ограничена скулолобным швом (s. fronto-zigomatica).
Поверхность кости в области слезной ямки обычно гладкая, но иногда определяется шероховатость в месте прикрепления поддерживающей связки слезной железы.
В переднемедиальной части, приблизительно на расстоянии 5 мм от края, расположены блоковая ямка и блоковая ость (fovea trochlearis et spina trochlearis), на сухожильном кольце которой прикрепляется верхняя косая мышца.
Через надглазничную выемку, расположенную на верхнем крае лобной кости, проходит надглазничный нерв, являющийся ветвью лобного ответвления тройничного нерва.
У вершины глазницы, непосредственно у малого крыла клиновидной кости, расположено зрительное отверстие — вход в зрительный канал (canalis opticus).
Верхняя стенка глазницы тонкая и хрупкая. Утолщается она до 3 мм в месте формирования ее малым крылом клиновидной кости (ala minor os sphenoidale).
Наибольшее истончение стенки наблюдается в тех случаях, когда исключительно сильно развита лобная пазуха. Иногда с возрастом наступает резорбция костной ткани верхней стенки. При этом периорбита контактирует с твердой мозговой оболочкой передней черепной ямки.
Поскольку верхняя стенка тонкая, именно в этой области при травме возникает перелом кости с образованием острых костных обломков. Через верхнюю стенку распространяются в глазницу различные патологические процессы (воспаление, опухоли), развивающиеся в лобной пазухе. Необходимо обратить внимание и на то, что верхняя стенка находится на границе с передней черепной ямкой. Это обстоятельство имееет большое практическое значение, поскольку травмы верхней стенки глазницы нередко сочетаются с повреждением головного мозга.
Внутренняя стенка глазницы(Paries me-dialis orbitae) (рис. 2.1.5).
Внутренняя стенка глазницы является наиболее тонкой (толщиной 0,2—0,4 мм). Образована она 4 костями: глазничной пластинкой решетчатой кости (lamina orbitalis os ethmoi-dale), лобным отростком верхней челюсти (pro-cessus frontalis os zigomaticum), слезной кос-
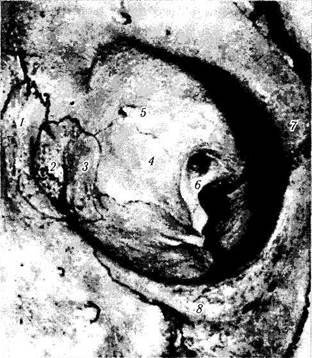
Рис. 2.1.5. Внутренняя стенка глазницы (по Reeh et al., 1981):
1 — передний слезный гребешок и лобный отросток верхней челюсти; 2— слезная ямка; 3 — задний слезный гребешок; 4— lamina papyracea решетчатой кости; 5 — переднее решетчатое отверстие; 6—зрительное отверстие и канал, верхнеглазничная щель и spina recti lateralis; 7 — латеральный ангулярный отросток лобной кости; 8— нижнеглазничный край со скуло-лицевым отверстием, расположенным справа
Глава 2. ГЛАЗНИЦА И ВСПОМОГАТЕЛЬНЫЙ АППАРАТ ГЛАЗА
 тью и латеральной глазничной поверхностью клиновидной кости (fades orbitalis os sphe-noidalis), расположенной наиболее глубоко. В районе шва между решетчатой и лобной костями видны передние и задние решетчатые отверстия (foramina ethmoidalia, anterius et pos-terius), через которые проходят одноименные нервы и сосуды (рис. 2.1.5).
тью и латеральной глазничной поверхностью клиновидной кости (fades orbitalis os sphe-noidalis), расположенной наиболее глубоко. В районе шва между решетчатой и лобной костями видны передние и задние решетчатые отверстия (foramina ethmoidalia, anterius et pos-terius), через которые проходят одноименные нервы и сосуды (рис. 2.1.5).
В передней части внутренней стенки видна слезная борозда (sulcus lacrimalis), продолжающаяся в ямку слезного мешка (fossa sacci lacrimalis). В ней располагается слезный мешок. Слезная борозда по мере продвижения книзу переходит в слезно-носовой канал (сапа-lis nasolacrimalis).
Границы слезной ямки очерчены двумя гребнями — передним и задним слезными гребнями (crista lacrimalis anterior et posterior). Передний слезный гребень продолжается вниз и постепенно переходит в нижний край глазницы.
Передний слезный гребень легко прощупывается через кожу и является меткой во время операций на слезном мешке.
Как выше указано, основная часть внутренней стенки глазницы представлена решетчатой костью. Поскольку из всех костных образований глазницы она самая тонкая, именно через нее наиболее часто распространяется воспалительный процесс с пазух решетчатой кости на ткани глазницы. Это может привести к развитию целлюлита, флегмоны глазницы, тромбофлебиту вен глазницы, токсическому невриту зрительного нерва и др. У детей нередко возникает остро развивающийся птоз. Внутренняя стенка также является местом распространения опухолей из пазухи в глазницу и наоборот. Нередко разрушается она и при оперативных вмешательствах.
Внутренняя стенка несколько толще только в задних отделах, особенно в области тела клиновидной кости, а также в области заднего слезного гребешка.
Решетчатая кость, участвующая в образовании внутренней стенки, содержит многочисленные воздухсодержащие костные образования, чем можно объяснить более редкую встречаемость переломов медиальной стенки глазницы, чем толстого дна глазницы.
Необходимо упомянуть и о том, что в области решетчатого шва нередко возникают аномалии развития костных стенок, например врожденное «зияние», значительно ослабляющие стенку. При этом дефект костной ткани прикрыт фиброзной тканью. Ослабление внутренней стенки происходит также с возрастом. Причиной этого является атрофия центральных участков костной пластинки.
В практическом отношении, особенно при проведении анестезии, важно знание расположения передних и задних решетчатых отверстий, через которые проходят ветви глазничной артерии, а также ветви носоресничного нерва.
Передние решетчатые отверстия открываются у переднего конца лобно-решетчатого шва, а задние — вблизи заднего конца этого же шва (рис. 2.1.5). Таким образом, передние отверстия лежат на расстоянии 20 мм позади переднего слезного гребешка, а задние — на расстоянии 35 мм.
В глубине глазницы на внутренней стенке расположен зрительный канал (canalis opti-cus), сообщающий полость глазницы с полостью черепа.
Наружная стенка глазницы(Paries latera-lis orbitae) (рис. 2.1.6).
Наружная стенка глазницы в заднем своем отделе разделяет содержимое глазницы и средней черепной ямки. Спереди она граничит с височной ямкой (fossa temporalis), выполненной височной мышцей (т. temporalis). Отграничена она от верхней и нижней стенок глазничными щелями. Эти границы распространяются впереди до клиновидно-лобного (sutura spheno-frontalis) и скуло-верхнечелюстного (sutura zi-gomaticomaxilare) швов (рис. 2.1.6).
Задний отдел наружной стенки глазницы образует только глазничная поверхность большого крыла клиновидной кости, а передний отдел — глазничная поверхность скуловой кости. Между ними располагается клиновидно-скуловой шов (sutura sphenozigomatica). Наличие этого шва значительно упрощает проведение орбитотомии.
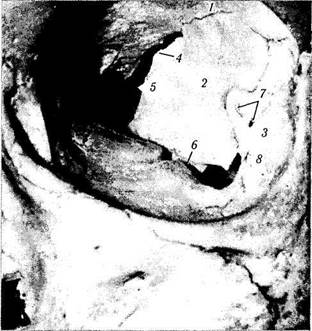
Рис. 2.1.6. Наружная стенка глазницы (по Reeh et al., 1981):
1 — лобная кость; 2 — большое крыло клиновидной кости; 3 — скуловая кость; 4 — верхнеглазничная щель; 5 — spina recti la-teralis; 6 — нижнеглазничная щель; 7 — отверстие, через которое проходит ветвь от скуло-глазничного нерва к слезной железе; 8 — скуло-глазничное отверстие
Костные образования глазницы
 На теле клиновидной кости в месте соединения широкой и узкой частей верхнеглазничной щели расположен небольшой костный выступ (шип) (spina recti lateralis), от которого и начинается наружная прямая мышца.
На теле клиновидной кости в месте соединения широкой и узкой частей верхнеглазничной щели расположен небольшой костный выступ (шип) (spina recti lateralis), от которого и начинается наружная прямая мышца.
На скуловой кости недалеко от края глазницы расположено скуло-глазничное отверстие (/. zigomaticoorbitale), через которое глазницу покидает ветвь скулового нерва (п. zigomatico-orbitalis), направляющаяся к слезному нерву. В этой же области также обнаруживается глазничное возвышение (eminentia orbitalis; глазничный бугорок Витнелла). К нему прикрепляется наружная связка века, наружный «рог» леватора, связка Локвуда (lig. suspensorium), глазничная перегородка (septum orbitale) и слезная фасция (/. lacrimalis) [151].
Наружная стенка глазницы является местом наиболее простого доступа к содержимому глазницы при различных оперативных вмешательствах. Распространение патологического процесса на глазницу с этой стороны встречается исключительно редко и связано, как правило, с заболеваниями скуловой кости.
При выполнении орбитотомии офтальмохи-рург должен знать, что задний край разреза при этом отстоит от средней черепной ямки на расстоянии 12—13 мм у мужчин и 7—8 мм у женщин [227].
Нижняя стенка глазницы(Paries inferior orbitae) (рис. 2.1.7).
Дно глазницы одновременно является и крышей гайморовой пазухи. Подобное соседство важно в практическом отношении, поскольку при заболеваниях гайморовой пазухи нередко поражается глазница и наоборот.
Нижняя стенка глазницы образована тремя костями: глазничной поверхностью верхней челюсти (fades orbitalis os maxilla), занимающей большую часть дна глазницы, скуловой костью (os zigomaticus) и глазничным отростком небной кости (processus orbitalis os zigomaticus) (рис. 2.1.7). Небная кость образует небольшой участок задней части глазницы.
Форма нижней стенки глазницы напоминает равносторонний треугольник.
Между нижним краем глазничной поверхности клиновидной кости (fades orbitalis os sphenoidalis) и задним краем глазничной поверхности верхнечелюстной кости (fades orbitalis os maxilla) находится нижняя глазничная щель (fissura orbitalis inferior). Линия, которую можно провести через ось нижней глазничной щели, и образует наружную границу нижней стенки. Внутреннюю границу можно определить по ходу переднего и заднего решетчато-верхнечелюстных швов.
На боковом крае нижней поверхности верхнечелюстной кости начинается подглазничная борозда (желобок) (sulcus infraorbitalis), которая по мере продвижения вперед превращается в канал (canalis infraorbitalis). В них распо-
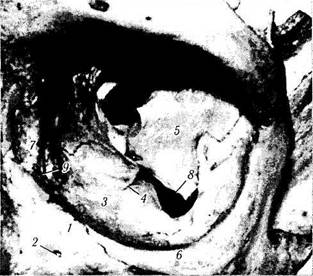
Рис. 2.1.7. Нижняя стенка глазницы (по Reeh et al., 1981):
I — нижнеглазничный край, верхнечелюстная часть; 2 — подглазничное отверстие; 3— глазничная пластинка верхней челюсти; 4 — нижнеглазничная канавка; 5 — глазничная поверхность большого крыла клиновидной кости; 6 — краевой отросток скуловой кости; 7 — слезная ямка; 8 — нижнеглазничная щель; 9 — место начала нижней косой мышцы
лагается подглазничный нерв (п. infraorbitalis). У эмбриона подглазничный нерв лежит свободно на костной поверхности глазницы, но постепенно погружается в быстро растущую верхнечелюстную кость.
Наружное отверстие подглазничного канала располагается под нижним краем глазницы на расстоянии 6 мм (рис. 2.1.3, 2.1.5). У детей это расстояние значительно меньше.
Нижняя стенка глазницы имеет различную плотность. Она более плотная вблизи и несколько снаружи нижнеглазничного нерва. Внутрь стенка заметно истончается. Именно в этих местах и локализуются посттравматические переломы. Нижняя стенка является также местом распространения воспалительных и опухолевых процессов.
Зрительный канал(Canalis opticus) (рис. 2.1.3, 2.1.5, 2.1.8).
Несколько кнутри верхнеглазничной щели расположено зрительное отверстие, являющееся началом зрительного канала. Отделяет зрительное отверстие от верхнеглазничной щели участок соединения нижней стенки малого крыла клиновидной кости, тела клиновидной кости с его малым крылом.
Обращенное в глазницу отверстие зрительного канала имеет размеры 6—6,5 мм в вертикальной плоскости и 4,5—5 мм в горизонтальной (рис. 2.1.3, 2.1.5, 2.1.8).
Зрительный канал ведет в среднюю черепную ямку (fossa cranialis media). Длина его равняется 8—10 мм. Ось зрительного канала направлена вниз и наружу. Отклонение этой
Глава 2. ГЛАЗНИЦА И ВСПОМОГАТЕЛЬНЫЙ АППАРАТ ГЛАЗА


Рис. 2.1.8. Вершина глазницы (по Zide, Jelks, 1985):
1 — нижнеглазничная щель; 2— круглое отверстие; 3— верхнеглазничная щель; 4— зрительное отверстие и зрительный канал
оси от сагиттальной плоскости, а также вниз, относительно горизонтальной плоскости, равняется 38°.
Через канал проходят зрительный нерв (п. opticus), глазная артерия (a. ophtalmica), погруженная в оболочки зрительного нерва, а также стволы симпатических нервов. После вхождения в глазницу артерия лежит ниже нерва, а затем пересекает нерв и располагается снаружи.
Поскольку в эмбриональном периоде изменяется положение глазной артерии, канал приобретает форму горизонтального овала в заднем отделе и вертикального овала в переднем.
Уже к трехлетнему возрасту зрительный канал достигает обычных размеров. Диаметр его более 7 мм уже необходимо считать отклонением от нормы и предполагать о наличии патологического процесса. Существенное увеличение зрительного канала наблюдается при развитии различных патологических процессов. У маленьких детей необходимо сравнивать диаметр зрительного канала с обеих сторон, поскольку он еще не достиг окончательных размеров. При обнаружении различного диаметра зрительных каналов (не менее 1 мм) можно довольно уверенно предположить о наличии аномалии развития зрительного нерва или патологического процесса, локализованного в канале. При этом наиболее часто обнаруживаются глиомы зрительного нерва, аневризмы в области клиновидной кости, внутриглазничное распространение опухолей зрительного перекреста [33]. Довольно сложно диагностировать внутриканальцевые менингиомы. О возможности развития внутри-канальцевой менингиомы может свидетельствовать любой длительно протекающий неврит зрительного нерва.
Большое количество других заболеваний приводит к расширению зрительного канала. Это доброкачественная гиперплазия паутинной оболочки, грибковые поражения (микозы), гра-нулематозная воспалительная реакция (сифилитическая гумма, туберкулема). Расширение канала происходит также при саркоидозе, нейро-фиброме, арахноидите, арахноидальной кисте и хронической гидроцефалии [26].
Сужение канала возможно при фиброзной дисплазии или фиброме клиновидной кости.
Верхняя глазничная щель(Fissura orbitalis superior).
Форма и размер верхнеглазничной щели существенно отличаются у разных индивидуумов. Расположена она с наружной стороны зрительного отверстия у вершины глазницы и имеет форму запятой (рис. 2.1.3, 2.1.6, 2.1.8, 2.1.9). Ограничена она малым и большим крыльями клиновидной кости. Верхняя часть верхней глазничной щели с латеральной стороны более узкая, чем с медиальной стороны и снизу. В месте стыка этих двух частей располагается ость прямой мышцы (spina recti).
Через верхнеглазничную щель проходят глазодвигательный, блоковый нервы, I ветвь тройничного нерва, отводящий нерв, верхнеглазничная вена, возвратная слезная артерия, симпатический корешок ресничного ганглия (рис. 2.1.9).
Общее сухожильное кольцо (anulus tendi-neus communis; цинново кольцо) расположено между верхнеглазничной щелью и зрительным
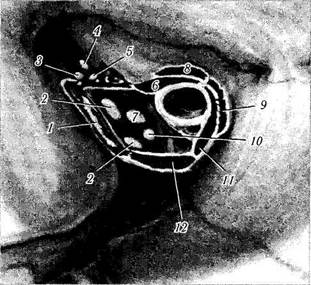
Рис. 2.1.9. Расположение структур в области верхнеглазничной щели и циннова кольца (по Zide, Jelks, /985):
1 — наружная прямая мышца; 2—верхняя и нижняя ветви глазодвигательного нерва; 3— лобный нерв; 4— слезный нерв; 5 — блоковый нерв; 6 — верхняя прямая мышца; 7 — носорес-ничный нерв; 8 — леватор верхнего века; 9 — верхняя косая мышца; 10 — отводящий нерв; // — внутренняя прямая мышца; 12 — нижняя прямая мышца
Костные образования глазницы
 каналом. Через цинново кольцо в глазницу входят и тем самым располагаются в мышечной воронке зрительный нерв, глазничная артерия, верхняя и нижняя ветви тройничного нерва, носоресничный нерв, отводящий нерв, симпатические корешки тройничного ганглия (рис. 2.1.8, 2.1.9).
каналом. Через цинново кольцо в глазницу входят и тем самым располагаются в мышечной воронке зрительный нерв, глазничная артерия, верхняя и нижняя ветви тройничного нерва, носоресничный нерв, отводящий нерв, симпатические корешки тройничного ганглия (рис. 2.1.8, 2.1.9).
Сразу же под кольцом в верхнеглазничной щели проходит верхняя ветвь нижней глазной вены (v. ophthalmica inferior). Вне кольца с латеральной стороны верхнеглазничной щели проходят блоковый нерв (п. trochlearis), верхняя глазная вена (v. ophthalmica superior), a также слезный и лобный нервы (пп. lacrimalis et frontalis).
Расширение верхней глазничной щели может свидетельствовать о развитии различных патологических процессов, таких как аневризма, менингиома, хордома, питуитарная аденома, доброкачественные и злокачественные опухоли глазницы [101, 102].
Иногда в области верхнеглазничной щели развивается воспалительный процесс неясной природы (синдром Таласа — Ханта (Talasa — Hant), болезненная офтальмоплегия). Возможно распространение воспаления на нервные стволы, направляющиеся к наружным мышцам глаза, что является причиной возникающих при указанном синдроме болей.
Воспалительный процесс в области верхнеглазничной щели может привести к нарушению венозного дренажа глазницы. Следствием этого является отек век и глазницы. Описаны также туберкулезный энцефалический периостит, распространяющийся на структуры, расположенные во внутриглазничной щели.
Нижняя глазничная щель(Fissura orbitalis inferior) (рис. 2.1.7—2.1.10).
Нижняя глазничная щель располагается в задней трети глазницы между дном и наружной стенкой. Снаружи она ограничена большим крылом клиновидной кости, а с медиальной стороны небной и верхнечелюстной костями.
Ось нижнеглазничной щели соответствует передней проекции зрительного отверстия и лежит на уровне, соответствующем нижнему краю глазницы.
Нижнеглазничная щель распространяется вперед больше, чем верхнеглазничная. Оканчивается она на расстоянии 20 мм от края глазницы. Именно эта точка и является ориентиром задней границы при проведении субпериосталь-ного удаления кости нижней стенки глазницы.
Непосредственно ниже нижней глазничной щели и с наружной стороны глазницы располагается крылонебная ямка (fossa pterygo-palatina), а спереди — височная ямка (fossa temporalis), выполненная височной мышцей (рис. 2.1.10).
Тупая травма височной мышцы может привести к кровоизлиянию в глазницу в результате разрушения сосудов крылонебной ямки.
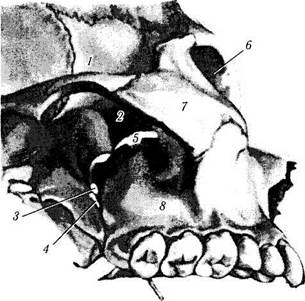
Рис. 2.1.10. Височная, подвисочная и крылонебная ямки:
/ — височная ямка; 2—крылонебная ямка; 3 — овальное отверстие; 4 — крылонебное отверстие; 5 — нижнеглазничная щель; 6 — глазница; 7 — скуловая кость; 8 — альвеолярный отросток верхней челюсти
Позади нижнеглазничной щели в большом крыле основной кости располагается круглое отверстие (foramen rotundum), соединяющее среднюю черепную ямку с крылонебной ямкой. Через это отверстие в глазницу проникают разветвления тройничного нерва, в частности верхнечелюстной нерв (п. maxillaris). При выходе из отверстия верхнечелюстной нерв отдает ветвь — подглазничный нерв (п. infraorbi-talis), который вместе с подглазничной артерией (a. infraorbitalis) проникает в глазницу через нижнеглазничную щель. В дальнейшем нерв и артерия располагаются под надкостницей в подглазничной борозде (sulcus infraorbitalis), а затем переходят в подглазничный канал (foramen infraorbitalis) и выходят на лицевую поверхность верхнечелюстной кости на расстоянии 4—12 мм ниже середины края глазницы.
Через нижнюю глазничную щель из подвисочной ямки (fossa infratemporalis) в глазницу проникают также скуловой нерв (п. zigo-maticus), малая ветвь крылонебного ганглия {gang- sphenopalatina) и вены (нижние глазные), отводящие кровь из глазницы в крыловидное сплетение (plexus pterygoideus).
В глазнице скуловой нерв делится на две ветви — скуло-лицевую (г. zigomaticofacialis) и скуло-височную (п. zigomaticotemporalis). В дальнейшем эти ветви проникают в одноименные каналы в скуловой кости на наружной стенке глазницы и разветвляются в коже скуловой и височной областей. От скуло-височного нерва по направлению к слезной железе отде-
Глава 2. ГЛАЗНИЦА И ВСПОМОГАТЕЛЬНЫЙ АППАРАТ ГААЗА
 ляется нервный ствол, несущий секреторные волокна.
ляется нервный ствол, несущий секреторные волокна.
Нижняя глазничная щель закрыта гладкой мышцей Мюллера. У низших позвоночных, сокращаясь, эта мышца приводит к выпячиванию глаза.
Дата добавления: 2016-02-04; просмотров: 788;
