Задачи терапии при ХГ различных типов отличаются друг от друга.
1. При ХГ типа А предусмотрена:
• заместительная терапия;
• минимизация моторных нарушений.
2. При гастрите типа В предусмотрены:
• эрадикация H. pylori;
• снижение кислотопродукции;
• «защита» слизистой оболочки желудка.
3. При гастрите типа С предусмотрены:
• назначение синтетических простагландинов;
• «защита» слизистой оболочки желудка;
• снижение кислотопродукции.
Диетотерапия – неотъемлемый компонент лечения любого типа ХГ и предусматривает частое дробное питание (5–6 раз в день), пища не должна быть горячей.
1. При отсутствии атрофии слизистой оболочки и повышенной секреции исключают блюда и продукты, раздражающие слизистую оболочку желудка (соленые, копченые блюда, маринады, острые приправы, наваристые бульоны).
2. При наличии атрофии слизистой оболочки и снижении секреторной функции желудка показана диета, предусматривающая механическое щажение в сочетании с химической стимуляцией секреторной активности желудка: рацион содержит мясные, рыбные и овощные супы, крепкие бульоны, нежирное мясо и рыбу, овощи, фрукты, соки.
3. После наступления ремиссии рекомендуют полноценное питание с исключением трудно перевариваемых продуктов, а также продуктов, усиливающих бродильные процессы (цельное молоко, свежие изделия из теста, виноград и пр.).
Заместительная терапия секреторной недостаточности желудка предусматривает назначение препаратов, усиливающих секрецию соляной кислоты (настойка травы горькой полыни, настой корня одуванчика, сок подорожника или плантаглюцид по 0,5–1 г 3 раза в сутки). При отсутствии соляной кислоты в желудочном содержимом прибегают к заместительной терапии – натуральный желудочный сок, 3% раствор соляной кислоты, таблетки ацидин‑пепсина. Ранее применявшиеся «стимуляторы» репаративных и регенеративных процессов (ретаболил, масло облепихи, карнитин, витамин U) в настоящее время не используются.
При резко сниженной секреции и кислотности желудочного сока следует назначать хлоридные и хлоридно‑гидрокарбонатные натриевые воды достаточной минерализации (Ессентуки № 4, № 7 и др.). Если снижение секреции сопровождается воспалением слизистой оболочки желудка, то предпочтительны воды невысокой минерализации, содержащие, кроме ионов натрия, значительное количество ионов кальция (Славяновская, Смирновская, Миргородская и др.). Больные с пониженной секрецией желудочного сока должны пить воду небольшими глотками за 10–15 мин до еды.
Коррекция нарушений моторной функции желудка (дисмоторной дискинезии) предусматривает назначение препаратов, повышающих тонус привратника и внутрижелудочного давления (так называемых прокинетиков), что предотвращает заброс в желудок содержимого двенадцатиперстной кишки: метоклопрамид или домперидон (мотилиум*) по 10 мг 3 раза в день за 30 мин до еды (в течение 2–3 нед), а также сульпирид (эглонил*) в инъекциях (2 мл 5% раствора 1–2 раза в день) или внутрь (по 50–100 мг 2–3 раза в день).
Для защиты слизистой оболочки применяют обволакивающие препараты: отвар семян льна, белую глину*, смекту* (препарат природного происхождения) по 3 г 3 раза в день, растворяя содержимое пакетика в 1/2 стакана воды.
Для коррекции возможных нарушений кишечного пищеварения при гастрите типа А применяют ферментные препараты – панкреатин (фестал, дигестал, панзинорм форте, мезим форте).
Снижение кислотопродукции при гастрите типа В достигается назначением 5 основных групп препаратов:
1. невсасывающиеся антациды (алмагель, фосфалюгель) лишены многих побочных эффектов всасывающихся антацидных средств (гидрокарбонат натрия, карбонат кальция и др.); антациды принимают через 1–2 ч после еды 3–4 раза в сутки или за 30–60 мин до еды, а также на ночь;
2. блокаторы Н2‑рецепторов гистамина – ранитидин (зантак, ранисан*) по 150 мг 2 раза в сутки внутрь или внутримышечно, фамотидин (квамател*) по 20 мг 2 раза в сутки внутрь или внутримышечно – эти препараты обладают мощным антисекреторным действием;
3. селективные м1‑холинолитики – пирензепин (гастроцепин*) внутрь по 25–50 мг/сут (утром и вечером за 30 мин до еды);
4. неселективные м‑холинолитики (атропин, метацин*, платифиллин) дают незначительный антисекреторный эффект, действуют непродолжительно, часто оказывают побочные эффекты (сухость во рту, тахикардия, нарушение мочеиспускания), в связи с чем в настоящее время их используют крайне редко;
5. ингибиторы Н+, К+‑АТФазы – омепразол по 20 мг 2 раза в сутки, лансопразол по 15, 30 мг/сут, рабепразол (париет*) 20 мг/сут, эзомепразол (нексиум*) по 20, 40 мг/сут – оказывают высокоселективное тормозящее действие на кислотообразующую функцию желудка.
При гастрите типа В (А+В) проводят эрадикацию Н. pylori.
Показания к эрадикации:
1. ХГ с кишечной метаплазией слизистой оболочки;
2. ХГ с атрофией слизистой оболочки;
3. ХГ с эрозиями.
Применяют однонедельную трехкомпонентную схему (терапия первой линии) или четырехкомпонентную схему (терапия второй линии при неэффективности предыдущего трехкомпонентного курса).
1. Трехкомпонентная схема состоит из одного кислотоподавляющего препарата (ингибитора Н+, К+‑АТФазы или блокатора Н2‑рецепторов) и двух антимикробных препаратов, например:
• омепразол по 20 мг 2 раза в сутки;
• амоксициллин по 1000 мг 2 раза в сутки;
• кларитромицин по 250 мг 2 раза в сутки; или
• омепразол по 20 мг 2 раза в сутки;
• тинидазол по 500 мг 2 раза в сутки;
• кларитромицин по 250 мг 2 раза в сутки.
Последняя комбинация выпускается в виде таблеток под наименованием пилобакт*.
Для оценки эффективности эрадикационной терапии Н. pylori необходимо выдержать по меньшей мере 4‑недельный интервал после курса антихеликобактерной терапии. При проведении диагностических мероприятий в более ранние сроки можно получить ложноотрицательные результаты.
2. При неэффективности терапии назначают резервную четырехкомпонентную схему лечения (терапия второй линии), состоящую из одного ингибитора Н+, К+‑АТФазы + препарата солей висмута + двух антимикробных препаратов, например:
• омепразол по 20 мг 2 раза в сутки (утром и вечером, но не позже 20 ч, с обязательным интервалом в 12 ч);
• коллоидный висмута трикалия дицитрат (де‑нол*) по 120 мг 3 раза за 30 мин до еды и 4‑й раз спустя 2 ч после еды перед сном;
• метронидазол по 250 мг 4 раза в день после еды или тинидазол 500 мг 2 раза в сутки после еды;
• амоксициллин или тетрациклин по 500 мг 4 раза в сутки.
Уже через месяц после эрадикации H. pylori исчезает нейтрофильная инфильтрация эпителия, а в более поздние сроки – и мононуклеарная инфильтрация.
Случаи самопроизвольного излечения от инфекции H. pylori у взрослых не описаны – она характеризуется пожизненным течением, поэтому прогноз определяется эффективностью антихеликобактерного лечения.
Физиотерапия широко применяется в комплексном лечении больных ХГ. Для купирования болевого синдрома используют электрофорез с прокаином (новокаином*), платифиллином, озокеритовые и парафиновые аппликации.
В период ремиссии больным ХГ показано санаторно‑курортное лечение. При ХГ с сохраненной и повышенной секрецией соляной кислоты рекомендуют гидрокарбонатные минеральные воды, при ХГ с секреторной недостаточностью – хлоридные и натриевые воды.
Прогноз
При нормальной или повышенной секреторной функции желудка прогноз удовлетворительный. Если секреторная функция снижена, то прогноз ухудшается вследствие возможности развития рака желудка (особенно при гистаминоустойчивой ахилии). В связи с этим больных ХГ с выраженной секреторной недостаточностью ставят на диспансерный учет, им регулярно (1–2 раза в год) проводят ФГДС или рентгенологическое исследование желудка.
Профилактика
При ХГ профилактика состоит в рациональном питании и соблюдении режима питания, а также в борьбе с употреблением алкогольных напитков и курением. Необходимо следить за состоянием полости рта, носоглотки, своевременно лечить другие заболевания органов брюшной полости, устранять профессиональные вредности и глистно‑протозойные инвазии.
Профилактика обострения ХГ должна предусматривать противорецидивное лечение тех больных, у которых заболевание имеет тенденцию к рецидивированию.
В проведении вторичной профилактики большое значение имеет диспансеризация больных ХГ. Она включает комплексное обследование и противорецидивное профилактическое лечение 1–2 раза в год.
Язвенная болезнь
Язвенная болезнь (ЯБ) – хроническое, рецидивирующее заболевание, склонное к прогрессированию, морфологическим субстратом которого служит рецидивирующая язва желудка или двенадцатиперстной кишки, возникающая, как правило, на фоне гастрита, вызванного инфекцией Helicobacter pylori.
Заболевание возникает вследствие расстройств нейрогуморальной и эндокринной регуляции секреторных и моторных процессов, а также нарушений защитных механизмов слизистой оболочки этих органов.
Язвенная болезнь встречается у людей любого возраста, но чаще в возрасте 30–40 лет, ею болеют около 8% взрослого населения. Городское население страдает ЯБ чаще по сравнению с сельским, мужчины болеют в 6–7 раз чаще женщин (особенно ЯБ двенадцатиперстной кишки).
Следует строго разделять ЯБ и симптоматические язвы – изъязвления слизистой оболочки желудка и двенадцатиперстной кишки, встречающиеся при различных заболеваниях и состояниях. Таковы язвы при эндокринной патологии, стрессах, острых и хронических нарушениях кровообращения, приеме НПВС.
Этиология
Причины развития заболевания остаются недостаточно изученными.
В настоящее время считают, что ее возникновению способствуют следующие факторы:
1. длительное или часто повторяющееся нервно‑эмоциональное перенапряжение (стресс);
2. генетическая предрасположенность, в том числе стойкое повышение кислотности желудочного сока конституционального характера;
3. другие наследственно‑конституциональные особенности (0 группа крови; НЬЛ‑ВЗ‑антиген; снижение активности антитрипсина);
4. наличие хронического гастрита, дуоденита (ассоциированных с H. pylori), функциональных нарушений желудка и двенадцатиперстной кишки (предъязвенное состояние);
5. нарушение режима питания;
6. курение и употребление крепких спиртных напитков;
7. употребление некоторых лекарственных препаратов, обладающих ульцерогенными свойствами (ацетилсалициловая кислота, фенилбутазон, индометацин и пр.).
Патогенез
Механизм развития ЯБ до сих пор изучен недостаточно. Повреждение слизистой оболочки с образованием язв, эрозий и воспаления связывают с преобладанием факторов агрессии над факторами защиты слизистой оболочки желудка и (или) двенадцатиперстной кишки. К местным факторам защиты относят секрецию слизи, способность к быстрой регенерации покровного эпителия, хорошее кровоснабжение слизистой оболочки, локальный синтез простагландинов и др. К агрессивным факторам причисляют соляную кислоту, пепсин, желчные кислоты. Однако нормальная слизистая оболочка желудка и двенадцатиперстной кишки устойчива к воздействию агрессивных факторов желудочного и дуоденального содержимого в нормальных (обычных) концентрациях.
В последние годы доказана роль инфекции Н. pylori в патогенезе ЯБ.
Так, благодаря особенностям строения и функционирования слизистой оболочки желудка часть людей генетически невосприимчивы к Н. pylori. У этой категории людей Н. pylori, попадая в организм, не способна к адгезии (прилипанию) на эпителий и поэтому не повреждает его. У других лиц (у которых впоследствии развивается ЯБ) Н. pylori, попадая в организм, расселяются преимущественно в антральном отделе желудка, что приводит к развитию активного хронического воспаления (нейтрофильная инфильтрация эпителия и собственной пластинки слизистой оболочки, а также мононуклеарная инфильтрация).
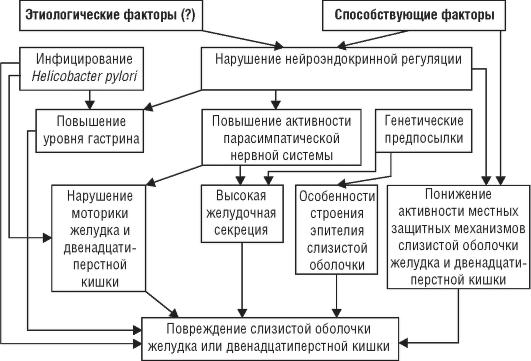
Рис. 3–2. Патогенез язвенной болезни
Цитокины клеток воспалительного инфильтрата играют существенную роль в повреждении слизистой оболочки. При адгезии Н. pylori к эпителиальным клеткам последние отвечают продукцией целого ряда цитокинов (в первую очередь ИЛ‑8). В очаг воспаления мигрируют лейкоциты и макрофаги, секретирующие ФНО‑а и гамма‑интерферон, что привлекает очередные клетки, участвующие в воспалении. Метаболиты активных форм кислорода, вырабатываемого нейтрофилами, также повреждают слизистую оболочку. Заселение слизистой оболочки двенадцатиперстной кишки и желудка возможно после формирования в ней очагов желудочной метаплазии в ответ на кислотную агрессию. Н. pylori тесно связан с факторами агрессии при ЯБ. Предполагается, что Н. pylori непосредственно, а также опосредованно через цитокины воспалительного инфильтрата приводит к дисгармонии взаимоотношений G‑клеток (продуцирующих гастрин) и Д‑клеток (продуцирующих соматостатин и играющих роль в функционировании париетальных клеток). Гипергастринемия приводит к увеличению числа париетальных клеток и повышению продукции соляной кислоты. Роль Н. pylori в развитии ЯБ подтверждается тем, что успешная эрадикация этого микроорганизма обусловливает резкое снижение частоты рецидивов (не более 5%), тогда как при отсутствии успешной эрадикации рецидивы ЯБ в течение года возникают в 50–80% случаев.
Одновременно развивается своеобразное нарушение моторики желудка, при котором происходит ранний сброс кислого желудочного содержимого в двенадцатиперстную кишку, что приводит к «закислению» содержимого луковицы двенадцатиперстной кишки.
Таким образом, Н. pylori являются главной причиной, поддерживающей обострение в гастродуоденальной области.
Н. pylori находят в 100% случаев при локализации язвы в антропилородуоденальной зоне и в 70% случаев – при язве тела желудка.
В зависимости от локализации язвенного дефекта различают некоторые патогенетические особенности язвенной болезни. Так, в развитии язвенной болезни с локализацией язвенного дефекта в теле желудка существенная роль принадлежит снижению местных защитных механизмов слизистого барьера в результате воспаления слизистой оболочки, нарушения муцинообразования, регенерации покровно‑ямочного эпителия, ухудшения кровотока и локального синтеза простагландинов. Кроме этого существенную роль играет дуоденогастральный рефлюкс с регургитацией желчных кислот и изолецитинов, разрушающих слизистый барьер и обусловливающих ретродиффузию ионов Н+ и образование язвенного дефекта под воздействием пепсина.
Язвообразование в пилородуоденальной зоне слизистой оболочки связывают с длительной гиперхлоргидрией и пептическим протеолизом, обусловленным гиперваготонией, гипергастринемией и гиперплазией главных желез желудка, а также гастродуоденальной дисмоторикой. Кроме этого играет роль и неэффективная нейтрализация содержимого желудка мукоидными субстанциями и щелочным компонентом двенадцатиперстной кишки, длительным закислением пилородуоденальной среды. Приблизительная схема патогенеза ЯБ представлена на рис. 3–2.
Классификация
Язвенную болезнь подразделяют:
1. по клинико‑морфологическим признакам:
• язвенная болезнь желудка;
• язвенная болезнь двенадцатиперстной кишки;
2. по форме заболевания:
• впервые выявленная;
• рецидивирующая;
3. по локализации выделяют поражение:
• кардиальной части;
• малой кривизны желудка;
• препилорического отдела желудка;
• луковицы двенадцатиперстной кишки;
• внелуковичного отдела (постбульбарные язвы);
4. по фазам течения:
• обострение;
• стихающее обострение;
• ремиссия;
5. по тяжести течения:
• доброкачественное (язвенный дефект небольшой и неглубокий, рецидивы редки, осложнений нет; консервативное лечение дает четкий эффект приблизительно через месяц);
• затяжное (стабильное течение, характерны неполный эффект лечения, большие сроки его; возможны рецидивы в течение первого года);
• прогрессирующее (характеризуется минимальным эффектом от лечения, развитием осложнений; рецидивы часты);
6. по наличию осложнений:
• осложненная;
• неосложненная.
Осложнения язвенной болезни проявляются кровотечением, пенетрацией, перфорацией, малигнизацией, стенозом привратника и луковицы, перивисцеритами.
Дата добавления: 2016-02-02; просмотров: 728;
