Немедикаментозное лечение ХСН.
Диета больных с ХСН.
1. Ограничение приема поваренной соли.
I ФК - не употреблять соленой пищи (до 3 г NaCl);
II ФК - плюс не досаливать пищу (до 1,5 г NaCl);
III ФК - плюс продукты с уменьшенным содержанием соли и приготовление без соли (<1,0 г NaCl).
2.Ограничение потребления жидкости: при декомпенсированном тяжелом течении ХСН, требующем в/в введения диуретиков. В обычных ситуациях объем жидкости не рекомендуется увеличивать более 2 л/сутки (минимум приема жидкости - 1,5 л/сут).
3.Пища должна быть калорийной, легко усваиваться, с достаточным содержанием витаминов, белка.
Прирост веса >2 кг за 1-3 дня, скорее всего, свидетельствует о задержке жидкости в организме и риске развития декомпенсации!
Принципы введения энтерального питания в рацион.
Начинать нутритивную поддержку с малых доз (не более
5-10 % от уровня истинной энергопотребности).
1. Обязательно добавлять ферментные препараты (1-2 таб-
летки / сут).
2. Постепенно увеличивать объем энерговосполнения за счет
питательной смеси (объем вводимой смеси увеличивать
1 раз в 5-7 дней).
Рекомендуется следующая процедура титрации дозы:
1-я неделя - 5-10 % энергопотребности
2-я неделя - 10-20 % энергопотребности
3-я неделя - 20-30 % энергопотребности
Контроль эффективности нутритивной поддержки должен осуществляться уже с первой недели терапии и включать в себя динамику антропометрических показателей (ИМТ, тощая масса тела, окружность мышц плеча), лабораторный контроль и оценку переносимости питательных смесей.
У больных с декомпенсацией кровообращения, когда резко ухудшаются показатели всасывания, оптимальным является применение олигомерных питательных смесей(Пептамен, уровень доказательности С).В период стабилизации состояния для ежедневного приема можно рекомендовать высокомолекулярные сбалансированные смеси в количестве 25-50 % от суточной энергопотребности (Унипит, Нутриэн-стандарт, Берламин модуляр, Клинутрен; уровень доказательности С). Вопрос о сочетании энтерального и парентерального питания ставится при выраженной сердечной кахексии, когда применение лишь энтерального питания невозможно или недостаточно эффективно.
Алкоголь.
Алкоголь строго запрещен для больных с алкогольной кардиомиопатией. Для всех остальных больных ХСН ограничение приема алкоголя имеет вид обычных рекомендаций.
Режим физической активности
Физические нагрузки для больных I-IV ФК: плавание в стиле брасс, ходьба, бег на месте, упражениея для мелких и крупных мышц с утяжелением, выполнение упражнений на ВЭМ, тредмиле с нулевой нагрузкой, дыхательные упражнения.
Физическая реабилитации противопоказана при: активном миокардите, стенозе клапанных отверстий, цианотических врожденных пороках, нарушениях ритма высоких градаций, приступах стенокардии у пациентов с низкой ФВ ЛЖ.
Исходным для выбора режима нагрузок является определение исходной толерантности при помощи 6-минутного теста (схема 4-1).
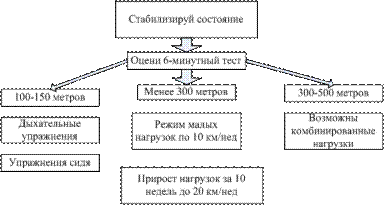
Схема 4-1. Алгоритм проведения физических нагрузок у больных ХСН (Национальные клинические рекомендации ВНОК, 2010.).
Курение.
Строго и абсолютно однозначно не рекомендуется всем пациентам с ХСН.
Путешествия.
Желательно проводить отпуск в привычной климатической зоне.
Психологическая реабилитация и создание школ амбулаторного наблюдения для больных ХСН.
С пациентами проводятся структурированные занятия по следующим темам:
- общая информация о ХСН;
- симптомы ХСН и принципы самоконтроля;
- диета при ХСН;
- медикаментозная терапия ХСН;
- физические нагрузки при ХСН;
- медико-социальная работа.
Медико-социальная работа в комплексном ведении больного ХСН должна включать мероприятия социально-медицинского, психолого-педагогического и социально-правового характера.
Эти мероприятия выполняет специалист социальной работы, участвующий в оказании медико-социальной помощи больному.
Дата добавления: 2015-11-28; просмотров: 2167;
