Кисты поднижнечелюстных слюнных желез
Если киста образовалась в поднижнечелюст-ной слюнной железе, то она располагается ниже диафрагмы полости рта, распространяясь из подчелюстной области на боковую поверхность
шеи. При этом в полости рта нет существенного выпячивания и смещения языка, как это бывает при кистах подъязычных слюнных желез
Лечение
Кисту поднижнечелюстной железы следует удалять вместе со всей железой по двум причинам- 1) оставление ее может послужить причиной рецидива кистообразования; 2) кистообра-зование приводит к значительным изменениям во всей слюнной железе, а потому оставление ее не избавит больного от хронического сиалоаде-нита, который уже развивается к тому времени
Во время экстирпации поднижнечелюстной слюнной железы (вместе с ее кистой) необходимо соблюдать особую осторожность, так как оболочка кисты очень тонкая и обычно прилегает к коже подчелюстной области, а потому хирург может ее перфорировать в самом начале операции В результате содержимое кисты изливается в рану, стенки ее спадаются, после чего выделение кистозного мешка становится более затруднительным. Чтобы избежать перфорации, необходимо' выделять кисту постепенно, осторожно тупым путем, поочередно манипулируя зажимом (типа «москит») и тупыми изогнутыми ножницами.
В случае возникновения перфорации следует содержимое кисты удалить электроотсосом, ввести в ее полость палец и под контролем глаза тупо и остро отделить кистозную оболочку от окружающих тканей, а затем удалить и саму железу
Прогноз благоприятный.
ГЛАВА XXXVI
ЛИМФОМА АФРИКАНСКАЯ (ЛИМФОМА БЕРКИТТА; СИНДРОМ БЕРКИТТА; ЗЛОКАЧЕСТВЕННАЯ ЛИМФОМА; МУЛЬТИЦЕНТРИЧЕ-СКАЯ ЛИМФОМА)
Общие сведения
Это — злокачественная лимфоидная опухоль, локализующаяся, в основном, вне лимфатических узлов в зоне верхней челюсти, почек, яичников. Описана в отчетах английских миссионеров в Уганде в конце XIX в., а нозологическую самостоятельность опухоли установил в 1958 г. английский врач D. Burkitt (Беркитт).
Чаще всего встречается в Нигерии, Кении, Танзании, Заире, Южной Родезии, ЮАР, Гане, Папуа, Новой Гвинее, Индии. В Западной Нигерии составляет 70% всех злокачественных новообразований у детей. В странах бывшего СССР описано лишь 2 случая этой болезни.
Этиология
Неравномерное распространение (от единичных случаев во многих других странах Африки и
Азии до массовых поражений населения) обусловлено, очевидно, определенными климатическими условиями — влажностью, температурой в стране или ее части, наличием ряда вирусов (денге, желтой лихорадки, герпесоподобных, ДНК-содержащих вирусов Эпштейна-Барра).
Существует концепция, будто бы лимфома Беркитга развивается у людей с уже имеющейся хронической пролиферацией лимфоидно-гистиоцитарной ткани, причиной чего может быть малярия, географическая распространенность которой в Африке соответствует территории «лимфомного пояса».
Клиника
Болезнь начинается остро: появляется опухо-леподобный узел в области лица (либо почки, яичников), разрушая кортикальные пластинки
Часть VI Злокачественные новообразования челюстно-лчцевои области
| «т»-f1 « » ' ^ ' * » < ^ ^ |
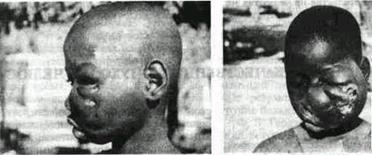
Рис 133 Внешний вид двух больных, пораженных лимфомой Беркитта
вокруг зубов и их зачатков, быстро наступает генерализация опухолевых узлов в челюстно-лицевой области, в органах брюшной полости, таза, в позвонки, полость черепа Быстрое распространение опухолей вызывает появление разнообразных компрессионных симптомов Особенно опасны опухолевые разрастания в оболочках спинного и головного мозга, вызывающие различные неврологические нарушения (нижняя параплегия при сдавливании спинного мозга и т д )
Рентгенографически в челюстных костях определяются сначала небольшие участки разрежения, позже они сливаются в обширные очаги остеолиза, в которых могут оказаться зубы или их фолликулы
В крови вначале изменения не отмечаются, но при обширном поражении костного мозга может возникнуть лимфоцитоз, нормобластоз, изредка — небольшое число опухолевых клеток Болезнь может сопровождаться картиной острого лимфобластного лейкоза
Соответственно степени распространения заболевания в момент первого врачебного обследования может выявляться соответствующая стадия заболевания 1 стадия характеризуется поражением одной анатомической области, 2-А стадия — поражением двух смежных областей, 2-Б стадия — поражением более двух областей по одну сторону диафрагмы, 3 стадия — поражением по обе стороны диафрагмы, но без вовлечения центральной нервной системы (ЦНС), 4 стадия — поражением с вовлечением ЦНС
Дифференциальный диагноз
Дифференциальный диагноз не встречает затруднений в очагах эндемии у ребенка видна быстро растущая опухоль в зоне челюстей (рис 133) или в брюшной полости
Патогистологически обнаруживают картину «звездного неба», а лабораторно — положительную реакцию иммунофлюоресценции между взвесью опухолевых клеток и сывороткой крови заведомо больного лимфомой Беркитта Труднее
поставить диагноз в странах, где болезнь бывает эпизодически, в таких случаях в основу диагностики можно взять серологическую реакцию
Дифференцировать лимфому Беркитта следует с некоторыми заболеваниями из группы зло качественных лимфом (гематосарком — ретику-лосаркомой, лимфогранулематозом, гиганто фолликулярной лимфомой Брилла-Симмерса (см гл XVIII — раздел «Лимфадениты»), лим фоэпителиомой, саркомой Юинга), кроме того необходимо отличать рентгенологические при знаки болезни Беркитта от лизиса кости при эо зинофильной гранулеме челюстных костей (см гл XXIV, раздел «Эозинофильная гранулема»)
Лечение
Болезнь Беркитта высокочувствительная к некоторым химиотерапевтическим препаратам, особенно циклофосфану, который применяется однократно внутривенно (в дозе 3040 мг/кг), при запущенных стадиях болезни бывает необходима повторная инъекция через 1014 дней после первой В 1—11 стадиях обычно достаточной оказывается одна инъекция
Из других алкилирующих препаратов применяют (внутривенно) эмбихин 0 2-0 3 мг/кг в день в течение 4-5 суток подряд, повторные курсы — спустя 3-4 недели Возможно применение и новоэмбихина, мелфалана и других вариантов сарколизина, которые более эффективны, чем циклофосфан Препараты сарколизина применяются в больших дозах (1-2 мг/кг) однократно или повторно, но с большими интервалами В тяжелых стадиях, сопровождающихся поражением ЦНС, вводят (интралюмбально) метотрексат (начиная с 5 мг и повышая дозировку при последующих введениях)
В дополнение к химиотерапии для усиления ее эффекта применяют лучевую терапию, активную иммунизацию облученными аутологич-ными клетками, пассивную иммунизацию сывороткой больных с высокой иммунологической активностью, вакцинирование БЦЖ и т п
Ю. И Вернадский. Основы челюстно-лчцевой хирургии и хирургической стоматологии
Хирургические вмешательства на челюстях не применяют из-за обильной васкуляризации (как челюстей, лица, так и самой опухоли), обуслов
ливающей опасность тяжелых интра- и посто-перационноых кровотечений (Ю. И. Лорис, 1976).
ГЛАВА XXXVII
ХИМИОТЕРАПИЯ ЗЛОКАЧЕСТВЕННЫХ ОПУХОЛЕЙ ЧЕЛЮСТНО-
ЛИЦЕВОЙ ОБЛАСТИ
Общие сведения
Ввиду того, что поражение злокачественной опухолью — процесс не локальный, а болезнь всего организма, хирургический и лучевой методы лечения не являются единственными. Разработка методов общего (медикаментозного) воздействия на организм онкологического больного признана в настоящее время вполне обоснованной и перспективной, так как у онкологического больного почти всегда имеются какие-либо сопутствующие заболевания, отягощающие опухолевый процесс Например, по данным В. Т. Лукьяненко (1984), у 82.88% раковых че-люстно-лицевых больных имеются различного рода локальные заболевания (пародонтит, хронические периодонтиты, дскубитальные язвы, лейкоплакии и т. п.), а у 69.21% — поражения сердечно-сосудистой системы и органов дыхания. У всех больных автор обнаружил умеренно выраженную эритропению, недостаток гемоглобина, повышенную СОЭ, снижение объема циркулирующей крови на 10-20%, дефицит циркулирующего белка на 22%, повышение содержания IgG (при 1—11 и Ш стадиях опухоли) и снижение всех сывороточных иммуноглобулинов в IV стадии болезни; это свидетельствует об истощении иммунной системы больного
Теоретические основы химиотерапии заложены в Киевском научно-исследовательском рентгенорадиологичсском и онкологическом институте А. А. Кронтовским в 1932 г. В дальнейшем химиотерапия стала развиваться как у нас в стране, так и за рубежом.
Прошло немного лет со времени первых публикаций о противоопухолевых свойствах «азотистых ипритов» — бисбетахлорэтиламинов. Однако за эти годы химиотерапия рака существенно продвинулась вперед. В настоящее время получено более 30 противоопухолевых препаратов, многие из них в бывшем Советском Союзе разрешены к применению (например, новоэм-битол, эмбитол, лопай, бензотэф, сарколизин, тиофосфамид, колхамин, циклофосфан и др.). Кроме того, применяются 3 препарата, обладающие симптоматическим действием (круцин, неоцид, чага). Каждый из противоопухолевых препаратов обладает действием лишь против определенного вида злокачественных опухолей. Это объясняется бесконечным разнообразием вариантов опухолей (более 100), которые имеют
свои биохимические особенности, зависящие от органной и тканевой специфичности клеток, которые подверглись малигнизации.
До настоящего времени химиотерапию применяли почти исключительно при далеко зашедших стадиях злокачественных опухолей, не подлежащих хирургическому или лучевому лечению. Несмотря на эти условия,- неблагоприятные для каких бы то ни было методов лечения, химиотерапия оказалась способной давать тот или иной эффект, начиная от временной и частичной регрессии опухолей или ремиссии болезни и кончая практическим излечением на 5 и более лет.
В последние годы все больше выясняется значение химиотерапии как помощника хирургического лечения запущенных форм рака и расширяющего показания к применению его и улучшающего отдаленные результаты.
Первую задачу осуществляет предоперационная химиотерапия. При этом используется одна важная закономерность: метастазы опухолей большей частью чувствительнее к химиотерапии, чем первичные новообразования. Учитывая, что препятствием к хирургическому вмешательству нередко бывают местные и отдаленные метастазы, вполне законна попытка врачей вызвать их регрессию, чтобы сделать операцию более перспективной. Накопилось уже немало данных об эффективности химиотерапии у больных, оперировать которых до сих пор считали нецелесообразным. Лекарственное лечение имеет цель сделать оперативное вмешательство более перспективным.
Вторая задача химиотерапии — улучшить отдаленные результаты хирургического лечения злокачественных опухолей, которые пока оставляют желать лучшего. Целесообразность послеоперационной химиотерапии основана не только на том, что метастазы более чувствительны к препаратам, чем первичная опухоль, но и на другой закономерности: эффект химиотерапии обратно пропорционален объему опухолевых тканей. Поэтому, если первичная опухоль и крупные регионарные метастазы удалены, создается возможность вызвать регрессию оставшихся мелких метастазов с помощью химиотерапии и уничтожить рассеянные в организме опухолевые клетки.
Установить эффективность послеоперационной химиотерапии — задача довольно сложная, однако принципиально доказана полезность как
Часть VI Злокачественные новообразования челюстно-лицевой области
пред-, так и послеоперационной химиотерапии при онкологических заболеваниях. Это свидетельствует о том, что в лечении рака наступил этап, когда химиотерапия стала еще одним методом лечения совместно с хирургическим и лучевым.
В настоящее время применяют 2 метода химиотерапии рака челюстно-лицевой области:
инфузионный и перфузионный.
Инфузия — подведение химиопрепарата в зону локализации опухоли через артериальное русло.
Перфузия — циркуляция химиопрепарата в максимально изолированном участке кровеносного русла при помощи аппарата для экстра-корпорального кровообращения.
Методкаротидной ннфузми. Под местной анестезией обычным разрезом обнажают, а затем перевязывают (с обеих сторон) наружные сонные артерии, верхние щитовидные, язычные, затылочные артерии, а также общие лицевые и наружные яремные вены. Лицевую артерию не перевязывают в том случае, если имеет место поражение злокачественной опухолью мягких тканей лица.
В наружную сонную артерию вводят катетер из полиэтилена или фторопласта (наружный диаметр 2-4 мм соответственно диаметру просвета сосуда). Катетер вводят в просвет сосуда через поперечный разрез стенки его. Введенный в артерию катетер фиксируют обвивным сосудистым швом Концы лигатуры и катетера выводят за пределы раны.
Химиопрепарат вводят капельным или фракционным методом. Капельным — на протяжении 48-72 ч через систему переливания крови; фракционным — посредством шприца, причем после введения препарата катетер оставляют в артерии, а наружный конец его запаивают на пламени зажженной спички или горелки. При повторном введении препарата запаянный конец катетера срезают ножницами
Дозу химиопрепарата назначают учитывая массу и общее состояние больного. Она должна быть, как правило, максимально переносимой. Например, общая доза сарколизина от 100 до 450 мг, тиофосфамида — в пределах 250-500 мг, циклофосфана — до 4000 мг.
Инфузия осуществляется несколько раз на протяжении 10-50 дней, в зависимости от общего состояния больного и химиотерапсвтического эффекта.
Во время введения препаратов больные в течение 30-40 мин, а иногда и дольше ощущают жжение в пораженной области. Затем возникает отек мягких тканей;
может наступить облысение части головы и лица, шелушение кожи; возможно повышение температуры тела, рвота, лейкопения.
После извлечения катетера из артерии, не раскрывая операционной раны, подтягивают концы лигатуры и ушивают отверстие в стенке артерии.
Дата добавления: 2015-12-08; просмотров: 855;
