Прогноз 7 страница
• неяркость клинической картины: нет значительной температурной и лейкоцитарной реакции, имеется тенденция к переходу процесса в хроническую стадию по типу «первично-хронического» остеомиелита (но возможны свищи); при эпифизарной локализации гнойные артриты развиваются реже; рентгенологические признаки: пятнистость кости, образование мелких полостей, незначительная периостальная реакция (иногда отсутствует), выраженное раннее склерозирование кости и тенденция к рассасыванию мелких секвестров (рис. 7-12).
Антибиотический остеомиелит ввиду абортивного течения и стёртой рентгенологической картины часто очень трудно дифференцировать от остеоид-остеомы, остеолитической саркомы, эозино-фильной гранулёмы и других заболеваний. Несмотря на стёртость клинических проявлений эти формы остеомиелита тоже подлежат интенсивной и комплексной терапии.
Последствия хронического гематогенного остеомиелита
При хроническом остеомиелите, особенно длительно текущем, всегда нужно думать о предамилоидных состояниях и обДмилоидозе внутренних органов. При снижении концентрационной функции почек, протеинурии, анемии, устойчивом сублейкоцитозе, сдвиге лейкоцитарной формулы влево и лимфопении проводят иммуноэлек-трофорез. Это позволяет своевременно диагностировать предамило-идные состояния и начать соответствующую терапию.
Из местных осложнений отмечаю^патологические переломы и вывихи, ложные суставы, деформации и нарушение роста костей.
7.9.4. Особенности остеомиелита у детей первых месяцев жизни
Заболевание встречают преимущественно у детей грудного возраста. Однако в этой ^озрастной группе новорождённые страдают чаще. Очаг поражения в метаэпифизарной зоне и синовиальной оболочке может быть первичным, развившимся на фоне видимого благополучия, и вторичным, возникшим на фоне текущего инфекционного процесса (пупочного, лёгочного, кишечного сепсиса), несмотря на проводимую антибактериальную терапию или вскоре после её отмены. Возбудитель гтервичного процесса в)98% случаев — стафилококк, вторичного — грамотрицательная флора (клебсиелла, кишечная и синегнойная палочки). Гематогенным путём инфекция попадает в метафиз кости, где и развивается воспалительный процесс, однако вследствие особенностей кровоснабжения метаэпифизарной границы у детей раннего возраста он^распространяется на ростковую зону и эпифиз, располагающийся внутри сустава, поэтому основные клинические симптомы обусловлены развитием артрита.
Клиническая картина и диагностика
j
Метаэпифизарный остеомиелит, как правило, начинается остро с повышения температуры тела, вялости, отказа от еды, щажения больной конечности (при этом ребёнок держит её в вынужденном положении).
При осмотре выявляютттрипухлость над зоной поражения, деформацию близлежащего сустава, местное повышение температуры. Гиперемия появляется позже, активные движения отсутствуют. Пальпация и пассивные движения больной конечности вызывают резкую болезненность. ОтмечаютРримптом «псевдопареза», когда кисть или стопа на стороне поражения свисают, движения резко ограничены. Местная форма остеомиелита может осложниться флегмоной мягких тканей вокруг сустава. В некоторых случаях остеомиелит бывает одним из септикопиемических очагов при сепсисе, в этом случае возможны множественные поражения. Морфологически в кости при остеомиелите у детей раннего возраста преобладают некротические процессы, сопровождающиеся гибелью и рассасыванием костной ткани в области метафизагповреждением ростковой зоны и суставных поверхностей. Однако в этом возрасте репаративные процессы выражены хорошо, в связи с чем перехода этойн^ормы остеомиелита
в хроническую не происходит. Функциональные нарушения в отдалённые сроки могут быть значительно выраженными, что обусловлено нарушениемрэоста конечности, деформациями в суставах.
Рентгенологические признаки остеомиелита выявляют раньше, чем при других формах. Уже на 8—10-й день можно выявить характерные симптомы: утолщение мйгких тканей на стороне поражения, расширение суставной щели^лёгкую периостальную реакцию. Очаги деструкции в метафизе на рентгенограммах выявляют лишь на 3-й неделе от начала заболевания, а о степени разрушения эпифиза кости и зоны роста можно с достоверностью судить лишь после того, как появится ядро окостенения (рис. 7-13). Наиболее часто происходит поражение дистального и проксимального концов бедренной кости, проксимального конца плечевой и большеберцовой костей.
В случаях проникновения инфекции в синовиальную оболочку суставов развивается гнойный артрит без вовлечения в процесс костей. При этом первичная симптоматика очень напоминает описанную выше, однако сустав увеличивается более значительно, уплотняются и отекают околосуставные ткани. На рентгенограмме за счёт выпота увеличивается суставная щель, раньше появляется и более выражена контрактура сустава. При пункции сустава получают гнойный выпот в большем количестве, чем при остеомиелите, при которой выпот в начале заболевания может быть реактивным. Обычный процесс в суставе при артрите протекает более медленно, при правильно прове
денном лечении исчезает без функциональных последствий. Лишь в редких случаях при поздней диагностике воспалительный процесс может перейти на суставные поверхности кости (развивается остео-артрит), которые на рентгенограмме выглядят «изъеденными».
Лечение
При метаэпифизарном остеомиелите лечение имеет особенности. Общую терапию осуществляют по принципам лечения острой гнойной хирургической инфекции с учётом возраста ребёнка. Применяют антибиотики направленного спектра действия и обладающие тропностью к костной ткани, дезинтоксикацисшную терапию и иммунотерапию.
Важную роль в лечении играегщммобилизация, её осуществляют с помощью вытяжения по Шеде (на нижней конечности) или повязки Дезо (на верхней конечности). Хирургические манипуляции в об-лЗбтйГростковой зоны и гипсовые лонгеты у новорождённых не применяют. При явной клинике артрита лечение проводят с помощью пункций с удалением выпота из сустава и последующим введением антибактериальных препаратов.
При локализации процесса в проксимальном эпифизе бедренной кости после стихания острого воспалительного процесса с целью профилактики патологического вывиха бедра и формирования coxa vara применяют повязки-распорки. Дети, перенёсшие острый гематогенный метаэпифизарный остеомиелит, должны находиться под диспансерным наблюдением врача-ортопеда или хирурга.
7.10. Острый аппендицит
Общие сведения
Острый аппендицит у детей, как и у взрослых, — самое распространённое заболевание живота, приводящее к необходимости неотложного оперативного вмешательства. В детском возрасте аппендицит развивается быстрее, а деструктивные изменения в отростке, приводящие к аппендикулярному перитониту, наблюдают значительно чаще, чем у взрослых. Эти закономерности наиболее выражены у детей первых лет жизни, что обусловлено анатомо-физиологически-ми особенностями детского организма, влияющими на характер клинической картины заболевания и в некоторых случаях требующими особого подхода к решению тактических и лечебных задач.
Острым аппендицитом может заболеть ребёнок любого возраста, даже грудной и новорождённый. Тем не менее в первые 2 года жизни это заболевание встречают достаточно редко. В последующие годы частота заболевания постепенно возрастает, достигая пика в возрасте 9-12 лет (рис. 7-14).
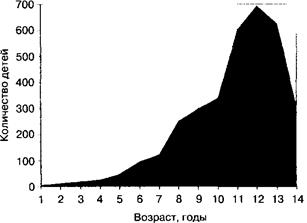
Рис. 7-14. Заболеваемость аппендицитом у детей.
Общий уровень заболеваемости острым аппендицитом составляет от 3 до 6 на 1000 детей. В детском возрасте среди всех экстренных опе-рацййТШ органах брюшной полости аппендэктомия составляет до 75%.
Классификация
Предложено несколько клинико-морфологических классифика-
ций острого аппендицита, однако в клинической практике целесо-
образно выделение двух основных групп изменений в червеобразном
отростке: f ^
j^f деструктивно-гнойные формы воспаления£(флегмонозный^ган-^ гренозный^гангренозно-перфоративный);
// • недеструктивные изменения в червеобразном отростке (катаральные формы, а также хронический аппендицит или обострение хронического аппендицита). Особую сложность для клинициста и морфолога представляют недеструктивные формы, макроскопическая оценка которых не исключает субъективизма. Чаще всего за этой формой скрываются другие
заболевания, симулирующие острый аппендицит (острые респира-торно-вирусные заболевания, кишечные инфекции, мезаденит и т.д.).
Этиология и патогенез
В развитии воспаления ведущая роль принадлежит собственной микрофлоре червеобразного отростка или кишечника. У небольшой группы детей нельзя исключить возможность гематогенного или лим-фогенного инфицирования. Общеизвестно и влияние анатомо-фи-зиологических особенностей детей раннего возраста: чем младше ребёнок, тем быстрее развиваются деструктивно-некротические изменения в стенке червеобразного отростка. Определённую роль играют и местные защитные реакции, связанные с возрастными особенностями фолликулярного аппарата. Так, редкость острого аппендицита у детей первых лет жизни, особенно грудного возраста, связывают с малым количеством фолликулов в червеобразном отростке. Редкость аппендицита у детей до года объясняют также и характером питания в этом возрасте (преимущественно молочная жидкая пища).
Морфологические особенности червеобразного отростка у детей раннего возраста предрасполагают к быстрому развитию сосудистых реакций и присоединению бактериального компонента. Слизистая оболочка кишечника более проницаема для микрофлоры и токсических веществ, чем у взрослых, поэтому при нарушении сосудистой трофики происходит быстрое инфицирование червеобразного отростка с ускоренным развитием выраженных деструктивных форм аппендицита.
Развитию воспалительного процесса способствуют перенесённые соматические и инфекционные заболевания, врождённые аномалии червеобразного отростка (перекруты, перегибы), попадание в отросток инородных тел или паразитов, образование каловых камней.
Особенности строения червеобразного отростка, характер питания в грудном, ясельном возрасте и у более старших детей также влияют на частоту заболевания в определённых возрастных группах.
Клиническая картина и диагностика
Клинические проявления острого аппендицита у детей вариабельны и во многом зависят от реактивности организма, анатомического положения червеобразного отростка и возраста ребёнка. Общая характеристика клинической картины заболевания — преобладание общих неспецифических симптомов над местными. В генезе подоб
ных реакций имеет значение относительная незрелость отдельных органов и систем, в первую очередь ЦНС и вегетативной нервной системы. Эти явления выражены тем больше, чем младше ребёнок.
Сложности диагностики усугубляются также трудностями обследования детей и выявления объективных местных признаков заболевания. Их достоверность зависит от многих факторов (контакта с ребёнком, владения методикой обследования, индивидуального опыта врача и пр.). Влияние этих факторов особенно сказывается при распознавании острого аппендицита у детей раннего возраста.
В связи с этими обстоятельствами необходимо отдельно рассматривать вопросы клинической картины у детей старшей возрастной группы и первых 3 лет жизни.
Клиническая картина
острого аппендицита у старших детей
Клиническая картина острого аппендицита у старших детей более отчётлива и складывается из следующих основных признаков, выявляемых из анамнеза: боль в животе, повышение температуры тела, рвота, иногда нарушение функций кишечника.
Заболевание начинается с жалоб ребёнка на не очень резкую, но постоянную боль в животе, в основном в правой подвздошной области. При этом родители отмечают, что дети становятся менее активными, отказываются от еды. Для аппендицита характерна непрерывная боль, не исчезающая, а лишь несколько стихающая на время. Непрерывность боли ведёт к нарушению сна: сон поверхностный, дети часто просыпаются. Заболевший ребёнок хуже всего спит в первую ночь заболевания.
В некоторых случаях болевой синдром выражен очень сильно, дети беспокойны, жалуются на резкую боль в животе, иногда принимают вынужденное положение. Такая болевая реакция обусловлена чрезмерным растяжением переполненного гноем червеобразного отростка. Старшие дети почти всегда могут указать локализацию боли (чаще в правой подвздошной области).
Обычно вскоре после приступа спонтанной боли в животе повышается температура тела до 37,5—38 °С. Однако при тяжёлых осложнённых формах аппендицита (при перитоните, периаппендикуляр-ном абсцессе) температура тела может повышаться до 39 °С и выше. Иногда температура тела бывает нормальной на всех стадиях заболевания (почти в 15% случаев), хотя на операции у трети больных об
наруживают грубые деструктивные изменения в червеобразном отростке вплоть до перфорации и развития местного перитонита.
Один из наиболее постоянных симптомов острого аппендицита у детей — рвота, развивающаяся почти у 75% больных и носящая реф-лекторныи"характер. В последующие дни заболевания при развитии разлитого гнойного перитонита рвота становится многократной, нередко в рвотных массах выявляют примесь жёлчи. В начальных стадиях заболевания язык чистый, иногда слегка обложен. С развитием токсикоза и эксикоза язык становится сухим, шероховатым, на нём появляются наложения. Симптом расхождения пульса и температуры тела наблюдают редко — при запоздалом диагнозе, когда налицо все признаки перитонита (5—7% случаев).
Достаточно часто отмечают задержку стула (35% случаев). Жидкий стул, появляющийся не ранее~чНПЕг21-е сутки от начала заболевания, выявляют почти у 7% больных.
Такая клиническая картина бывает у большинства пациентов; как правило, особых трудностей при диагностике не возникает.
При атипичной локализации червеобразного отростка (15% больных) значительно меняются клинические проявления заболевания. Возникают дополнительные симптомы, обусловленные вовлечением в воспалительный процесс органов брюшной полости. Так, при низком (тазовом) расположении червеобразного отростка боль обычно локализуется над лоном или несколько правее, чаще носит схваткообразный характер и иногда сопровождается тенезмами. В таких случаях возможно появление жидкого стула. При выраженном вторичном проктите каловые массы могут иметь вид «плевков» слизи, иногда даже с примесью небольшого количества крови. Возможно также частое болезненное мочеиспускание.
Если червеобразный отросток расположен ретроцекально, особенно при значительном подкожном жировом слое, боль в животе выражена умеренно. Это связано с более поздним вовлечением в воспалительный процесс париетальной брюшины передней брюшной стенки.
При щдиальной локализации (верхушка червеобразного отростка находится ближе к срединной линии, у корня брыжейки) преобладают такие симптомы, как сильная приступообразная боль в животе, многократная рвота, жидкий стул, а иногда и вздутие кишечника.
Значительно меняется течение заболевания, развивающегося на фоне приёма антибиотиков. Клинические признаки острого аппендицита становятся менее выраженными. Важно иметь в виду, что сглаживание остроты клинических проявлений у этого контингента боль
ных не всегда свидетельствует о купировании деструктивного и гнойного процессов — у этой группы пациентов часто образуются аппендикулярные абсцессы.
Диагностика острого аппендицита у детей старшего возраста
Распознавание острого аппендицита у детей имеет свои особенности. При обследовании живота ребёнка необходимо обращать внимание на три основных симптома, наиболее выраженных в правой подвздошной области: болезненность при пальпации, защитное мышечное напряжение и симптом Щёткина—Блюмберга. Все остальные симптомы имеют вспомогательное значение.
Пальпацию живота всегда необходимо начинать с левой подвздошной области в направлении против часовой стрелки. При наличии острого аппендицита можно отметить усиление болезненности при пальпации правой подвздошной области (симптом^илатова). Это очень важный признак, получивший в практике название «локальная болезненность».
Второй основной симптом острого аппендицита — защитное мышечное напряжение в правой подвздошной области (defense musculaire). Чтобы убедиться в отсутствии или наличии ригидности мышц передней брюшной стенки, важно каждый раз при перадене точки пальпации держать руку на животе, дожидаясь вдоха больного. Это позволяет дифференцировать активное напряжение от пассивного (истинного), которое более чётко улавливают при сравнительной повторной пальпации. Можно воспользоваться и другим приёмом: врач кладёт правую руку на левую подвздошную область больного, а левую руку — на правую подвздошную область и, попеременно нажимая справа и слева, старается определить разницу в тонусе мышц.
В заключение исследования необходимо определить наличие симптома Щёткина—Блюмберга. Этот симптом определяют путём постепенного глубокого давления на переднюю брюшную стенку с последующим быстрым отнятием руки в различных отделах живота. При положительном симптоме Щёткина—Блюмберга ребёнок реагирует на боль, возникающую при отнятии руки.
При атипичных локализациях червеобразного отростка меняются характер течения воспалительного процесса, локализация и интенсивность главных местных симптомов, что нередко становится поводом для ошибочного диагноза. В сомнительных случаях во избежание
диагностической ошибки необходимо динамическое наблюдение за больным в условиях стационара. Правильно оценить субъективные и объективные данные атипичного острого аппендицита у детей при первом осмотре бывает трудно. Необходимо учитывать, что дети школьного возраста в некоторых случаях склонны скрывать боль, боясь операции, а иногда, наоборот, преувеличивают степень болезненности. Это имеет большое практическое значение, так как немало хирургов производят аппендэктомию детям по расширенным показаниям, т.е. предпочитают гипердиагностику, которая не всегда оправдана.
Во всех случаях необходимо пальцевое ректальное бимануальное исследование. Это даёт возможность выявить наличие осложнения (аппендикулярный инфильтрат) или уточнить диагноз, особенно в препубертатном и пубертатном периодах у девочек (фолликулярные и лютеиновые кисты, перекрут кисты яичника, боль при неустановившемся менструальном цикле). Обследование через прямую кишку при наличии острого аппендицита позволяет выявить болезненность стенки прямой кишки спереди и справа, а в некоторых случаях и нависание свода справа. Эти данные и постоянно обнаруживаемая локальная болезненность при пальпации в сочетании с другими симптомами — определённые критерии для установления диагноза.
Изменение количества лейкоцитов при аппендиците у детей, как и у взрослых, не всегда характерно, но в сочетании с другими факторами имеет определённое значение. Чаще всего (около 65% случаев) отмечают повышение содержания лейкоцитов до 15—17хЮ9/л со сдвигом лейкоцитарной формулы влево. Гиперлейкоцитоз (20—30хЮ9/л) наблюдают у 7% больных. В остальных случаях количество лейкоцитов бывает в пределах нормы или даже ниже.
В последние годы выполнено много исследований, направленных на повышение точности и своевременности выявления острого внут-рибрюшного воспаления. Большая часть из них посвящена изучению диагностических возможностей дополнительных методов исследования (электротермометрии, тепловидения, электромиографии, УЗИ, КТ). Неинвазивных методов диагностики много, однако они не являются достаточно достоверными. Уровень диагностических ошибок остаётся высоким и составляет не менее 15—20%. Большой интерес, судя по количеству публикаций в литературе последних лет, вызывает использование лапароскопии для решения проблемы диагностики и дифференциальной диагностики острого аппендицита. Лапароскопия — единственный способ дооперационной визуальной оценки состояния червеобразного отростка.
Глава 7 4- Гнойная хирургическая инфекция ❖ 585
Дата добавления: 2015-09-07; просмотров: 806;
