Лечение 2 страница
Клиническая картина и диагностика
Срединную кисту шеи редко диагностируют у детей в возрасте до 1 года. Киста располагается по срединной линии шеи, имеет мягкую эластическую консистенцию, флюктуирует. Её пальпация безболезненна. При глотании отчётливо определяется смещение опухолевидного образования вместе с подъязычной костью кверху. Часто удаётся пальпировать отходящий от верхнего полюса кисты плотный тяж. Обычно диаметр кисты не превышает 2—3 см, но постепенно, с возрастом объём её содержимого увеличивается, и размеры кисты возрастают. При нагноении возникают местные симптомы — гиперемия, припухлость, повышение температуры, боль при глотании. Причиной нагноения могут быть как гематогенная инфекция, так и распространение инфекции по тонким свищевым ходам, идущим от кисты к ротовой полости.
Срединные свищи шеи формируются обычно в результате самопроизвольного вскрытия нагноившейся кисты, иногда — после оперативного вмешательства, располагаясь также по срединной линии шеи. Свищ иногда бывает точечным, трудноразличимым, но может быть и хорошо виден. Пальпаторно определяют плотный тяж, обычно идущий по направлению к подъязычной кости. Иногда свищ идёт к рукоятке грудины. Свищи обнаруживают по слизистому отделяемому, которое в осложнённых случаях становится слизисто-гнойным или гнойным. При микроскопическом исследовании отделяемого обнаруживают слущенные клетки плоского эпителия.
Зондирование, как правило, невозможно вследствие извитого хода свища. Срединный свищ шеи распознать очень легко, в то время как диагноз кисты шеи часто вызывает затруднения.
Отличать срединные кисты шеи чаще приходится от дермоидных кист, липом, лимфангиом, а в осложнённых случаях — от лимфаде
нита. Дермоидная киста, в отличие от кисты шеи, более плотная, не смещается при глотании, не пальпируется тяж — остаток эмбрионального хода. Лимфангиома и липома бывают обычно больших размеров, без чётких границ, имеют мягкую эластическую консистенцию. При распознавании лимфаденита большое значение имеют данные анамнеза и выявление входных ворот инфекции.
речение
Срединные кисты и свищи удаляют оперативным путём. Операция показана в возрасте старше 3 лет. Перед операцией в свищевой ход вводят красящее вещество. При выделении эмбрионального протока обязательно резецируют подъязычную кость; свищ перевязывают у основания.
Рецидивы возникают в тех случаях, когда эмбриональный проток удаляют неполностью. Прогноз при правильном выполнении операции благоприятный.
Боковые кисты и свищи шеи
Возникновение боковых кист и свищей шеи связывают с нарушением облитерации протоков вил очковой железы, которые, начинаясь на боковой стенке глотки, проходят через всю шею и заканчиваются у грудины. Некоторые авторы считают, что боковые кисты и свищи шеи происходят из остатков жаберной щели (брахиогенные кисты и свищи).
Клиническая картина и диагностика
Боковые кисты и свищи шеи располагаются по внутренней поверхности грудино-ключично-сосцевидной мышцы. Боковые кисты — образования округлой или овальной формы, тугоэластической консистенции, с чёткими границами. Кожа над ними не изменена, пальпация безболезненна. Боковые свищи представляют собой точечное отверстие со слизистым отделяемым. Полные свищи сообщаются с полостью глотки, открываясь за задней нёбной дужкой. По свищевому ходу на шее пальпируется плотный тяж. При инфицировании отделяемое из свища становится гнойным, кожа вокруг Мацерируется.
Боковые кисты наиболее часто приходится дифференцировать с лимфангиомой. Для диагностики имеют значение локализация и консистенция опухоли, наличие свищевого хода под кожей.
При инфицировании боковых кист их дифференцируют от лимфаденита. Поставить правильный диагноз помогают данные анамнеза.
Лечение
Боковые кисты и свищи удаляют оперативным путём; лечение проводят в возрасте старше 3 лет. Для лучшего косметического эффекта делают двойной разрез. Свищ выделяют вплоть до боковой стенки глотки. При полных свищах их проксимальную часть на зонде выворачивают в полость глотки, а отверстие ушивают. Погрешности в технике (неполное удаление свищей, оставление боковых отверстий) ведут к рецидивам. Их частота достигает 10%.
| ГШД4 |
ПОРОКИ РАЗВИТИЯ И ЗАБОЛЕВАНИЯ ГРУДНОЙ КЛЕТКИ И ОРГАНОВ ГРУДНОЙ ПОЛОСТИ
4.1. Семиотика пороков развития
и заболеваний органов грудной полости
В диагностике пороков развития и хирургических заболеваний органов грудной полости особое значение придают таким симптомам, как цианоз, кашель, кровохарканье, одышка, стридор, рвота, болезненные ощущения. Их выраженность, характер, постоянство, сочетание между собой или с другими симптомами обычно дают возможность не только заподозрить патологический процесс в грудной полости, но и определить, к какому органу и к какой группе заболеваний он относится: к порокам развития, воспалительным процессам или злокачественным новообразованиям. Только после тщательного анализа имеющихся симптомов, перкуторных и аускультативных данных определяют экстренность и объём специального обследования, которое должно отвечать требованию «от простого метода к более сложному». Иногда в особо экстренных ситуациях приходится применять хотя и сложный, но наиболее эффективный метод исследования.
Все клинические симптомы при хирургической патологии лёгких в основном возникают в результате уменьшения их дыхательной поверхности или нарушения трахеобронхиальной проходимости.
• Дыхательная поверхность лёгких у детей может быть уменьшена из-за порочного развития лёгкого (гипоплазии), воспалительного процесса, сдавления объёмным образованием или скопившимся в плевральной полости воздухом, а также петлями кишечника, проникшими в грудную полость через дефект в диафрагме.
• Нарушение трахеобронхиальной проходимости у детей возникает чаще всего при отёке подсвязочного пространства, врождённых и приобретённых стенозах трахеи, инородных телах, сосудистом кольце (двойная дуга аорты) и, наконец, опухолях и кистах, расположенных как в средостении, так и в стенке трахеи и бронхов.
У детей ряд патологических процессов может принимать хроническое течение, и с возрастом симптомы становятся более вы
раженными: чаще это относится к гнойно-воспалительным процессам в лёгких.
При опросе родителей важно обратить внимание на генетическую предрасположенность членов семьи к порокам развития грудной клетки, лёгких, пищевода. В связи с тем что истоки хронических гнойно-воспалительных заболеваний нередко уходят корнями в ранний детский возраст, следует придавать значение и перенесённым частым острым пневмониям или простудным заболеваниям. Иногда можно уловить факт возможной аспирации инородного тела в этот период. Острые респираторные нарушения, проявляющиеся у детей в первые дни после рождения, должны наводить на мысль о возможных пороках развития лёгких, диафрагмы, сопровождающихся внутригрудным напряжением (диафрагмальная грыжа, врождённая долевая эмфизема, киста лёгкого); также следует подозревать обструкцию верхних дыхательных путей вследствие порока их развития или сужения аномальными сосудами, опухолевидными образованиями.
Осмотр грудной стенки не только выявляет пороки её развития в виде различных деформаций, но и даёт возможность заподозрить патологический процесс в грудной полости. Так, западение одной из половин грудной клетки с отставанием при дыхании указывает на ги-повентиляцию этого отдела лёгкого (недоразвитие, ателектаз). Вздутие при уменьшении дыхательной экскурсии настораживает в отношении таких пороков развития, как врождённая долевая эмфизема лёгких, диафрагмальная грыжа с наличием большого количества кишечных петель в грудной полости, заболевание, сопровождающееся скоплением жидкости и воздуха в плевральной полости, и опухоли грудной полости.
При осмотре и пальпации шеи и грудной стенки следует особое значение придавать крепитации подкожной клетчатки (при скоплении в ней воздуха). При этом подкожная эмфизема распространяется на лицо и нередко захватывает верхнюю половину туловища. Причиной бывает субплевральный разрыв паренхимы лёгкого, особенно во время кашля, при аспирационном синдроме, реанимации, когда повышается внутрибронхиальное давление; иногда это происходит во время воспалительного процесса в лёгком. Эмфизема возможна и при разрывах крупных бронхов, трахеи и пищевода. Как в первом случае, так и во втором воздух попадает сначала в средостение, а затем уже по межфасциальным щелям распространяется на шею.
4.1.1. Цианоз
Цианоз кожных покровов и слизистых оболочек при пороках развития и хирургических заболеваниях обычно указывает на тяжесть процесса. При этом следует учитывать длительность и выраженность цианоза в зависимости от физической нагрузки. Цианоз, возникающий при нагрузках, в сочетании с некоторой одутловатостью лица ребёнка, пальцами в виде «барабанных палочек» и ногтями типа «часовых стёкол» (рис. 4-1) чаще указывает на длительную гипоксию, развивающуюся при хронических гнойно-воспалительных заболеваниях лёгких. Постоянный цианоз (рис. 4-2) при относительно удовлетворительном состоянии ребёнка и отсутствии признаков воспаления в лёгких возможен при пороках развития сосудов лёгкого (артериовенозные свищи). Цианоз у новорождённых первых дней жизни чаще возникает при внутригрудном напряжении или обструкции дыхательных путей, возникающих вследствие разных причин, включая врождённые пороки развития органов грудной полости и диафрагмы.
Следует также учитывать, что цианоз может быть проявлением пороков сердца и магистральных сосудов врождённого и приобре
 тенного характера, а также клиническим симптомом сердечной недостаточности.
тенного характера, а также клиническим симптомом сердечной недостаточности.
4.1.2. Кашель
Кашель при хронических гнойно-воспалительных процессах в лёгких — ведущий и наиболее ранний симптом. Чаще кашель бывает влажным, с мокротой, но дети младшего возраста откашливают мокроту плохо и обычно заглатывают её. Наиболее сильным кашель бывает по утрам, когда отходит наибольшее количество мокроты.
Сухой надсадный кашель чаще указывает на механическую обструкцию трахе-обронхиального дерева за счёт специфического поражения лёгких и бронхиальных лимфатических узлов (туберкулёз), опухолевидного процесса и инородного тела. При первичной реакции на попадание инородного тела кашель обычно бывает приступообразным, а с течением времени становится мучительным. Если инородное тело опустилось в долевые и сегментарные бронхи, кашель становится влажным, непостоянным, приобретает волнообразный характер.
4.1.3. Кровохарканье
Кровохарканье у детей встречают редко. Возникает оно главным образом за счёт эрозии слизистой оболочки трахеобронхиального дерева и кровотечения из сосудов системы бронхиальных артерий (пороки развития сосудов или опухоли с эндофитным ростом). Кровохарканье может возникнуть и при деструктивных процессах в паренхиме лёгкого с абсцедированием как специфического, так и неспецифического характера. Чаще кровохарканье бывает необильным в виде слизистой мокроты с прожилками крови. Несмотря на это, важно максимально рано установить его причину и источник, так как всегда возможен переход к более значительному кровотечению, причём в этих случаях необходимы экстренная хирургическая помощь или другое вмешательство.
4.1.4. Стридор
Стридор характеризуется шумным, вибрирующим или всхлипывающим вдохом; возникает при сужении верхних дыхательных путей на уровне гортани, трахеи. Стридорозное дыхание нередко бывает у детей первых месяцев жизни. Его причинами считают некоторую незрелость (рис. 4-3) и узость просвета гортани. Очень важно
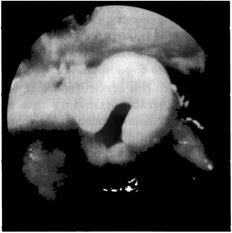
Рис. 4-3. Ларингомаляция как причина врождённого стридора. Эндофото-графия в момент вдоха.
уже в этом возрасте исключить другие возможные причины — врождённый стеноз трахеи или обструкцию верхних дыхательных путей кистами, опухолевый процесс (например, папилломы), инородные тела, сдавление трахеи аномально идущими сосудами (двойная дуга аорты и др.).
4.1.5. Одышка
Одышка при хирургической патологии возникает в результате недостаточного насыщения крови кислородом за счёт выключения из газообмена участка лёгких или затруднения прохождения воздуха по трахеобронхиальному дереву.
Различают три типа одышки: инспираторную, экспираторную и смешанную.
• Инспираторная одышка характеризуется затруднённым вдохом и возникает в основном в результате нарушения проходимости дыхательных путей (инородное тело, врождённый стеноз, аномально идущий сосуд, сужение трахеи за счёт сдавления опухолью и др.). Во время инспираторной одышки, особенно при сужении верхних дыхательных путей, как правило, возникает шумное дыхание, напоминающее стридор.
• Экспираторная одышка характеризуется затруднённым выдохом и возникает при стенозе мелких бронхов и бронхиол, бронхоспазме, т.е. в основном при соматических заболеваниях (например, при бронхиальной астме). Этот тип одышки характерен для трахеоброн-хомаляции, при которой на выдохе просвет трахеи становится ще-левидным за счёт спадения её мембранной части.
• При хирургической патологии лёгких (врождённой долевой эмфиземе, кистах, сдавлении лёгкого извне) одышка носит смешанный характер. Выраженность одышки зависит не только от объёма поражения лёгочной ткани или степени сужения дыхательных путей, но и от эмоциональной настроенности ребёнка (испуг, беспокойство и т.п.).
4.1.6. Рвота
Рвота часто бывает неопределённым многозначительным симптомом самых разных хирургических и соматических заболеваний.
При хирургической патологии пищевода рвота у детей нередко становится ведущим симптомом, возникающим в результате непроходимости пищевода из-за его стеноза или вследствие недостаточности его кардиального жома. Пенистые выделения изо рта и носа у детей в первые часы после рождения указывают на полную высокую непроходимость пищевода (атрезию). При этом даже отсасывание слизи не приводит к улучшению; слизь очень быстро накапливается вновь. Для окончательной постановки диагноза бывает достаточным зондирование пищевода катетером через рот — отсутствие его прохождения в желудок указывает на данную патологию.
При врождённом сужении пищевода рвота в первые месяцы отсутствует; появляется она после того, как в рацион ребёнка добавляют густые смеси, которые, часто застревая в пищеводе, вызывают дисфагию, а затем и рвоту. В этих случаях рвота, как правило, возни
кает во время кормления или сразу после него; при этом дети обычно плохо едят, давятся. В рвотных массах примеси желудочного сока не бывает, нет и характерного для желудочного сока кислого запаха — такую рвоту называют пищеводной, однако правильнее обозначить её термином «регургитация».
Рвота при недостаточности кардии нередко появляется у детей первых месяцев жизни. Возникает она обычно после кормления, когда ребёнок съедает полный объём пищи, соответствующий его возрасту. Особенно часто появляется рвота у ребёнка, которого после кормления укладывают в горизонтальное положение. В возвышенном положении дети при недостаточности кардии лучше удерживают пищу. Рвотные массы обычно содержат створоженное молоко с кислым запахом, иногда возможна примесь жёлчи, чего никогда не наблюдают при стенозе привратника (пилоростенозе).
Прожилки крови обычно указывают на воспаление слизистой оболочки пищевода (эзофагит), которое возникает в результате воздействия на неё желудочного сока. Рвота «кофейной гущей» чаще бывает результатом кровотечения из эрозированных расширенных вен пищевода при портальной гипертензии. При этом сначала кровь стекает в желудок, а затем выбрасывается наружу большим объёмом. Возможно сочетание тёмной изменённой крови с более свежей, что бывает при массивных кровотечениях, когда кровь не успевает подвергнуться воздействию желудочного сока.
4.1.7. Дисфагия
Дисфагия — расстройство глотания с затруднением прохождения пищи по пищеводу. Дисфагия у детей может быть вызвана как функциональными нервно-мышечными расстройствами, так и органическими поражениями (эзофагитами и параэзофагитами, язвами, стриктурами, инородными телами, ахалазией пищевода, опухолями).
Дисфагия, возникающая после приёма любой пищи, более характерна для эзофагита, а после твёрдой — для органического сужения Пищевода на любом его уровне. При этом необходимо помнить, что Кардиоспазм или ахалазия также вызывают дисфагию после приёма твёрдой пищи.
Нередко для улучшения прохождения пищи в желудок дети запи-вают еду водой, правда, не всегда с положительным эффектом.
4.1.8. Боль в груди
Болевые ощущения при хирургической патологии у детей могут возникнуть в любом возрасте, но жалобы предъявляют в основном дети старшего возраста. У детей младшего возраста эти ощущения вызывают беспокойство, реже дети принимают вынужденное положение, отказываются от еды. При воспалительных процессах, особенно когда в процесс вовлечена рёберная плевра, боль может ирра-диировать по ходу межрёберных нервов. В случае вовлечения в процесс диафрагмального нерва боль может локализоваться или ир-радиировать в область надплечья или лопатки.
Болезненные ощущения, возникающие непосредственно за грудиной, чаще связаны с воспалительным процессом в области перикарда или пищевода. При перикардите происходит некоторое усиление боли при глубоком дыхании и кашле. При перфорации пищевода боль носит острый характер, нарастает по мере развития инфицирования средостения и скопления в нём воздуха. В этих случаях положение детей вынужденное, полусидячее, дыхание кряхтящее. Развивается одышка.
У детей старшего возраста болезненные ощущения в области груди чаще связаны с опухолями, остеомиелитом, хондритом и переломами рёбер после травмы.
4.1.9. Клиническое обследование ребёнка
Перкуссия и аускультация играют немаловажную роль в диагностике, особенно на первых этапах обследования больных, когда нет возможности подключить специальные методы исследования. Укорочение перкуторного звука возникает в случае, если лёгкое теряет свою воздушность в результате спадения альвеол и оттеснения паренхимы лёгкого от грудной стенки. К этому могут привести различные пороки развития трахеобронхиального дерева и лёгкого, воспалительные процессы, опухоли. Очень быстро меняется перкуторный звук по мере накопления экссудата в плевральной полости, перикарде. Коробочный звук возникает при появлении воздушной прослойки между лёгким и грудной стенкой или увеличении воздушности лёгкого (врождённая долевая эмфизема лёгкого, киста, абсцесс или вздутие лёгкого в результате нарушения бронхиальной проходимости по типу клапанного механизма). Скопление воздуха в плевральной полости или перемещённых из брюшной полости раздутых
петлях кишок при диафрагмальной грыже даёт при перкуссии коробочный звук. Если в плевральной полости имеется большое скопление одновременно жидкости и воздуха, перкуторно можно определить их границы и уровень; при этом выявляют резкий переход от коробочного звука к тупому. В таких случаях при перкуссии ребёнок должен стоять или сидеть.
Аускультация позволяет не только определить изменение дыхательных шумов и сердечных тонов над тем или иным отделом грудной стенки, но и уловить добавочные шумы (хрипы, крепитацию, шум трения плевры, сердечные шумы). Ослабление дыхания выявляют, когда лёгкое плохо участвует в дыхании и спадается (ателектаз) или коллабируется за счёт сдавления жидкостью и воздухом, скопившимися в плевральной полости. Естественно, патологические процессы в лёгком (воспаление, замещение паренхимы лёгкого соединительной тканью или её поражение опухолевым процессом) также приводят к ослаблению дыхания.
По некоторым оттенкам дыхания можно дифференцировать патологический процесс. Так, жёсткое бронхиальное дыхание (выдох прослушивается лучше, чем вдох) характерно для ателектазов. При спадении лёгкого за счёт сдавления извне дыхание становится бронхиальным, но прослушивается значительно хуже. При сочетании ателектаза лёгочной ткани и крупной воздушной полости дыхание становится амфорическим.
Добавочные дыхательные шумы приобретают в комплексе обследования особое значение, так как нередко они бывают специфичными для того или иного заболевания. В первую очередь к ним относят хрипы. Они могут быть сухими и влажными. Различают крупно-, средне- и мелкопузырчатые хрипы. Мелкопузырчатые хрипы формируются на периферии бронхолёгочной системы, но их нужно отличать от крепитации, возникающей в результате слипания и разлипания альвеол при дыхании вследствие появления в альвеолах экссудата.
Длительно существующие у детей средне- и мелкопузырчатые хрипы, усиливающиеся при кашле, достаточно характерны для бронхо-эктазий. Чаще всего их выслушивают сзади, в подлопаточных областях. Постоянные сухие хрипы более характерны для хронического бронхита и заболеваний носоглотки. Влажные хрипы с элементами крепитации, прослушиваемые над верхушками лёгких, типичны для Поликистоза лёгких или специфического процесса (например, туберкулёза лёгких). Ориентироваться на хрипы при подозрении на деструктивную пневмонию нельзя, так как они не всегда выражены, осо
бенно в начале заболевания, и не отражают степень деструкции. Шум трения плевры, выслушиваемый при аускультации, указывает на небольшое скопление жидкости в плевральном мешке, при котором возможно трение плевральных листков. По мере накопления жидкости этот шум исчезает. Плевроперикардиальные шумы и шум плеска могут возникать у детей при скоплении жидкости в полостях, примыкающих непосредственно к перикарду.
4.1.10. Специальные методы исследования
Общие и специальные методы исследования в торакальной хирургии имеют свои особенности. Закономерностью следует считать обязательное, независимое от патологии выполнение обзорных рентгеновских снимков в прямой и боковых проекциях при вертикальном положении ребёнка. В положении стоя чётко определяются стенки купола диафрагмы, границы сердца, средостения, лучше прослеживаются такие патологические состояния, как ателектазы, коллапс и эмфизема лёгкого, скопление воздуха и жидкости в лёгких и плевральных полостях, опухоли.
Бронхография
Бронхография — метод контрастирования бронхиального дерева. С его помощью можно оценить состояние крупных и мелких бронхов, степень их расширения. Показание к проведению бронхографии — длительный хронический бронхит. Непосредственно перед бронхографией осуществляют бронхоскопию, позволяющую хорошо очистить бронхиальное дерево от мокроты и добиться его лучшего контрастирования на всём протяжении вплоть до периферии. Для проведения бронхографии используют водорастворимые контрастные вещества, обладающие определённой вязкостью, в частности пропи-лоидон. У детей бронхографию принято выполнять под наркозом: сначала проводят исследование с одной стороны, затем после санации — с другой, т.е. всё исследование осуществляют в один приём. Рентгеновские снимки получают в прямой и боковых проекциях.
Для правильной интерпретации бронхограмм необходимо ориентироваться в сегментарном строении лёгкого. Наиболее информативны бронхограммы в боковых проекциях, на которых хорошо видны не только долевые, но и сегментарные бронхи. В норме бронхи заполняются контрастным веществом вплоть до терминальных разветвлений,
при этом они равномерно суживаются к периферии и имеют ровные гладкие контуры (рис. 4-4). При бронхоэктазии бронхи не всегда за-
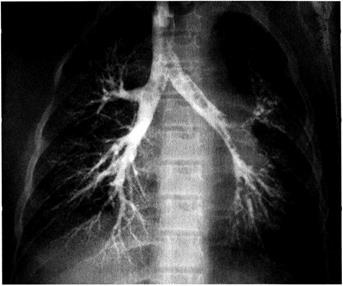
Рис. 4-4. Бронхография: прямая проекция.
полнены контрастным веществом до периферии, выявляются деформации, вздутия, цилиндрические и мешотчатые расширения. В зонах ателектаза и склероза бронхи особенно деформированы и сближены.
Рентгенографические исследования пищевода с контрастным веществом
Показания к проведению рентгенографического исследования пищевода с контрастным веществом — рвота, явления дисфагии. Для исследования применяют бариевую взвесь различной консистенции, масляные и водорастворимые контрастные вещества. Естественно, при подозрении на наличие различных свищей, перфоративных отверстий, ран пищевода следует проводить исследования водорастворимыми или в крайнем случае масляными растворами (йодо-липол). При этом объём контрастного вещества доложен быть минимальным. Логичнее в этом случае выполнить рентгеноскопию, а Затем уже производить рентгеновские снимки.
Исследование пищевода с контрастным веществом сначала проводят в вертикальном положении больного. При этом оценивают диаметр пищевода на различных уровнях, определяют перистальтику и скорость эвакуации контрастного вещества в желудок. При умеренных сужениях или для выявления свища целесообразно проводить исследования в горизонтальном положении с различными поворотами. Для выявления возможного желудочно-пищеводного рефлюкса необходимо убедиться в полном самоочищении пищевода от контрастного вещества, а затем, если желудок заполнен соответствующим возрасту объёмом бариевой взвеси, ребёнку придают горизонтальное положение или положение Тренделенбурга с умеренной компрессией живота в эпигастральной области. Заброс контрастного вещества из желудка в пищевод указывает на пищеводный рефлюкс. Однако отсутствие заброса не позволяет полностью исключить наличие этого синдрома.
Ультразвуковое исследование
УЗИ грудной полости возможно, если в плевральной полости содержится жидкость (рис. 4-5) или исследуемое образование прилежит к грудной стенке. В противном случае лёгкое вследствие своей воздушности не проводит ультразвуковой сигнал.
Компьютерная и магнитно-резонансная томографии
КТ и магнитно-резонансная томография (МРТ) позволяют получить чёткое изображение органов и тканей в плоскости исследуемого среза без наслоений тканей, прилежащих выше и ниже. Показание к проведению КТ — затруднения в диагностике главным образом опухолевидных образований и воспалительных процессов органов грудной полости. С помощью этого метода исследования можно довольно чётко судить о степени прорастания опухоли в тот или иной орган и определять лечебную тактику. У детей первых лет жизни это исследование выполнять трудно, так как ребёнок не может задержать дыхание и сохранить неподвижность.
Радиоизотопные методы исследования

Радиоизотопные методы исследования лёгких основаны на применении радионуклидов, с помощью которых появляется возможность оценить регионарные нарушения лёгочной вентиляции и кровообращения в малом круге. Показанием к проведению исследования считают, например, хронические нагноительные процессы в лёгких (рис. 4-6).
Для изучения вентиляции радионуклидный препарат вводят в лёгкие с дыхательной смесью, а для изучения кровообращения — в любую периферическую вену в виде раствора. Детям до 5—6 лет провести вентиляционное исследование лёгких с помощью радионуклида очень сложно.
В обоих методах исследования накопление радиофармпрепарата в лёгких улавливает гамма-камера; подсчёт проводят по трём зонам лёгких — верхней, средней и нижней. По степени накопления в этих зонах препарата косвенно судят о функции лёгкого в том или ином отделе.
Ангиография
Ангиопульмонографию — контрастирование сосудов малого круга кровообращения — проводят с обязательным измерением давления в лёгочной артерии. Показания к проведению исследования — обширные двусторонние поражения лёгких, определение операбельное™ и функционального состояния всех участков лёгкого. При этом оценивают степень гипертензии в малом круге кровообращения; обычно у детей старше 1 года давление не должно превышать 12-15 мм рт.ст. В здоровых участках прослеживаются три фазы последовательного заполнения контрастным веществом сосудов: артериальная, капиллярная и венозная (рис. 4-7). В зависимости от глубины и выраженности процесса в поражённых участках возможны различные изменения: обеднение артериальной сети, сужение и деформация сегментарных артерий и вен вплоть до полного отсутствия капиллярных вен и венозной сети.
Весьма важна сравнительная оценка скорости кровотока в здоровых и поражённых участках лёгкого.
Ангиографию бронхиальных артерий детям проводят по узким показаниям — при подозрении на порок их развития (ангиоматоз) и если у ребёнка выявлено кровохарканье без видимого очага деструкции в лёгких. Ангиография бронхиальных артерий может оказаться полезной при выборе объёма оперативного вмешательства при бронхоэктазах.
Трахеобронхоскопия
Трахеобронхоскопия — одна из важнейших диагностических и лечебных манипуляций. Показания к проведению — бронхиты, кровохарканье, нарушение дыхания и симптомы нарушения бронхиальной проводимости.
Трахеобронхоскопия у детей с подозрением на наличие трахеопи-Щеводного свища — наиболее информативное исследование, которое нужно проводить в первую очередь после обзорной рентгенографии.
Дата добавления: 2015-09-07; просмотров: 958;
