Организация стационарной помощи городскому населению.
В организации медицинской помощи городскому населению важное место занимает стационарная помощь. В стационарах лечится всего 20% пациентов, обращающихся за медицинской помощью, но это, как правило, больные с тяжелым течение заболевания.
Даже в условиях запланированного увеличения объема и улучшения качества амбулаторно-поликлинической помощи определенная часть больных нуждается именно в стационарной помощи.
Стационарная помощь оказывается в различных ЛПУ; ведущая роль принадлежит больницам.
Потребность в ней определяют медико-демографические, медико-организационные, социально-психологические и медико-социальные факторы. К последним относятся уровни заболеваемости и санитарной культуры населения, а также степень развития различных социальных служб.
Госпитализация больных осуществляется при потребности в проведении лечебно-диагностических мероприятий только в условиях стационара.
Показания для направления пациентов в круглосуточный стационар:
· наличие неотложных или экстренных показаний;
· применение интенсивных методов лечения;
· необходимость проведения сложных исследований;
· социально-бытовые условия пациента.
В 70-е годы в разных регионах СССР, в том числе в Украине (А.Г.Сафонов и Е.А.Логинова, 1976г.), потребность в стационарной помощи была на уровне 22-24 на 100 жителей. На сегодня эта величина значительно меньше. Существенную роль в снижении потребности и уменьшения уровня госпитализации играют разные виды стационарозамещающего лечения (см. раздел 6.2.).
Потребность в стационарной помощи зависит от региональных особенностей заболеваемости, возможностей полноценного обеспечения амбулаторной помощью. Возрастной структуры населения.
Ведущим звеном в оказании стационарной помощи городскому населению явдяется многопрофильная больница. Она обеспечивает вторичную (специализированную) помощь по основным профилям.
В городских больницах, их количество в Украине в 1998г. составляло 625, расположена четверть коечного фонда. На них выпадает около трети всех госпитализированных.
Средняя мощность городских больниц за последний период уменьшилась. Это связано с сокращением количества коек, которое не должно проводиться сугубо механически. При этом нужно сохранить сеть действующих больниц с целью обеспечения доступности в стационарной помощи различными слоями населения.
Функции современной больницы (по рекомендациям ВОЗ):
· лечебно-восстановительные (диагностика и лечение заболеваний, медико-социальная реабилитация, неотложная медицинская помощь);
· профилактическая (профилактика инфекционных заболеваний, предупреждение перехода острых заболеваний в хронические, снижение заболеваемости с временной нетрудоспособностью и инвалидностью);
· учебный (подготовка медперсонала и повышение квалификации медработников);
· научно-исследовательские.
Значительная часть городских стационаров объединена с поликлиниками, но на современном этапе в условиях децентрализации управления здравоохранением функционируют больницы, в которых оказывается только стационарная помощь.
Рядом с функционированием самостоятельных специализированных больниц в последнее время происходит разъединение стационаров с поликлиниками, связанное с изменениями источников финансирования. В больших городах стационары могут финансироваться с городского, а поликлиники – с районного бюджетов.
Основные задачи стационара городской больницы:
· оказание специализированной круглосуточной стационарной помощи в достаточном объеме;
· апробация и внедрение современных методов диагностики, лечения и профилактики;
· комплексное восстановительное лечение;
· экспертиза нетрудоспособности;
· гигиеническое воспитание населения.
Для оказания стационарной помощи городскому населению указом МЗ Украины №33 от 23.02.2000г. устанавливаются должности персонала с расчета на количество коек.
Количество коек на одну должность врача по профилю отделений различное – от 12 (гематология) до 40 (туберкулезное для больных костно-суставным туберкулезом).
Для других профилей оно следующее:
· 15 коек (9 профилей: акушерское, нейрохирургическое, инфекционное для больных нейроинфекцией и др.);
· 20 коек (5 профилей: инфекционное боксированное, онкологическое, проктологическое, туберкулезное для больных урогенитальным туберкулезом, кардиологическое для больных инфарктом миокарда);
· 25 коек (9 профилей: гинекологическое, инфекционное, кардиологическое, неврологическое, хирургическое и др.);
· 30 коек (9 профилей: терапевтическое, эндокринологическое, отоларингологическое, офтальмологическое и др.).
Кроме специалистов, в некоторых отделениях дополнительно вводится должности врачей других специальностей (в неврологических отделениях для больных с нарушением кровообращения мозга - одна должность врача-терапевта на 60 коек; в проктологических – 0,5 должности врача онколога).
Устанавливаются также должности врачей диагностических и лечебно-вспомогательных служб: рентгенологов, эндоскопистов, лаборантов, врачей физиотерапевтов и др.
В зависимости от количества коек в отделении устанавливается должность заведующего отделением:
· 60 (9 профилей: терапевтическое, неврологическое, хирургическое, кардиологическое, травматологическое и др.);
· 50 (6 профилей: кардиохирургическое, дерматовенерологическое, туберкулезные для разных больных);
· 45 (акушерское физиологическое отделение);
· 40 (14 профилей: гастроэнтерологическое, кардиологическое для больных инфарктом миокарда, гинекологическое, онкологическое, офтальмологическое и др.);
· 30 (7 профилей: гематологическое, нейрохирургическое, нефрологическое и др.);
· 25 (3 профиля: отделения торакальной хирургии, акушерской обсервации, патологии беременности).
Должности среднего медицинского персонала зависит от количества коек и системы обслуживания больных (двух- или трехступенчатой).
При трехступенчатой системе задействован врач, средний и младший медперсонал, а при двухступенчатой – врач и средний медперсонал.
Круглосуточный пост медсестер (палатных) устанавливается на разное количество коек: минимальная – 10 коек при 3-хступенчатой и 8 коек при 2-хступенчатой в инфекционном боксированном отделении и для больных нейроинфекцией.
Максимальное количество коек 40 при трехступенчатой системе и 30 при двухступенчатой в дерматовенерологическом, эндокринологическом, туберкулезно-легочном отделении.
Кроме палатных, устанавливаются должности медсестер:
· медсестра для организации индивидуального ухода за тяжелобольными;
· операционная;
· перевязочная;
· по диетическому питанию;
· процедурного кабинета;
· по физиотерапии, массажу и др.
Устанавливаются должности:
· старших медсестер отделения с расчета на соответствующее количество должностей врачей-заведующих отделениями;
· старшей операционной медсестры при наличии не менее трех должностей операционных и перевязочных медсестер вместо одной из них;
· старшей медицинской сестры физиотерапевтического отделения (кабинета) при наличии в больнице не менее таких должностей по физиотерапии и массажу (вместо одной из них).
Устанавливаются также должности младшего медперсонала: сестер для ухода за больными и палатных при трехступенчатых, уборщиц (палатных) при двухступенчатых системах обслуживания, а также сестер банных, процедурного кабинета, лабораторий и т.д.
Рис. №9. Структура стационара многопрофильной городской больницы.
| Главный врач (заместитель главного врача по медицинской части) |





| Управление |
| Специализированные лечебные отделения |
| Лечебно-вспомогательные и диагностические подразделения |
| Хозяйственная часть | |||
| Другие подразделения | |||
    Приемное отделение Приемное отделение
| |||
| Кухня | Прачечная | Архив | Патологоанатомическое отделение |
Госпитализация осуществляется по направлениям врачей амбулаторно-поликлинических учреждений службы скорой медицинской помощи, а также по непосредственным обращениям пациентов при наличии экстренных показаний или централизовано через госпитальное отделение станции скорой медицинской помощи. Его работники оперативно решают вопросы о месте госпитализации соответственно графика дежурств отдельных больниц по оказанию скорой помощи.
Это обеспечивает:
· уменьшение ошибок в выборе профиля стационара;
· сокращения времени транспортирования;
· равномерное распределение больных и потерпевших по дежурным стационарам;
· оперативное изменение маршрутов бригад в случае экстренного закрытия определенного отделения или больницы;
· сокращение задержек бригад в больницах;
· уменьшение отказов от госпитализации.
Ритмичность работы стационара, обоснованность госпитализации, распределение больных по профилю существенно зависит от приемного отделения.
Приемное отделение может быть централизованным и децентрализованным. Централизованное обеспечивает структурное распределение больных по всей больнице, децентрализованное – по отдельным отделениям.
Объем работы и функции приемного отделения достаточно сложные, разнообразные, зависят от мощности больницы и наличия в ней соответствующих специализированных отделений. На интенсивность его работы существенно влияет порядок направления в стационар.
При плановой госпитализации больного должны всесторонне обследовать в амбулаторно-поликлинических условиях. Это разрешает быстро определить профиль отделения и содействует своевременному началу лечения и сокращение срока пребывания в больнице.
Больше времени и усилий тратится на больных доставленных в стационар бригадами скорой помощи. Часть их составляет около 10% всех госпитализированных и колеблется в зависимости от наличия в городе больницы скорой помощи и профиля отделений.
Основные задачи приемного отделения:
· регистрация больных, поступающих в стационар и выписывающихся, заполнение паспортной части медицинской карты стационарного больного;
· постановка (уточнение) диагноза;
· обоснование госпитализации;
· оказание при потребности неотложной помощи;
· санитарная обработка;
· взятие материала для лабораторных исследований, экспресс диагностика, рентген- и функциональные исследования;
· определение профиля специализированного отделения и направление в него;
· регистрация отказов от госпитализации с указанием причин;
· предоставление справочной информации про госпитализированных больных.
Для выполнения разнообразных задач в приемном отделении устанавливают штаты врачей и среднего медперсонала в зависимости от мощности больницы.
Прием больных осуществляет дежурный врач приемного отделения или больницы. Он ознакомляется с данными медицинской документации, проводит осмотр, оказывает необходимую неотложную помощь и направляет больного в соответствующее отделение. Отказ в приеме больного регистрируется в специальном журнале с указанием причины.
В многопрофильных городских больницах могут быть развернуты различные специализированные отделения (7-12 профилей), что зависит от мощности больницы, наличие в городе других больниц, от распределения отделений (например: между городской больницей и ЦРБ).
В состав многопрофильных больниц входят следующие специализированные отделения: терапевтические, кардиологические, хирургические, травматологические, отоларингологические, офтальмологические и инфекционные.
Их набор не регламентируется. Он зависит от сети больниц в городе, их мощности и целесообразности размещения в них конкретных отделений, определяющихся при проведении в больших городах медицинского районирования с учетом функциональных связей между ЛПУ и их задачами.
Стационарное лечебное отделение состоит из палат и различных помещений медицинского и хозяйственного назначения (оперблок, перевязочная, манипуляционный кабинет, ординаторская, кабинеты завотделения и старшей медсестры, вспомогательные помещения). Палаты преимущественно рассчитаны на 2-4 койки. В инфекционных больницах для обеспечения изоляции больных предусмотрены боксы.
Структура отделений зависит от специфики лечебного процесса.
Проведение комплекса мероприятий по реанимации и интенсивному лечению при угрожающих для жизни состояниях, обусловило организацию подразделений анестезиологии и реанимации для направленный скорой помощью по экстренным показаниям, послеоперационных больных и переведенных со специализированных отделений в связи с ухудшением состояния.
Больных, направленных в отделение анестезиологии и реанимации, распределяют по профилю и степени тяжести патологии, а не по диагнозу.
Согласно с действующим положением (указ МЗ Украины №303 от 08.10.97г.), в ЛПУ создаются следующие структурные подразделения службы:
· отделения анестезиологии с койками для интенсивной терапии;
· отделения анестезиологии без коек для интенсивной терапии;
· анестезиологическая группа;
· отделение интенсивной терапии общего профиля;
· узкоспециализированное отделение интенсивной терапии.
При этом учитывается общая мощность больницы и количество коек хирургического профиля.
Основные задачи подразделений:
· осуществление комплекса подготовительных мероприятий по проведению общей и региональной анестезии при операциях, родах, диагностических и лечебных процедурах;
· осуществление комплекса мероприятий, направленных на коррекцию и поддержание функции жизненно важных органов и систем, нарушенных при заболеваниях, травмах, оперативных вмешательств и по другим причинам;
· повышение уровня теоретических знаний медперсонала;
· обучение различных групп населения навыкам реанимации.
Основные задачи персонала анестезиологических групп и отделений анестезиологии:
· определение оптимального метода анестезии, медикаментозная предоперационная подготовка, общая и региональная анестезия при операциях, родах, диагностических и лечебных процедурах;
· интенсивное наблюдение за состоянием больного с послеоперационном периоде;
· реанимация по показаниям и дальнейшая интенсивная терапия в отделениях ЛПУ;
· лечение больных в ПИТ совместно с врачами соответствующих специальностей.
В анестезиологических отделениях лечат больных с острыми нарушениями функций ЦНС, обменных процессов, кровообращения, дыхания, паренхиматозных органов, в восстановительном периоде после клинической смерти, после оперативных вмешательств с нарушением функций жизненно важных органов и систем или при реальной угрозе их возникновения в случае тяжелых острых отравлений.
После пребывания в них больных переводят в профильное или реабилитационное отделение для продолжения лечения.
Существенной медико-социальной проблемой являются болезни ССС.
Неотложного решения требует вопрос организации помощи при цереброваскулярных заболеваниях. В последние годы отмечено их увеличение, а также увеличение смертности от сосудистых заболеваний головного мозга.
Инсульт занимает первое место в структуре причин первичной инвалидности; среди признанных инвалидами преобладают лица трудоспособного возраста.
Для оказания медицинской помощи при нарушениях мозгового кровообращения разработана этапная система: спе6циализированные бригады скорой помощи, специализированные неврологические отделения и отделения (палаты) интенсивной терапии.
Отделения организовывают в составе многопрофильных больниц, больниц скорой помощи.
Согласно стандартам медицинских технологий в них должно быть обеспечено срочное инструментальное обследование (рентгеновская и магнитно-резонансная компьютерная томография, эхоэнцефалография) и комплексное лечение.
В составе многопрофильных больниц организовывают отделения реабилитации или специализированные реабилитационные центры.
Они особенно необходимы при заболеваниях ССС, хирургических вмешательств на сердце, лечение последствий травм и болезней опорно-двигательного аппарата, дыхания (ХНЗЛ).
Важным в реабилитации является раннее и комплексное лечение. Фактически оно пролонгировано, и должно начинаться с первых минут пребывания больных в стационаре.
При организации центров реабилитации, специализированных отделений, стационаров для продолжения лечения в санаториях загородом создаются условия для проведения комплексных лечебно-оздоровительных мероприятий (психотерапия, гимнастика, физиотерапия, трудотерапия и др.).
В больницах могут действовать отделения (палаты) дневного пребывания больных с острыми и хроническими заболеваниями, состояние здоровья которых на требует круглосуточной госпитализации. Их мощность устанавливается индивидуально, должности медперсонала определяются на основании действующих нормативов.
Отделения (палаты) дневного пребывания используют все диагностические и вспомогательные подразделения больницы. Отбор больных в них проводят участковый терапевт (семейный врач) и врачи-специалисты.
В случае усложнения течения заболевания и ухудшения состояния здоровья пациентов переводят в соответствующее стационарное отделение.
Стационарного лечения, наблюдения требуют также пациенты состояние здоровья которых не угрожает их жизни, но требует проведения противорецидивных курсов, поддерживающей терапии. Для этого создают отделения сестринского ухода для оказания медицинской помощи хроническим больным и лицам пожилого возраста, в условиях больничного стационара, организованного по указу управлений здравоохранения.
Назначение этого отделения состоит в максимальном приближении медицинской помощи больным, не имеющих возможности получать ее на дому и в дневном стационаре поликлиники и не требуют интенсивного специализированного лечения, рассчитано на помощь хроническим больным пожилого возраста, которые требуют преимущественно симптоматического лечения.
Основные задачи отделения сестринского ухода:
· уход, проведение бытовой реабилитации и необходимой поддерживающей терапии при долговременном течении болезни, особенно больным пожилого возраста, преимущественно одиноким, а также при инкурабельной патологии;
· лечение согласно требованиям медико-технологических стандартов;
· непрерывное лечение больных, направленных поликлиникой;
· экспертиза нетрудоспособности рабочего населения;
· восстановление трудоспособности.
При необходимости в случае ухудшения состояния больных переводят в специализированное отделение.
Неэпидемический тип патологии, старение населения, особенности формирования семей привели к увеличению части лиц пожилого возраста, одиноких, больных с хроническим течением заболевания и неизлечимые. Для оказания медицинской помощи больным в мировой практике получили распространение хосписы – благотворительные больницы-приюты. Первый отечественный хоспис был создан во Львове.
Эти учреждения финансируются за счет местных бюджетов, дополнительных средств предприятий, добровольных пожертвований организаций и граждан. Условия жизни в них должны быть максимально приближены к домашним, медперсонал должен быть подготовлен к работе с тяжелобольными.
Существенных изменений приобретают место и роль городских многопрофильных больниц в оказании специализированной стационарной помощи при реформировании отраслей здравоохранения. Повышение требований к этому виду медицинского обеспечения в сложных социально-экономических условиях, развитие медицинской пауки, появление новых технологий обусловили необходимость создания цепи специализированных центров различных типов и подчинения (государственных, областных, межобластных, городских). Они преимущественно создаются в составе мощных многопрофильных больниц на базе соответствующих отделений.
В специализированных медицинских центрах проводится:
· лечебно-диагностическая;
· организационно-методическая;
· научная работа.
Задача центров:
· обеспечение научно-методического и организационного управления медицинской помощью соответствующего профиля;
· оказание консультативно-диагностической и лечебной помощи прикрепленному населению;
· внедрение современных методов диагностики, лечения и профилактики в работу специализированных профильных отделений и кабинетов лечебно-диагностических учреждений;
· проведение повышения квалификации врачей данного профиля (на курсах, семинарах, непосредственно на рабочих местах);
· осуществление мероприятий по повышению уровня знаний врачей смежных специальностей.
В специализированные центры врачи направляют больных с заболеваниями, которые требуют проведения специальных лечебно-диагностических методов, решение о вопросах экспертизы трудоспособности, уточнение и получение рекомендаций.
Для оказания специализированной медицинской помощи при отдельных заболеваниях создается сеть самостоятельных специализированных учреждений-диспансеров.
Диспансер – это учреждение, в котором оказывается амбулаторная и стационарная помощь при определенных заболеваниях (туберкулез, венерические, психические, эндокринные болезни), а также пострадавшим от аварии на ЧАЭС.
В Украине, согласно утвержденному перечню учреждений здравоохранения, существует 11 видов профильных диспансеров. В 374-х учреждениях развернуто 48400 коек ( более 10% от общего количества). В 1998г. стационарную помощь в них получили 545тыс. больных.
Диспансеры разделяются на районные, городские, областные.
В состав диспансера входят поликлиника (диспансерное отделение) и стационар.
При организации работы этих учреждений учитываются особенности каждого диспансера. Они определяются этиологией, клиникой, эпидемиологией конкретных заболеваний. Принципы работы всех диспансеров одинаковые:
· активное выявление больных на ранних стадиях заболеваний и взятие их на учет;
· активное систематическое наблюдение за контингентами и оказание квалифицированной медицинской помощи;
· наблюдение за контактными;
· проведение профилактических мероприятий, гигиеническое воспитание населения.
Что касается активного выявления, то диспансер не может выявить весь контингент. В активном выявлении больных большая роль отводится всем ЛПУ. Они информируют про это диспансер специальными уведомлениями.
Основные задачи диспансера:
· активное выявление больных;
· обследование и уточнение диагноза;
· активное динамическое наблюдение за больными и контактными;
· патронаж больных;
· проведение оздоровительных мероприятий;
· изучение заболеваемости в районе деятельности;
· разработка мероприятий по предупреждению заболеваний;
· проведение организационно-методической работы;
· оказание консультативной помощи врачам других медицинских учреждений;
· контроль полноты учета и своевременной сигнализации про выявление больного.
Лечение больных проводится врачами диспансеров, а также работниками других ЛПУ (поликлиник, стационаров различных типов больниц, санаторно-курортных учреждений).
Патронажная работа проводится патронажными и участковыми сестрами под контролем врача.
Она включает:
· изучение условий жизни и труда больного;
· гигиеническое воспитание больного и членов семьи, обучение методам индивидуальной профилактики;
· контроль за выполнением режима и обеспечение систематического посещения диспансера;
· содействие больному в трудоустройстве, получению различных видов социальной помощи.
Основными документами в диспансерах являются медицинская карта амбулаторного больного и контрольная карта диспансерного наблюдения.
Ведение контрольной карты помогает контролировать своевременность посещений, прохождение медосмотра, выполнение назначений, оздоровительных мероприятий и трудоустройство.
Роль различных ЛПУ в оказании специализированной стационарной помощи различная по объему и уровню, и зависит, кроме прочего, от типа соответствующего учреждения. В условиях конкретного региона и города разрабатываются модели функционально-организационных связей между отдельными учреждениями. При этом учитываются их возможности по оказанию определенных видов лечебно-профилактической помощи, включая конкретные лечебно-диагностические методы и методики.
В положениях регламентирующих направление деятельности конкретных учреждений и подразделений, объем и виды лечебно-профилактической помощи, определяют прежде всего соответствующие контингенты, порядок отбора и направления на консультацию, обследование, лечение, взаимосвязь между специализированными учреждениями и подразделениями.
Главными должностными лицами в штатной структуре стационарного отделения являются заведующий, врачи-ординаторы, старшая медсестра, медсестры, сестра-хозяйка и младший медицинский персонал.
На должность заведующего назначают наиболее квалифицированного специалиста, имеющего значительный опыт практической работы. Он непосредственно руководит деятельностью отделения, контролирует лечебно-диагностическую работу подразделения.
Заведующий отделением выполняет функции:
· решает вопросы организации труда персонала, формы и сроки повышения квалификации (согласовывая с заместителем главного врача по медицинской части);
· организовывает и контролирует прием, переведение и выписку больных;
· совместно с врачами-ординаторами проводит обход больных;
· осматривает больных, поступивших в отделение и тяжелобольных;
· контролирует своевременность и всесторонность обследования;
· организовывает при необходимости консультации врачей других специальностей;
· проверяет обоснованность назначенного лечения;
· анализирует случаи ошибок в диагностике.
Заведующий принимает участие в проведении экспертизы временной нетрудоспособности, в патологоанатомических конференциях, проверяет полноту и качество ведения соответствующих учетных документов, систематически анализирует эффективность работы отделения.
Наблюдение за состоянием больных, их лечение осуществляет врач-ординатор. Ориентировочные нормативы на одну должность ординатора в большинстве отделений 25 коек.
Врач-ординатор, прежде всего, осматривает больных, которые поступили, проводит и назначает необходимые диагностические обследования, составляет план лечения и обеспечивает его выполнение.
Он знакомится с необходимой информацией (результаты обследований врачами-специалистами, лабораторных, рентгеновских, функциональных исследований), проводит обход больных в сопровождении палатной медсестры.
Непосредственно после первого осмотра и обследования больного ординатор устанавливает предварительный диагноз, который позже уточняется или изменяется. Каждому больному он назначает режим, медикаментозное лечение, диету и лечебные процедуры с соответствующей записью в медицинской карте. Ежедневно врач контролирует выполнение назначений, готовит пациента к выписке, согласовывает ее срок с заведующим, пишет эпикриз (вывод про течение болезни, объем и результаты лечения и обследований, рекомендации режима или последующего лечения).
Старшей медсестре отводится активная роль в организации работы подчиненных ей медсестер и младшего медперсонала. Эта должность требует опыта и высокой квалификации. Старшая медсестра составляет графики работы среднего и младшего персонала, отвечает за поставку в отделение медикаментов, инструментария, организацию питания больных, выполнение санитарно-гигиенических и противоэпидемических норм и правил, помогает заведующему отделением в ведении учетных документов.
Непосредственный уход за больными осуществляют палатные сестры, которые берут участие в обходах, наблюдают за состоянием здоровья пациентов, выполняют назначения врача.
Графики их работы могут быть двух- или трехсменные. При распределении времени предусматривают две дневных смены и одну ночную. Чаще практикуют следующий график: одни медсестры работают ежедневно только в дневные смены, а другие, работая в ночные, меняются.
В больших отделениях есть также должность медицинской сестры процедурного кабинета, в хирургических – операционной и перевязочной медсестер.
Для них разработаны специальные стандарты, технологии по организации и выполнению работ. Вопросами усовершенствования их профессиональной деятельности, подготовке и повышения уровня знаний, разработки выше указанных стандартов, защитой интересов занимаются Ассоциации и Советы медицинских сестер.
На современном этапе роль медсестер в организации лечебно-диагностического процесса растет, повышаются требования к уровню их подготовки, усовершенствуется система образования. Это повлияет на дифференциацию их должностей, обязанностей и функций.
Эффективность стационарного лечения зависит от:
· компетентности и уровня квалификации специалистов;
· надлежащей материально-технической базы;
· соответствия объема финансирования надлежащему обеспечению лечебно-диагностического процесса;
· организационных мероприятий, направленных на оптимизацию работы стационара.
Стационарная помощь поглощает значительную часть средств, выделенных на финансирование здравоохранения. Это обязует ее менеджеров, всех медработников разрабатывать и внедрять мероприятия по рациональному использованию коечного фонда.
Исследования, проведенные в 80-е гг. в разных регионах бывшего СССР, в том числе и в Украине, с привлечением квалифицированных экспертов-клиницистов, разрешили установить факторы влияния на эффективное использование коек. Они касаются догоспитального и госпитального этапов оказания медицинской помощи.
Оказалось, что значительное количество больных (до15%) не имело достаточных показаний для стационарного лечения.
Почти каждый пятый пациент, лечась в поликлинике на протяжении 5-10 дней, направлялся на госпитализацию без достаточного обследования, что привело к увеличению сроков пребывания в стационаре.
Следует выделить также несвоевременное направление в стационар значительной части больных (более 40% терапевтических и 20% хирургических больных).
Пребывание в стационарах начиналось с проведения обследований с частым их дублированием.
Несвоевременно проводятся консультации врачей-специалистов (почти 10%), а в значительной части случаев они не назначаются, несмотря на потребность.
Известно, что более 35%, направленных в стационар, кроме основного, имеют сопутствующие заболевания. Но связанное с ним обследование и лечение проводится лишь трети больных.
Установлен значительный процент расхождений диагнозов поликлиники и стационаров (10-23%).
Анализ приведенных данных свидетельствует про наличие резервов для улучшения качества стационарной помощи и эффективного использования коечного фонда. Этому будет содействовать устранение дефектов в организации амбулаторно-поликлинической и стационарной помощи, а именно:
· обоснованный выбор амбулаторно-поликлиническими учреждениями и стационарами больных, своевременная их госпитализация;
· организация системы госпитализации больных на дому (домашние стационары);
· расширения диапазона обследования и лечения в амбулаторно-поликлинических учреждениях, всесторонняя подготовка плановых больных к госпитализации;
· своевременная организация консультаций в поликлиниках и стационарах (использование консультативно-диагностических центров, организация диспетчерских служб в стационарах);
· равномерная, на протяжении недели госпитализация и выписка больных;
· сведение к минимуму в стационарах повторение исследований, проведенных перед госпитализацией;
· интенсификация лечебно-диагностического процесса с использованием самых эффективных методик;
· своевременная диагностика и лечение в стационаре основного и сопутствующего заболеваний, осложнений;
· организация дифференцированного стационарного лечения (с учетом состояния здоровья больного, объема оказания помощи) и ухода (индивидуальные посты для тяжелобольных, отделения (палаты) сестринского ухода);
· внедрение комплексной системы контроля качества работы стационара;
· внедрение соответствующих информационных технологий для своевременного получения информации о работе отдельных структурных подразделений и ее оперативное использование;
· унификация медицинской документации, сокращение потерь времени врачей и среднего медперсонала на ее заполнение;
· централизация отдельных процессов (стерилизация инструментария, отдельных материалов, доставка в отделение медикаментов, белья);
· усовершенствование управления больницей, налаживание постоянной связи с различными подразделениями и исполнителями: руководство, лечебные, диагностические и приемное отделения (кабинеты), врачи, посты медсестер, хозяйственные и инженерные службы.
Большое значение имеет внедрение методик управления использования коечного фонда. Они касаются:
· планирования показателей работы койки (определение оптимального срока пребывания больных с различными заболеваниями в конкретных отделениях; времени простоя койки в связи с ремонтом);
· регламентация м6едико-технологических процессов (показания для госпитализации; необходимый объем обследований в амбулаторно-поликлинических учреждениях, стационарах; рекомендации по лечению; критерии для выписки и послегоспитального ведения больных в амбулаториях и поликлиниках);
· проведение экспертной оценки для выявления отклонений от рекомендаций медико-технологических процессов.
Учитывая участие всех подразделений больницы в едином процессе обследования, лечения, ухода за больными, особенно важным является повышение эффективности труда персонала, связанное с выполнением функциональных обязанностей.
Результаты стационарного лечения существенно зависят от обоснованного выбора профиля отделения.
Рациональному использованию коечного фонда содействует также организация дневных стационаров в амбулаторно-поликлинических учреждениях, домашних стационаров дневного стационара.
6.4. Организация первичной медико-санитарной помощи на началах семейной медицины.
Ведущая роль амбулаторно-поликлинической помощи в медицинском обеспечении населения обязует руководителей соответствующих ЛПУ и всего медперсонала постоянно усовершенствовать их многогранную деятельность.
Смена идеологии и экономических условий во время перехода к рыночным отношениям обусловила необходимость разработки и внедрение в жизнь мероприятий направленных на приведение деятельности системы здравоохранения в соответствии с запросами и возможностями общества.
Они положили начало реформированию здравоохранения, одним из направлений которого является переход к оказанию помощи на началах медицинского страхования. Эта работа будет продолжаться определенное время, ее темпы в разных регионах могут быть различными, что обусловлено следующими объективными причинами:
· состояние экономики;
· развитие всей инфраструктуры (в том числе медицинского обеспечения);
· изменение состава населения;
· уровень управления развитием конкретных областей, городов, районов.
Значительную роль имеют и психологические факторы – состояние подготовки руководителей различных уровней управления, осознание необходимости реформирования отраслей народного хозяйства (в том числе здравоохранение) работниками той или иной отрасли, готовность управленцев и подчиненных к внедрению в практическую деятельность новых начал, форм и методов работы. Следует также учитывать необходимость подготовки населения к изменениям в привычной для него системе здравоохранения.
Реформирование требует подготовки и переподготовки медработников в новых условиях, перераспределение лечебно-профилактической помощи между ЛПУ соответствующих уровней. Это обусловит разделение сфер деятельности между структурами первичной, вторичной и третичной медицинской помощи. При этом значительно вырастет роль ПМСП.
В мировой практике в начале 60-х годов введено понятие первичное медицинское обслуживание (ПМО). В 70-х годах были предложены другие – первичная медицинская помощь (ПМП) и первичная медико-санитарная помощь (ПМСП).
Комитет института медицины США (1995г.) предложил следующее определение: первичное медицинское обслуживание (ПМО) – это обеспечение интегрированных доступных услуг по охране здоровья клиницистами, которые отвечают за значительное большинство потребностей охраны здоровья личности, развитие долговременного партнерства с пациентами и практикуют на уровне семьи и общины.
Европейское региональное бюро ВОЗ дало следующее определение: первичная медико-санитарная помощь (ПМСП) включает консультацию и первую помощь которую оказывают единолично или вместе специалисты здравоохранения, или родственных профессий с профилактической и лечебной целью.
Сформулированное в основах законодательства Украины по охране здоровья (1992г.) определение про первичную лечебно-профилактическую помощь сходится с другим определением ВОЗ, а именно: ПМП – это основная лечебно-профилактическая помощь, простая диагностика, направление в сложных случаях на консультацию более высокого уровня и основные санитарно-образовательные мероприятия.
Оно упрощенно в сравнении с определением Алма-атинской конференции (1978г.), которая положила начало распространению термина «первичная медико-санитарная помощь (ПМСП)».
ПМСП – это не только лечение распространенных заболеваний травм основными средствами, но и содействие в организации рационального питания, обеспечении доброкачественной водой, проведение санитарно-образовательных мероприятий, охрана здоровья матеры и ребенка, иммунизация против основных инфекционных болезней, профилактика эндемических болезней и борьба с ними, санитарное просвещение населения.
Реформирование здравоохранения в Украине в условиях адаптации отрасли к новым экономическим отношениям предусматривает, прежде всего, определение места и роли ПМСП во всей медицинской помощи. Она должна обеспечить значительный объем лечебно-профилактической помощи при существенном улучшении ее качества.
Функции ПМСП не ограничиваются только медицинской помощью. Приоритет ее развития связан также с необходимостью обеспечить:
· гарантированный объем медицинской, психологической и социальной помощи;
· доступность соответствующих и социальных услуг для всего населения;
· беспрерывность наблюдения за пациентами.
Полноценное функционирование ПМСП требует решения ряда проблем:
· проведение организационных мероприятий;
· определение источников финансирования;
· усовершенствование и реорганизация инфраструктуры ПМСП;
· согласование ее взаимодействия с другими видами медицинского обеспечения;
· налаживание подготовки и переподготовки медицинского и др. персонала;
· проведение среди населения соответствующих санитарно-образовательных мероприятий с целью формирования позитивного восприятия ПМСП.
ПМСП – это звено, работа которого может обеспечить решение большинства проблем здоровья населения при участии других уровней, специалистов и учреждений.
Обеспечение ПМСП возможно при соблюдении основных принципов, определенных ВОЗ (Алма-атинская конференция, 1978г.):
· принадлежность к национальной системе здравоохранения и первичность в контакте отдельной личности или семьи с системой здравоохранения страны;
· максимальная доступность (по уровню, объему, технологиям и срокам оказания помощи);
· соответствие профессиональной подготовки специалистов и материально-технической базы ее потребностям;
· обеспечение потребностей незащищенных групп населения (женщины, дети, лица, работающие на вредных производствах);
· регламентация обязанностей государства и общественности относительно ПМСП соответствующими нормативными документами.
На ПМСП положено решение следующих задач:
· диагностика и лечение (до излечения или полной компенсации) больных наиболее распространенными заболеваниями, в том числе и не терапевтического профиля;
· лечение после получения других видов помощи;
· целевое направление для получения медицинской помощи в случаях, которые выходят за пределы компетенции врача общей практики;
· проведение комплекса профилактических мероприятий;
· диспансеризация больных с ориентацией на донозологическую диагностику и медико-социальную профилактику;
· оказание неотложной помощи.
ПМСП базируется на началах семейной медицины, внедрение которой определяется рядом условий. Прежде всего, это потребность в экономии средств государства и пациента.
Следует выделить также, что стремительное развитие специализированной лечебной помощи, рядом с позитивным значением привело к утрате ответственности врача за больного.
Семейный врач, работая продолжительное время с постоянным контингентом, может учитывать влияние на их здоровье разнообразных факторов, прежде всего способа жизни.
Он детально изучает личность, ее семейное и социальное окружение, учитывая медицинские, психологические и социальные аспекты состояния здоровья.
Семейный врач, оказывая помощь пациентам при заболевании, в решении определенных проблем социального плана, становится авторитетным человеком, к его советам прислушиваются, он может влиять на различные стороны жизни населения.
Так исторически сложилось, что отечественная клиническая школа, в отличии от зарубежных, всегда отличалась умением лечить именно больного, а не его болезнь. Участковые врачи во многом исполняли роль семейных.
Организационные формы семейной медицины в странах мира различные, но их принципы существенно не отличаются.
Принципы семейной медицины, рекомендованы решением Международного симпозиума по охране здоровья, который проводился в Санкт-Петербурге (октябрь 1995г.), следующие:
· наблюдение за достаточно стабильным контингентом населения с учетом медико-социальных проблем семьи;
· обеспечение семье бесплатной, доступной, беспрерывной, постоянной ПМСП;
· свободный выбор пациентом семейного врача;
· центральная фигура ПМСП - участковый терапевт (семейный врач);
· основная форма организации работы – групповая практика врачей, медсестер и др. работников.
На различных этапах становления ПМСП, а также в различных странах оказывать ПМСП могут различные специалисты: семейные врачи, врачи-терапевты, педиатры, акушеры-гинекологи. К ней привлекают также практикующих медсестер и помощников врача после соответствующей подготовки, социальных работников.
Главным лицом в обеспечении ПМСП является участковый терапевт (семейный врач).
Задачи семейного врача определены Европейским союзом врачей в 1984г.
Семейный врач – это дипломированный медицинский работник, который лично оказывает первичную медико-санитарную и непрерывную помощь отдельным больным, семьям и населению участка, независимо от возраста, пола и вида заболевания.
Он помогает больным в своем кабинете, по месту проживания, иногда в больницах. Ему принадлежит приоритет в решении всех проблем пациента.
Семейный врач постоянно наблюдает за больными с хроническими, рецидивными и неизлечимыми болезнями. Длительный контакт с ними позволяет отслеживать ситуацию, налаживать хорошие отношения, построенные на доверии. Ответственность за все население базируется на сотрудничестве с коллегами медицинской и немедицинской сфер.
Рисунок №10. Организационные модели работы участковых терапевтов (семейных врачей)
| Виды моделей |


| Индивидуальная практика в самостоятельном учреждении | Групповая практика в семейных амбулаториях | Объединение нескольких групповых практик в центрах здоровья | Индивидуальная или групповая практика в действующих поликлиниках |
В отдельных странах может иметь преимущество та или иная модель.
Индивидуальная практика чаще встречается в Австрии, Бельгии, Дании.
Групповая практика чаще встречается в Великобритании, США.
Центры здоровья распространены в странах Скандинавии.
Эти модели могут сосуществовать.
Оказание медицинской помощи семейными врачами на базе действующих поликлиник наиболее привлекательно для некоторых стран восточной Европы и государств, которые были созданы на территории бывшего СССР. Это целесообразно в виду уже существующей широкой сети поликлиник, которая позволит сэкономить средства на строительство новых учреждений. Внедрение семейной медицины в таких условиях требует только существенных изменений организационных форм их деятельности.
Изучение опыта различных стран организации ПМСП на началах семейной медицины указывает на разнообразность ее организационных форм.
В Чехии в оказании ПМСП, кроме врачей общей практики, принимают участие также педиатры. Врачи общей практики имеют фиксированные часы работы, при необходимости пациенты обращаются в центры скорой помощи первичного звена здравоохранения.
В Дании семейные врачи также оказывают медицинскую помощь на протяжении определенного дневного времени, а после завершения приема семейного врача, при необходимости население обращается в скорую помощь.
Одна из моделей Израильского здравоохранения (на примере Иерусалима) предусматривает деятельность центров здоровья. Участие в оказании ПМСП берут врачи общей практики, педиатры, психологи, социальные работники, диетологи, специалисты санитарного образования и эпидемиологи. Значительная роль принадлежит медсестрам, которые причастны к планированию работы, внедрению новых программ и методик.
Как указывалось выше, оказание ПМСП в центрах здоровья характерно для стран Скандинавии. В Финляндии насчитывается более 200 центров здоровья, каждый их которых обслуживает приблизительно 10000 населения. В состав центра здоровья, кроме врачебных амбулаторий, входят: отдел охраны здоровья матери и ребенка, стационар общего профиля, клиническая лаборатория и т.д. для большей доступности медицинской помощи предусмотрено обеспечение центров автотранспортом.
Учитывая опыт США, семейный врач – это хорошо подготовленный специалист общей практики, который работает в соответственно оснащенном медицинском учреждении, а не ходит от одного дома к другому, занимаясь только больными. Считается, что он должен не только оказывать медицинскую помощь, но и быть советчиком, защитником пациента.
Врач должен консультировать их по поводу заболевания и метолов лечения, направлять к специалистам, обеспечивать непрерывную помощь при хронических состояниях. Это особенно важно в плане контроля стоимости лечения, использования и рационального размещения ресурсов.
Таблица №5. Характеристика посещений семейных врачей в США
| Среднее количество посещений на протяжении года |
| По возрасту | По полу | ||
| Возраст | Количество посещений | Пол | Количество посещений |
| До 6 лет | 6.5 | мужчины | 4.4 |
| 6-16 | 3.2 | женщины | 5.7 |
| 17-44 | 4.5 | ||
| 45-64 | 5.8 | ||
| 65 и более | 7.6 |
Удельный вес посещений по поводу общего осмотра антенатального наблюдения за ребенком составляет 3-5%, наблюдение после операции – до 5%, на посещение по поводу хирургических вмешательств и консультаций относительно питания – 6-7%, 4.2% связаны с получением физиотерапевтических процедур.
Среди диагнозов значительное место занимают артериальные гипертензии, ОРЗ, отиты.
Интересным является опыт системы семейной практики в Великобритании, описанный в справочнике семейного врача (автор Орест Мулька, 1997г.).
Население страны имеет право на свободный выбор врача и преимущественное большинство им удовлетворено (85%).
Семейные врачи обеспечивают лечение почти 90% больных и только 10% направляют к специалистам.
Они круглосуточно наблюдают за состоянием здоровья в среднем 1800 пациентов на протяжении всей их жизни. В распоряжение семейных врачей поступают средства из расчета на одного пациента.
Каждый врач имеет в подчинении нескольких работников:
· медсестры;
· секретарь;
· оператор ПЕОМ;
· администратор;
· бухгалтер.
Их нанимают в бригады ПМСП, учитывая целесообразность и финансовые возможности.
Дополнительно врачи могут совместно работать с акушером, физиотерапевтом, психологом, диетсестрой, логопедом, работником службы гражданской опеки, финансирование которых осуществляется с иных источников.
Кроме посещений врача, при необходимости пациенты могут вызвать его на дом в случае значительного ухудшения состояния здоровья.
Среднее число посещений на протяжении года – 3-4, около 10% их составляют домашние. Незначительная часть последних объясняется тем, что в Великобритании не принято посещать больных на инфекционные и лихорадочные болезни. Чувствительно влияет на это явление развитая сеть дорог, высокая обеспеченность населения автотранспортом, культура взаимоотношений. Кроме того, значительная часть контактов является заочной и преимущественно связана с выпиской повторных рецептов.
На одно посещение врач тратит около 9 мин. (в среднем 7 посещений за час).
В Германии его продолжительность также короткая – не более 10 мин.
В США его продолжительность несколько больше: в 39% случаев до 10 мин., в 30% - от 11 до 15 мин. и почти треть – более 15 мин.
В Швеции на один час в среднем приходится 2.4 посещений (консультаций).
Следует выделить, что по данным Британских врачей семейной практики при появлении симптомов заболеваний значительная часть пациентов – до75% - занимается самолечением и только 25% обращается за помощью. Это касается преимущественно острых заболеваний с кратковременным течением, которые не приводят к значительному ухудшению состояния здоровья.
На хронические болезни приходится 50% обращений (проведение поддерживающей или противорецидивной терапии), до 10% обращений обусловлено угрожающими состояниями (острый инфаркт миокарда, мозговой инсульт и т.д.).
Первое место в структуре заболеваемости по данным документации врачей семейной практики занимают болезни органов дыхания, второе – болезни системы кровообращения, а также расстройства психики и поведения. Они составляют треть всей патологии. Около 40% приходится на болезни костно-мышечной системы и соединительной ткани, эндокринные, расстройства питания и нарушение обмена веществ, нервной системы и органов чувств, органов пищеварения, кожи и подкожной клетчатки.
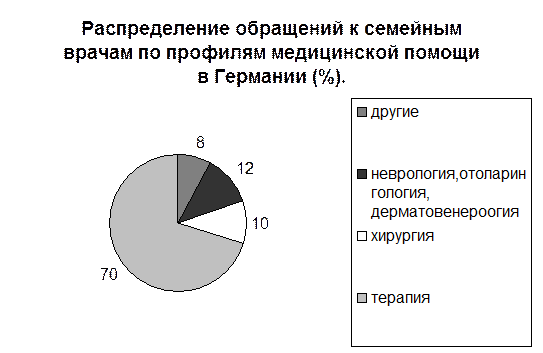
Объем медицинской помощи по данным общей практики Германии представленной на рисунке №11. 70% обращений приходится на внутренние болезни, 10% - на хирургические, около 12% - на невро-, отоларинго- дерматовенерологические.
Семейные врачи в Великобритании, обеспечивая круглосуточную медицинскую помощь, отдают преимущество групповой практике. Она дает возможность организовывать взаимозамену, вместе консультировать больных, приобретать и использовать сложное и дорогое оборудование.
Концепция групповой практики была поддержана 40-ой Всемирной медицинской ассамблеей (19998г.) как один из способов оказания непрерывной высококачественной медицинской помощи.
Преимущественное большинство врачебных амбулаторий (90%) в Британии компьютеризировано.
Использование компьютеров дает возможность формировать базу данных про каждого больного (дата и результаты консультаций, анамнез, рецепты, результаты обследований), избавиться или значительно уменьшить количество бумажных носителей – карточек больного.
Компьютеризирована также система выписывания повторных рецептов, что сохраняет время врача и пациента, а также уменьшает число ошибок в аптеках.
Во время приема больного врач видит на экране все данные и сам дополняет информацию. Бумажные носители нужны только при посещении пациентов. Помочь этому может портативный компьютер и использование модема.
Безбумажная система разрешает обеспечить четкость информации, сохранить время секретарей и средства, место для размещения документации.
Но необходимо учитывать ее значительную стоимость, опасность утраты информации через какой-либо досадный случай. К тому же, переход к такой системе требует времени и усилий на перенесение информации с карточек больных, может ухудшить психологическую атмосферу во время приема, поскольку пациент будет считать, что в нем не заинтересованы. Поэтому врачи пытаются пользоваться компьютером перед началом и после окончания приема.
Система семейной медицины в Великобритании, действуя почти пол века, оценивается как эффективная, в виду ее популярности среди населения и экономичность.
Но она имеет нерешенные проблемы. Например, очереди на госпитализацию. Они связаны с увеличением требований пациентов к качеству помощи. Чтобы помочь этому, британские врачи пытаются уменьшить сроки лечения в стационаре, улучшая лечебно-диагностический процесс на доврачебном и госпитальном этапах.
Аналогичная проблема требует своего решения во многих странах.
Существенное влияние на сокращение сроков лечения в стационаре может иметь расширение медицинской помощи на дому.
С этой точки зрения интересным является опыт работы агентств оказания медицинской помощи на дому, которые появились в США в 50-е гг. и со временем получили значительное распространение.
Их работа направлена на обеспечение потребности пациента в собственно медицинском обслуживании и в ситуациях, связанных с влиянием различных социально-психологических факторов.
Большое значение при совместной работе приобретает взаимосвязь больницы и агентства, которое, прежде всего, должно принимать участие в процессе выписки больных.
Планирование выписки может начинаться во время пребывания больного в стационаре, а иногда даже перед направлением в него и разрешает оказывать наиболее целесообразную медицинскую помощь, обеспечить все потребности в услугах с наименьшими затратами.
Планированию выписки помогают общие обходы врача, старшей медсестры, одного из руководящих работников социальной службы и руководителя агентства, закрепленного за определенным отделением стационара.
Они принимают решение про медицинское обслуживание больного после выписки.
При активном участии агентства в планировании выписки решается вопрос непрерывности медицинского обеспечения. К тому же, персонал агентства в дальнейшем передает врачам стационарную информацию о состоянии здоровья выписанных больных.
При направлении на домашнее лечение работник агентства вместе с лечащим врачом определяет все его методы и процедуры, проверяет необходимость определенных услуг и выясняет возможности семьи относительно соответствующей поддержки больного. Следует определиться с персоналом для обеспечения ухода, получить необходимое оборудование и различные средства от вспомогательных служб.
Медицинскую помощь на дому обеспечивает координатор. На эту должность обычно назначают медсестру. Она отвечает за решение всех проблем во время лечения, начальную текущую оценку состояния здоровья пациента.
Координатор своевременно, до выписки, оценивает домашнюю оценку пациента, составляет план медицинской помощи, в который входит перечень главных и второстепенных услуг с определением времени их оказании, соответствующих служб, которые должны их обеспечить, и указание действующего врача.
Соответственно плану лечения, разработанного врачом и координатором, создается бригада персонала агентства и врача, которая работает по расписанию, составленному координатором.
Координатор отвечает за осуществление программы лечения, консультации пациента соответствующими специалистами.
Перед окончанием курса лечения, обеспеченного агентством, координатор оформляет справку – информацию о состоянии здоровья и результаты лечения, перечень медицинских рекомендаций по дальнейшему лечению, оздоровлению, которое доводится до сведения пациента и семьи.
Потребность в медицинском обслуживании на дому может возникать не только после проведения лечения в стационаре, т.е. в соответствующее агентство могут обращаться семейные врачи или сами пациенты, или их родственники.
Опыт работы агентств по оказанию медицинской помощи в домашних условиях требует детального изучения с целью дальнейшего усовершенствования системы ПМСП в нашей стране.
Значительный интерес вызывает опыт России, поскольку до распада СССР ее и наша системы здравоохранения были идентичными. Россия раньше приступила к организации помощи на началах семейной медицины.
На современный период большинство врачей общей практики (семейных), работают в государственных медицинских учреждениях, незначительная их часть занимается частной практикой или работает в негосударственных учреждениях. Имеет место как индивидуальная, так и групповая практика. В групповой практике задействованы, кроме семейных врачей, стоматолог, педиатр, акушер-гинеколог, а так же средний медперсонал – медсестры процедурного и перевязочного кабинетов, младшая медсестра.
Семейные врачи ведут прием терапевтических, неврологических, офтальмологических больных. По экспертной оценке, в переходной период семейные врачи могут обеспечить от 36% до 46% посещений офтальмолога, отоларинголога, невропатолога и около 23% хирурга.
Работая в поликлинике, они используют ее лечебно-диагностическую базу.
В самостоятельных врачебных амбулаториях, отдаленных от поликлиники, объем исследований уменьшается.
Численность населения на одного врача колеблется в пределах 1600-2500 человек. На протяжении года на консультацию к другим специалистам направляют до 20% пациентов, на обследование в другие учреждения – 14%.
Предлагается планировать не менее 4-х посещений в год на одного жителя, возможный уровень госпитализации равняется 15%.
Большое значение имеет обеспечение взаимодействия семейных врачей с другими службами и учреждениями, включая поликлиники, стационары, диспансеры, консультативно-диагностические центры и т.д. При этом ставится задача по переориентации работы поликлиник по оказанию преимущественно специализированной помощи, выполнению оздоровительных программ, проведению восстановительного лечения с использованием вспомогательно-лечебных подразделений. Со временем возможна интеграция консультативно-диагностической и стационарной помощи.
Реформируя ПМСП на началах семейной медицины, Украина учитывает мировой опыт и изучает различные формы ее организации.
Фактически в оказании ПМСП берут участие многочисленные ЛПУ: самостоятельные поликлиники и амбулатории (в том числе амбулатории сельских участковых больниц), поликлинические отделения городских, центральных районных, районных больниц, детские поликлиники, женские консультации, МСЧ, а также учреждения доврачебной помощи (фельдшерские пункты охраны здоровья, фельдшерско-акушерские и акушерские пункты). К ним привлекают учреждения скорой медицинской помощи.
ПМСП в современных условиях обеспечивают участковые терапевты и педиатры, но ее объем далек от желаемого в связи с привлечением врачей других специальностей.
Довольно продолжительное время приоритетным считалось развитие специализированной помощи. Вследствие этого удельный вес специалистов общетерапевтического профиля незначителен – среди всех врачей, которые обслуживают городское и сельское население, он составляет соответственно почти 12% и приблизительно 20%.
Во многих странах часть врачей общей практики значительна и составляет 40-55% (США, Канада, Франция). Они обеспечивают лечение почти 90% населения, приблизительно 10% обращается к «узким» специалистам.
В Украине на узких специалистов приходится до 60% обращений за медицинской помощью.
Обеспечение участковыми терапевтами определенной части ПМСП является недостаточным в виду необходимой потребности в ней относительно объему и качеству. К тому же уровень их подготовки по другим профилям медицинской помощи явно недостаточный и устранение этого недостатка потребует определенного времени.
Организация оказания ПМСП на началах семейной медицины (общей практики) предусмотрена основными направлениями реформирования системы здравоохранения Украины в условиях развития рыночных отношений. Согласно с разработанной МЗ Государственной программой «Семейная медицина» предусмотрено поэтапное реформирование ПМСП с апробацией в отдельных регионах и городах различных моделей и схем ее организации.
Первый этап, подготовительный, который начался в 90-х гг., включает разработку нормативно-правовой документации, подготовку и создание материально-технической, организационной базы, апробацию различных моделей.
На втором этапе проводится реформа, целью которой является внедрение обще-врачебных практик в амбулаторно-поликлиническую сеть. Сначала рекомендуется объединить участковых терапевтов, педиатров и акушеров-гинекологов. В современных условиях они, как правило, работают в различных ЛПУ, по крайней мере в городах. Поэтому основная проблема лежит в обеспечении слаженности их деятельности. Относительно акушеров-гинекологов, то их участие в оказании ПМСП на семейных началах является дискуссионным.
В дальнейшем участковые терапевты и педиатры возьмут на себя оказание помощи при заболеваниях нетерапевтического профиля. Широко будут использоваться дневные и домашние стационары, будет проводиться организационное объединение терапевтических и педиатрических отделений, в одном учрежд
Дата добавления: 2015-08-04; просмотров: 3358;
