ВОЗБУДИТЕЛЬ ТУБЕРКУЛЕЗА, СТРОЕНИЕ, ИЗМЕНЧИВОСТЬ МИКОБАКТЕРИЙ ТУБЕРКУЛЕЗА 19 страница
В последнее время по мере уменьшения числа больных диссеминированным туберкулезом легких в противотуберкулезные учреждения все чаще попадают лица, у которых отмечается диссеминация нетуберкулезного происхождения. Поэтому диссеминированный туберкулез легких приходится дифференцировать с большой группой заболеваний, которые проявляются диссеминацией. Чаще ошибочный диагноз диссеминированного туберкулеза ставят пациентам с наличием саркоидоза легких (тем более что при саркоидозе бывают увеличенные лимфатические узлы). Кроме саркоидоза, очень часто диссеминированный туберкулез легких приходится дифференцировать с различными видами пылевых заболеваний легких — с силикозом, асбестозом и другими пневмокониозами. Правда, нужно оговориться, что нередко силикоз и другие пылевые заболевания комбинируются с туберкулезом и поэтому в этих случаях приходится не столько проводить дифференциальную диагностику между туберкулезом и силикозом, сколько решить вопрос, имеется ли только профессиональная болезнь в виде силикоза или какого-либо другого вида кониоза или же имеется кониоз, сочетающийся с туберкулезом. Особенно часто эти проблемы возникают у врачей, которые работают в промышленных зонах, у которых встречается силикоз. Это районы различных шахт, это районы металлургической промышленности, это районы с развитой цементной, кирпичной промышленностью, стекольными заводами, кониоз бывает у электросварщиков.
Наконец, при проведении дифференциальной диагностики приходится сталкиваться с довольно большой группой заболеваний, которые проявляются диссеминациями; существует большое число различных болезней, которые могут приводить к диссеминированным процессам. Кроме тех болезней, которые уже названы, диссеминация может быть обусловлена пневмонией бактериального, грибкового и вирусного происхождения, васкулитами. Диссеминация может быть вызвана аллергическим альвеолитом и гранулематозом экзогенного или идиопатического характера, гранулематозом Вегенера, Гудпас-чера, узелковым периартритом и другими васкулитами, канцеро-матозом метастатического или первичного ракового происхождения. Медиастинально-легочная форма лимфогранулематоза может давать диссеминацию. Более редкие болезни легких также могут приводить к диссеминации (протеиноз легких, альвеолярный микролитиаз, легочный амилоидоз, гистиоцитоз и др.).
Перед врачом, когда он обнаружил диссеминацию в легких, прежде всего стоит задача выявить или отвергнуть туберкулез. Надо сказать, что при типичной картине гематогенно-диссеминированного туберкулеза особых трудностей в диагностике нет при наличии

положительной туберкулиновой реакции. Труднее бывает тогда, когда мы видим не полиморфную, а однотипную диссеминацию у больных с отрицательной туберкулиновой реакцией и развивающимся пневмосклерозом и эмфиземой, когда с большими или меньшими трудностями снимается диагноз туберкулеза и стоит вопрос, а какое же заболевание привело к появлению диссеминации. Подтвердить или отвергнуть туберкулез при наличии диссеминирован-ных процессов не так уж трудно, это в большинстве случаев удается, правда, на это иногда приходится тратить довольно много времени, применить не только обязательный диагностический минимум, но и дополнительные, факультативные методы, а иногда и метод диагностики ex juvantibus, проведя специфическое противотуберкулезное лечение и наблюдая за больными в динамике. Гораздо трудней второй этап диагностики, когда нужно определить природу нетуберкулезного заболевания, приведшего к диссеминации. В этом случае чаще приходится пользоваться методом биопсии. В этом случае морфологическое и цитологическое исследования играют решающую роль в дифференциальной диагностике. Последней могут помочь и некоторые другие методы, в частности бактериологический и иммунологический .
Возвращаясь к диссеминированному туберкулезу, нужно подчеркнуть, что нельзя ограничиваться формальным диагнозом, нужно разбираться в патогенезе этой клинической формы и, разобравшись в нем, надо попытаться выявить источник диссеминации. Обнаружив последний, нужно добиваться не только рассасывания очагов в легких, но и заживления тех очагов, которые привели к появлению бактериемии и гематогенному диссеминированному процессу или лимфобронхогенному обсеменению. Только после заживления источника обсеменения можно быть уверенным, что наступает излечение. Если этого не происходит, то имеется опасность повторной вспышки, повторного обсеменения, поэтому больные диссеминиро-ванными формами наблюдаются в группах диспансерного учета несколько дольше, чем больные очаговым или инфильтративным туберкулезом легких, и даже несколько дольше, чем больные с затихающим, заживающим кавернозным туберкулезом легких. Таким образом, рассасывание очагов у больных диссеминированным туберкулезом еще не означает полного излечения. Длительность наблюдения играет очень большую роль. Именно при этой форме туберкулеза особенно важное значение имеют противорецидивные курсы лечения, которые проводятся лицам, наблюдающимся по II группе диспансерного учета. Даже III группа учета иногда по индивидуальным показаниям подвергается противорецидивному лечению: если возникает риск рецидива, если лица, наблюдающиеся по III группе, вдруг переносят какие-то заболевания, которые создают риск появления туберкулеза. Больным, перенесшим гематогенно-диссеминированный туберкулез, по индивидуальным показаниям приходится проводить химиопрофилактику не только в период, когда они наблюдаются по III группе, но и тогда, когда они переведены в VII группу. Если больной, перенесший диссеминированный процесс, заболеет диабетом или перенесет тяжелую пневмонию (особенно с абсцедированием и однократным бацилловыделением), необходим курс химиопрофилактики. Таким образом, диссеминированный туберкулез требует большой настороженности врача не только в период, когда имеются активные изменения, и не только в ближайший период после выздоровления, но в последующем.
6.6. МИЛИАРНЫЙ ТУБЕРКУЛЕЗ
Клиническая форма — милиарный туберкулез — восстановлена в клинической классификации туберкулеза только в сентябре 1994 г. на II (XII) съезде фтизиатров в Саратове. Это было сделано в связи с более частым появлением тяжелых, остро прогрессирующих форм туберкулеза в последние 2—3 года. Вместе с тем милиарный туберкулез известен с давних времен и описан по данным вскрытий умерших Лаэннеком. В 1842—1848 гт, Н. И. Пирогов описал клиническую картину милиарного туберкулеза с генерализованным поражением различных органов, протекающую с тяжелейшей интоксикацией и напоминающую брюшной тиф, что послужило основанием для выделения «тифоидного» варианта милиарного туберкулеза.
При милиарном туберкулезе возникает диссеминация, формируются мелкие (1—2 мм) очаги с преимущественно продуктивной тканевой реакцией, хотя не исключаются и казеозно-некротические изменения. Очаговые изменения развиваются в первую очередь в интерстициальной ткани, затем поражается и паренхима органов.
Милиарный туберкулез представляет собой, как правило, генерализованную форму туберкулеза, характеризующуюся поражением легких, серозных оболочек, печени, селезенки, кишечника и других внутренних органов. Чаще он встречается у детей и подростков, не иммунизированных против туберкулеза вакциной БЦЖ в связи со свежим заражением туберкулезом и развитием бактериемии при прогрессирующем течении первичной туберкулезной инфекции. Источником бактериемии и милиарного туберкулеза может быть развившийся в результате первичного заражения туберкулез внутригрудных лимфатических узлов. Микобактерии туберкулеза, попавшие в кровяное русло, вызывают специфический воспалительный процесс в стенке кровеносных сосудов, проникают в прилежащие ткани. В результате формируются мелкие туберкулезные очаги, напоминающие просяные зерна, что и послужило основанием для названия этой формы туберкулеза. Диссеминация может появиться вскоре после заражения туберкулезом (4—6 нед), но может быть и отсроченной и возникнуть в более поздние сроки после формирования бронхоаденита или первичного комплекса. У взрослых милиарный туберкулез возникает также в результате бактериемии, источником которой может быть активный туберкулезный очаг в кости, почках, половых органах, реже в легочной ткани. Источником бактериемии может служить хронический или обострившийся туберкулезный процесс во внутригрудных лимфатических узлах.
Обычно болезнь начинается остро: повышение температуры тела до 39—40°С, резко выраженная интоксикация, слабость, потеря аппетита, потливость, приобретающая у некоторых больных характер ночных потов, потеря массы тела, у ряда больных резко выраженные головные боли. При появлении диссеминации в мозговых оболочках и веществе мозга развиваются признаки менингита и менингоэнцефалита: ригидность затылка, симптомы Кернига и Ба-бинского. В таких случаях необходима люмбальная пункция и исследование спинномозговой жидкости. В клинической картине заболевания обращают на себя внимание одышка, упорный сухой кашель, цианоз слизистых оболочек губ. В легких изменения при перкуссии и аускультации незначительные, может выслушиваться небольшое число сухих хрипов за счет развивающегося бронхиолита [Рубинштейн Г. Р., 1948]. Как правило, отмечается тахикардия.
Диагноз в значительной степени облегчается после рентгенографии легких и выявления множественных мелких очагов на всем протяжении легочных полей, расположенных симметрично (рис. 6.4).
У некоторых больных можно обнаружить увеличение внутригрудных лимфатических узлов, печени и селезенки. В процессе наблюдения могут выявляться экстрапульмональные очаги в костной системе, почках и других органах. Иногда наблюдается плеврит с накоплением серозного лимфоцитарного экссудата, который можно выявить при физическом и ультразвуковом исследовании. Поражение различных внутренних органов (печень, селезенка и др.) обнаруживается с помощью компьютерной томографии или ультразвукового исследования.
Туберкулезная реакция обычно положительная, но при очень тяжелом состоянии больных может быть отрицательной. Интоксикация проявляется также резко выраженными изменениями в лей-кограмме: лимфопения, сдвиг влево, увеличение СОЭ, лейкоцитоз.
В доантибактериальный период милиарный туберкулез (особенно с развившимся менингитом) неизбежно вызывал смертельный исход как у детей, так и взрослых. Противотуберкулезные препараты дали возможность лечить таких больных и добиваться выздоровления. Успех лечения зависит от своеобразной диагностики милиарного туберкулеза, которая должна проводиться в условиях специализированного стационара, поскольку у таких больных необходимо применять различные (в том числе инвазивные) методы диагностики при наличии очень тяжелого общего состояния. Кроме химиотерапии, которая должна проводиться на ранних этапах заболевания, необходима дезинтоксикационная терапия, а при появлении выраженной дыхательной недостаточности применяют меры, направленные на ее ликвидацию (длительная кислородная терапия, сердечные средства, кортикостероиды, иммуномодуляторы). Лечение направлено на подавление бактериальной популяции в крови и тканях разных органов, ликвидацию проявлений интоксикации, борьбу с дыхательной недостаточностью. Под влиянием лечения обычно наступает регрессия указанных выше проявлений болезни; такая регрессия может быть сравнительно быстрой, но может быть и замедленной.

Заболевание может принимать затяжное течение с периодическими обострениями. При поздней диагностике и неэффективном лечении возможно ее прогрессирование и летальный исход.
6.7. ОЧАГОВЫЙ ТУБЕРКУЛЕЗ ЛЕГКИХ
Очаговый туберкулез легких — это клиническая форма, которая характеризуется ограниченным, преимущественно продуктивным воспалительным процессом и малосимптомным клиническим течением. При этой форме имеется прямая зависимость между характером морфологической реакции и клиническим течением болезни.
До последнего времени очаговый туберкулез легких считался самым частым проявлением легочного туберкулеза у взрослых. И сейчас на многих территориях нашей страны очаговый туберкулез легких составляет 40—50% среди всех впервые выявленных случаев. Особенно много больных очаговым туберкулезом выявляется в тех регионах, в которых начато массовое сплошное флюорографическое обследование населения. До последнего времени считалось, что наличие большого числа больных очаговым туберкулезом легких — хороший показатель выявления туберкулеза и свидетельство хорошей организации выявления. Но последние данные показывают, что на тех территориях, где флюорография систематически проводится уже несколько лет, удельный вес очагового туберкулеза легких среди всех впервые выявленных снижается до 40—30%. Это объясняется более полной осведомленностью противотуберкулезных диспансеров о всех лицах, имеющих в легких изменения туберкулезного характера, которые слабо выражены клинически и протекают часто незаметно для больного.
Морфологические изменения, характерные для очагового туберкулеза легких, были описаны еще в начале столетия А. И. Абрикосовым, который считал, что у взрослого инфицированного туберкулезом человека очаговый туберкулез возникает вследствие экзогенной суперинфекции. Характеризуя очаги в верхушках, ученый отмечал, что, кроме поражения паренхимы легкого, отмечается поражение и концевых отделов бронхиальной системы. И, собственно говоря, очаг начинается прежде всего с эндобронхита. В последующем об этом писал крупный российский фтизиатр А. Н. Рубель. Он утверждал, что, прежде чем появится очаг, возникает эндобронхит в концевом отделе бронха. Бронхи и бронхиолы поражаются вследствие экзогенной суперинфекции, вслед за этим возникает и очаг пневмонии с быстрым переходом воспалительной реакции из экссудативной в продуктивную. Большим приверженцем экзогенного развития туберкулеза был Г. Р. Рубенштейн. Он считал, что очаговый туберкулез всегда возникает в связи с суперинфекцией. Однако были и другие представления о патогенезе очагового туберкулеза. Б. М. Хмельницкий и М. Г. Иванова считали, что он развивается, как правило, в результате эндогенной реактивации старых очагов. В настоящее время принято считать, что хотя экзогенный механизм возникновения очагового туберкулеза возможен, чаще очаговый туберкулез возникает в результате не суперинфекции, а реактивации старых остаточных туберкулезного происхождения изменений. Какие же остаточные изменения, в каком органе очаги дают начало очаговому процессу? Наиболее частым источником очагового туберкулеза легких являются остаточные очаги, образовавшиеся в период первичной туберкулезной инфекции. Как правило, они локализуются в верхушках легких, иногда выявляются на рентгенограммах в виде мелких кальцинатов. Это так называемые очаги Симона. Источником очагового туберкулеза могут быть и другие остаточные изменения туберкулезного происхождения.
В течение длительного времени не удавалось раскрыть механизма развития очагового туберкулеза вследствие эндогенной реактивации старых остаточных изменений, хотя имелись четкие данные морфологических исследований, доказывающих взаимосвязь между обострившимися старыми и новыми, свежими очагами. Были получены данные бактериологических исследований резецированных участков легких (по поводу туберкулеза и нетуберкулезных заболеваний), свидетельствовавшие о том, что из старых туберкулезных очагов (в том числе верхушечных очагов) высеять микобактерии туберкулеза, как правило, не удается. Как микобактерии, которые не растут даже на питательных средах, вызывают реактивацию очагов?
Этот вопрос длительное время не имел ответа. Современные работы, проведенные в Центральном институте туберкулеза Н. А. Шмелевым, 3. С. Земсковой и И. Р. Дорожковой, показали, что в старых очагах могут сохраняться так называемые персистирующие формы микобактерии туберкулеза, которые не размножаются, нередко меняют свои морфологические свойства, они могут быть в виде зерен, ультрамелких, L-трансформированных форм. При соответствующих условиях и благоприятной ситуации персистирующие микобактерии могут превращаться в жизнеспособные ревертанты, т. е. происходит их реверсия. Реверсия — это превращение персистирующих микобактерии в обычные жизнеспособные, размножающиеся формы; ревертанты могут дать вспышку туберкулеза. В настоящее время реактивация старых очагов и развитие очагового туберкулеза нередко наблюдаются у лиц пожилого возраста, у лиц, у которых период между возникновением очагового туберкулеза и первичным заражением измеряется десятками лет. Это значит, что в течение всего этого периода в организме таких людей в старых, остаточных очагах находились персистирующие формы микобактерии, наступила реверсия этих микобактерии и ревертанты дали начало очаговому процессу.
Очаговый туберкулез легких может возникать также при хроническом первичном туберкулезе легких. В настоящее время таких больных мало, но все-таки они есть, и если длительное время сохраняется активный процесс в лимфатических узлах средостения, У таких больных может на том или ином этапе туберкулеза возникнуть очаговый процесс. Если имеется гематогенная диссеминация, то очаги появляются в верхушках легких, если возникает лимфобронхогенное обсеменение, то очаги формируются в средних и нижних отделах легких. Особенно часто в средних и нижних отделах легких очаги возникают при наличии бронхоаденита и эндобронхита. Если наряду с хроническим воспалительным процессом в лимфатических узлах средостения имеется туберкулез крупных бронхов или трахеи, именно в том случае свежий очаговый процесс особенно часто возникает в средних или нижних отделах легких. Наконец, очаговый туберкулез может появиться как исключение в результате гематогенной диссеминации из экстрапульмональных активных туберкулезных очагов. Чаще в этих случаях возникает другая клиническая форма — гематогенный диссеминированный туберкулез легких, но все-таки иногда у отдельных больных туберкулез костей, суставов, почек, гениталий и других локализаций может привести к появлению свежих очагов в легких. Но чаще всего, как правило, у взрослых людей очаговый процесс развивается в результате обострения верхушечных очагов, поэтому чаще очаговый туберкулез у взрослых локализуется в верхушках легких. Как правило, очаговый туберкулез относится к ранним проявлениям туберкулеза. К ранним формам очаговый туберкулез может относиться только тогда, когда видны очаговые изменения как ранние проявления болезни, как ее начало. Это действительно самые ранние, самые первые проявления легочного туберкулеза. Однако далеко не всегда очаговый туберкулез может быть отнесен к ранним формам.
Очаговый туберкулез легких может протекать хронически, незаметно для больного, и такие больные могут быть выявлены спустя много лет после начала болезни, когда уже нельзя говорить о туберкулезе как о ранней форме. Поэтому последнее время очаговый туберкулез легких стали относить к разряду не ранних, а малых форм. Малые формы туберкулеза — это проявления болезни, которые характеризуются ограниченным воспалительным туберкулезным процессом и отсутствием распада. Исходя из этих позиций, очаговый туберкулез легких действительно можно отнести к категории малых форм. Следует также подчеркнуть, что не всегда очаговый туберкулез является началом легочного процесса. Это справедливо для многих больных, но не для всех.
Очаговый туберкулез легких может быть не только началом легочного процесса, но и исходом других клинических форм легочного туберкулеза. Раньше о таком механизме очагового туберкулеза легких почти не писали, и он почти не упоминался применительно к данной клинической форме. В настоящее время, когда имеется возможность излечивать подавляющее большинство впервые выявленных больных, такой генез очагового туберкулеза встречается не так уж редко. У больных очаговые изменения — не начало туберкулезного процесса, а результат инволюции, результат заживления инфильтративного, кавернозного, диссеминированного туберкулеза легких. Практически любая форма легочного туберкулеза при процессах заживления, инволюции может трансформироваться в очаговые изменения. В этом случае диагноз очагового туберкулеза легких ставится на этапе заживления. Если заживление продолжается дальше и постепенно исчезают признаки активности очаговых изменений, сформировавшихся в результате инволюции других форм туберкулеза, со временем диагноз меняется и фиброзно-очаговые изменения трактуются как остаточные изменения излеченного туберкулеза. Конечно, необязательно, чтобы в результате излечения очагового туберкулеза появлялись фиброзно-очаговые изменения, очаги могут рассасываться, на их месте могут образоваться незначительные рубцовые изменения.
Не всегда очаговый туберкулез подвергается инволюции. Сохраняющиеся микобактерии туберкулеза в остаточных очагах могут быть причиной вспышки очагового процесса и его прогрессирования с образованием инфильтратов и даже распада. Гораздо чаще обострения встречаются при множественных очаговых изменениях, когда не происходит полного рассасывания очагов и очаги инкапсулируются. В этих случаях очаговый туберкулез легких может дать начало и деструктивному процессу.
В 50-х годах распад находили у 11—14% всех выявленных больных очаговым туберкулезом [Хоменко А. Г., 1964]. По данным Т. Я. Ильиной (1967), фаза распада наблюдалась у 4—8% больных с таким диагнозом. По-видимому, в настоящее время больные очаговым туберкулезом легких более тщательно обследуются (в том числе на предмет активности туберкулезного процесса) и лечатся.
Очаговый туберкулез легких характеризуется малосимптомным клиническим течением. Это не значит, что клиническая симптоматика при этой форме вовсе отсутствует, просто она не настолько выражена, чтобы создать субъективное ощущение болезни. Все клинические проявления очагового туберкулеза можно разделить на две группы: синдром общей интоксикации и грудные симптомы, т. е. симптомы, обусловленные поражением органов дыхания. При очаговом туберкулезе синдром интоксикации и грудные симптомы, как правило, чаще всего встречаются у больных в период обострения, в фазе инфильтрации или фазе распада. Но есть лица, у которых синдром интоксикации сохраняется длительно — не только в период обострения, но и в период затихания. Фаза уплотнения не исключает наличия указанного синдрома, хотя проявления интоксикации, как правило, выражены нерезко: у многих больных субфебрильная температура тела, слабость, потливость, снижение аппетита. В период вспышки повышение температуры тела непродолжительное и продолжается в течение 10—12 дней, иногда меньше. Только лишь у некоторых пациентов отмечается длительный субфебрилитет даже после того, как вспышка затихает, исчезает инфильтрация при сохраняющейся активности туберкулезного процесса. Кроме повышения температуры тела, интоксикация проявляется в вегетодистонических симптомах, повышенной потливости, иногда отмечается тахикардия. Наблюдаются пониженная работоспособность, усталость — это уже субъективное ощущение больного, что можно выявить со слов пациента.
Возвращаясь к клинике очагового туберкулеза, можно сказать, что, кроме симптомов интоксикации, в настоящее время редко можно наблюдать исхудание. Грудные симптомы не бросаются в глаза и не привлекают к себе даже внимание больного, искать их надо путем целенаправленного исследования. Может быть покашливание или кашель без выделения мокроты, иногда с выделением небольшого количества мокроты. Этот симптом не привлекает к себе большого внимания, в основном он характерен для курильщиков. Кашель — типичное состояние для курильщиков. Почти все курящие люди покашливают из-за имеющегося у них бронхита и если у такого человека появляется очаговый туберкулез, кашель не привлекает внимания больного и окружающих. При распаде очага может быть кровохарканье, это, конечно, яркий симптом, который привлекает внимание врача и не проходит незаметно.
Далее, при стетоакустическом исследовании у больных очаговым туберкулезом в период обострения иногда можно выслушать хрипы. Правда, они выслушиваются только в ограниченном месте и после покашливания. Чаще порядок обследования следующий. Сначала нужно собрать анамнез, изучить жалобы больного, применить сте-тоакустические методы, а потом провести рентгенологическое исследование. Если обследовать таким образом больного очаговым туберкулезом, патологию в легких обнаружить, как правило, не удается, поскольку неизвестно, в каком месте надо искать хрипы, измененное дыхание и в каком случае нужно просить больного покашлять для выявления массивных хрипов. Поэтому мы сейчас говорим, что, конечно, до рентгенологического исследования надо провести физическое исследование, включая перкуссию, аускульта-цию. Но если при рентгенологическом исследовании выявляются очаги, необходима целенаправленная аускультация именно в том месте, где располагаются очаги, где имеется воспалительная реакция. Если больной не лечился, иногда даже без распада можно выслушивать хрипы, а при распаде они выявляются как правило. Кроме того, хрипы выслушиваются в течение всего нескольких дней и, если больной не попадет к врачу в это время, то потом уже хрипы прослушать не удается. Поэтому целенаправленная аускультация должна проводиться после рентгенологического исследования и если обнаружены очаги, не следует спешить начинать химиотерапию. Нужно дообследовать больного полностью, тем более, что при очаговом туберкулезе процесс не характеризуется бурным, быстро прогрессирующим течением. Это медленно развивающийся процесс, и если 2—3 дня больного не лечить, опасности он не представляет, зато можно получить много ценных данных, которые характеризуют активность патологического процесса.
Очаговый туберкулез легких характеризуется, как правило, длительным, хроническим, волнообразным течением со сменой фаз обострения, затихания, интервалами между ними, но даже в период вспышки данной форме туберкулеза присуще отсутствие ярких клинических проявлений. Это значит, что больные очаговым туберкулезом легких могут не знать о своей болезни, могут не чувствовать того, что они больны, и, естественно, такие люди за медицинской помощью могут не обращаться. Такие люди могут оставаться неизвестными и фтизиатрам, терапевтам. Поэтому, если среди насе-
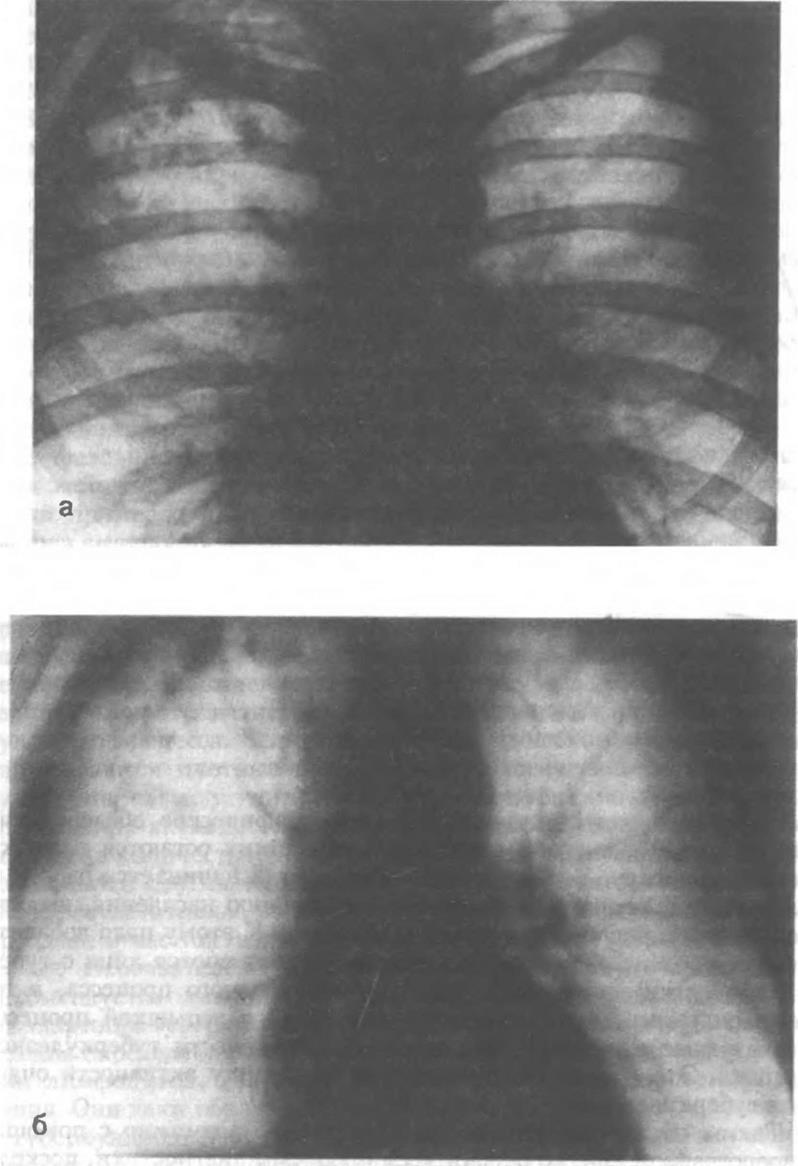
Рис 6 5 Очаговый туберкулез легких
а — рентгенограмма грудной клетки в прямой проекции, б — томограмма
в
Рис. 6.5. Продолжение, в — схема.
ления не проводится сплошное флюорографическое обследование, многие больные очаговым туберкулезом легких остаются неизвестными диспансеру. Вот именно поэтому, когда начинается работа по сплошному флюорографическому обследованию населения, выявляется большое число лиц с очагами в легких. К этому надо добавить, что при проведении такого обследования выявляются лица с туберкулезом легких на разных этапах туберкулезного процесса, в том числе очагового, выявляются больные как со вспышкой процесса, так и в фазе интервала, без признаков активности туберкулезного процесса. Это обстоятельство затрудняет оценку активности очагового туберкулеза.
Таким образом, обнаружение очагов, что возможно с помощью флюорографии, еще не решает всей проблемы диагностики, поскольку, выявив у человека очаги, нужно определить активность и фазу (инфильтрация, уплотнение, рассасывание или распад) очагового туберкулезного процесса. Проблема диагностики данного заболевания является одной из самых важных, но в то же время одной из самых трудных во фтизиатрии. Даже сейчас, когда в диспансерную группировку введена новая — нулевая — группа учета, трудности определения активности плотных очагов сохраняются. В эту группу
включаются лица, у которых трудно определить активность туберкулезного процесса. Основную массу лиц, наблюдающихся по группе О учета, составляют лица с очаговым туберкулезом легких в фазе уплотнения.
В диагностике очагового туберкулеза наиболее информативным методом является рентгенологическое исследование. Можно утверждать, что без такого исследования нельзя поставить диагноз очагового туберкулеза легких. Без рентгенологического метода нельзя определить локализацию очагов, их число, плотность и характер контуров (рис 6.5). Большое значение в диагностике очагового туберкулеза легких имеет обнаружение микобактерии в мокроте. При отсутствии последней следует прибегать к провоцирующим кашель ингаляциям раствором NaCl и затем исследовать мокроту. Необходимы микроскопическое исследование не менее 3 ежедневно собираемых порций мокроты и 2—3-кратный посев материала на питательные среды.
В фазе инфильтрации микобактерии туберкулеза обнаруживаются методом микроскопии даже при самом тщательном исследовании примерно в 3% случаев. Если применить метод посева, то частота выявления микобактерии у больных активным туберкулезом легких в фазе инфильтрации без распада достигает, по данным В. П. Шаенко, 30%, по данным Н. М. Рудого — 50%. Как правило, бактериовыделение скудное, что не представляет большой эпидемической опасности, но имеет большое диагностическое значение для подтверждения диагноза туберкулеза. Наличие микобактерии в мокроте является надежным признаком активного туберкулезного процесса. Если при рентгенологическом исследовании обнаруживаются плотные очаги, бактериологический метод малорезультативен, и у таких больных применяют другие методы определения активности процесса, в частности биохимические (определение количества сиаловой кислоты, С-реактивного белка, гаптоглобина и других маркеров активности). Биохимические методы более результативны, когда их применяют вместе с туберкулиновыми пробами, в частности при подкожном введении туберкулина (проба Коха). Необязательно вводить большие количества туберкулина, рекомендуется доза 20 ТЕ, а при отсутствии реакции — 50 ТЕ стандартного туберкулина ППД-Л. Существуют и иммунологические методы определения активности процесса: оценка бласттрансформа-ции лимфоцитов, торможения их миграции, метод розеткообразования. Они дают обнадеживающие результаты (особенно в сочетании с туберкулинодиагностикой) и позволяют подтвердить активность туберкулезного процесса при наличии фазы уплотнения у значительного числа обследуемых.
Дата добавления: 2015-08-04; просмотров: 813;
