ГЛАВА 197. ЗАБОЛЕВАНИЯ АОРТЫ
Джеймс Е. Дален (James E. Dalen)
Стенки аорты должны выдерживать скользящее воздействие каждого систолического толчка крови. Имея большой диаметр, аорта испытывает значительно большее напряжение, чем другие отделы артериальной системы, так как напряжение стенки прямо зависит от диаметра сосуда и давления в нем. По этой причине влияние повышенного давления на стенку аорты особенно опасно. Кроме того, аорта подвержена развитию инфекции, травмам, некрозу средней оболочки и, самое главное, артериосклерозу, который по частоте поражения аорты опередил сифилис. Следствием указанных воздействий являются основные заболевания аорты: аневризма, расслоение, артериосклеротическое окклюзирующее поражение и аортит. Число смертей, причиной которых служат заболевания аорты, точно не установлено, поскольку другие сердечно-сосудистые заболевания, такие как ишемическая болезнь сердца, артериальная гипертензия и заболевания сосудов мозга, как правило, им сопутствуют и выступают на первый план при оформлении причины смерти.
Аневризмы. «Истинная» аневризма аорты представляет собой патологическое расширение ее просвета, затрагивающее все оболочки стенки сосуда. Основной дефект заключается в разрушении эластических волокон средней оболочки, в результате чего оставшаяся фиброзная ткань растягивается и приводит к увеличению диаметра сосуда, что в свою очередь вызывает напряжение его стенки. По мере прогрессирования этого процесса и дальнейшего расширения просвета возрастает вероятность разрыва. «Ложные» аневризмы образуются обычно вследствие травмы и представляют собой такие разрывы внутренней или средней оболочки стенки, в результате которых происходит расширение сегмента аорты, а стенка аневризмы состоит только из наружной оболочки и/или периваскулярного сгустка.
Наиболее часто встречается веретенообразная аневризма, характеризующаяся диффузным расширением какого-то сегмента аорты. При этом поражается вся окружность аорты. В отличие от этой формы мешковидная аневризма представляет собой расширение лишь части окружности аорты в виде выпячивания.
Наиболее частой причиной аневризм служит артериосклероз. Среди других причин следует отметить кистозный некроз средней оболочки, травму и сифилис или другие инфекции.
Аневризмы брюшной аорты. В 75% случаев аневризмы аорты возникают в ее абдоминальной части, непосредственно ниже почечных артерий. Причиной почти всех аневризм брюшной аорты служит артериосклероз. Более чем у 10 % подобных больных возникают множественные аневризмы аорты. Имеются сообщения о наличии семейной предрасположенности к развитию аневризм брюшной аорты. Аневризмы чаще развиваются у мужчин в возрасте старше 60 лет. Более чем у 50 % из них выявляется сопутствующая артериальная гипертензия. Частота развития заболевания повышается при табакокурении.
Диагноз часто ставится при физикальном обследовании, в ходе которого можно обнаружить пульсирующее образование в средней части эпигастрия. При рентгенографическом обследовании брюшной полости обнаруживается криволинейная кальцификация стенки аневризмы. Подтверждается диагноз при ультразвуковом исследовании. Длительное ультразвуковое В-сканирование позволяет визуализировать брюшную аорту как в поперечной, так и в продольной проекции, а также определить размеры брюшной аорты, толщину ее стенок и обнаружить наличие сгустка крови внутри просвета сосуда (рис. 197-1). Благодаря неинвазивности данного метода размеры аневризмы можно определять повторно. Диаметр аневризмы брюшной аорты увеличивается со скоростью приблизительно 0,5 см в год. Компьютерная томография также позволяет довольно точно диагностировать аневризму брюшной аорты и идентифицировать пациентов с высоким риском ее разрыва. В момент выявления аневризмы болезнь может протекать бессимптомно, первыми же ее признаками могут служить боли в области живота и поясницы.
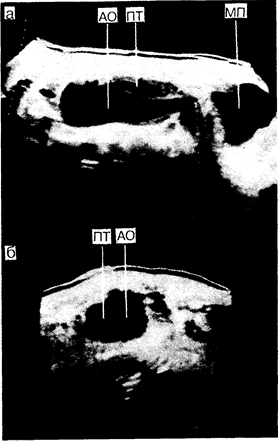
Рис.197-1. Аневризма аорты. а — продольное срединное изображение; б — поперечное изображение непосредственно ниже пупка. Обозначения: АО— аневризма аорты; ПТ — пристеночный тромб; МП — мочевой пузырь. [С разрешения Н. Н. Holm et al. (Eds.). Abdominal Ultrasound: Static and Dynamic Scanning, 2d ed. — Baltimore: University Park Press, 1980.]
Прогноз зависит от размеров аневризмы и, что очень важно, от наличия сопутствующего атеросклеротического поражения сердечно-сосудистой системы. В норме диаметр брюшной аорты составляет 2,5 см. Если диаметр аневризмы превышает 6 см, то вероятность разрыва ее в течение 10 лет достигает 45— 50 %. В то же время она не превышает 15—20 %, если диаметр аневризмы менее 6 см.
Ишемическая артериосклеротическая болезнь сердца, которой страдают более 50 % пациентов с аневризмами брюшной аорты, значительно ухудшает прогноз заболевания. В одной группе больных без клинических признаков коронарной болезни сердца, которым не проводили хирургического лечения, выживаемость за 5 лет наблюдения составила 50 %. При наличии ишемической болезни сердца выживаемость за этот же период времени была лишь 20 %. Длительное наблюдение за пациентами, не подвергавшимися хирургическому вмешательству по поводу этого заболевания, показало, что приблизительно 30 % из них погибли в результате разрыва аневризмы, а 30 % — от сопутствующей сердечно-сосудистой патологии.
При правильном подборе больных хирургическое вмешательство увеличивает продолжительность жизни, предотвращая разрыв аневризмы. При наличии симптомов аневризмы или признаков ее прогрессирования, а также при аневризмах диаметром более 6 см показано экстренное хирургическое вмешательство. Выбрать вариант лечения больных с аневризмами среднего диаметра, от 4 до 6 см, без клинических симптомов заболевания значительно сложнее. Операционная смертность при плановых вмешательствах, проводимых до разрыва аневризмы, составляет около 5—10 %. Она зависит от размеров аневризмы, но в значительно большей степени от наличия сопутствующей сердечно-сосудистой патологии. При отсутствии выраженной сопутствующей патологии сердечно-сосудистой системы бессимптомно протекающие аневризмы небольших размеров (4—6 см) должны подвергаться хирургической коррекции. При наличии выраженных сопутствующих заболеваний может быть целесообразно консервативно вести пациента под контролем повторных ультразвуковых исследований. Операцию следует выполнять в случае появления симптомов заболевания или существенного увеличения размеров аневризмы.
Продолжительность жизни некоторых больных после разрыва аневризмы бывает достаточна для выполнения экстренного оперативного вмешательства. Они обычно поступают в состоянии шока, с тяжелыми болями в области живота и поясницы. При пальпации можно обнаружить напряженное пульсирующее образование. Выживаемость при выполнении экстренной операции в таких условиях составляет около 50 %.
Аневризмы нисходящей аорты. Второй по частоте локализацией возникновения аневризмы аорты является ее нисходящий отдел, сразу после отхождения левой подключичной артерии. Эти аневризмы имеют обычно веретенообразную форму и являются следствием артериосклероза. У многих пациентов с аневризмой нисходящей аорты имеется также аневризма брюшной аорты. Первые признаки заболевания обнаруживают при рентгенографии грудной клетки. При этом, как правило, клинические симптомы отсутствуют. Диагноз подтверждается данными компьютерной томографии или аортографии. Резекцию аневризм грудной аорты технически выполнять сложнее, чем резекцию аневризм брюшной аорты. Риск оперативного вмешательства во многом определяется сопутствующей сердечно-сосудистой и легочной патологией. Оперативное вмешательство для предотвращения разрыва аневризмы показано в тех случаях, когда появляются клинические симптомы заболевания, при поперечном диаметре аневризмы более 10 см или быстром увеличении ее размеров и при отсутствии сопутствующих сердечно-сосудистых заболеваний, делающих вмешательство невозможным.
Травматические, ложные, аневризмы нисходящей аорты могут возникнуть у пациентов, перенесших разрыв аорты. Наиболее частой их причиной служат разрывы аорты при автомобильных катастрофах. Разрыв обычно локализуется на уровне артериальной связки. При этом отмечаются боли в области груди и поясницы, похожие на боли при расслоении аорты. Артериальное давление на верхних конечностях повышено, в то время как на нижних — понижено или полностью отсутствует. При рентгенографии грудной клетки выявляют расширение средостения. Диагноз подтверждается данными компьютерной томографии или ангиографии. Травматические аневризмы встречаются, как правило, у молодых людей без сопутствующей сердечно-сосудистой патологии. В этих случаях показано хирургическое лечение.
Реже аневризмы нисходящей аорты имеют мешковидную форму, например при сифилисе и других инфекционных болезнях (микотические аневризмы). Мешковидные аневризмы наиболее склонны к разрывам, вследствие чего должны подвергаться хирургическому лечению.
Аневризмы восходящей аорты. Раньше причиной практически всех случаев аневризм восходящей аорты был сифилис. Их легко было распознать при рентгенографии грудной клетки по наличию кальцификации стенки восходящей аорты. Сифилитические аневризмы могут достигать громадных размеров, что сопровождается появлением признаков сдавления прилежащих структур. В настоящее время наиболее частой причиной аневризм восходящей аорты служит кистозный медиальный некроз, который может развиваться как составная часть синдрома Марфана или быть следствием артериальной гипертензии и/или старения тканей стенки аорты. Кроме того, причина может быть неизвестна.
Аневризмы восходящей аорты, особенно если они вызваны кистозным медиальным некрозом, могут вызывать аортальную регургитацию и приводить к левожелудочковой недостаточности. В этих обстоятельствах показана резекция аневризмы с замещением восходящей аорты и клапанов аорты и реимплантацией венечной артерии.
Наиболее распространенным симптомом аневризмы восходящей аорты является боль в области груди, которую больные часто описывают как глубокое неприятное чувство без четких границ. Принятие решения о резекции бессимптомно протекающей аневризмы для предотвращения ее разрыва зависит от ее размеров, наличия и тяжести аортальной регургитации и сопутствующей сердечнососудистой патологии. Более чем у 50 % подобных больных имеются дополнительные аневризмы аорты.
Аневризмы дуги аорты. Эти аневризмы встречаются реже. Однако они в большей степени, чем другие, склонны вызывать различные симптомы, так как, сдавливая прилежащие структуры, приводят к дисфагии, сухому кашлю, огрубению голоса, одышке или болям. Аневризмы дуги аорты могут иметь веретенообразную форму при артериосклерозе или мешковидную — при сифилисе или других инфекциях. Операционный риск при хирургической коррекции этих аневризм достигает 40—50 %.
Ведение больных с сопутствующей артериальной гипертензией. Артериальная гипертензия, которая встречается более чем у 50 % больных с аневризмами аорты, требует очень внимательного лечения. Стойкая артериальная гипертензия способствует дальнейшему расширению аневризмы и служит предрасполагающим фактором к ее разрыву. Помимо стандартных гипотензивных средств, рекомендуют использовать адреноблокаторы, позволяющие не только понизить артериальное давление, но и уменьшить напряжение стенки аорты благодаря угнетению сократимости миокарда.
Расслоение аорты. Это состояние возникает тогда, когда в результате нарушения структуры внутренней оболочки кровь проникает в стенку аорты, что приводит к отслоению оболочек стенки аорты друг от друга. Расслоение представляет собой наиболее часто встречающееся и наиболее опасное острое заболевание аорты, которое при отсутствии лечения практически во всех случаях оканчивается смертью больного. Своевременная постановка правильного диагноза и адекватная терапия сохраняют жизнь большинству пациентов.
Как и при аневризме аорты, основным дефектом, лежащим в основе расслоения, является поражение средней оболочки. Самым распространенным фактором риска расслоения аорты служит артериальная гипертензия. Для пациентов с расслоением восходящей аорты тяжелый артериосклероз нехарактерен, в то время как выраженная дегенерация средней оболочки (кистозный медиальный некроз) выявляется приблизительно у 20 % больных. Кистозный медиальный некроз может сопровождаться синдромом Марфана (в 10 % случаев расслоения аорты). Этот наследственный дефект соединительной ткани (гл. 319) характеризуется патологией глаз и скелета, а также сердечно-сосудистыми осложнениями расслоения и аневризм аорты, недостаточностью правого предсердно-желудочкового клапана и клапана аорты. Большая часть больных с синдромом Марфана погибают от указанных сердечно-сосудистых осложнений, часто не достигнув возраста 40 лет. Коарктация аорты и двустворчатый клапан аорты также повышают риск расслоения восходящей аорты.
Расслоение нисходящей аорты часто сопровождается тяжелым артериосклерозом и артериальной гипертензией. Реже встречается кистозный медиальный некроз нисходящей аорты.
Практически всегда расслоение начинается с надрыва внутренней оболочки в одном или двух местах: в воаходящей аорте, как правило, на 2—5 см выше клапана аорты, в нисходящей — непосредственно ниже места отхождения левой подключичной артерии. Аорта относительно фиксирована в этих зонах, но подвижна с каждой стороны. Таким образом, в этих двух точках гемодинамический стресс каждого систолического толчка максимален. При этом внутренняя оболочка над пораженной средней оболочкой именно здесь может надорваться, давая выход крови, которая расслаивает, разделяет оболочки стенки аорты.
Признаки поражения и, что наиболее важно, подходы к лечению совершенно различны при расслоении восходящей или нисходящей аорты.
Расслоение восходящей аорты. Расслоение обычно начинается как надрыв внутренней оболочки в проксимальной части восходящей аорты. При так называемом типе I Де Бейке расслоение, охватывая дугу аорты, распространяется на нисходящую и брюшную аорты. В то же время при типе II расслоение ограничивается только восходящей аортой. Расслоение восходящей аорты встречается наиболее часто и, как правило, приводит к смерти больного. В других случаях надрыв внутренней оболочки, начинаясь в области дуги аорты или нисходящей аорты, может прогрессировать ретроградно, захватывая восходящую аорту. Расслоению восходящей аорты чаще подвержены мужчины в возрасте моложе 60 лет. Около 50 % из них страдают артериальной гипертензией.
Расслоение восходящей аорты проявляется внезапным возникновением очень тяжелых загрудинных болей. В отличие от болей при инфаркте миокарда в случае расслоения аорты максимальная интенсивность болей отмечается именно в момент их появления. Наиболее часто боль локализуется в передней части груди, но может иррадиировать в лопаточную область спины или даже быть ограничена ею. Почти всегда вначале боли относят за счет развития острого инфаркта миокарда. Имеется несколько подходов к постановке правильного диагноза. Поскольку расслоение восходящей аорты в большинстве случаев затрагивает крупные сосуды, различия между каротидным пульсом с обеих сторон или артериальным давлением на обеих руках должно заставить искать другие признаки расслоения аорты. Расслоение, захватывающее сонные артерии, может вызвать внезапную неврологическую недостаточность преходящего характера. Если расслоение нарушает кровоток по правой венечной артерии, могут возникнуть нарушения ритма сердца, а в ряде случаев появятся электрокардиографические признаки острого нижнего инфаркта миокарда. Приблизительно у 50 % больных расслоение вызывает острую аортальную регургитацию. Появление нового шума аортальной регургитации на фоне явной клинической картины инфаркта миокарда позволяет предположить возможность расслоения восходящей аорты. В наиболее тяжелых случаях расслоение вызывает гемоперикард. Вскоре после появления шума трения перикарда может развиться тампонада перикарда.
Рентгенография грудной клетки позволяет получить наиболее важные ключевые доказательства расслоения восходящей аорты. Одним из характерных признаков является расширение верхнего средостения. Размеры восходящей аорты могут быть непропорционально большими по сравнению с нисходящей аортой. Как только на основании данных физикального обследования или результатов рентгенографии грудной клетки заподозрено расслоение аорты, необходимо провести аортографию, позволяющую подтвердить диагноз. Диагноз расслоения восходящей аорты может быть также поставлен с помощью компьютерной томографии или эхокардиографии. При отсутствии гипотензии следует начинать лечение, направленное на понижение артериального давления и уменьшение сократимости миокарда. Наиболее целесообразна инфузия нитропруссида в дозе 20— 400 нг/мин или триметафана в дозе 1—2 мг/мин в условиях внутриартериального мониторирования артериального давления.
При киноангиографии аорты, выполняемой с помощью ретроградной методики, можно обнаружить ложный просвет и даже лоскут внутренней оболочки, отделяющий его от истинного просвета восходящей аорты. Если в ложном просвете находится сгусток крови, это приведет к патологическому сужению истинного просвета, что и будет выявлено в ходе исследования.
После постановки диагноза расслоения восходящей аорты с помощью аортографии большинству пациентов необходимы резекция части аорты с поврежденной внутренней оболочкой и замещение ее протезом. В случае тяжелой аортальной регургитации может потребоваться одновременная замена клапана аорты. Риск хирургического вмешательства составляет в среднем 20 %. Несмотря на то что для стабилизации состояния пациента перед операцией необходима медикаментозная подготовка, для больных с расслоением восходящего отдела аорты она имеет решающее значение лишь в редких случаях, поскольку у большей части из них развиваются такие угрожающие жизни осложнения, как гемоперикард, гипотензия, аортальная регургитация, нарушается кровоток по сонным и венечным артериям.
Расслоение нисходящей аорты (Де Бейке тип III расслоения). Ограниченное расслоение нисходящей аорты, как правило, характерно для больных пожилого возраста с артериальной гипертензией и артериосклерозом аорты. В типичных случаях расслоение начинается с надрыва внутренней оболочки непосредственно ниже места отхождения левой подключичной артерии. После этого гематома распространяется в дистальном направлении до диафрагмы или брюшной аорты. Ретроградно расслоение нисходящей аорты, как правило, не распространяется, вследствие чего аортальной регургитации и гемоперикарда не наблюдается. Пульс на сонных артериях и артериальное давление на верхних конечностях без изменения. Первым симптомом служит внезапная боль за грудиной или между лопатками, иррадиирующая в переднюю часть грудной клетки, а подтверждением расслоения аорты — расширение верхней части средостения и увеличение размера нисходящей аорты по сравнению с восходящей, выявляемые при рентгенографии грудной клетки. В случае кальцификации основания корня аорты, его длина от внешней границы тени аорты может быть увеличена.
Диагноз расслоения нисходящей аорты должен быть подтвержден аортографией. Как и в случае расслоения восходящей аорты, гипотензивное лечение следует начинать сразу же при возникновении подозрения на расслоение. Идеальным средством первой помощи, позволяющим поддерживать систолическое давление в пределах 100—120 мм рт.ст., является внутривенная капельная инфузия нитропруссида или триметафана. Целесообразно также введение адреноблокаторов или резерпина.
У больных с расслоением нисходящей аорты чаще всего нет показаний к экстренной хирургической коррекции. Медикаментозная терапия, направленная на понижение систолического артериального давления и уменьшение сократимости миокарда, а также смягчение систолической волны, может препятствовать прогрессированию расслоения. Однако если медикаментозная терапия не облегчает боли или если, по данным рентгенографии, расслоение прогрессирует, а также при появлении признаков плеврального выпота (вследствие гемоторакса) показаны хирургическая коррекция, резекция участка аорты. Хирургическое вмешательство при расслоении нисходящей аорты сопровождается большим риском, чем при расслоении восходящей аорты, поскольку в первом случае возраст пациентов больше и у них более вероятно наличие сопутствующей сердечнососудистой патологии. Плановое хирургическое вмешательство выполняется после прекращения прогрессирования расслоения под влиянием медикаментозной терапии.
У больных с расслоением восходящей и нисходящей аорты чрезвычайно важно в течение длительного времени обеспечивать поддержание артериального давления в оптимальных пределах. При отсутствии явной или скрытой застойной сердечной недостаточности для предотвращения рецидива расслоения в схему лечения целесообразно включать адреноблокаторы. Опасным осложнением расслоения аорты является образование аневризмы. Разрыв аневризм выступает в качестве наиболее распространенной причины поздней смерти этих больных. При последующем ведении больных, получающих лечение по поводу расслоения аорты, следует периодически . выполнять компьютерную томографию грудной клетки с целью раннего обнаружения формирования или увеличения размеров аневризм грудной аорты.
Склеротическое окклюзирующее поражение артерий. У большей части взрослого населения Соединенных Штатов имеется различной степени выраженности артериосклероз аорты. Однако заболевание протекает бессимптомно, если не сопровождается формированием аневризм или не прогрессирует до полной окклюзии. Даже у детей можно обнаружить артериосклероз аорты, хотя и в его наиболее мягкой форме — продольных жировых полосках на внутренней оболочке (гл. 195). Во взрослом возрасте на внутренней оболочке начинают появляться бляшки. Если наличие этих бляшек осложнится кровоизлиянием, изъязвлением, кальцификацией или образованием поверхностного тромба, то может произойти окклюзия аорты.
Артериосклеротическое окклюзирующее поражение наиболее часто встречается в брюшной аорте, где оно захватывает терминальную часть ее и распространяется на различную глубину в подвздошные и бедренные артерии. Сахарный диабет и табакокурение усугубляют тяжесть артериосклеротического окклюзирующего процесса. Артериосклероз аорты может осложняться наслаивающимся на него тромбозом. Выраженность ишемии нижних конечностей при артериосклеротическом окклюзирующем поражении их зависит от адекватности коллатерального кровообращения.
Классическим симптомом является перемежающаяся хромота. Более всего болевые ощущения выражены в мышцах ягодиц и бедер или икроножных мышцах. В тяжелых случаях окклюзирующего поражения или при недостаточности коллатерального кровообращения возникает выраженная ишемия, способная вызывать боли в покое, некроз тканей и гангрену, а также импотенцию. В большинстве случаев пульс на бедренных сосудах отсутствует или частота и наполнение его значительно понижены. Диагноз атеросклеротического окклюзирующего поражения подтверждается данными сегментарного измерения систолического давления на нижних конечностях в сочетании с выполнением ультразвукового допплеровского исследования до и после физической нагрузки. Если имеются показания для проведения хирургического вмешательства, то необходимо определить степень распространения заболевания. С этой целью выполняют артериографию.
Хирургическое лечение заключается в наложении аортобедренного обходного сосудистого шунта. Обычно результаты операции превосходны. В некоторых исследованиях уменьшение выраженности симптомов наблюдают более чем у 90 % пациентов. Сообщают, что проходимость шунтов в течение 10 лет после операции сохраняется у 80—90 % больных. В тех случаях, когда поражение ограничивается терминальным отделом аорты и проксимальным отделом подвздошных артерий, может быть показана эндартерэктомия, а больным с поражением подвздошных артерий — транслюминальная чрескожная ангиопластика. Как и у пациентов с аневризмами, операционная и отдаленная смертность обычно во многом определяется наличием сопутствующей ишемической болезни сердца, выявляемой более чем у 50 % больных. Перед операцией следует оценить состояние коронарного и цереброваскулярного кровообращения.
Артериосклеротическое окклюзирующее поражение восходящей или нисходящей грудной аорты редко проявляется клиническими симптомами. Последние более характерны для поражения дуги аорты, являясь следствием нарушения кровотока по одному или более сосудам, отходящим от основного ствола. Пульс на сонных артериях и/или на сосудах верхних конечностей может отсутствовать. Таким образом, артериосклеротическое окклюзирующее поражение может быть одной из причин синдрома дуги аорты. Среди других причин этого синдрома, получившего также название болезни отсутствия пульса (синдром Такаясу), можно отметить сифилис, различные травмы и новообразования. Возникающие симптомы обусловлены ишемией верхних конечностей или, что бывает чаще, различных отделов мозга, локализация которых зависит от состояния цереброваскулярного русла. Хирургическая коррекция обычно не вызывает затруднений и заключается в наложении шунтов. Однако целесообразность ее выполнения зависит от распространенности заболевания и состояния коронарного и мозгового кровообращения.
Аортит. Причиной аортита, т. е. воспалительного процесса, захватывающего стенку аорты, могут быть различные заболевания. Патофизиология аортита зависит от тяжести процесса и его локализации, клиническая картина становится наиболее яркой в случае вовлечения в патологический процесс стенки аорты в месте отхождения сосудов от дуги аорты. При этом он может, как было указано выше, служить причиной развития синдрома дуги аорты.
Чаще всего аортит является следствием сифилиса. Только у 10 % пациентов с сифилитическим аортитом развиваются осложнения, позволяющие диагностировать его при жизни: мешковидные аневризмы грудной аорты, аортальный вальвулит, вызывающий аортальную регургитацию, и стеноз устьев венечных артерий. При неосложненном течении сифилитический аортит диагностируют при аутопсии. Он проявляется как хронический панартериит с неравномерной деструкцией гладких мышц и эластических тканей средней оболочки, облитерирующий эндартериит сосудов, питающих сосудистую стенку и интимальный атеросклероз. Наиболее заметно процесс протекает в восходящей аорте, что обусловлено богатым лимфатическим снабжением этой области и тропностью трепонем к лимфатическим сосудам. Единственными клиническими признаками неосложненного сифилитического аортита являются расширение восходящей аорты, сопровождающееся или не сопровождающееся ее кальцификацией, и II аортальный тон, напоминающий звук барабана.
Синдром Такаясу. Синдром Такаясу представляет собой неспецифический обструктивный артериит. Чаще болеют женщины молодого возраста. Более широкое распространение заболевания отмечают в странах Востока. Несмотря на то что синдром Такаясу рассматривают как аутоиммунное заболевание, точная этиология его неизвестна. В подавляющем большинстве случаев заболевание начинается у человека, достигшего возраста 20—30 лет. Первичная фаза болезни характеризуется лихорадкой, недомоганием, анорексией, потерей массы тела, повышенным потоотделением в ночное время и периодическими артралгиями. СОЭ повышена.
Затем общие симптомы сменяются признаками, обусловленными вовлечением в процесс крупных артерий, в частности дуги аорты и ее основных ветвей. С морфологической точки зрения это панартериит, который, видимо, начинается с воспаления наружной оболочки с последующим разрывом и фибротическими изменениями средней оболочки и заметной пролиферации внутренней оболочки. Вовлечение в процесс ветвей дуги аорты может знаменоваться появлением локальных болей и шумов. Активность заболевания меняется с течением времени. Повышение активности сопровождается ускорением оседания эритроцитов. Прогрессирование аортита вызывает стенозирование или облитерацию мест отхождения сосудов от дуги аорты, вызывая тем самым синдром дуги аорты. Нарушение проходимости сонных артерий вызывает ишемическую ретинопатию, нарушение зрения, обмороки и головокружение вследствие ишемии мозга. Вовлечение в процесс подключичных артерий сопровождается развитием парестезии, периодически возникающими болями и исчезновением пульса на верхних конечностях. Помимо сегментарной обструкции, могут развиваться также аневризмы и аортальная регургитация. В некоторых случаях в процесс могут вовлекаться легочные артерии. Вследствие поражения почечных артерий или супраренальной обструкции аорты в большинстве случаев развивается артериальная гипертензия. Сочетание артериальной гипертензии с отсутствием пульса на верхних конечностях дало синдрому название обратная коарктация. Диагноз подтверждается ангиографическим исследованием аорты.
Несмотря на то что в некоторых исследованиях показана возможность уменьшения выраженности некоторых симптомов заболевания, доказательств того, что продолжительность жизни при этом увеличивается, нет. Реконструктивная сосудистая операция может облегчить состояние больного. Однако она не замедляет течения заболевания, в результате чего смерть от застойной сердечной недостаточности или инсульта обычно наступает в течение 5 лет после постановки диагноза.
Дата добавления: 2015-07-22; просмотров: 860;
