ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ ВАЗОРЕНАЛЬНОЙ ГИПЕРТОНИИ
Показания к операции и выбор метода лечения.В настоящее время целесообразность применения хирургического лечения вазоренальной гипертонии не вызывает сомнений, учитывая бесперспективность консервативной терапии и благоприятные результаты своевременно выполненных оперативных вмешательств. При спонтанном течении и консервативной терапии прогноз обычно неблагоприятный. Продолжительность жизни больных с вазоренальной гипертонией небольшая. Смерть наступает от острого нарушения мозгового кровообращения, инфаркта миокарда, прогрессирующей сердечно-сосудистой недостаточности. При двустороннем поражении артерий больные умирают также от почечной недостаточности. Хирургическое лечение предусматривает две основные цели — реваску-ляризацию почки или же удаление части или всей почки при невозможности ее реваскуляризации и тем самым устранение причины гипер-тензии.
Вопрос о показаниях к хирургическому лечению целесообразно рассматривать в зависимости от вида операции. В настоящее время применяют два основных типа операций: 1) пластические операции на почечных артериях с целью реваскуляризации почек; 2) операции на самой почке резекционного типа. Иногда производят паллиативные вмешательства.
Показания к операциям реваскуляризациипочки определяются многими условиями. Больных старше 70 лет обычно не оперируют. Что касается лиц 50—70-летнего возраста, то вопрос решают индивидуально в зависимости от их общего состояния, степени атеро-склеротического поражения сосудов сердца, мозга, наличия в анамнезе недавно перенесенного инфаркта миокарда, инсульта, наличия сахарного диабета и других системных заболеваний.
У больных молодого и среднего возраста тяжелые осложнения, обусловленные прогрессирующим течением гипертонии (инсульт, инфаркт миокарда, ишемическая болезнь сердца), скорее можно рассматривать как показание к операции.
Необходимым условием для выполнения органосохраняющей операции — реваскуляризации почки — является доказательство этиологичес-
кой связи поражения сосуда с ги-пертензией, а также отсутствие необратимых изменений почки на стороне поражения сосуда (атрофия, выраженные изменения паренхимы вследствие пиелонефрита, опухоли, туберкулез почки, нарушение проходимости мочевых путей и др.). В описанных случаях могут быть показания к нефрэктомии. Экспериментальные и клинические данные показывают, что длительное существование гипертонии способствует развитию нефро-склероза, главным образом, в контра-латеральной почке, сосуд которой не поражен, так как существующий стеноз артерии как бы защищает почку от высокого давления. Выраженный нефросклероз контралате-ральной почки препятствует нормализации давления после устранения стеноза почечной артерии. Однако этот фактор необходимо принимать во внимание с учетом того, что многие изменения в контралатеральной почке обратимы даже у больных с длительностью заболевания до 10 лет (М. Д. Князев, Г. С. Кротовский, 1974; Н. А. Лопаткин, Е. Б. Мазо, 1975; De Bakey и соавт., 1964).
Хроническую почечную недостаточность с нарушением азотовыде-лительной функции, которая обычно является следствием двустороннего поражения почечных артерий, большинство авторов в настоящее время не рассматривают как противопоказание к операции. Оперативное вмешательство следует производить по жизненным показаниям после соответствующей подготовки с целью предотвращения дальнейшего про-грессирования почечной недостаточности. Получены успешные результаты лечения этой категории больных (Morris и De Bakey, 1966). Сложной проблемой может быть обследование, особенно рентгеноконтрастное. В последнее время предпринимают успешные попытки двусторонней нефрэктомии у больных злокачественной вазоренальной гипертонией и прогрессирующей азотемией с последующим регулярным гемодиализом и пересадкой почки (Mahony с соавт., 1972, и др.).
Локализация, протяженность и характер поражения артерии определяют не только выбор метода сосудистой реконструкции, но в определенной степени и показания к нефрэктомии или вообще к пластической операции на почечной артерии, поскольку характер поражения сосуда у некоторых больных исключает возможность восстановительной операции или делает ее малоперспективной и неоправданной (распространенный аорто-ар-териит, фиброзно-мышечная гиперплазия с поражением ветвей почечной артерии).
При так называемых немых стенозах артерии, то есть без выраженной артериальной гипертензии, операция как самостоятельное вмешательство не показана, однако отдельным больным может быть выполнена как дополнительное вмешательство, например, при реконструкции окклюзии брюшной аорты с сопутствующим ате-росклеротическим стенозом устья почечной артерии.
Фиксация почки (нефропексия) может быть также отнесена к операциям реваскуляризации почки у больных вазоренальной гипертонией, развивающейся на почве натяжения и перегиба почечной артерии вследствие нефроптоза.
Показания к операциям резекционного типаопределяются обстоятельствами местного и общего характера.
Нефрэктомия показана при необратимых изменениях паренхимы, атрофии, аплазии почки на стороне поражения артерии; распространении поражения почечной артерии с вовлечением ее ветвей; в случае безуспешной реконструктивной операции и осложнений; если больной пожилого возраста с тяжелыми сопутствующими заболеваниями; при нарушенном общем состоянии и удовлетворительной функции контрала-теральной почки. Необходимым условием благоприятного прогноза нефр-
эктомии является сохранение удовлетворительной функции контрала-теральной почки. Показателем этого М. Д. Князев и С. Б. Иманвердиев (1975) считают гипертрофию контра-латеральной почки при удовлетворительной суммарной их функции или даже при снижении суммарной функции, если имеется компенсаторная гипертрофия контралатеральной почки.
При двустороннем поражении только почечных артерий обычно выполняют поэтапную реконструкцию пс-чечных артерий. При сочетанием поражении почечных артерий и брюшной аорты (синдром Лериша) или висцеральных артерий с абдоминальным ишемическим синдромом применяют одномоментную трансаортальную эндартериэктомию из почечных и висцеральных артерий или эндартериэктомию из почечных сосудов и протезирование аорто-подвздошного сегмента. А. В. Покровский с соавторами (1977) разработал технику указанных реконструктивных операций с использованием торакофренолюм-ботомии.
Резекцию полюса почки выполняют редко. Она показана при окклю-зионных поражениях или перевязке во время урологических операций дополнительных почечных артерий, нередко отходящих от аорты, в отдельных случаях при поражении ветви главной почечной артерии, при внутрипочечных артерио-венозных аневризмах и соустьях или последствиях ограниченного одним полюсом инфаркта почки.
Противопоказания к любому виду хирургического лечения при вазоренальной гипертонии: крайне тяжелое общее состояние больного, наличие тяжелых сопутствующих системных заболеваний (сахарный диабет), старческий возраст, почечная недостаточность у пожилых больных, онкологические заболевания, двусторонние множественные и распространенные поражения почечных артерий, перенесенные в недавнем прошлом 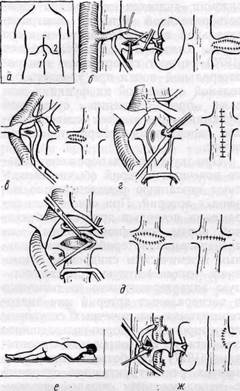
Рис. 79. Схема различных способов эндарте-риэктомии из почечных артерий:
а, е — схемы доступов (объяснение в тексте); 6, в — прямая открытая эндартериэктомия из левой (б) и правой (и) почечных артерий с пластикой венозной заплатой; г, д, ж — чрезаортальная эндар-териэктомия
(3—6 мес) инфаркт миокарда и мозговой инсульт.
Техника восстановительных операций на почечных артериях. Первая успешная реконструктивная операция на почечной артерии в виде сплено-ренального шунта была выполнена Thompson и Smithwick в 1952 г. Затем последовали сообщения о других органосохраняющих оперативных вмешательствах с целью устранения стеноза почечной артерии и гипертензии: прямая (Freeman и со-авт., 1954) и чрезаортальная (Trippel, 1960) эндартериэктомия, замещение и обходное шунтирование пораженного сегмента артерии с использованием сосудистых протезов, аутове-ны и аутоартерии (Poutasse и соавт.,
1956; Wylie, 1956; Van Dongei 1961;DeBakey и соавт., 1961;Могг и соавт., 1962), реимплантация п< чечной артерии (Stansel, 1964). Бол! шой вклад в разработку методов хг рургического лечения вазоренально гипертонии внесли отечественные хр рурги Б. В. Петровский, В. С. Крылов Н. А. Лопаткин, А. В. Покровский М. Д. Князев. Внедрение методо реваскуляризации почек привело резкому сокращению числа нефрэктс мий.
Выбор доступа зависит от локали зации и протяженности сужения ар терии, характера предполагаемой one рации, личного опыта хирурга. Мож но выделить следующие целевые до ступы: а) к аорте и проксимальныл отделам обеих почечных артерий б) ко всем отделам обеих почечны> артерий; в) односторонний доступ кс всем отделам почечной артерии и ь аорте.
Доступ к аорте и проксимальные отделам обеих почечных артерийосуществляют через полную срединную (от мечевидного отростка до лобка) или поперечную дугообразную, на уровне X ребер, лапаротомию (рис. 79,а) (Г. Л. Ратнер, В. Н. Чернышев, 1973; Vollmar и Helmstadter, 1971, и др.). После вскрытия брюшной полости тонкий кишечник перемещают или эвентрируют вправо. Рассекают трейцеву связку, двенадцатиперстную кишку мобилизуют и смещают кверху. Рассекают брюшину над аортой ниже flexura duodenojejunalis. Разделяя парааортальную клетчатку, обнаруживают аорту, нижнюю полую вену и левую почечную вену, располагающуюся поперечно впереди аорты, а в редких случаях — позади нее. Для лучшего доступа пересекают и перевязывают нижнюю брыжеечную вену. Почечные артерии обычно отходят от аорты на 0,5—1 см выше левой почечной вены, правая проходит позади нижней полой вены, левая — кзади и выше левой почечной вены. Чтобы выделить проксимальную часть почечных артерий, необхо- димо левую почечную вену оттянуть кверху крючком или на катетере-держалке, а нижнюю полую вену отделить от аорты и оттянуть крючком вправо и вверх (рис. 79, б, в). Для хорошей мобилизации пересекают и перевязывают левую v. spermatica или v. ovarica и несколько поясничных вен. Доступ может быть использован при чрезаортальной эндар-териэктомии при атеросклеротическом стенозе устьев обеих почечных артерий (рис. 79, г, д), при реконструкции терминального отдела аорты и почечных артерий по поводу синдрома Лериша в сочетании со стенозировани-ем устья почечной артерии.
Из лапаротомного доступа можно также выделить левую почечную артерию на всем протяжении. С этой целью рассекают желудочно-попереч-ноободочную связку и брюшину по нижнему краю поджелудочной железы. Железу отводят кверху и выделяют в клетчатке левую почечную артерию (Г. Л. Ратнер и В. Н. Чернышев, 1973).
Односторонний доступко всем отделам почечной артерии и к аорте в настоящее время используют наиболее часто. Лучшим доступом считают (Б. В. Петровский, В. С. Крылов, 1968; М. Д. Князев, 1971; А. В. Покровский с соавт., 1977) торакофрено-люмботомию. Техника ее заключается в следующем. В положении больного на боку с валиком в области поясницы производят разрез кожи и мышц по X межреберью с переходом на переднюю брюшную стенку, торакотомию и вскрывают забрюшинное пространство. Диафрагму рассекают, а брюшину вместе с почкой отделяют и отодвигают медиально. Пересекают медиальную ножку диафрагмы, что обеспечивает доступ к аорте и почечным сосудам. После этого удается выделить почечную артерию на всем ее протяжении от аорты до ворот почки, выделить и взять на держалки аорту в участке отхождения почечных артерий, выполнить при необходимости ревизию почки и надпочечника. Не-
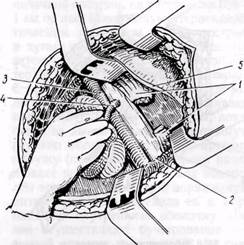
Рис. 80. Забрюшинный доступ к левой почечной артерии:
1 — пересеченная медиальная ножка диафрагмы;
2 — аорта; 3 — нижняя полая вена; 4 — почечная артерия; 5 — край плеврального синуса и
диафрагма
достатком этого доступа является его травматичность, необходимость рассечения диафрагмы.
Мы предпочитаем забрюшинный доступ с резекцией XII ребра (или
XI и XII) без торакотомии. Разрез производим по X межреберью от задней подмышечной линии до края прямой мышцы живота. Резецируем поднадкостнично XII ребро или XI и
XII ребра в зависимости от конституциональных особенностей больного. Брюшину смещаем медиально вместе с почкой, диафрагму и плевральный синус отводим крючком кверху (рис. 80). Пересекаем медиальную ножку диафрагмы, после чего открывается доступ к аорте и почечным артериям. Дистальный отдел аорты легко можно обнажить (например, для реплантации или шунтирования почечной артерии) после мобилизации и смещения медиально брюшины и мочеточника.
Если операцию необходимо произвести справа, мобилизуем также нижнюю полую вену с пересечением 1—2 поясничных вен (рис. 81). Почечная вена находится кпереди и не мешает манипуляциям на артерии. 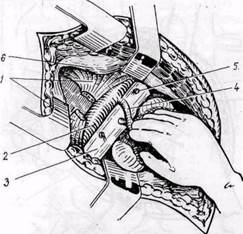
Рис. 81. Забрюшинный доступ к правой почечной артерии:
1 — медиальная ножка диафрагмы; 2 — аорта; 3 — нижняя полая вена; 4 — почечная артерия; 5 — перевязанная поясничная вена; 6 — край плеврального синуса и диафрагма
Этот доступ менее травматичный, чем типичная торакофренолюмбото-мия, поскольку удается избежать то-ракотомии и широкого рассечения диафрагмы. В то же время он обеспечивает хороший обзор почечной артерии, аорты и почки, удовлетворительные условия для реконструктивного вмешательства собственно на почечной артерии, а также для чрез-аортальной эндартериэктомии. Условия несколько лучше слева, чем справа. При необходимости из этого доступа легко выполнить нефрэкто-мию.
Окончательное решение о характере хирургического вмешательства принимают после интраоперационной оценки выявленных патологических изменений.
Пластические операции на почечных артериях можно разделить на 3 основные группы: 1) различные способы эндартериэктомии; 2) резекция суженного участка артерии с прямым анастомозом, реимплантацией в аорту или замещением его ауто- и ал-лонтрансплантатами; 3) различные способы обходного шунтирования пораженного сегмента артерии.
Выбор варианта операции определяется в первую очередь характером, локализацией и протяженностью поражения почечной артерии. Большое значение имеет личный опыт оперирующего хирурга.
Эндартериэктомию применяют
при ограниченных атеросклероти-ческих сужениях почечных артерий, обычно в проксимальной их части. Применяют два основных метода: 1) прямую открытую эндартериэк-томию с пластикой почечной артерии венозной заплатой (см. рис. 79, б) и 2) чрезаортальную эндартериэкто-мию (см. рис. 79, г, д, ж).
При первом способе после бокового отжатия аорты сосудистым зажимом Сатинского и пережатия почечной артерии дистальнее места стеноза производят продольную артериото-мию над местом сужения. Разрез продолжают до участка нормальной стенки артерии, а также до аорты в случае поражения ее устья. Атеросклеро-тическую бляшку удаляют с помощью сосудистого шпателя. Важно определить оптимальный слой удаления бляшки, с тем чтобы предупредить заворачивание дистального края интимы током крови. Затем производят пластику почечной артерии заплатой. В настоящее время большинство авторов отказались от использования синтетических заплат и применяют аутовену. Мы используем обычно v.saphena magna.
Пластику почечной артерии путем вшивания заплаты применяют и без эндартериэктомии при поражении добавочных почечных артерий или ветвей первого порядка главной почечной артерии (Vollmar и Helmsta'dter, 1971). Этот метод используют также при фиброзно-мышечной гиперплазии. Расширение почечной артерии заплатой из аутовены произведено нами у 4 больных с фиброзно-мышечной гиперплазией и у 2 детей (8 и 14 лет) с аномалией развития и сужением артерии. В том числе 1 из них произведена пластика двух аномально развитых артерий левой почки. В литературе опубликованы сообщения о частых послеоперационных тромбозах после прямой эндарте-риэктомии (Kaufman и соавт., 1969), в связи с чем в последнее время отдают предпочтение трансаортальным методам.
Известно несколько способов чрезаортальной эндартериэктомии (Б. В. Петровский и соавт., 1964; М. Д. Князев, 1971; Wylie, 1963). В 60-е годы обычно применяли энд-артериэктомию через продольный или поперечный разрез аорты. Причем при двусторонних стенозах околоаортального участка почечной артерии выполняют одновременную реконструкцию обоих сосудов с вшиванием заплаты (Б. В. Петровский, В. С. Крылов, 1968).
В последние годы все больше сторонников находит чрезаортальная эндартериэктомия методом выворачивания, предложенная М. Д. Князевым (1971), при изолированном ате-росклеротическом стенозе начального сегмента почечной артерии (М. Д. Джавад-заде, 1972; А. А. Спиридонов, 1972; М. Г. Тваладзе, 1972; Н. А. Лопаткин, Е. Б. Мазо, 1975).
Приводим технику операции по М. Д. Князеву.
Доступ к почечной артерии осуществляют путем торакофренолюм-ботомии по X межреберью со стороны поражения. Мобилизуют почечную артерию на всем протяжении до ворот почки с тем, чтобы она была достаточно мобильной в операционной ране. Выделяют брюшную аорту и под нее подводят держалки дистальнее и прок-симальнее места отхождения почечной артерии. Для лучшего доступа к боковой поверхности аорты перевязывают и пересекают 1—2 поясничные артерии. Производят мобилизацию почки так, чтобы она приобрела некоторую подвижность в направлении к аорте. Затем участок аорты вместе с устьем почечной артерии зажимают специальным изогнутым сосудистым зажимом (см. рис. 79, ж), аорту вскрывают разрезом, окаймляющим устье
почечной артерии, на расстоянии 0,8— 1 см от нее. Измененную атеросклеро-тическим процессом интиму острым и тупым путем отслаивают от аорты, затем приступают собственно к эндартериэктомии из почечной артерии. С помощью сосудистого шпателя малого диаметра осторожно отслаивают пораженную интиму. При этом, потягивая за интиму, выворачивают внутреннюю оболочку почечной артерии наружу (помощник в это время приближает почку к аорте) и под контролем зрения удаляют всю пораженную интиму до места перехода ее в нормальную внутреннюю оболочку. Далее осуществляют бужирование почечной артерии и ее ветвей для снятия патологического спазма сосуда и насильственного расширения его просвета. Разрез в аорте зашивают непрерывным швом, снимают аортальный зажим, возможное кровотечение останавливают прижатием салфетки. Рану послойно зашивают с оставлением в плевральной полости и за-брюшинном пространстве дренажей для контроля за гемостазом.
Преимущество этой методики реконструкции по сравнению с другими заключается, по мнению автора, в следующем: не нарушается целость почечной артерии, что позволяет избежать наложения швов непосредственно на артерию, предупреждается деформация артерии и возможность рецидива заболевания в отдаленный послеоперационный период; время пережатия почечной артерии не превышает 20 мин, в связи с чем не требуется специальной защиты почечной ткани от ишемии; визуальный контроль внутренней поверхности реконструированного участка артерии гарантирует качественное выполнение эндартериэктомии.
Описанная методика реконструкции, но с использованием доступа без торакотомии, применена нами у 15 больных с атеросклеротическими ок-клюзионными поражениями проксимального участка почечных артерий. Время пережатия почечной артерии
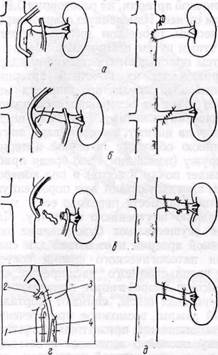
Рис. 82. Схемы восстановительных операций на почечной артерии с резекцией пораженного сегмента и реимплантацией ее:
в аорту (а), реанастомозом конец в конец (б) с замещением сегмента артерии аутовенозным (б) или аутоартериальным (о) трансплантатом; г — сосуды, используемые для пластики почечной артерии (/ — большая подкожная вена бедра; 2 — внутренняя подвздошная артерия; 3 — наружная подвздошная артерия; 4 — глубокая артерия бедра)
равнялось в среднем 20 мин и не превышало 35 мин. Специальные меры защиты почек от ишемии не предпринимались.
Необходимо, однако,отметить, что при распространенном атероматозе аорты затруднено и может быть опасно наложение зажима на аорту при боковом отжатии. В связи с этим план операции целесообразно изменить и применить другие реконструктивные операции.
Резекцию стеноза почечной артерии с восстановлением магистрального кровотока чаще применяют у больных с фиброзно-мышечной гиперплазией. При ограниченном поражении начального отдела и достаточной длине артерии выполняют ее
реимплантацию в аорту с резекцией пораженного сегмента (рис. 82, а). В целом этот способ реконструкции применяют относительно редко, например, при перегибе и удлинении почечной артерии с нефроптозом почки, обусловившими нарушение кровотока в почечной артерии. Необходимым условием применения операции является отсутствие грубых изменений стенки аорты.
После резекции суженного сегмента артерии в средней или дисталь-ной ее части у отдельных больных может быть выполнен анастомоз конец в конец (рис. 82, б) при избыточной длине артерии, как это наблюдается при сочетании фиброзно-мышечного стеноза и нефроптоза. При этом рекомендуется наложение так называемого скошенного анастомоза конец в конец с целью предупреждения его сужения (М. Д. Князев, Г. С. Кро-товский, 1974).
Однако у большинства больных прибегают к замещению (протезированию) резецированного сегмента артерии аутовенозным или аутоартериальным трансплантатом. Применение синтетических протезов для замещения сосудов малого диаметра, каким является почечная артерия, связано со значительными техническими трудностями, так как сшивают неоднородные ткани при разном диаметре просвета. Кроме того, при использовании протезов малого диаметра создаются благоприятные условия для тромбоза реконструированного сосуда в связи с сужением его просвета неоинтимой. Это ведет к частым тромбозам шунта как в ближайший, так и в отдаленный послеоперационный периоды. В связи с этим в настоящее время отказались от применения синтетических протезов для замещения сегмента почечной артерии. В качестве трансплантата используют обычно аутовену из v. saphena magna или аутоартерию (внутреннюю или наружную подвздошную, а также глубокую артерию бедра, Б. В. Петровский с соавт., 1971; М. Д. Князев, 1973). Метод замещения пораженного сегмента артерии применяют относительно редко в связи с продолжительным выключением из кровотока почечной артерии для наложения двух анастомозов и необходимостью применения мер защиты почечной паренхимы от ишемии. Большинство зарубежных авторов отдают предпочтение аортопочечному обходному шунтированию, при выполнении которого период выключения почки из магистрального кровотока относительно короче.
Операции обходного шунтированиядо настоящего времени широко применяют в клиниках за рубежом (Morris и соавт., 1966; Kaufman и соавт., 1969; Maxwell, 1970, и др.). В качестве шунта используют чаще сосудистые протезы из дакрона, тефлона диаметром 7—8 мм, аутовену и аутоартерию (Owen, 1964; Kaufman и Lupu, 1971). Преимущества шунтирующих операций заключаются в относительной простоте техники выполнения, непродолжительном периоде выключения кровотока в почечной артерии, возможности удобного расположения шунта без опасности его перегиба.
В последние годы показания к операциям обходного шунтирования синтетическим протезом стали более ограниченными.
При фиброзно-мышечном стенозе с поражением дистальной части почечной артерии наложение эффективного анастомоза протеза с почечной артерией малого диаметра (2—3 мм) представляет известные технические трудности или невыполнимо. В области анастомоза с почечной артерией создается значительное несоответствие диаметров протеза и артерии, что способствует нарушению ламинарного характера кровотока и тромбообразованию. В связи с этим ближайшие и отдаленные результаты лечения нередко неудовлетворительные (Kaufman и соавт., 1968). Более эффективно при фиброзно-мышечном стенозе. замеще-
J
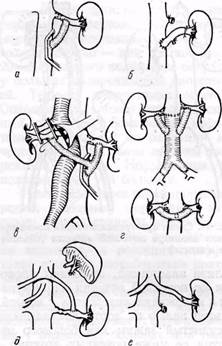
Рис. 83. Схемы методов обходного шунтирования при окклюзии почечных артерий с использованием:
синтетических протезов (а, в, г), аутовены (б) или селезеночной артерии (д, е) методом in situ
ние или обходное шунтирование пораженного сегмента артерии собственной веной или артерией.
Техника операций аорто-почечно-го шунтирования заключается в следующем (рис. 83). После выделения и ревизии аорты и почечной артерии выбирают наиболее удобный участок последней для наложения анастомоза дистальнее места сужения. Анастомоз шунта с почечной артерией выполняют конец в конец, а при малом диаметре артерии или поражении ее вплоть до места деления на ветви первого порядка — конец в бок. При удовлетворительном состоянии стенки без выраженного истончения ее может быть использовано для наложения анастомоза постстенотическое расширение артерии. Для шва целесообразно использовать тонкие нити (6—0). После наложения анастомоза с почечной артерией пережимают шунт
______________________________ 163 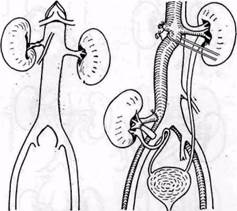
Рис.84. Схема аутотрансплантации почки при малом диаметре почечной артерии (объяснение в тексте)
вблизи анастомоза, включают кровоток по почечной артерии и приступают к наложению анастомоза с аортой. С этой целью на аорту накладывают сосудистый зажим для бокового от-жатия ее ниже почечных артерий.
При двустороннем поражении почечных артерий операцию можно выполнить в один этап, используя бифуркационный протез (Б. В. Петровский, В. С. Крылов, 1968).
Ближайшие результаты аорто-почечного обходного шунтирования обычно хорошие при условии неосложненного течения раннего послеоперационного периода. Однако в отдаленные сроки наблюдаются тромбозы шунта, что связано с общими недостатками всех аллопластических заменителей сосудов, а также с фиброзными и атеросклеротическими изменениями аутовенозных трансплантатов.
При сужении левой почечной артерии применяют операцию обходного анастомоза с селезеночной артерией. Эта операция при благоприятных анатомических предпосылках обеспечивает хорошие ближайшие и отдаленные результаты лечения. Хотя в литературе имеется много публикаций о применении этого метода реконструкции, авторы располагают обычно единичными наблюдениями (А. Я. Пы-тель, 1965; Б. В. Петровский,
В. С. Крылов, 1968; Г. Л. Ратнер, В. Н. Чернышев, 1973; Poutasse, 1964, и др.). Выполнение анастомоза связано со значительными техническими трудностями вследствие недостаточной длины, множества изгибов артерии, особенностей анатомического расположения левой почки и селезеночной артерии, склеротических изменений последней и значительного несоответствия диаметров артерий.
Анастомоз выполняют конец в бок или конец в конец. Селезенку обычно не удаляют. Н. А. Лопаткин и Е. Б. Мазо (1975) считают сплено-ре-нальный анастомоз операцией выбора при стенозе левой почечной артерии независимо от причины поражения, учитывая хорошие отдаленные результаты лечения. Основным условием успеха этой операции они считают соответствие диаметров соединяемых артерий.
При фиброзно-мышечном стенозе почечной артерии на значительном ее протяжении выбор метода реконструкции нередко представляет трудную проблему. Молодой возраст пациентов, а также нередкое двустороннее поражение почечных артерий оправдывают более широкие показания к операциям реваскуляризации почки. В случае больших технических трудностей при наложении анастомоза с почечной артерией при малом ее диаметре, особенно у детей, оправданной считают (М. Д. Князев, Г. С. Кротов-ский, 1974; Н. А. Лопаткин с соавт., 1975, 1977; Kaufman и соавт., 1968) аутотрансплантацию почки. Сущность ее заключается в следующем. После мобилизации почки, ее сосудов и мочеточника артерию и вену пересекают, почку перемещают в подвздошную область, где почечную артерию анастомозируют конец в конец с внутренней подвздошной артерией, а почечную вену соединяют с общей подвздошной веной конец в бок (рис. 84). Избыток мочеточника сохраняют. Этот метод обеспечивает лучшие анатомические условия для наложения анастомозов.
Внесосудистые операции реваскуляризации почкиимеют целью устранение экстравазальных факторов, нарушающих кровоток в почечной артерии. Сдавление артерии извне может быть обусловлено опухолями, лимфатическими узлами, гематомой (Kuss и соавт., 1969). Б. В. Петровский (1968) впервые в нашей стране описал наблюдение успешного хирургического лечения больного вазоренальной гипертонией, обусловленной сдавленней артерии медиальной ножкой диафрагмы. Операция заключается в рассечении ножки диафрагмы и ар-териолизе.
Артериальная гипертензия в отдельных случаях сопутствует нефроп-тозу и может быть только ортостати-ческой (в вертикальном положении больного) или стабильной (в вертикальном и горизонтальном положениях). В первом случае имеет место «функциональный» стеноз почечной артерии в результате натяжения и перегиба артерии в вертикальном положении, во втором — можно говорить об «органическом» стенозе артерии (А. Я. Пытель, Н. А. Лопаткин, 1963, 1965; Н. А. Лопаткин, 1972). При органическом стенозе обнаруживаются обычно ограниченные по протяженности изменения артерии типа фиб-розно-мышечной гиперплазии.
При ортостатической гипертензии без видимых изменений артерии показана нефропексия. При нефропто-зе и стенозе почечной артерии выполняют нефропексию в сочетании с пластикой артерии. Обычно удается резецировать суженный участок с наложением анастомоза конец в конец (М. Д. Князев, Н. А. Лопаткин).
Широкое признание получила техника операции нефропексии с помощью мышечного лоскута — операция Rivoir в модификации А. Я. Пы-теля и Н. А. Лопаткина (1966). Одна реконструктивная сосудистая операция без нефропексии быстро дает рецидивы стеноза и гипертензии.
Нефрэктомию и резекцию почкиусловно можно рассматривать как
радикальные методы лечения вазоренальной гипертонии, которые применяют до настоящего времени довольно широко — они составляют до 20—30% общего количества операций у больных вазоренальной гипертонией. Техника нефрэктомии обычная. Операцию выполняют через поясничный доступ, если показания к нефрэктомии определены до операции или через описанные выше доступы после ревизии сосудов. Нефрэктомия выполнена нами у 3 больных.
Резекцию полюса почки применяют редко, поскольку определить визуально точные границы ишемического участка почки нелегко, а нерадикально выполненная резекция неэффективна и может потребоваться повторная операция нефрэктомии.
Паллиативные операциипри вазоренальной гипертонии мало эффективны, однако могут быть применены у отдельных больных при невозможности выполнения сосудистой реконструктивной операции и нефрэктомии, например, вследствие двустороннего стеноза у молодых пациентов со злокачественной гипертонией, если такая ситуация возникает во время оперативного вмешательства, у больных гипертонией, если во время ревизии не обнаружено поражение почечной артерии. К ним относятся операции на симпатической нервной системе (периартериальная симпатэк-томия, удаление ганглиев симпатического ствола, спланхникганглионэк-томия аортально-почечного нервного сплетения, адреналэктомия, окутывание почки сальником, артериолиз и венолиз почечных сосудов).
Особенности обезболивания и послеоперационного ведения больных.Больных, у которых определяется очень высокое артериальное давление, целесообразно оперировать в условиях управляемой гипотонии, что позволяет также уменьшить общую операционную кровопотерю.
Перед наложением зажимов на почечную артерию в аорту или в вену вводят гепарин в дозе 5000 ЕД. Применение специальных мер защиты почечной паренхимы от ишемии показано в том случае, если предполагается длительное, свыше 30—40 мин, пережатие почечной артерии. Почка на стороне стеноза артерии в определенной степени приспособлена к условиям редуцированного кровообращения и выключение ее из магистрального кровотока на 30—40 мин в условиях нормотонии обычно является допустимым. Важным фактором адаптации является развитие коллатерального кровообращения из артерий надпочечника, мочеточника и капсулы, о чем свидетельствует наличие ретроградного кровотока из почечной артерии. Последнее обстоятельство считается прогностически хорошим признаком. В качестве меры защиты паренхимы почки от ишемии Б. В. Петровский, М. Д. Князев рекомендуют метод регионарной перфузии почки охлажденным до 4— 8° С раствором низкомолекулярных декстранов со скоростью 15—25 мл в 1 мин. Мы не применяли специальных мер защиты паренхимы почек от ишемии.
Для сохранения операционного диуреза и профилактики почечной недостаточности назначают осмотические диуретики (маннитол 10—15 г сухого вещества за 10—15 мин до пережатия аорты, 0,5—1 г на 1 кг массы больного во время выключения почек), низкомолекулярные декстраны, салуретики, эуфиллин. Указанные препараты необходимо вводить и в послеоперационный период. Важным условием сохранения функции почек является восполнение кровопотери. Обязательны измерение диуреза, определение концентрации мочевины, остаточного азота, радиоизотопная ре-нография. Данные ренографии имеют большое значение также для контроля проходимости реконструированного сосуда и своевременной диагностики тромбоза.
Основным критерием эффективности лечения является снижение артериального давления после операции.
По данным клиник, располагающих большим опытом хирургического лечения больных вазоренальной гипертонией, после операции давление нормализуется или значительно снижается у 60—80% больных. Так, по данным Heberer и соавторов (1966), представивших анализ 549 реконструктивных операций по поводу стеноза почечной артерии, выполненных различными хирургами, нормализация артериального давления наблюдалась у 63,8%, снижение — у 19,1% больных. А. В. Покровский и А. А. Спиридонов (1972) сообщают о 57% хороших и 19% удовлетворительных результатах, а М. Д. Князев и Г. С. Кротовский (1974) нормализацию артериального давления наблюдали у 78% и значительное снижение — у 16% больных после пластики почечных артерий. Летальность после сосудистых реконструктивных операций составляет 2—7%, по некоторым данным, — до 10% и наиболее высокая у больных старше 50 лет с атеро-склеротическим поражением сосудов сердца, головного мозга.
Мы располагаем опытом хирургического лечения 31 больного вазоренальной гипертонией. Сосудистые операции с целью реваскуляризации почек выполнены у 26 больных, нефрэк-томия — у 3, паллиативные операции (артериолиз, поясничная симпатэкто-мия и эпинефрэктомия) — у 2 больных. Чрезаортальная эндартериэкто-мия при атеросклеротических поражениях почечных артерий выполнена у 15 больных. При фиброзно-мышеч-ной гиперплазии применяли ауто-венопластику почечной артерии заплатой у 4 больных, протезирование аутовенозным трансплантатом — у 2, аорто-ренальное шунтирование протезом или веной — у 5 больных.
Артериальное давление обычно снижалось в ближайший послеоперационный период или в первые 3—6 мес. Нормализация давления наблюдалась у 64% больных, значительное снижение (на 30—40 мм рт. ст.) — у 19% больных после реконст- руктивных операций на почечных артериях; умер 1 больной вследствие эмболии легочной артерии, у остальных (14%) операция была неэффективной. Как и другие авторы (Н. А. Лопат-кин, Е. Б. Мазо, 1975, и др.), мы отмечали лучшие и более стабильные послеоперационные результаты у больных с меньшей длительностью гипертонии. После нефрэктомии у 2 из 3 больных артериальное давление значительно снизилось и улучшилось общее состояние.
Если у больного не поражена паренхима почек, то отдаленные результаты восстановительных операций на почечных артериях в значительной мере совпадают с ближайшими, наблюдается стойкий гипотензивный эффект.
Паллиативные вмешательства оказывают кратковременный положительный эффект. После операции у некоторых больных становится эффективным консервативное гипотензивное лечение. Однако в качестве самостоятельного вмешательства паллиативные операции в настоящее время применяют редко.
Больные вазоренальной гипертонией после операции должны находиться на диспансерном учете. Больным с остаточной гипертонией целесообразно назначать терапию с включением гипотензивных препаратов по индивидуальным дозировкам.
Приведенные данные убедительно свидетельствуют о необходимости своевременной диагностики вазоренальной гипертонии и перспективности хирургического лечения больных, включая реконструктивные операции на пораженных окклюзионным процессом почечных артериях.
ХРОНИЧЕСКИЕ ОККЛЮЗИИ ВИСЦЕРАЛЬНЫХ АРТЕРИЙ (ВИСЦЕРАЛЬНО-ИШЕМИЧЕСКИЙ СИНДРОМ)
Синдром хронической ишемии органов пищеварения известен в литературе под различными названиями:
«angina abdominalis», «брюшная ангина», «брюшная жаба», «висцеральный ишемический синдром», «mesen-teric arterial insufficiency», «intestinal angina» и другими.
Термины «брюшная ангина» («angina abdominalis»), «абдоминальный ишемический синдром» и «висцераль-но-ишемический синдром» получили наибольшее признание. По механизму происхождения абдоминальная боль подобна стенокардической и связана с недостатком притока крови к органам пищеварительного канала в момент их наибольшей функциональной активности. Клиника заболевания при хроническом нарушении ме-зентериального кровообращения впервые описана Hasenfeld (1897), Schnitz-ler (1901) и Ortner (1902).
Интерес клиницистов к этому заболеванию возрос в связи с внедрением в клиническую практику прижизненного ангиографического исследования больных с заболеваниями органов брюшной полости и развитием восстановительной хирургии сосудов, что явилось основой для применения хирургических методов лечения окклюзии висцеральных сосудов. Со времени первой успешной эмболэктомии из верхней брыжеечной артерии (Shaw и Rutledge, 1957), тромбэндартериэктомии (Shaw и Мау-nard, 1958) и аорто-мезентериального шунтирования при абдоминальной ангине (Morris, 1962) эти операции применяют все более широко.
Дата добавления: 2015-07-18; просмотров: 1776;
