Хронический панкреатит
Актуальность проблемы и распространенность заболевания
Панкреатит представляет собой тяжелое заболевание поджелудочной железы (ПЖ), в основе которого лежит внутриорганная активация продуцируемых железой пищеварительных ферментов и выраженное в различной степени ферментативное повреждение ткани (панкреонекроз), с последующим развитием фиброза, нередко распространяющееся на окружающие ткани (парапанкреофиброз), а также осложняемое вторичной инфекцией. Клинически панкреатит может протекать в острой и хронической формах, нередко тесно связанных между собой.
Хронический панкреатит (ХП) – это хроническое заболевание ПЖ, характеризующееся почти постоянно существующей симптоматикой вследствие воспаления и фиброза ПЖ, нередко сопровождающееся процессами кальцификации в железе. ХП приводит к развитию мальабсорбции и нарушению углеводного обмена.
На протяжении последних десятилетий распространенность ХП существенно возросла, и он приобрел важное медико‑социальное значение.
Этиология и патогенез
Известно более 140 факторов, способных вызвать панкреатит или способствовать его возникновению. Однако у подавляющего числа хирургических больных панкреатит бывает связан с тремя основными факторами, каждый из которых может играть этиологическую роль как при острой, так и при хронической формах заболевания. Факторы эти следующие (в порядке значимости):
1. Длительное и неумеренное употребление алкоголя (алкоголизм).
2. Заболевания соседних с ПЖ органов, в первую очередь, желчных путей (холелитиаз), реже двенадцатиперстной кишки и других.
3. Так называемая случайная, а также операционная травма.
Считается, что с алкоголизмом связано более половины случаев острого, примерно 3/4 случаев ХП, причем быстрый рост распространенности алкоголизма, особенно в нашей стране, определяет резкое увеличение заболеваемости панкреатитом за последние десятилетия, в частности, у мужчин молодого и среднего возраста.
Желчно‑каменная болезнь является второй по значению причиной панкреатита, которая играет преимущественную роль у женщин среднего и пожилого возраста. Хорошо известно, что на протяжении длительного времени в развитых странах наблюдался выраженный рост числа больных холелитиазом, что также в значительной мере определяет увеличение частоты связанного с ним панкреатита.
По сравнению с первыми двумя причинами, травма, как «случайная», в том числе криминальная, так и операционная, имеет меньшее значение и первично вызывает, как правило, острый панкреатит, который в дальнейшем может трансформироваться в хронические формы. В качестве этиологического фактора травма может оказывать на железу как прямое, так и косвенное воздействие. При прямом воздействии происходит непосредственное повреждение ткани железы под влиянием механической силы (закрытая или проникающая травма живота, операции на самой железе или окружающих ее органах, в особенности на дуоденальном соске). Косвенное воздействие травмы обычно связано с микроциркуляторными ишемическими расстройствами в железе при травматическом шоке, а также с длительным или несовершенным искусственным кровообращением при кардиохирургических операциях. Число травматических панкреатитов также склонно к увеличению вследствие роста криминального травматизма, количества и сложности оперативных вмешательств на ПЖ, в частности, по поводу резко участившегося рака этого органа, а также все более широкого распространения эндоскопических манипуляций и оперативных вмешательств на большом дуоденальном сосочке (ретроградная холангиопанкреатикография (РХПГ), эндоскопическая папиллосфинктеротомия (ЭПСТ)).
Таким образом, воздействие на население всех трех главных причин панкреатита усилилось в чрезвычайно большой степени, что объясняет огромный рост распространенности заболевания на протяжении XX века. В начале столетия панкреатит считался редкой болезнью, а крупнейший в то время авторитет в области диагностики и хирургического лечения острых заболеваний живота французский хирург А. Мондор (1916) гордился, что ему за много лет практики удалось дважды прижизненно распознать острый панкреатит. В настоящее же время даже начинающий хирург, работающий в системе скорой помощи, может похвалиться таким же или даже большим достижением в течение одной недели, а то и одного дежурства.
Многочисленные прочие факторы, считающиеся причиной или же способствующие развитию панкреатита, имеют меньшее значение, редко вызывают поражения ПЖ, в особенности требующие внимания хирурга. К более известным из этих факторов относят: 1) эндокринные заболевания (первичный гиперпаратиреоз, болезнь Кушинга); 2) гиперлипидемии и гиперглицеридемии, в частности осложняющие беременность, а также иного генеза; 3) лекарственные препараты (пероральные контрацептивы, кортикостероиды, азатиоприн и другие иммуносупрессоры); 4) аллергические и аутоиммунные факторы; 5) наследственные болезни (кистозный фиброз поджелудочной железы как проявление муковисцидоза, генетически обусловленные болезни обмена и ферментопатии, в частности врожденный дефицит кальций‑стабилизирующего фактора, способствующий увеличению вязкости панкреатического секрета и образованию обызвествленных конкрементов в панкреатическом протоке, и др.);
6) ишемия ПЖ, в частности связанная с компрессионным стенозом чревного ствола и другими причинами; 7) паразитарные заболевания (аскаридоз и др.).
Как это ни парадоксально, общепринятое и клинически, несомненно, целесообразное подразделение панкреатита на острый и хронический не имеет под собой четкого патогенетического основания, по крайней мере, для подавляющего большинства случаев болезни. В самом деле, безусловно, острым, иначе говоря, возникающим под влиянием острого воздействия в здоровом до этого воздействия органе, можно считать уже упоминавшийся панкреатит, связанный с травмой ПЖ, в том числе операционной. К острому в патогенетическом смысле панкреатиту можно отнести еще и панкреатит, обусловленный, например, случайным заползанием в фатеров сосочек кишечных гельминтов (аскарид), наблюдающийся почти исключительно в тропических странах, в частности, Юго‑Восточной Азии. В то же время при наиболее часто встречающихся формах панкреатита, связанных с алкоголизмом или холелитиазом, при которых причиной заболевания является фактор, постоянно действующий на протяжении многих лет, дело обстоит значительно сложнее.
Представляет интерес также и то обстоятельство, что у больных, погибших в ранние сроки от типичного острого панкреатита алкогольного или билиарного генеза, в ПЖ, наряду с острыми изменениями (массивный панкреонекроз, нагноение), нередко выявляются элементы хронического воспаления и фиброза, предшествовавшие острому фатально закончившемуся заболеванию. Во многих случаях у больных с клинически выраженным ХП возникает обострение, представляющее собой тяжелый панкреонекроз, дающий и клиническую картину, и осложнения, типичные для острого деструктивного панкреатита, который иногда заканчивается летальным исходом.
Патогенез панкреатита сложен и выяснен далеко не полностью. Рассмотрим кратко основные черты патогенеза панкреатита, не касаясь проблемы тяжелых системных полиорганных нарушений, свойственных, главным образом, острой форме заболевания.
Можно считать общепризнанным, что в основе патогенеза панкреатита у подавляющего большинства больных лежит повреждение ткани железы ею же продуцируемыми пищеварительными ферментами. В норме эти ферменты выделяются в неактивном состоянии (кроме амилазы и некоторых фракций липазы) и становятся активными лишь после попадания в двенадцатиперстную кишку. Большинство современных авторов выделяют три главных патогенетических фактора, способствующих аутоагрессии ферментов в секретирующем их органе: 1) затруднение оттока секрета железы в двенадцатиперстную кишку и внутрипротоковая гипертензия; 2) ненормально высокие объем и ферментативная активность сока ПЖ; 3) рефлюкс в протоковую систему железы содержимого двенадцатиперстной кишки и желчи.
Длительное время основным ферментом, виновным в повреждении ткани ПЖ при панкреатите, считался трипсин (после активации его предшественника трипсиногена цитокиназой поврежденных клеток или энтерокиназой двенадцатиперстной кишки). В последнее время значительно большее значение придается фосфолипазе А, активируемой из профермента желчными кислотами и другими факторами, в частности трипсином. Этот фермент способен разрушать живые ацинарные клетки, расщепляя их фосфолипидные мембраны. Липазы ответственны за возникновение основной массы панкреатического и парапанкреатического некроза (стеатонекроз). Трипсин же и другие активированные протеолитические ферменты (эластаза, коллагеназа, калликреин) расщепляют преимущественно внеклеточные элементы соединительной ткани, причем важным объектом их воздействия являются сосуды интерстиция ПЖ, с чем связывают геморрагический характер панкреонекроза у части больных.
Механизмы патологической внутриорганной активации ферментов и повреждения ткани железы различаются в зависимости от причины панкреатита. Так, известно, что алкоголь, особенно в больших дозах, рефлекторным и гуморальным путем резко повышает объем и активность панкреатического сока. К этому добавляется стимулирующее действие и алиментарного фактора. Кроме того, алкоголь способствует спазму сфинктера печеночно‑панкреатической ампулы (сфинктера Одди), вызывает повышение вязкости панкреатического секрета, образование в нем белковых преципитатов, в дальнейшем трансформирующихся в конкременты, характерные для хронической формы заболевания. Все это затрудняет отток секрета и ведет к внутрипротоковой гипертензии, которая при уровне, превышающем 35–40 см вод. ст. способна обусловить повреждение клеток эпителия протоков и ацинусов и освобождение цитокиназ, запускающих механизм активации ферментов. Спазм сфинктера Одди ведет к желчно‑панкреатическому рефлюксу и внутрипротоковой активации ферментов за счет желчных кислот. Не исключается также и прямое повреждающее действие высоких концентраций алкоголя в крови на железистые клетки.
При панкреатите, связанном с заболеваниями желчных путей, главным патогенетическим фактором является нарушение оттока панкреатического сока в двенадцатиперстную кишку, что связано, прежде всего, с наличием уже упоминавшегося «общего канала», через который отходят желчные конкременты и куда обычно впадает главный панкреатический проток. Из литературы известно, что при раздельном впадении желчного и панкреатических протоков, а также при отдельном впадении в двенадцатиперстную кишку добавочного (санториниева) протока, сообщающегося с главным протоком ПЖ, билиарный панкреатит не развивается.
Проходя через фатерову ампулу, желчные конкременты временно задерживаются в ней, вызывая спазм сфинктера Одди и преходящую протоковую гипертензию, обусловливающую ферментативное повреждение ткани железы и, возможно, приступ острого панкреатита, в ряде случаев протекающий малосимптомно или же маскирующийся приступом желчной колики. Повторное «проталкивание» желчных камней через ампулу за счет высокого панкреатического и билиарного давления может привести к травме слизистой дуоденального сосочка и стенозирующему папиллиту, все более затрудняющему пассаж желчи и панкреатического сока, а также и повторное отхождение камней. Иногда наступает стойкое ущемление желчного конкремента в ампуле, ведущее к обтурационной желтухе и тяжелому панкреонекрозу.
Определенную роль при рассматриваемой форме панкреатита может играть и рефлюкс желчи в панкреатический проток, причем при наличии холангита микробные энзимы, по‑видимому, также способствуют активации панкреатических ферментов.
Самостоятельную роль в патогенезе панкреатита могут играть также заболевания двенадцатиперстной кишки, связанные с дуоденостазом и гипертензией в ее просвете и способствующие рефлюксу дуоденального содержимого в панкреатический проток (в том числе «синдром приводящей петли» после резекции желудка по типу Бильрот II). Некоторые авторы указывают и на значение дивертикулов двенадцатиперстной кишки, в особенности перипапиллярных, которые могут обусловливать как спазм, так и (редко) атонию сфинктера Одди.
Как уже упоминалось, травматический панкреатит может быть связан как с прямым, так и с опосредованным воздействием на ПЖ. При прямой травме к внутриорганной активации ферментов ведет механическое повреждение железы с выделением из омертвевающих клеток уже упоминавшихся активаторов (цитокиназ) и последующим развитием в дополнение к травматическому еще и ферментативного панкреонекроза. При эндоскопических вмешательствах на большом дуоденальном сосочке часто травмируется слизистая оболочка фатеровой ампулы и терминального отдела главного панкреатического протока. В результате травмы, кровоизлияний и реактивного отека может затрудняться отток панкреатического секрета и развиваться протоковая гипертензия, роль которой в патогенезе панкреатита уже рассматривалась. Стенки протока могут повреждаться и от избыточного давления при введении контрастного вещества при РХПГ.
При опосредованном воздействии случайных и операционных травм на ПЖ (травматический шок, кровопотеря, кардиохирургические вмешательства с длительной перфузией) повреждение железистой ткани с высвобождением активирующих клеточных факторов связано в основном с микроциркуляторными расстройствами и соответствующей гипоксией.
Следует обратить внимание на еще один важный аспект патогенеза ХП, недостаточно освещаемый в литературе. По представлениям большинства клиницистов, панкреонекроз считается определяющей особенностью наиболее тяжелых форм острого деструктивного панкреатита. Однако повреждение и гибель (омертвение, некроз) ткани ПЖ под воздействием внутриорганной активации и аутоагрессии пищеварительных ферментов определяет возникновение и течение любых, в том числе и хронических, форм рассматриваемого заболевания. Так, хорошо известно, что при наиболее часто встречающейся так называемой отечной форме острого панкреатита, обычно противопоставляемой формам деструктивным, в железе, наряду с отеком, имеется множество мелких и мельчайших очагов омертвения, то есть мелкоочаговый панкреонекроз.
При ХП, не являющемся следствием острого, также имеет место ферментативное повреждение, некробиоз, некроз и аутолиз панкреатоцитов, происходящее как постепенно, под влиянием длительно действующего фактора, так и остро скачкообразно в период обострений хронического процесса.
В соответствии с законами общей патологии, судьба омертвевшей ткани в организме может быть троякой. Некротизированный участок может подвергнуться: а) рассасыванию (резорбции) с организацией омертвевшего субстрата новообразованной соединительной тканью;
б) инкапсуляции с образованием вокруг некротического очага фиброзной капсулы, отграничивающей его от жизнеспособной ткани;
в) отторжению с удалением (или тенденцией к удалению) омертвевшей ткани из организма больного. Исключением из этого правила является некроз тканей, сообщающихся с внешней средой (кожа, стенки желудочно‑кишечного тракта), когда рассасывание с организацией или инкапсуляция исключаются и возможно только отторжение. Важно хорошо понимать, что именно судьба (исход) панкреонекроза, как правило, определяет форму панкреатита и особенности его течения.
Существует хорошо выраженная закономерность, в соответствии с которой судьба омертвевшей ткани находится в четкой зависимости от объема некротического субстрата. Так, мелкие очаги склонны к резорбции или стойкой инкапсуляции, крупные – к нестойкой инкапсуляции и отторжению, причем в последнем играет роль вторичная инфекция.
Рассасывание мелких диссеминированных очагов панкреонекроза с организацией их рубцовой тканью ведет к склерозированию железы, сдавлению ацинусов, деформации и рубцовым стриктурам выводных протоков, что играет важную роль в нарушении оттока секрета и патогенезе ХП вообще. Прогрессирование рубцового процесса в железе может привести к значительному снижению как внешне‑, так и внутрисекреторной деятельности ее функции (расстройства пищеварения, диабет), а также к сдавлению проходящего через толщу головки ПЖ общего желчного протока (обтурационная желтуха), воротной вены или ДПК.
В случае инкапсуляции мелких очагов некроза часто возникает их вторичное обызвествление, особенно характерное для алкогольного ХП, а также для панкреатитов, связанных с нарушениями кальциевого обмена (гиперпаратиреоз, дефицит кальций‑стабилизирующего фактора). Обызвествление паренхимы ПЖ при ХП является косвенным доказательством перенесенного в прошлом мелкоочагового панкреонекроза, поскольку соли кальция обычно откладываются в девитализированную, омертвевшую ткань, например, в лимфоузлы при туберкулезном бронхоадените. Инкапсуляция, как и резорбция очагов панкреонекроза, связана со склерозированием ткани железы и его последствиями, о которых писалось выше.
Более крупные очаги панкреонекроза при его исходе в инкапсуляцию в ряде случаев могут протекать асептично и трансформироваться в ложную панкреатическую, парапанкреатическую или комбинированную кисту с фиброзными стенками, выполненную вначале некротизированной тканью, а после ее постепенной деградации и растворения – мутной, постепенно просветляющейся жидкостью, часто содержащей ферменты панкреатического секрета. Присоединение, как правило, маловирулентной инфекции обусловливает возникновение вялотекущего панкреатического или парапанкреатического абсцесса, обычно содержащего гной и элементы панкреонекроза, находящегося на различных стадиях деградации. Впрочем, присоединение инфекционного воспаления в принципе означает изменение судьбы некротизированной ткани и переход от нестойкой инкапсуляции к отторжению. Вместе с тем, особенности топографической анатомии ПЖ (глубина расположения), а также труднообъяснимая замедленность расплавления панкреонекроза, находящегося под сочетанным воздействием пищеварительных и микробных протеаз, делают самопроизвольное отторжение некротического субстрата практически невозможным, тогда как затруднения в процессе отторжения и его незавершенность являются важнейшими факторами рецидивирующего течения ХП и возникновения тяжелых осложнений.
Классификация хронического панкреатита
Предложено множество классификаций ХП. С нашей точки зрения, более удобен вариант классификации ХП, предложенный профессорами Н.Н. Артемьевой и Н.В. Путовым, так как эта классификация не только отражает этиологию и патогенез заболевания, но и учитывает факторы, важные с клинической точки зрения.
В зависимости от причины заболевания ХП может быть: 1) алкогольным, 2) холангиогенным (связанным с заболеваниями желчных путей), 3) травматическим, 4) обусловленным прочими факторами.
По характеру морфологических изменений в паренхиме железы следует выделять: 1) диффузно‑склерозирующий ХП и 2) ХП с наличием полостных образований (инкапсулированные очаги панкреонекроза, ложные кисты, вялотекущие абсцессы). Оба эти основные типа могут протекать: а) без кальцификации, б) с кальцификацией паренхимы железы.
По состоянию протоковой системы следует выделять: 1) ХП без признаков протоковой гипертензии, 2) ХП с признаками протоковой гипертензии, в том числе: а) без наличия внутрипротоковых конкрементов, б) с наличием внутрипротоковых конкрементов.
По распространенности бывают: 1) регионарные ХП с преимущественной локализацией изменений: а) в головке ПЖ, б) в теле ПЖ, в) в хвосте ПЖ (возможны сочетания); 2) субтотальные ХП;
з) тотальные ХП. Кроме того, выделяют также ХП: а) без выраженного поражения парапанкреатической клетчатки (парапанкреатита) и б) ХП с выраженным поражением парапанкреатической клетчатки.
В клиническом аспекте можно выделить: 1) первично хронический панкреатит, 2) резидуальный (остаточный) ХП, являющийся продолжением острого панкреатита.
Течение ХП может быть: 1) монотонным, 2) периодически обостряющимся с фазами: а) обострения, б) ремиссии, 3) латентным (в т. ч. при многолетней ремиссии).
Можно различать ХП в зависимости от наличия осложнений и их характера: 1) ХП без осложнений, 2) ХП, осложненный: а) острым массивным панкреонекрозом, б) панкреатическим свищом, в) обтурационной желтухой и/или холангитом, г) нарушением проходимости двенадцатиперстной кишки, д) портальной гипертензией, е) кровотечением, ж) алиментарным истощением, з) сахарным диабетом, и) прочими осложнениями.
Клиническая картина и данные объективного исследования
Наиболее частым и относительно ранним проявлением ХП является болевой синдром. Боль, как правило, значительной или резко выраженной интенсивности бывает связана с нарушением оттока панкреатических соков и протоковой гипертензией, хроническим воспалительным процессом в железе асептического или инфекционного происхождения, а также с вовлечением в рубцововоспалительные изменения забрюшинных нервных сплетений и сосудов, обеспечивающих кровообращение в ПЖ (ишемия). Боль обычно локализуется в эпигастральной области, иногда ближе к левому или правому подреберью, нередко иррадиирует в поясницу или имеет опоясывающий характер. Локализация болевых ощущений может зависеть от расположения зоны наибольшего или преимущественного поражения железы (головка, тело, хвост). Иногда боль бывает монотонной, но у большинства больных связана с приемом пищи и начинается или усиливается через час и более после еды. В ряде случаев отмечаются преимущественно ночные боли. При рецидивирующем панкреатите боли могут появляться только в период обострений или же усиливаться в эти периоды.
Характерным для болей при ХП считается то, что они склонны усиливаться в положении больного на спине и ослабевать при перемене положения тела. Прием алкоголя иногда временно ослабляет болевой синдром, однако у большинства больных способствует его усилению. При ХП, связанном с холелитиазом, панкреатогенные боли могут сочетаться с болями в правом подреберье, характерными для холецистита.
У больных с так называемым безболевым ХП или латентным его течением (чаще при алкогольном ХП) боли могут быть незначительными или же длительное время отсутствовать вовсе, что, по всей вероятности, может быть связано с отсутствием выраженной протоковой гипертензии. Клинические проявления у этой группы больных нередко связаны преимущественно со снижением внешней или же внутренней секреции ПЖ.
Группа часто встречающихся симптомов ХП зависит от ферментативной недостаточности железы и соответствующих расстройств пищеварения. Так, почти одновременно с болями у большинства пациентов возникают жалобы на вздутие и распирание живота, а иногда слюнотечение после приема пищи. Эти симптомы усиливаются при нарушениях диеты и после приема алкоголя. Характерным является также расстройство стула. В типичных случаях в начале возникают запоры, которые затем сменяются неустойчивым стулом с чередованием запоров и поносов. При нередко наблюдаемой стеаторее каловые массы приобретают сероватую окраску, характерный жирный блеск и могут содержать частицы непереваренной пищи. В тяжелых случаях может возникнуть упорный обильный понос с жидким водянистым стулом, содержащим жировые капли. Аппетит при этом бывает сохранен, а у некоторых больных даже повышен.
Расстройства пищеварения, состоящие в нарушениях переваривания и утилизации пищевых веществ и витаминов, ведут к снижению массы тела и алиментарному истощению больных, сопровождающемуся гиповитаминозом.
При возникновении в зоне железы вторичного инфекционного процесса (обычно при панкреатите, связанном с формированием патологических полостей – нагноившихся ложных кист) возникает лихорадка, иногда сопровождаемая познабливанием и потами, и связанное с этим общее недомогание, а также усиление болевых ощущений в области патологического очага. В случае вторичного нарушения пассажа желчи из‑за сдавления терминального отдела холедоха увеличенной и уплотненной головкой железы или кистой появляется желтуха, а при холангите – лихорадка, тяжесть и болезненность в правом подреберье. При сдавлении двенадцатиперстной кишки может отмечаться ускоренное чувство насыщения, тошнота и рвота после приема пищи. При крупных панкреатических и парапанкреатических кистах больные иногда жалуются на асимметрию живота, болезненное выбухание в его верхнем отделе (см. ниже).
Осложнение псевдокисты или хронического абсцесса железы кровотечением проявляется хорошо известными общими симптомами кровопотери, а при наличии сообщения между полостью и просветом желудочно‑кишечного тракта (чаще всего псевдоцисто‑дуоденальный свищ) появляется обильный дегтеобразный стул. Боли иногда усиливаются, причем в области кисты начинает пальпироваться или увеличиваться образование.
Жалобы, связанные с эндокринной недостаточностью ПЖ, возникают обычно поздно, и не всегда привлекают внимание больного. Причиной этого может быть снижение потребности в инсулине из‑за нарушения всасывания углеводов, а также и с тем, что в островковом аппарате одновременно с инсулином по тем же причинам уменьшается и секреция его антагониста – глюкагона, а это способствует стабилизации содержания глюкозы в крови и «мягкому» течению диабета у ряда больных ХП.
Анамнез больных ХП чаще всего достаточно характерен. У большинства из них в течение нескольких лет до появления расстройств, связанных с патологией ПЖ, отмечается неумеренное потребление алкоголя вследствие выраженной алкогольной зависимости (алкоголизм) или же так называемого бытового пьянства. Хотя во многих случаях больные стремятся скрыть от врача истинное количество потребляемого ими алкоголя, нельзя все же исключить, что иногда алкогольный ХП может быть и от приема умеренных доз крепких напитков, и явиться следствием индивидуально повышенной чувствительности к ним поджелудочной железы.
У количественно меньшей группы больных, в которой преобладают женщины среднего и пожилого возраста, в анамнезе отмечаются проявления желчно‑каменной болезни, в том числе осложнявшейся эпизодами обтурационной желтухи и/или холангита, наличие так называемого постхолецистэктомического синдрома, часто связанного с резидуальным холедохолитиазом. Иногда, впрочем, желчно‑каменная болезнь, осложнившаяся ХП, может протекать без классических симптомов, и холецисто– или даже холедохолитиаз диагностируются у больного ХП лишь при специальном исследовании.
Еще реже в анамнезе отмечается закрытая или открытая травма ПЖ, операции на железе или соседних с ней органах, эндоскопические вмешательства на большом дуоденальном сосочке и т. д.
У еще меньшего числа больных в анамнезе устанавливаются другие эндогенные или экзогенные факторы, могущие быть причиной или же способствовать возникновению ХП (гиперпаратиреоз, муковисцидоз, наследственные нарушения обмена веществ, систематический прием некоторых упоминавшихся выше медикаментов и др.).
При объективном клиническом исследовании больного неосложненным ХП относительно редко удается выявить специфичные для этого заболевания признаки. При осмотре у значительной части больных отмечается пониженное питание, бледный, иногда с желтушным или землистым оттенком цвет кожи лица, язык с беловатым налетом.
При перкуссии и аускультации груди в редких случаях выявляется выпот, локализующийся чаще в левой плевральной полости и связанный либо с панкреатико‑плевральным свищом, либо с нагноением панкреатической или парапанкреатической псевдокисты, расположенной под левым куполом диафрагмы. Плевральный выпот в последнем случае называют реактивным.
Асимметричное увеличение объема живота в верхнем отделе можно наблюдать при наличии крупной панкреатической или парапанкреатической псевдокисты (см. ниже).
Наличие асцита, обусловливающего общее увеличение размеров живота и перемещающуюся при перемене положения перкуторную тупость в отлогих его отделах, бывает связано с вторичной портальной гипертензией, которая развивается в результате вовлечения в рубцово‑воспалительный процесс и/или тромбоза воротной вены и ее главных притоков (верхняя брыжеечная и селезеночная вены), проходящих в непосредственной близости от поджелудочной железы (подпеченочный портальный блок). В этом случае асциту обычно предшествует и сопутствует спленомегалия, определяемая пальпаторно или перкуторно.
Пальпировать саму патологически измененную ПЖ удается, главным образом, у истощенных больных в виде поперечно расположенного в эпигастрии болезненного валика, а также при наличии в ней значительных по размеру полостных образований (псевдокисты, вялотекущие абсцессы), в том числе являющихся субстратом так называемой опухолевидной формы ХП. Иногда обращает на себя внимание несоответствие между интенсивным болевым синдромом и незначительной болезненностью, провоцируемой пальпацией.
В случае обтурационной желтухи, связанной с увеличением и уплотнением головки ПЖ, окружающей терминальный отдел общего желчного протока, иногда удается пальпировать увеличенный и безболезненный желчный пузырь (вариант симптома Курвуазье), а при нарушении проходимости двенадцатиперстной кишки – растянутый желудок с провоцируемым феноменом шума плеска.
Иногда в области мечевидного отростка выслушивается систолический шум, свидетельствующий о компрессионном стенозе чревного ствола, могущем обусловить ишемию ПЖ (и других органов верхнего отдела живота) и, как уже упоминалось, иметь отношение к патогенезу ХП. При этом компрессия сосуда бывает врожденной (на уровне пищеводного отверстия диафрагмы) или же вторичной, связанной с рубцовыми изменениями в парапанкреатической клетчатке, вокруг чревного ствола.
Лабораторная и инструментальная диагностика
При исследовании больных с подозрением на ХП лабораторные данные имеют вспомогательное диагностическое значение. В общем анализе крови может выявляться та или иная степень анемии, а также фазовые изменения, характерные для обострения инфекционновоспалительного процесса (лейкоцитоз, сдвиг нейтрофильной формулы влево, увеличение СОЭ). При биохимическом анализе у истощенных больных обнаруживается гипопротеинемия, а при вторичном диабете – гипергликемия. При монотонно текущем ХП повышения ферментов в крови, в частности гиперамилаземии, может не наблюдаться, а при обострениях уровень ферментов, как правило, повышается, причем иногда до высоких цифр. Соответствующее этому повышение уровня ферментов наблюдается и в моче.
В кале при стеаторее обнаруживают нейтральный жир и мыла, причем содержание желчных кислот оценивается нормальным (разумеется, при нормальной проходимости желчных путей). При креаторее, связанной с недостаточным ферментативным расщеплением белков, в кале содержатся малоизмененные мышечные волокна. Современным методом оценки внешнесекреторной функции ПЖ является эластазный тест (фермент продуцируется ацинарными клетками железы, в процессе пассажа по кишечнику не разрушается, поэтому определение его концентрации в кале является объективным критерием оценки состояния экзокринной функции железы.) Некоторое диагностическое значение имеет исследование ферментов (преимущественно амилазы) в пунктатах содержимого ложных кист, а также в плевральном экссудате, иногда осложняющем течение ХП.
Обзорная рентгенография верхнего отдела брюшной полости имеет больше академическое значение в диагностике ХП, однако, характерные изменения удается выявить лишь у больных с выраженным обызвествлением паренхимы железы и/или достаточно крупными обызвествленными конкрементами в панкреатическом протоке (рис. 131).
Ретроградная холангиопанкреатикография (РХПГ), позволяющая контрастировать вирсунгов проток, выполняется в ходе эндоскопического исследования (подробнее см. ниже) (рис. 132).
Контрастное исследование желчных путей (холангиография) необходимо, в первую очередь, больным с билиарным ХП или подозрением на таковой. Она осуществляется либо непрямым методом с пероральным или внутривенным введением контрастного вещества, который, к сожалению, не обеспечивает достаточное качество снимков и вообще неприменим у больных с обтурацией желчных путей, либо методом прямого контрастирования. Последнее достигается при уже упоминавшейся РХПГ, а также с помощью чрескожной чреспеченочной пункции желчного пузыря, в том числе под контролем УЗИ, КТ или лапароскопа (рис. 133).
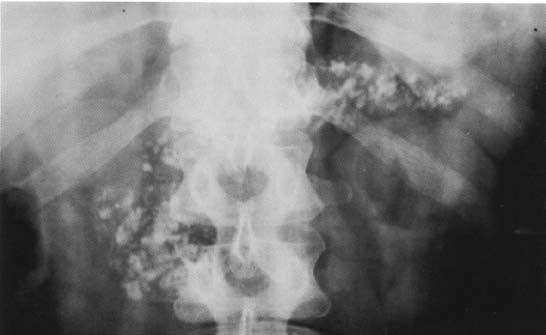
Рис. 131. Обзорная рентгенограмма органов брюшной полости (поджелудочной железы) при хроническом кальцифицирующем панкреатите. На снимке видны крупные кальцинаты в проекции поджелудочной железы на всем протяжении (во всех отделах поджелудочной железы) 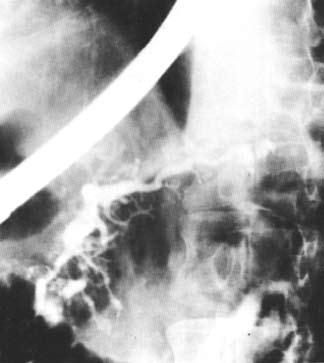
Рис. 132. Ретроградная панкреатикография при хроническом панкреатите. На снимке виден резко расширенный главный панкреатический проток
При блокированном камнями или отсутствующем (после холецистэктомии) пузыре возможно введение контрастного вещества путем пункции внутрипеченочных желчных протоков. В случае наличия желчного свища контрастирование достигается в результате фистулографии. 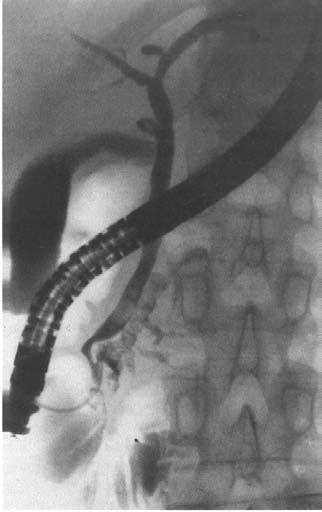
Рис. 133. Ретроградная холангиопанкреа‑тография. Контрастированы желчные протоки и желчный пузырь и главный панкреатический проток. Имеется продленное сужение (симптом «мышиного хвостика») терминального отдела общего желчного протока (панкреатическая часть) и резкое расширение главного панкреатического протока с нечеткостью его контуров
На основании холангиографии можно судить о наличии желчных конкрементов, расширении, деформации или стенозировании желчных путей, наличии препятствий для оттока желчи в двенадцатиперстную кишку. Существенное диагностическое значение имеет рентгенологическое исследование желудка и особенно двенадцатиперстной кишки.
При рентгенографии желудка исключаются его органические поражения, могущие иметь отношение к патогенезу панкреатита, и иногда выявляются деформации, связанные с изменениями в ПЖ, например, вдавления при наличии псевдокист, опухолевидной формы ХП и т. д. (рис. 134).
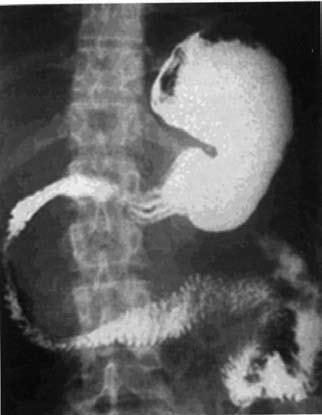
Рис. 134. Деформация контура выходного отдела желудка и разворот двенадцатиперстной кишки при кисте головки ПЖ
Дуоденография дает возможность судить о свободном пассаже бария через двенадцатиперстную кишку или же о наличии дуоденостаза, как уже упоминалось, имеющего значение в патогенезе ХП. Информативным методом является рентгенологическое исследование двенадцатиперстной кишки в условиях медикаментозной (искусственной) гипотонии, достигаемой предварительным введением спазмолитиков, например, атропина. Характерными признаками ХП, выявлению которых способствует гипотония, является расширение подковы двенадцатиперстной кишки вследствие увеличения размеров головки поджелудочной железы, наличие на медиальной стенке нисходящего отдела кишки широкого дефекта наполнения, иногда стенозирующего просвет и затрудняющего пассаж бария (рис. 135). 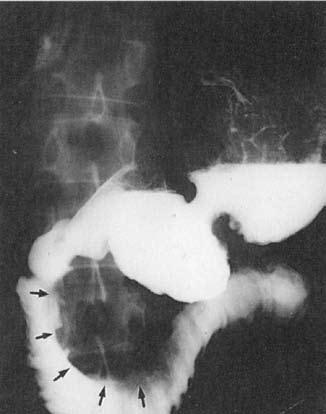
Рис. 135. Дуоденография с гипотонией. На снимке видно расширение подковы двенадцатиперстной кишки и сдавление кишки на уровне нисходящей и нижней горизонтальной ее ветвей увеличенной головкой поджелудочной железы
Фиброгастродуоденоскопия (ФГДС) и ретроградная холангио‑панкреатикография (РХПГ) позволяют визуально выявить изменения в двенадцатиперстной кишке, большом дуоденальном сосочке, а также контрастировать панкреатический и желчные протоки. Для выполнения дуоденоскопии используются эндоскопы с боковым полем зрения. Исследование обычно осуществляется натощак, в специально приспособленном рентгеновском кабинете на аппарате, оснащенном электронно‑оптическим преобразователем и серио‑графом.
С помощью эндоскопа предварительно осматривают пищевод, где иногда выявляются расширенные вены подслизистого слоя, являющиеся результатом вторичной портальной гипертензии, затем желудок. В желудке нередко имеются проявления гастрита, в том числе эрозивного (в периоды обострений). Иногда видно оттеснение задней стенки желудка кпереди (при наличии панкреатических псевдокист, опухолевидной формы ХП).
В двенадцатиперстной кишке часто определяются признаки дуоденита, оттеснение медиальной стенки за счет увеличения головки железы, иногда суживающее просвет. Нередко на слизистой видны эрозии, иногда же изменения приобретают характер так называемого псевдотуморозного дуоденита, при котором стенка кишки становится ригидной, легко кровоточащей при контакте, что требует биопсии для исключения ракового поражения.
При осмотре большого дуоденального сосочка часто выявляются его изменения, имеющие связь с панкреатитом (папиллит, стеноз, папилломатозные разрастания, иногда также требующие биопсии для исключения рака сосочка, перипапиллярные дивертикулы двенадцатиперстной кишки и т. д.).
Если решено осуществить РХПГ, в фатерову ампулу через канал фиброскопа вводят специальный тефлоновый катетер с наружным диаметром 1,8 мм, а через него – водорастворимый рентгеноконтрастный препарат (верографин, урографин и др.), избегая избыточного давления, после чего делают снимок (рис. 136).
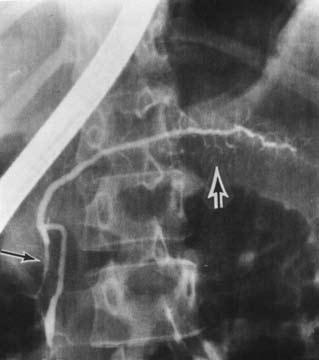
Рис. 136. Нормальная ретроградная панкреатикограмма. На снимке виден контрастированный на всем протяжении нерасширенный главный панкреатический проток (указан толстой стрелкой) и добавочный (санториниев) панкреатический проток (указан тонкой стрелкой)
На рентгенограмме могут быть обнаружены характерные для ХП признаки: расширение главного панкреатического протока иногда в виде контрастной «цепи озер», наличие в протоке стриктур, конкрементов, а также сообщающихся с протоком полостей (псевдокист). На одновременно осуществляемой холангиограмме может выявляться стриктура терминальной части холедоха, расширение вне‑и внутрипеченочных желчных протоков, холедохолитиаз и т. д. Учитывая возможные осложнения РХПГ (острый панкреатит, острый холангит вплоть до развития бактериально‑септического шока при наличии инфекции в протоках до РХПГ), это исследование выполняется в основном по абсолютным показаниям, перед операцией или с одновременной эндоскопической декомпрессией протоков.
Ультразвуковое исследование (сканирование) является одним из наиболее информативных и притом неинвазивных методов исследования ПЖ и должно осуществляться во всех случаях, когда подозревается ее патология (рис. 137–139).
Датчик располагается в эпигастральной области и его перемещают соответственно проекции железы на области левого и правого подреберий. В норме ПЖ имеет ровные, четкие контуры и гомогенную структуру, а диаметр главного панкреатического протока не превышает 1,5–2 мм. При патологии может выявляться общее увеличение размеров органа с равномерным уменьшением эхоплотности, свидетельствующее об отеке. Уменьшение размеров железы, неоднородность структуры, наличие мелких участков уплотнения ткани, а также нечеткость контуров могут говорить о фиброзных изменениях в железе, а небольшие резко выраженные эхоположительные узелки – об очаговом обызвествлении паренхимы. Эхоструктуры высокой плотности, расположенные в протоке и дающие феномен «ультразвуковой дорожки», являются признаком внутрипротоковых конкрементов. Жидкостные образования (ложные кисты, вялотекущие абсцессы) представляются на эхограмме округлыми участками значительно пониженной эхоплотности с более или менее четкими контурами и дорсальным усилением. Хорошо сформированные ложные кисты с жидким содержимым имеют округлую или овальную форму, гомогенны и окружены четко выраженной капсулой. Содержимое несформировавшихся кист и абсцессов может быть неоднородным из‑за наличия в них, помимо жидкости, тканевых секвестров и детрита.
Компьютерная томография (КТ) является рентгенологическим методом высокой разрешающей способности, достаточно широко используемым при исследовании ПЖ. В принципе метод позволяет получить данные, аналогичные УЗИ, однако в ряде случаев дает возможность уточнить последние, например, при ожирении больного, наличии метеоризма, преимущественной локализации изменений в области хвоста железы (рис. 140).
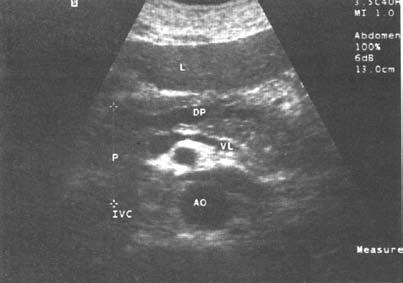
Рис. 137. Хронический панкреатит. Расширение протока поджелудочной железы (DP). L – печень; Р – поджелудочная железа; VL – селезеночная вена; IVC – нижняя полая вена; АО – аорта 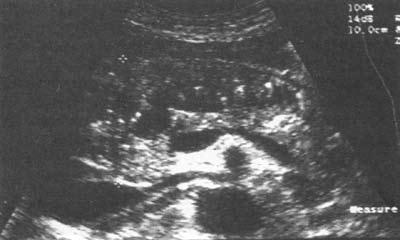
Рис. 138. Хронический кальцифицирующий (калькулезный) панкреатит.
Кальцинаты в паренхиме ПЖ
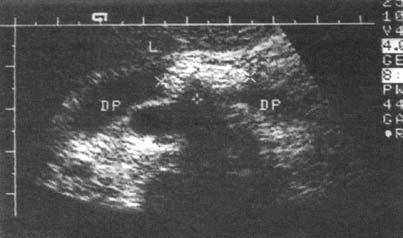
Рис. 139. Хронический панкреатит. Конкремент в просвете протока ПЖ (DP)
Вместе с тем встречаются случаи, когда очаговые изменения, выявленные при УЗИ, не обнаруживаются при КТ (изоденсны), или наоборот и, таким образом, оба исследования дополняют друг друга. Учитывая высокую стоимость КТ, ее применение следует считать необходимым в случаях, когда на основании УЗИ не удается создать достаточно четкое представление о патологических изменениях в ПЖ (образование изоэхогенно частично).
В норме поджелудочная железа определяется на компьютерных томограммах в виде относительно гомогенного образования S‑образной формы. Признаками поражения железы являются неоднородность ее тени с участками уплотнения и разряжения, расширения, сужения и деформации протоков, одиночные или множественные полостные жидкостные образования. Для ложной кисты, как и при УЗИ, характерно наличие капсулы и однородное или неоднородное (при наличии в полости секвестров или замазкообразного детрита) содержимое. Высока разрешающая способность КТ при наличии в железе обызвествлений и протоковых конкрементов. Злокачественные новообразования выглядят при КТ очагами, плотность которых ниже плотности железы.
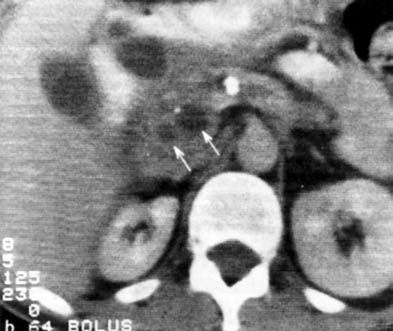
Рис. 140. КТ при хроническом кальцифицирующем панкреатите. На снимке видны кисты головки ПЖ, расширенный ГПП и кальцинат в его просвете.
Недавно появившаяся новая концепция сканирования, названная спиральной компьютерной томографией (СКТ), значительно увеличила возможности диагностики заболеваний ПЖ. В процессе этого исследования происходит спиралеобразное движение веерообразного луча через тело пациента. Большая анатомическая область может быть просканирована за один период задержки дыхания пациентом, причем получаются тонкие соприкасающиеся «срезы» толщиной до 3 мм. СКТ обеспечивает создание высококачественных трехмерных реконструкций. При этом исследовании можно выявить образования размерами от 4 мм. Локальная инвазия близлежащих висцеральных сосудов затрудняет и нередко делает невозможным выполнение резекции у большого числа больных раком ПЖ и поэтому дооперационной диагностике опухолевого прорастания сосудов, в особенности воротной вены, придается большое значение. В комбинации с внутривенным болюсным контрастированием и субтракционной обработкой данных,
можно реконструировать СКТ‑ангиограммы, воспроизводящие проекционные трехмерные изображения опухоли и сосудистого русла, определить резектабельность опухоли с точностью 56–78 %. Считается, что результаты СКТ сопоставимы с таковыми при совместном применении КТ и ангиографии.
Тонкоигольная аспирационная биопсия (рис. 141) используется, главным образом, для дифференциального диагноза туморозной формы ХП и рака ПЖ (см. ниже). Она осуществляется через переднюю брюшную стенку под местной анестезией, причем направление иглы постоянно контролируется с помощью УЗ‑аппарата или компьютерного томографа. Диагностическая эффективность метода зависит от опыта врача, производящего пункцию, размеров пунктируемого образования и числа пункций, а также от опыта цитолога, исследующего пунктаты.

Рис. 141. Тонкоигольная аспирационная биопсия поджелудочной железы под контролем УЗИ.
Несмотря на достаточное число и высокую информативность современных методов дооперационной диагностики, точно распознать характер особенности поражения ПЖ удается не у всех больных. Важное значение в связи с этим имеет интраоперационная диагностика. Она включает следующие элементы: 1) осмотр и пальпацию ПЖ, желчевыводящих путей, желудка, двенадцатиперстной кишки, в т. ч. области большого дуоденального сосочка; 2) прямое пункционное контрастирование панкреатического и общего желчного протоков со снимком на операционном столе; 3) пункционную или же инцизионную биопсию патологических образований ПЖ и измененных регионарных лимфоузлов.
Дифференциальная диагностика хронического панкреатита
Хронический панкреатит следует дифференцировать, прежде всего, с заболеваниями, проявляющимися хроническим болевым синдромом в эпигастральной области, в том числе связанным с приемом пищи и текущим с периодическими обострениями. Рентгеноконтрастное исследование и, в особенности, фиброгастродуо‑деноскопия позволяют исключить хроническую язву желудка или двенадцатиперстной кишки, а также болевые формы хронического гастрита. Правда, в литературе имеются указания, что язва, пенетрирующая в ПЖ, является фактором, способствующим возникновению ХП, и, следовательно, выявление язвы не может исключить рассматриваемое заболевание. Пенетрирующая язва обычно вызывает в железе не панкреатит как нозологическую форму, а лишь местную воспалительную реакцию, почти не имеющую самостоятельного клинического значения. Эта реакция может накладывать известный отпечаток на проявление язвы (иррадиация болей в спину, опоясывающий их характер), но обычно исчезает или, во всяком случае, не беспокоит больного после излечения язвы тем или иным способом.
Желчно‑каменную болезнь обычно исключают с помощью ультразвукового исследования внепеченочных желчных путей (отсутствие конкрементов и других изменений в желчном пузыре). Однако желчно‑каменная болезнь является причинным фактором панкреатита, и выявление конкрементов в пузыре отнюдь не исключает это заболевание. Поэтому жалобы больного с верифицированной желчно‑каменной болезнью на боли вне проекции желчного пузыря (в средней части эпигастрия), тем более иррадиирующие в поясницу, заставляют думать о хроническом холангиогенном панкреатите (хроническом холецистопанкреатите) и продолжить специальные исследования в этом направлении.
Нередко больные с мучительными болями в эпигастральной области после приема пищи, у которых исключено органическое поражение желудка, двенадцатиперстной кишки и желчных путей, годами, а иногда десятилетиями безуспешно лечатся с ошибочным диагнозом «хронический панкреатит» вследствие того, что недостаточно осведомленные врачи забывают еще об одном заболевании, дающем в какой‑то мере сходные клинические проявления. Речь идет о компрессионном стенозе чревного ствола, обусловливающем ишемию органов верхнего «этажа» брюшной полости (нарушения проходимости чревного ствола другого происхождения наблюдаются редко). В отличие от ХП, этот вариант синдрома абдоминальной ишемии, проявляющийся клинически в молодом, юношеском, а иногда и в детском возрасте, встречается чаще у женщин, никогда не бывает связан с алкоголизмом и относительно редко сочетается с желчно‑каменной болезнью. Характерным объективным симптомом стеноза чревного ствола является систолический шум, выслушиваемый в области мечевидного отростка у 80–85 % больных. Диагноз подтверждается с помощью дуплексного ультразвукового сканирования чревного ствола, причем увеличение линейной скорости кровотока в области сужения до 1,3 и более м/с свидетельствует о выраженном стенозировании, требующем оперативного лечения. Более старым и к тому же инвазивным диагностическим методом является аорто‑артериография по Сельдингеру, при которой на профильных снимках выявляется сужение чревного ствола в области аортального отверстия диафрагмы с постстенотическим его расширением. Устранение компрессионного стеноза с помощью рассечения поперечной связки диафрагмы, как правило, купирует болевой синдром и другие расстройства, связанные с ишемией. Впрочем, при позднем диагнозе и оперативном вмешательстве многолетняя ишемия ПЖ и других органов, кровоснабжаемых чревным стволом, может обусловить остаточную симптоматику. Разумеется, нельзя забывать и о том, что, как уже упоминалось, чревный ствол может быть сдавлен вторично за счет рубцовых изменений парапанкреатических тканей при ХП.
Серьезные проблемы могут возникать при дифференцировании псевдотуморозной формы ХП и рака ПЖ. Хотя из литературы известно, что при ХП морфологически можно выявить пролиферацию эпителиальных элементов с признаками клеточного атипизма, которую считают предраковым состоянием, а при раке, обтурирующем главный панкреатический проток, встречаются проявления вторичного панкреатита. Сочетание этих двух заболеваний как самостоятельных нозологических форм встречается, по‑видимому, нечасто. К тому же главным экзогенным фактором риска для рака ПЖ, в отличие от ХП, является отнюдь не алкоголь, а табакокурение.
Вместе с тем ХП, в частности псевдоопухолевая его форма, при преимущественном поражении головки железы может обусловливать сдавление терминальной части общего желчного протока и давать характерный для рака этой локализации синдром обтурационной желтухи, а при поражении тела ПЖ – проявляться интенсивными болями, что также характерно для запущенного рака соответствующей локализации.
Существует ряд клинических различий, в большинстве случаев позволяющих дифференцировать рассматриваемые заболевания. Так, прежде всего, для рака характерен относительно короткий анамнез, не превышающий нескольких недель или, в крайнем случае, месяцев, тогда как при ХП анамнез чаще бывает более длительным. Операбельный рак ПЖ почти никогда не проявляется интенсивными болями, а вызываемая им обтурационная желтуха в подавляющем большинстве случаев возникает на фоне видимого здоровья, в результате чего больные вначале обычно госпитализируются в инфекционные отделения для исключения вирусного гепатита. В то же время при ХП обтурационная желтуха возникает у больных чаще всего с алкогольным анамнезом, в прошлом перенесших острый панкреатит или же длительное время страдавших от болевого синдрома и периодических обострений инфекционного процесса, связанных с ХП. Если же обтурационная желтуха возникает у больных ХП холангиогенного происхождения и связана с затрудненным отхождением желчного конкремента или ущемлением его в фатеровой ампуле, то, как правило, имеет место выраженный болевой синдром и другие признаки обострения калькулезного холецистита и холан‑гита, не характерные для желтухи, связанной с раком головки ПЖ.
К сожалению, и специальные методы не во всех случаях позволяют решить рассматриваемую дифференциально‑диагностическую задачу. Так, исследование крови больного на карбогидратный антиген (СА19‑9) и раковый эмбриональный антиген (РЭА) дает отчетливо положительный ответ лишь при достаточно больших размерах опухоли, часто в неоперабельных случаях. Исследование ПЖ с помощью ультразвука или на компьютерном томографе дает увеличение размеров железы, в особенности ее головки, и при ХП, и при раке, а также выявляет очаговые образования тех или иных размеров, причем для рака более характерно одиночное гипоэхогенное образование, а при ХП поджелудочная железа чаще изменена диффузно, она гиперэхогенна (более плотная), содержит множественные кальцификаты (см. рис. 137–139), хотя точно дифференцировать характер очагов удается далеко не во всех случаях. Трудности дифференциальной диагностики ХП и рака ПЖ по данным УЗИ и КТ иллюстрируют рисунки 142–145.
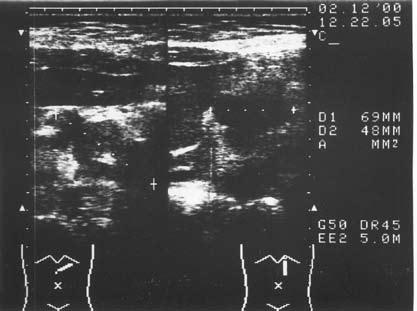
Рис. 142. Ультразвуковое исследование. Рак головки ПЖ. На снимке видна гипоэхогенная бугристая раковая опухоль 5x4 см (1) 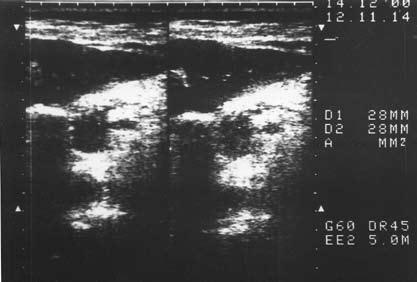
Рис. 143. Ультразвуковое исследование. Хронический псевдотуморозный панкреатит. На снимке видна гипоэхогенная бугристая «опухоль» головки ПЖ 3x3,5 см (1) 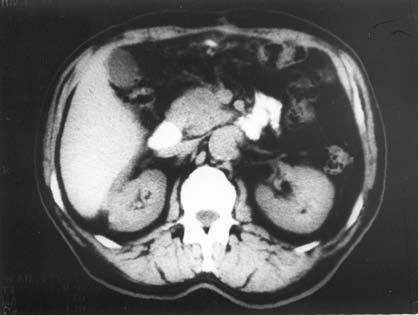
Рис. 144. Компьютерная томография. Рак головки ПЖ. На снимке видна гиподенсная бугристая опухоль головки ПЖ 4x5 см (1)
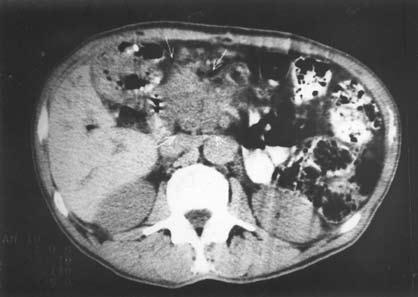
Рис. 145. Компьютерная томография. Хронический псевдотуморозный панкреатит.
На снимке видна гиподенсная бугристая, с нечеткими контурами «опухоль» головки ПЖ 5x6 см (1)
Вместе с тем существенное расширение главного панкреатического протока и тем более наличие в нем конкрементов нехарактерно для рака и, как правило, свидетельствует о ХП. Выявление же множественных очагов в печени при наличии опухоли ПЖ говорит о гематогенной диссеминации рака ПЖ. Уже упоминавшаяся тонкоигольная биопсия, осуществляемая через переднюю брюшную стенку под контролем УЗИ или КТ, также не всегда решает вопросы дифференциальной диагностики. Выявление при цитологическом исследовании биоптата несомненно раковых клеток или их комплексов, разумеется, свидетельствует о раке. Однако отсутствие в биоптатах раковых элементов ни в коем случае не позволяет исключить онкологический диагноз, в том числе и после повторных пункций. Если при диагностической пункции удается получить гной, то диагноз ХП является наиболее вероятным, хотя и не абсолютно достоверным, поскольку обтурирующая опухоль может обусловить возникновение вторичного нагноительного процесса в протоковой системе железы.
При псевдотуморозной форме ХП даже лапаротомия, производимая опытным в данной области хирургом, не всегда позволяет с помощью прямого осмотра и пальпации железы исключить ее раковое поражение. Интраоперационно производимая пункционная биопсия дает возможность с высокой уверенностью получать материал из патологического очага, однако и после срочного цитологического исследования ситуация проясняется далеко не во всех случаях.
Прямая инцизионная биопсия при раке ПЖ представляет определенные технические трудности, в особенности при глубоком расположении очага в головке. Вместе с тем и после получения хорошего биоптата даже опытные патоморфологи не всегда могут уверенно дифференцировать рак от характерной для ХП эпителиальной пролиферации, особенно в условиях срочного исследования. Поэтому даже в специально занимающихся проблемой хорошо оборудованных учреждениях иногда допускаются диагностические и, соответственно, тактические ошибки, часть которых зависит от недооценки чисто клинических проявлений болезни. В результате этого больные псевдо‑туморозным панкреатитом головки переносят отнюдь не абсолютно им показанную панкреатодуоденальную резекцию, направленную на радикальное удаление опухоли. А больные с предполагаемым неоперабельным раком, которым производились паллиативные вмешательства типа билиодигестивных анастомозов, живут необъяснимо долго и иногда ошибочно считаются чудесным образом спонтанно выздоровевшими от безнадежного онкологического заболевания. В настоящее время большинство хирургов, оперирующих на ПЖ, считают, что при невозможности интраоперационно исключить рак следует выполнить резекцию ПЖ.
Лечение
Общим показанием к хирургическому лечению ХП является неэффективность консервативного лечения, проводимого терапевтами‑гастроэнтерологами. В редких случаях показания могут рассматриваться как неотложные, например, при остром кровотечении в полость псевдокисты и/или в просвет желудочно‑кишечного тракта, а также при разрыве крупной кисты. Операции по срочным показаниям выполняются значительно чаще. Они показаны при обострении инфекционного процесса в ПЖ и окружающих ее тканях, механической желтухе, а также декомпенсированной дуоденальной непроходимости. В большинстве же случаев лечение ХП осуществляется в плановом порядке после тщательного исследования больного. Настоятельность показаний к операциям по поводу ХП увеличивается при невозможности исключить злокачественную опухоль ПЖ.
Хирургическое лечение ХП связано с двумя принципиальными трудностями. Первая из них состоит в том, что патологические изменения в железе, пораженной ХП, бывают тяжелыми, распространенными и малообратимыми. В то же время железа, даже у тяжелых больных, продолжает выполнять какую‑то часть жизненно важных для больного экзо– и эндокринной функций. Поэтому радикальная в полном смысле этого слова операция в виде панкреатэктомии неизбежно подразумевает сложную последующую и крайне дорогостоящую заместительную терапию пищеварительными ферментами и гормонами на протяжении всей жизни, а, кроме того, связана с большими техническими трудностями, возможными осложнениями и непосредственной опасностью для больного. Отсюда следует, что большинство методов хирургического лечения ХП являются, если не паллиативными, то в какой‑то мере компромиссными, то есть предполагают сохранение и функционирование патологически измененной ткани железы или, во всяком случае, ее части.
Вторая принципиальная трудность состоит в том, что большинство больных ХП, как уже упоминалось, являются хроническими алкоголиками, а результаты применения большинства хирургических методов в огромной степени зависят от того, насколько оперированный захочет и сможет справиться со своим пороком. Если больные после операции продолжают употребление крепких напитков, улучшение их состояния чаще всего бывает временным, несмотря на корректно выполненные трудоемкие, нередко многоэтапные и дорогостоящие вмешательства. Поэтому лечение больных алкогольным ХП должно осуществляться преемственно хирургами и наркологами.
При оперативном лечении ХП могут и должны выполняться следующие основные задачи:
1. Освобождение ПЖ и парапанкреатической клетчатки от неотторгшихся участков инфицированного панкреонекроза и его производных (тканевые секвестры, замазкообразный детрит, гной). Этот элемент вмешательства, осуществляемый при наиболее часто встречающихся в хирургической практике полостных формах ХП, может рассматриваться как поздняя некрэктомия (секвестрэктомия).
2. Устранение протоковой гипертензии путем обеспечения беспрепятственного оттока секрета ПЖ в просвет кишечника.
3. Санация желчевыводящих путей и обеспечение свободного оттока желчи при ХП, связанном с желчно‑каменной болезнью, а также при вторичном стенозе холедоха, осложняющем другие формы ХП.
4. Резекция наиболее измененной части ПЖ при относительно локализованных формах ХП (обычно вместе с двенадцатиперстной кишкой и пилорическим отделом желудка гастропанкреатодуоде‑нальная резекция или левосторонняя резекция ПЖ).
5. Осуществление специальных мер, направленных на ликвидацию крупных псевдокист и панкреатических свищей, имеющих самостоятельное значение (обычно эта задача решается в ходе выполнения задач 1–4, сформулированных выше; см. также специальные разделы).
Предлагавшиеся в прошлом методы денервации поджелудочной железы при т. н. болевом ХП (постганглионарная невротомия по Ишиока‑Вакабаяши, а также пломбировка протоковой системы железы жидкой быстро затвердевающей пластмассой с целью выключения экскреторной функции) почти не находят самостоятельного применения в последние годы.
Оперативные вмешательства по поводу ХП бывают одно– или двухэтапными. Двухэтапные операции планируются заранее в соответствии с особенностями патологии, выявленными при исследовании, или же вынуждаются неожиданными обстоятельствами, обнаруженными в ходе вмешательства. Однако во многих случаях больным приходится переносить многократные операции по поводу ХП. Это бывает связано отчасти с тяжестью имеющейся патологии, отчасти с недостаточностью специальной квалификации хирургов, берущихся за чрезмерно сложную для них задачу, отчасти с нарушением больными предписанного им режима (прием спиртного и другие нарушения диеты).
Вернемся к выполнению сформулированных выше пяти основных задач оперативного лечения ХП применительно к конкретным клиническим ситуациям.
В случае, если больной поступает по поводу ХП, текущего с периодическими обострениями или же во время обострения (что бывает весьма часто), и у него имеются клинические признаки инфекционного процесса (температурная реакция, усиление болей в эпигастрии, острофазовая реакция белой крови и т. д.), а при УЗИ или КТ поджелудочной железы выявляются крупноочаговые предположительно полостные образования, следует думать о полостной форме ХП с вялотекущим или обострившимся нагноением в зоне старых очагов панкреонекроза. У таких больных следует возможно раньше произвести вмешательство, имеющее главной целью вскрытие, опорожнение и дренирование панкреатических и парапанкреатических очагов хронической инфекции, то есть выполнить ту или иную форму уже упоминавшейся поздней некрэктомии. Одновременно при необходимости обычно осуществляется операция и на желчных путях.
После верхней срединной лапаротомии оператор вначале оценивает состояние внепеченочных желчных путей и в случае выявления патологии осуществляет их хирургическую санацию. При наличии калькулезного холецистита производится холецистэктомия, при холедохолитиазе – холедохотомия и удаление камней, ревизия терминального отдела общего желчного протока, причем вмешательство на желчных путях, как правило, завершается дренированием холедоха Т‑образным дренажом (рис. 146).
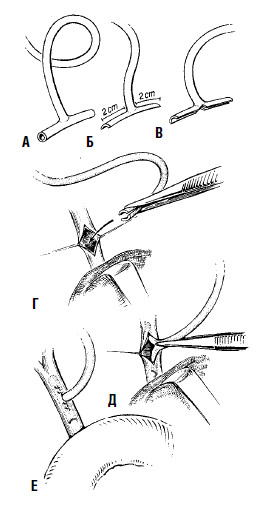
Рис. 146. Дренирование холедоха Т‑образным дренажем. На рисунках А‑В показано «выкраивание» дренажа; Г, Д – введение в холедох; Е – окончательный вид после ушивания холедохотомического отверстия
Если при отсутствии холелитиаза имеются признаки вторичной желчной гипертензии (увеличение желчного пузыря, расширение холедоха), с целью декомпрессии накладывают холецистостому (рис. 147). Основная часть операции начинается с широкого рассечения желудочно‑ободочной связки и тщательной ревизии ПЖ, причем для доступа к задней поверхности головки приходится мобилизовать двенадцатиперстную кишку по Кохеру (рис. 148, 149).
Обнаруживаемые в железе и окружающей клетчатке воспалительные инфильтраты часто с признаками центрального размягчения и даже флюктуации – пунктируют, а при получении мутной жидкости, гноя и крошковидного детрита – вскрывают по игле, удаляя из полостей полурасплавленные тканевые секвестры и жидкий гной. Сопоставляя операционную находку с данными УЗИ и КТ, следует убедиться, что найдены и опорожнены все очаги панкреонекроза. Вскрытые полости дренируются отдельными трубками, которые фиксируются к окружающим тканям и выводятся на переднюю брюшную стенку.
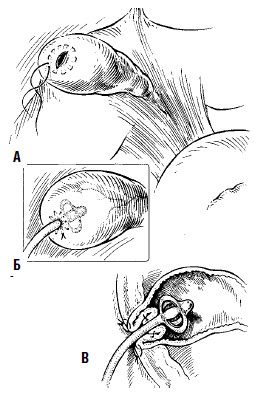
Рис. 147. Этапы формирования холецистостомы (А, Б, В)
Во многих случаях во время этого вмешательства осуществляется вскрытие и санация расширенного панкреатического протока с наружным дренированием проксимального и дистального его отделов (рис. 150), или формируют продольный панкреатикоеюноанастомоз (ПЕА) (рис. 151, 152).
Наложение ПЕА на этом этапе хирургического лечения противопоказано в случаях инфекционно‑воспалительного процесса в железе или парапанкреатической клетчатке, обострении ХП. В этих случаях всегда имеется опасность расхождения швов анастомоза и поэтому следует ограничиться наружным дренированием главного панкреатического протока (Артемьева Н.Н., 1997). 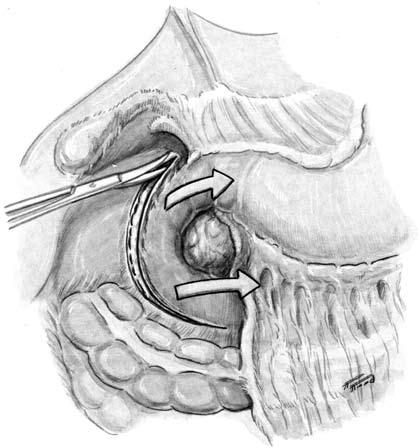
Рис. 148. Рассечение париетальной брюшины по краю двенадцатиперстной кишки
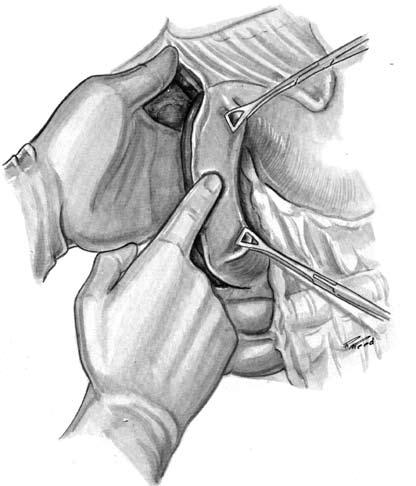
Рис. 149. Двенадцатиперстная кишка вместе с головкой поджелудочной железы тупо отслаивается от забрюшинной клетчатки и производится пальпация мобилизованных органов
В послеоперационном периоде в случае сообщения вскрытых очагов с протоковой системой железы, а также после наружного дренирования протока обычно формируется панкреатический свищ (свищи), который при свободном оттоке панкреатического сока естественным путем заживает, а при наличии п
Дата добавления: 2015-08-26; просмотров: 739;
