ГЛАВА 208. ХРОНИЧЕСКИЙ БРОНХИТ, ЭМФИЗЕМА ЛЕГКИХ И БРОНХООБСТРУКТИВНЫЙ СИНДРОМ
Роланд Г. Ингрэм, младший (Roland H. Ingram, Sr.)
Хронический бронхит и эмфизема легких — два относительно самостоятельных заболевания, нередко протекающих одновременно и обусловливающих развитие хронической обструкции бронхов. Диагноз хронического бронхита устанавливают на основании данных анамнеза, наличия бронхообструктивного синдрома, подтверждаемого в ходе функциональных исследований аппарата внешнего дыхания, а эмфизема легких верифицируется гистологически. Несмотря на то что взаимоотношения между клиническими проявлениями, функциональными расстройствами и морфологическими изменениями при упомянутых заболеваниях изучали на протяжении многих лет, до настоящего времени не удалось выработать достаточно определенных унифицированных критериев их диагностики. Определение и классификации хронического бронхита и эмфиземы постоянно развиваются и совершенствуются, но ни одна из них до сих пор не получила всеобщего признания.
Определение. Хронический бронхит — патологический процесс, характеризующийся избыточной продукцией слизи бронхиальными железами, приводящей к появлению продуктивного кашля по меньшей мере в течение 3 мес ежегодно на протяжении 2 последних лет. Простой (катаральный) хронический бронхит сопровождается отделением слизистой мокроты. При хроническом слизисто-гнойном бронхите в мокроте постоянно или периодически обнаруживают примесь гноя; существенно, что при этом нет указаний на хронические локальные бронхолегочные заболевания, в частности бронхоэктазы. Катаральный и слизисто-гнойный хронический бронхит могут ассоциироваться с бронхообструктивными нарушениями, выявляемыми при исследовании форсированной жизненной емкости легких. В этом случае речь идет о хроническом обструктивном бронхите.
У некоторых больных, страдающих хроническим обструктивным бронхитом, нередко вследствие ингаляции раздражающих веществ или на фоне текущей интеркуррентной респираторной инфекции появляются выраженная одышка, повторные приступы удушья. Для обозначения этой своеобразной формы хронического бронхита нередко используется термин «хронический астматический бронхит». При этом возникают немалые трудности в дифференциации собственно хронического астматического бронхита от бронхиальной астмы (гл. 202). В типичных случаях при хроническом астматическом бронхите у больного в течение долгого времени наблюдается продуктивный кашель и лишь много позже присоединяется одышка. У страдающих астмой больных, напротив, уже в дебюте бронхолегочного заболевания возникают одышка, приступы удушья, тогда как хронический продуктивный кашель появляется спустя годы.
Эмфизема — стойкое расширение воздухосодержащих пространств дистальнее терминальных бронхиол, сопровождающееся нарушением целостности межальвеолярных перегородок.
Хроническая обструктивная болезнь легких — патологическое состояние, характеризующееся формированием хронической обструкции воздухоносных путей вследствие хронического бронхита и/или эмфиземы легких (см. ниже). Здесь важно отметить, что степень выраженности нарушений бронхиальной проходимости при хронической обструктивной болезни легких может варьировать в широких пределах, но даже после купирования явлений бронхо легочного воспаления и/или на фоне проводимой адекватной бронхолитической терапии все равно сохраняются минимальные проявления бронхообструктивного синдрома.
Распространенность. Примерно 20% взрослого мужского населения страдают хроническим бронхитом, однако только у относительно небольшого их числа заболевание приводит к стойкой нетрудоспособности. В целом хронический бронхит чаще диагностируется у мужчин, однако все большее пристрастие женщин к табакокурению характеризуется отчетливым возрастанием заболеваемости и среди них. Хотя курение до настоящего времени и рассматривается в качестве ведущего этиологического фактора развития хронического бронхита, все большее внимание привлекают в последнее время профессиональные и атмосферные поллютанты.
Поскольку и сегодня отсутствуют общепризнанные критерии прижизненной диагностики эмфиземы легких, то, очевидно, изучение эпидемиологических особенностей этого заболевания может быть основано лишь на анализе результатов патологоанатомических исследований. Практически во всех случаях при вскрытии умерших старшего возраста обнаруживаются в большей или меньшей степени выраженные признаки эмфиземы легких. При этом выраженность патоморфологических изменений легочной ткани отчетливо увеличивается в возрасте 50— 70 лет. Примерно у 2/3 взрослых мужчин и 1/4 женщин, как правило, выявляются отчетливые признаки эмфиземы легких, нередко носящей ограниченный характер. В этой связи большинство из них при жизни не предъявляли каких-либо жалоб на нарушение дыхательной системы. Эта ситуация весьма схожа с атеросклерозом, при котором соответствующие морфологические изменения обнаруживаются несравненно чаще клинически манифестных форм заболевания.
Патологические изменения. Хронический бронхит сопровождается гиперплазией и гипертрофией слизеобразующих желез, локализующихся в подслизистой основе крупных бронхов. Количественная характеристика данных патологических изменений, известная как индекс Рейда, представляет собой отношение толщины подслизистых желез к толщине всей бронхиальной стенки. У лиц с отсутствием анамнестических указаний на хронический бронхит величина этого индекса в среднем составляет 0,44±0,09, тогда как у больных хроническим бронхитом — 0,52±0,08. И хотя низкие значения индекса Рейда чаще обнаруживаются у лиц с интактным бронхиальным деревом, а высокие скорее указывают на длительную предысторию хронического бронхолегочного воспаления, на практике выявляется достаточно большое число переходных форм. Так, в частности, нередко, несмотря на характерные морфологические изменения в стенках крупных бронхов, клинические признаки хронического бронхита могут и отсутствовать.
Возможно, не меньшее клиническое значение наряду с патологическими изменениями в крупных бронхах имеют и нарушения на уровне дистального отдела бронхиального дерева. К числу характерных патоморфологических изменений в мелких бронхах при хроническом бронхите относят гиперплазию клеток Гоблета (Goblet), отек и клеточную инфильтрацию слизистой оболочки и под-слизистой основы, перибронхиальный фиброз, мукоидную закупорку бронхов, гиперплазию мышечных волокон. Корреляция частоты и выраженности морфологических изменений дистальных бронхов с клинико-функциональными проявлениями заболевания до конца не установлена. Однако у больных, умерших вследствие развития и прогрессирования хронических обструктивных заболеваний легких, основные патоморфологические изменения локализуются на уровне мелких бронхов.
Согласно данному выше определению, при эмфиземе в патологический процесс вовлекаются воздухосодержащие структуры легких, расположенные дистальнее терминальных бронхиол. При этом, несмотря на известный полиморфизм, выделяют два основных морфологических варианта эмфиземы — центрацинарную (центриацинозная) и панацинарную (панацинозная). Достаточно часто оба варианта одновременно обнаруживаются у больных, умерших на почве хронических обструктивных заболеваний легких; впрочем, каждый из вариантов может оказаться преобладающим.
При центрацинарной эмфиземе патологическое расширение и повреждение ограничиваются в основном респираторными бронхиолами и альвеолярными ходами, тогда как периферические отделы долек легочной ткани остаются относительно сохранными. Поскольку легкие обладают большими компенсаторными возможностями, то лишь вовлечение в патологический процесс абсолютного большинства долек легочной ткани может сопровождаться развитием вентиляционной недостаточности. При повреждении центральных участков ацинусов сохраняется высокий уровень вентиляционно-перфузионных взаимоотношений, поскольку при этом капиллярная перфузия еще адекватна альвеолярной вентиляции. При увеличении невентилируемого альвеолярного объема, но сохраненной перфузии вентиляционно-перфузионное отношение снижается, что сопровождается увеличением альвеолярно-артериальной разницы по кислороду (РАо2 — Рао2) (гл. 200). Умеренные проявления центрацинарной эмфиземы в верхушечных отделах легких обнаруживают у лиц в возрасте старше 50 лет.
При панацинарной эмфиземе в патологический процесс вовлекаются как центральные, так и периферические отделы ацинусов. При этом в случае выраженных морфологических изменений альвеолярно-капиллярной поверхности газообмена уменьшаются и снижаются эластические свойства легочной ткани. Когда же эмфизема приобретает резко выраженный характер, то, как правило, не удается провести четких различий между двумя ее ведущими морфологическими вариантами, нередко сосуществующими.
Факторы риска. Курение. Табакокурение — наиболее важный из факторов риска развития хронического бронхита и эмфиземы легких. По свидетельству экспериментальных исследований,длительное табакокурение приводит к нарушению двигательной активности ресничек эпителия слизистой бронхов, ингибирует функциональную активность альвеолярных макрофагов, что сопровождается гипертрофией и гиперплазией слизеобразующих желез. Массивное воздействие табачного дыма у собак приводит к развитию эмфизематозных изменений в легких. Длительное курение вызывает высвобождение протеолитических ферментов из полиморфно-ядерных лейкоцитов. Ингаляция табачного дыма может сопровождаться повышением бронхиального сопротивления, что, вероятно, обусловлено стимуляцией вагусных ирритантных рецепторов с развитием периферического бронхоспазма. В отношении возможно существующей зависимости между повторными эпизодами табакозависимой бронхоконстрикции и развитием (прогрессированием) хронических обструктивных заболеваний легких единой точки зрения не существует. Исследования последнего времени, однако, доказывают то положение, что гиперреактивность бронхов сопровождается более выраженным прогрессированием хронической бронхолегочной патологии.
В настоящее время установлено, что у некоторых молодых курильщиков, у которых отсутствует респираторная симптоматика, выявляются признаки обструкции на уровне мелких бронхов при неизмененном бронхиальном сопротивлении и нормальных значениях объема форсированного выдоха за 1-ю секунду. Поскольку суммарная площадь поперечного сечения дистальных отделов бронхиального дерева весьма велика, то очевидно, что изолированная обструкция на уровне мелких бронхов может оказать лишь минимальное влияние на интегральные показатели бронхиальной проходимости. Это обстоятельство диктует необходимость использовать более чувствительные тесты для обнаружения бронхиальной обструкции умеренной степени. Обструкция мелких бронхов приводит к увеличению остаточного объема легких по сравнению с больными такого же возраста, но без бронхообструктивного синдрома (гл. 200). Определение остаточного объема легких, частотно-зависимого сопротивления в воздухоносных путях и комплайенса (показатель, характеризующий статическую и динамическую растяжимость легочной ткани и рассчитываемый как изменение объема легких на единицу изменения действующей силы — примеч. пер.) не получили широкого распространения в клинической практике. Однако даже при рутинном спирографическом исследовании с оценкой скоростных показателей воздушного потока при близких к нормальным легочных объемов нередко удается выявить минимальные проявления обструкции мелких бронхов. Как было показано, у лиц молодого возраста при отказе от курения явления бронхиальной обструкции могут регрессировать. Возможно, хотя это и не является несомненным фактом, изолированная обструкция на уровне мелких бронхов несет в себе реальную угрозу развития в будущем инвалидизирующих хронических обструктивных заболеваний легких.
Естественно, что табакокурение является не единственным фактором риска развития хронических обструктивных заболеваний легких; о ряде других речь пойдет ниже.
Атмосферные поллютанты. Показатели летальности среди больных с хроническим бронхитом и эмфиземой легких оказываются существенно выше в высокоиндустриальных, урбанизированных регионах. Обострения хронического бронхита отчетливо связаны с периодическими выбросами в атмосферу двуокиси серы (SО2).
По свидетельству экспериментальных исследований двуокись азота (NO2) может вызывать обструкцию мелких бронхов (бронхиолит) у подопытных животных; однако у человека не удалось подтвердить прямого патогенетического участия даже массивных ингаляций NO2 в возникновении или прогрессировании хронических обструктивных заболеваний легких.
Профессиональные факторы. Распространенность хронического бронхита оказывается наибольшей среди рабочих, имеющих по роду своей профессиональной деятельности контакты с органической, минеральной пылью или токсичными газами. Многочисленные эпидемиологические исследования доказывают, что у рабочих, занятых на производстве пластических масс и имеющих контакт с изоцианатами, работников ткацких предприятий и др. со временем отмечается прогрессирующее снижение показателей функции внешнего дыхания (гл. 204).
Инфекционные агенты. Больные с хроническим бронхитом значительно чаще других подвержены повторным острым респираторным заболеваниям, вызываемым вирусами, микоплазмами или бактериями. Однако только риновирусная инфекция обусловливает обострения хронических бронхолегочных заболеваний; другие же вирусы, микоплазмы и пневмотропные бактерии чаще выделяют в периоды ремиссии, а не в периоды обострения хронического бронхита. При этом до сих пор не решен вопрос о возможной связи острых респираторных инфекций с возникновением и прогрессированием хронических обструктивных заболеваний легких. Вместе с тем современные эпидемиологические исследования приписывают острым респираторным заболеваниям роль одного из ведущих факторов риска развития хронической бронхиальной обструкции. Показано, в частности, что у курильщиков на фоне переносимой вирусной респираторной инфекции легкого течения могут возникать или усугубляться явления бронхиальной обструкции на уровне мелких бронхов. Имеются также многочисленные свидетельства того, что тяжелая пневмония вирусного происхождения, перенесенная в раннем детском возрасте, может стать своего рода пусковым моментом в формировании бронхообструктивного синдрома, преимущественно на уровне мелких бронхов.
Семейные и генетические факторы. Семейные случаи хронического бронхита были хорошо известны еще в прошлом. Современными исследованиями показано, что ребенок у курящих родителей, как правило, чаще и тяжелее болеет острыми респираторными заболеваниями и более подвержен в последующем развитию хронической бронхолегочной патологии. В дополнение к этому следует заметить, что у так называемых пассивных курильщиков в сыворотке крови регистрируется повышенный уровень СО (угарный газ), что свидетельствует о значимых воздействиях на организм табачного дыма. Другим примером влияния поллютантов на бронхолегочную систему является использование в закрытых помещениях для приготовления пищи природного газа. Однако патогенетическая роль вышеназванных поллютантов до конца еще не установлена. Возможно, в происхождении некоторых семейных случаев хронического бронхита определенную роль играют домашние поллютанты. Вместе с тем, в ряде исследований при наблюдении за однояйцевыми близнецами доказана генетическая предрасположенность к развитию хронического бронхита вне зависимости от наличия (отсутствия) факторов пассивного (активного) курения, поллютантов, присутствующих в закрытых помещениях.
Однако конкретные генетические механизмы семейных случаев хронического бронхита, если таковые вообще отсутствуют, до настоящего времени не установлены.
Ингибитор протеаз—1-антитрипсин—относится к числу неспецифических маркеров острофазового воспаления и его уровень в сыворотке крови отчетливо возрастает при различных вопалительных процессах, приеме эстрогенов. У некоторых больных с ранним развитием эмфиземы легких сывороточная концентрация )-антитрипсина значительно снижена либо он вообще отсутствует. Используя технику иммуноэлектрофореза, в настоящее время можно определить фенотип ингибиторов протеаз. У здоровых обследуемых, наследующих два М гена (фенотип PiMM), сывороточная концентрация )-антитрипсина превышает 2500 мг/л. В случае же наследования аномальных генов (Z или S) может развиться эмфизема легких, ассоциируемая с низким уровнем ингибитора протеаз в сыворотке крови. При этом показано, что гомозиготы по Z или S генам (фенотипы PiZZ или PiSS) характеризуются исходно низкой сывороточной концентрацией гантитрипсина (менее 500 мг/л) и высоким риском развития панацинарной эмфиземы, обычно диагностируемой в возрасте 20—40 лет. Панацинарная эмфизема, как правило, тяготеет к базальным отделам легких. Ведущими клиническими признаками у этой категории больных являются одышка и редкий малопродуктивный кашель. Однако у курильщиков наблюдается и развернутая клиническая картина хронического бронхита. В настоящее время доказана принципиальная возможность химического синтеза и биологической продукции гантитрипсина. Проводимая в этой связи заместительная эндобронхиальная терапия ингибитором протеаз у больных, гомозиготных по Z гену (PiZZ), способствует нормализации баланса «протеазы — антипротеазы» и профилактике эмфиземы легких. Однако клинические исследования, проводимые в этом направлении, имеют весьма ограниченный характер.
У гетерозиготных носителей аномальных Z или S генов (фенотипы PiMZ и PiMS), частота которых составляет 5—14% от числа обследуемых, наблюдается умеренное снижение сывороточной концентрации -гантитрипсина (500—2500 мг/л). В этой связи среди этой категории лиц следовало бы ожидать большую распространенность эмфиземы легких, нежели в общей популяции. Однако многочисленные клинические исследования не подтверждают данного предположения.
Конкретные механизмы развития и прогрессирования эмфиземы легких при дефиците -гантритрипсина остаются неизвестными. Здесь, впрочем, следует заметить, что, помимо трипсина, 1-антитрипсин оказывает ингибирующее воздействие на эластазу и ряд других протеолитических ферментов. Экспериментальными исследованиями установлено, что структурная целостность эластина легочной ткани определяется активностью соответствующего антифермента, который защищает легкие от воздействия лейкоцитарных протеаз. В связи с этим логичным выглядит предположение, согласно которому повторные эпизоды респираторной инфекции, воздействие поллютантов на трахеобронхиальное дерево приводят к высвобождению из лейкоцитов большого количества протеаз. Последние же, не встречая соответствующего противодействия со стороны антипротеаз, вызывают повреждение легочной ткани.
Патогенетическое участие протеолитических ферментов в развитии и прогрессировании эмфиземы легких не ограничивается лишь недостаточностью гантитрипсина. Показано, в частности, что протеазы, высвобождаемые из нейтрофилов и альвеолярных макрофагов, могут индуцировать развитие эмфиземы Даже у лиц с нормальными показателями сывороточной концентрации антипротеаз. Возможно, при этом имеет место локальное повышение концентрации протеолитических ферментов, гистологический потенциал которых превосходит функциональную активность антипротеазной защиты, либо же протеазы оказываются невосприимчивыми к воздействию соответствующих антипротеаз.
Патофизиология. Оценка функционального состояния легких (показатели форсированной жизненной емкости легких, бронхиального сопротивления, эластической тяги легочной ткани) свидетельствует, что у больных с хроническим бронхитом и эмфиземой могут отсутствовать признаки бронхиальной обструкции. Однако появление при данных заболеваниях одышки закономерно свидетельствует о присоединении бронхообструктивного синдрома. Поскольку хронический бронхит и эмфизема легких обычно протекают одновременно, то становится практически невозможно определить удельный вклад каждого из заболеваний в актуальную клиническую симптоматику. Однако при этом клинические проявления одного из заболеваний преобладают над другим, равно как и в каждом конкретном случае неодинаковой оказывается выраженность эндобронхиального воспаления, гиперсекреции и бронхоспазма. Последнее обстоятельство важно для понимания конкретных механизмов бронхиальной обструкции, выбора адекватной терапии и прогнозирования ее результатов.
Как уже говорилось выше, и при хроническом бронхите и эмфиземе легких просвет воздухоносных путей сужается. И если при хроническом бронхите патологический процесс первично локализуется эндобронхиально, то при эмфиземе, закономерно сопровождаемой снижением эластической тяги легких, спадение просвета бронхов обусловлено уменьшением прилагаемой к их стенкам радиальной тракции. Сужение просвета бронхов довольно часто характеризуется как повышением бронхиального сопротивления, так и уменьшением максимального объема выдоха. Впрочем, иногда низкие показатели максимального (форсированного) объема выдоха «соседствуют» с умеренным повышением или нормальными значениями бронхиального сопротивления. В последнем случае в период форсированного выдоха развивается преходящее коллабирование внутригрудных воздухоносных путей.
В этом контексте так называемая эластическая тяга легких может быть рассмотрена под несколько иным углом зрения. Помимо радикальной растягивающей силы (тракции), действующей на дыхательные пути со стороны легочной паренхимы, растяжимость легких является основным фактором, определяющим актуальную величину объема форсированного выдоха в процессе адекватного дыхания. Статическая эластическая тяга легких представляет собой разность альвеолярного и внутриплеврального давления. В период форсированного вдоха, сопровождающегося возрастанием альвеолярного и внутриплеврального давления, возникает момент, когда давление в воздухоносных путях оказывается равным внутриплевральному давлению. В этот период максимального повышения внутриплеврального давления воздушный поток более не увеличивается и эффективное альвеолярное (внутриальвеолярное) давление определяется исключительно эластической тягой легких, т. е. их растяжимостью (рис. 208-1). Отсюда конкретная величина форсированного объема выдоха определяется динамическим взаимодействием эластической тяги легких, величиной просвета воздухоносных путей и степенью коллабирования бронхов. Прямым следствием нарушения взаимоотношения «давление — объем» при хроническом бронхите и эмфиземе легких является возрастание работы аппарата внешнего дыхания.
Легочные объемы (см. главу 200) изменяются при хроническом бронхите и эмфиземе легких в различной степени. Так, в частности, остаточный объем и функциональная остаточная емкость (ФОЕ) практически всегда превышают нормальные величины этих показателей. Поскольку в норме ФОЕ определяется динамическим равновесием между эластической тягой легких, направленной к центру, и эластической тягой грудной клетки, направленной к периферии, то, очевидно, что со снижением эластических свойств легочной ткани возрастает величина статической ФОЕ. При хроническом бронхите и эмфиземе легких закономерно возрастает и общая емкость легких (ОЕЛ). Примечательно, что при этом увеличение ОЕЛ часто сопровождается снижением эластической тяги легких, однако конкретные причины данного феномена неизвестны. Жизненная емкость легких достаточно часто оказывается сниженной, хотя в ряде случаев при бронхиальной обструкции наблюдаются близкие к нормальным значения этого показателя.
Патологические изменения в бронхах и легочной ткани при хроническом бронхите и эмфиземе не ограничиваются лишь описанными выше нарушениями механики дыхания. Достаточно часто при данных заболеваниях возникают и вентиляционно-перфузионные нарушения. При выраженной неравномерности вентиляции и перфузии закономерно нарушается газовый состав артериальной крови. В легких появляются участки, где вентиляция преобладает над перфузией, т. е. возникают зоны «холостой» вентиляции и возрастает альвеолярное мертвое пространство. В то же время появляются и участки с избыточной перфузией и недостаточной вентиляцией (или ее отсутствием) — так называемый альвеолярный шунт,—для которых характерно низкое вентиляционно-перфузионное отношение, оцениваемое по величине альвеолярно-артериальной разницы по кислороду (РАо2—Рао2) (см. гл. 200). Важно подчеркнуть, что у больных с хроническим бронхитом и эмфиземой легких независимо от актуальной клинической симптоматики закономерно нарушаются вентиляционно-перфузионные отношения.
Клинические проявления хронического бронхита и эмфиземы легких в значительной степени определяются выраженностью вентиляционных расстройств. Иногда даже при наличии хронической одышки на фоне активизации компенсаторно-приспособительных механизмов дыхания с увеличением общей вентиляции регистрируются нормальные или пониженные величины Рсо, в артериальной крови при повышении Vd/Vt и относительно высокое Ро2, несмотря на значительную альвеолярно-артериальную разницу по кислороду (РАо2—Рао2). В противоположность этому порой умеренно выраженная одышка, требующая минимального повышения вентиляции, наблюдается одновременно с гиперкапнией и выраженной гипоксемией.
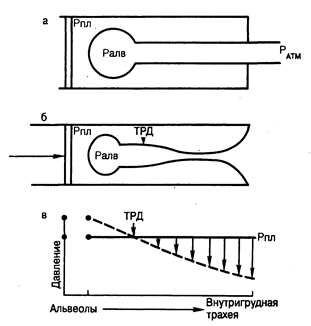
Рис. 208-1. Схематическое изображение легкого и внутригрудных воздухоносных путей в отсутствие воздушного потока и в период форсированного выдоха. а — схематическое изображение легкого и внутригрудных воздухоносных путей в отсутствие воздушного потока. Альвеолярное давление (Ралв) выше, чем внутриплевральное (Рпл), на величину, равную эластической тяге легких (Рэл), т. е. Ралв=Рпл + Рэл. В отсутствие воздушного потока Ралв равно атмосферному давлению (Рдтм) и вследствие эластической тяги легких внутрибронхиальное давление оказывается больше пери-бронхиального; б — схематическое изображение легкого в период форсированного выдоха, когда внутриплевральное давление становится положительным. Ралв превышает Рпл на величину, равную Рэл. Когда начинается движение воздушного потока, давление по ходу дыхательных путей падает и в какой-то момент Рпл становится равным локальному бронхиальному давлению (так называемая точка равновесного давления, ТРД). Далее, вследствие того, что внутрибронхиальное давление оказывается ниже Рпл, происходит спадение воздухоносных путей; в — кривая давления в воздухоносных путях от альвеол до внутригрудного участка трахеи изображена пунктирной линией, а Рпл — сплошной. Как видно на представленной схеме так называемое движущее давление на отрезке от альвеол до ТРД равно Рэл; в этой связи, очевидно, при уменьшении Рэл (снижение эластической тяги легких) развивается меньшее движущее давление и падает скорость воздушного потока.
Факторы, которые лежат в основе столь неоднородной реакции легких при развитии хронической бронхолегочной патологии (хронический бронхит, эмфизема легких), активно изучаются на протяжении многих лет. Возможно, отчасти это связано с индивидуальными различиями чувствительности периферических и центральных хеморецепторов и других афферентных рецепторных образовании у отдельных больных. Высказывается также предположение, согласно которому больные с преобладанием эмфиземы легких более адекватно реагируют на гиперкапнию или физическую нагрузку, нежели больные с преобладанием хронического бронхита, тогда как в обоих случаях спирометрически выявляемые нарушения бронхиальной проходимости могут оказаться сходными.
Нарушения легочной гемодинамики при хроническом бронхите и эмфиземе не ограничиваются только регионарными расстройствами кровотока. Нередко у пациентов данной категории выявляют умеренную или выраженную легочную гипертензию с повышением сердечного выброса, неадекватным выполняемым физическим нагрузкам. Уменьшение суммарной площади поперечного сечения сосудистого русла легких обусловлено анатомическими изменениями, вазоконстрикцией артерий и артериол, а также редукцией капиллярного ложа вследствие разрыва межальвеолярных перегородок. В ряде случаев запустевание капиллярного русла малого круга кровообращения выступает единственной причиной развития и прогрессирования легочного сердца при хроническом бронхите и эмфиземе легких.
Однако ведущим патогенетическим фактором легочной гипертензии является артериолярная вазоконстрикция в ответ на формирующуюся альвеолярную гипоксию. Легочная вазоконстрикция в принципе носит обратимый характер и может регрессировать по мере возрастания Ро, в альвеолах на фоне проводимого лечения. При этом имеет место определенный параллелизм между гипоксией и ацидозом, что наблюдается при развитии острой или хронической дыхательной недостаточности. Хроническая гипоксия вызывает не только легочную вазоконстрикцию, но и обусловливает вторичный эритроцитоз. Возможно, последний, вследствие ухудшения реологических свойств крови, приобретает самостоятельное патогенетическое значение в формировании легочной гипертензии. Как уже говорилось выше (гл. 191), хроническая гемодинамическая перегрузка (постнагрузка) правого желудочка сердца приводит к его гипертрофии, и со временем на фоне стойких нарушений газового состава крови присоединяется прогрессирующая правожелудочковая недостаточность.
Клинико-функциональные взаимоотношения. Одышка и снижение толерантности к физическим нагрузкам характерны только для больных с выраженной бронхиальной обструкцией. При этом, однако, у больных с преобладанием эмфиземы даже при минимальной выраженности бронхообструктивного синдрома одышка и снижение физической активности, как правило, более выражены, нежели у больных с преобладанием хронического бронхита. В большинстве случаев одышка при физической нагрузке сопровождается снижением объема форсированного выдоха за 1-ю секунду (ОФВ1) до 50% от его нормальных величин стойкое снижение ОФВ1<25% закономерно ассоциируется с появлением одышки в состоянии покоя. В последнем случае наряду с одышкой в покое наблюдается гиперкапния и формируется легочное сердце. Однако у больных с преобладанием хронического бронхита гиперкапния и клинико-инструментальные признаки легочного сердца опережают развитие критической бронхиальной обструкции (OФB1<25%), тогда как при преобладании эмфиземы гиперкапния и легочное сердце развиваются вслед за стойкими нарушениями бронхиальной проходимости (ОФВ1<25% от нормальных величин). С присоединением вторичной бронхолегочной инфекции клинико-функциональные корреляции становятся менее очевидными.
В целом более выраженные проявления бронхообструктивного синдрома указывают на менее благоприятный прогноз. При этом лишь 20—30% больных с хроническим бронхитом и эмфиземой легких с резко выраженными нарушениями бронхиальной проходимости переживают 5-летний период наблюдения.
Клинические синдромы. Клинические проявления описываемой бронхолегочной патологии варьируют от простого (катарального) хронического бронхита без каких-либо функциональных нарушений до выраженных дегенеративно-воспалительных изменений бронхиального дерева с развитием и прогрессированием хронической дыхательной недостаточности. С практической точки зрения целесообразно выделить симптомы и функциональные расстройства, указывающие на прогрессирование заболевания; в этой связи безусловно важно отказаться от курения и предотвратить неблагоприятные воздействия на органы дыхания атмосферных и профессиональных поллютантов. Однако подобного рода советы даются весьма редко и большинство клиницистов обращают внимание на пациентов и начинают активное лечение лишь при появлении явных признаков болезни, осложненной хронической бронхиальной обструкцией.
В настоящее время принято выделять два принципиально различных типа хронической бронхолегочной патологии, характеристика которых представлена в табл. 208-1.
Преобладание эмфиземы. Как правило, пациенты данной категории длительное время страдают одышкой при физических усилиях, сопровождающейся незначительным кашлем с ..отхождением скудной слизистой мокроты. Появление слизисто-гнойной мокроты указывает на присоединение вторичной респираторной инфекции и встречается нечасто. При преобладании эмфиземы в акт дыхания вовлекается вспомогательная мускулатура, что сопровождается смещением грудины в передневерхнем направлении. Одышка характеризуется удлинением выдоха; дыхание в начале выдоха шумное, свистящее. Нередко для облегчения дыхательных экскурсий больной использует положение ортопноэ с наклоненным вперед туловищем, опершись руками о колени или край кровати. Шейные вены, набухшие в период вдоха, быстро спадаются при выдохе. Нижние межреберные промежутки при вдохе втягиваются внутрь. Перкуторный тон с коробочным оттенком; при аускультации интенсивность дыхательных шумов ослаблена, в конце выдоха выслушиваются незвучные сухие хрипы высокого тембра. Видимая на глаз сердечная пульсация определяется в области мечевидного отростка или в эпигастральной области; размеры сердечной тупости отчетливо уменьшены либо она вообще не определяется. При пальпации выявляется пульсация правого желудочка в эпигастральной области; нередко в фазе вдоха удается выслушать пресистолический ритм галопа.
Таблица 208-1. Хронические обструктивные заболевания легких: характеристика двух различных типов данной патологии
| Преобладание эмфиземы | Преобладание бронхита | |
| Возраст, в котором диагностировано заболевание (лет) | 60 ± | 50 ± |
| Одышка | Выраженная | Умеренная |
| Кашель | Присоединяется после развития одышки | Предшествует появлению одышки |
| Мокрота | Скудная, слизистая | Обильная, гнойная |
| Эпизоды дыхательной недостаточности | Обычно в конечных стадиях | Повторные, на всем протяжении течения заболевания |
| Рентгенография органов грудной клетки | Повышенная пневмотизаия ± буллезные изменения в легких; сердце небольших размеров | Усиление легочного рисунка за счет бронхиального и сосудистого компонентов преимущественно в базальных отделах легких; сердце увеличено в размерах |
| Определение в динамике: Расо, (мм рт. ст.) Раог (мм рт. ст.) гематокритное число (в%) | 35—40 65—75 35—45 | 50—60 45—60 50—55 |
| Легочная гипертензия: в состоянии покоя при нагрузке | Отсутствует или минимально выражена Умеренная | Умеренно выраженная Резко выраженная |
| Легочное сердце | Редко, обычно на поздних стадиях | Часто |
| Эластическая тяга легких | Отчетливо снижена | Не изменена |
| Бронхиальное сопротивление | Нормальное или умеренно повышенное | Повышенное |
| Диффузионная способность легких | Снижена | Нормальная или незначительно снижена |
Парциальное напряжение кислорода в артериальной крови находится на уровне 65—75 мм рт. ст., Расе, умеренно снижено или остается в пределах нормы. Поскольку при данном типе хронической бронхолегочной патологии возрастает минутный объем вентиляции, обеспечивая близкий к нормальному уровень Расо2, и достаточную оксигенацию крови, то таких больных нередко называют «розовыми пыхтелыциками».
Общая емкость легких и остаточный объем повышены, жизненная емкость легких и объем форсированного выдоха снижены. Эластическая тяга легочной ткани значительно снижается, что коррелирует с нарушениями диффузионной способности легких для СО.
На рентгенограмме органов грудной клетки диафрагма располагается низко и уплощена, легочный рисунок ослаблен, особенно в периферических отделах легких, контуры сердечной тени удлинены и сужены. Эти изменения ассоциируются с расширением ретростернального пространства, выраженность которого совпадает с величиной общей емкости легких и степенью снижения эластической тяги легочной ткани. Ослабление легочного рисунка на периферии и увеличение размеров ретростернального пространства наилучшим образом коррелируют с выраженностью эмфиземы (преимущественно панацинарной), определяемой посмертно.
У больных с преобладанием эмфиземы легких в отличие от больных с преобладанием хронического бронхита эпизоды респираторной инфекции повторяются реже, но приводят к значительному усугублению дыхательной недостаточности и даже смерти. Важно подчеркнуть, что правожелудочковая декомпенсация и гиперкапническая дыхательная недостаточность у больных с преобладанием эмфиземы развиваются лишь на поздних стадиях заболевания. В отсутствие же этих осложнений клиническая картина болезни характеризуется прогрессирующей одышкой. В этой связи основные усилия врача должны быть направлены на симптоматическую терапию дыхательной недостаточности, исключение (ограничение) неблагоприятных воздействий атмосферных поллютантов на органы дыхания и профилактику респираторной инфекции.
Преобладание бронхита. Больной с преобладанием бронхита, как правило, заядлый курильщик и его в течение многих лет беспокоит кашель с отхождением мокроты. Поначалу продуктивный кашель появляется лишь в зимнее время, и больной обращается за медицинской помощью лишь по поводу тяжелых бронхолегочных инфекций. Однако с годами кашель прогрессирует, становится практически постоянным; возрастает частота, выраженность и продолжительность повторных обострении респираторной инфекции. Нередко поводом для обращения к врачу служит появившаяся одышка при физических нагрузках; в этот период уже обнаруживаются выраженные нарушения бронхиальной проходимости. Иногда непосредственным поводом для первичного обращения за медицинской помощью оказываются появившиеся вследствие правожелудочковой декомпенсации отеки нижних конечностей. Относительно редко заболевание впервые выявляют при посещении семьи больного, когда перед врачом предстает больной с клиническими проявлениями острой дыхательной недостаточности — разлитой цианоз, периферические отеки, заторможенность.
В типичных случаях для больного с преобладанием бронхита характерна избыточная масса тела и цианотичная окраска слизистых оболочек и кожных покровов. Обычно в условиях относительного покоя частота дыханий остается нормальной или умеренно повышена; вспомогательная дыхательная мускулатура не участвует в акте дыхания. Перкуторный звук обычно не изменен; при аускультации выслушиваются сухие хрипы разного тембра, меняющиеся по локализации и интенсивности после покашливания, глубокого дыхания. Перкуторно определяется смещение границы сердечной тупости влево, указывая на гипертрофию левого желудочка. В случаях правожелудочковой недостаточности могут выслушиваться ранний диастолический шум и, реже, голосистолический шум, усиливающиеся на высоте вдоха. Последний акустический признак указывает на относительную недостаточность правого предсердно-желудочкового клапана и часто сопровождается набуханием шейных вен. С присоединением правожелудочковой недостаточности на первый план в картине заболевания выходят цианоз и отечный синдром. Остеодистрофия ногтевых фаланг пальцев кистей в виде «барабанных палочек» нехарактерна для данной категории больных.
Как в отсутствие, так и при развитии правожелудочковой декомпенсации минутный объем вентиляции возрастает лишь в минимальной степени. Последнее обусловливает нарушение газового состава крови с повышением Расо2 (до 40—50 мм рт. ст.) и падением Рао2. Снижение насыщения гемоглобина кислородом стимулирует эритропоэз и приводит к развитию гипоксической вазоконстрикции артерий малого круга кровообращения. Вследствие нарушений процесса десатурации гемоглобина и эритроцитоза появляется цианоз, а гипоксическая легочная вазоконстрикция обусловливает формирование правожелудочковой декомпенсации. Поскольку цианоз и отечный синдром развиваются у больных этой категории на почве сердечной недостаточности, их нередко называют «голубыми сопельщиками». Как оказалось, в ходе полисомнографических исследований у «голубых сопельщиков» достаточно часты повторные эпизоды ночного апноэ, сопровождаемые выраженными преходящими нарушениями оксигенации гемоглобина.
У большинства больных общая емкость легких остается неизменной, остаточный объем умеренно повышен, жизненная емкость легких снижена в минимальной степени, показатели форсированного выдоха низкие. Эластическая тяга легочной ткани не изменена или умеренно нарушена; диффузионная способность легких для СО может быть нормальной либо незначительно снижается.
При рентгенографии органов грудной клетки положение и контуры диафрагмы обычные; отмечают усиление легочного рисунка, преимущественно в базальных отделах легких, размеры сердца несколько увеличены. С присоединением правожелудочковой недостаточности размеры сердечно-сосудистой тени увеличиваются в большей степени, легочный рисунок усилен за счет сосудистого компонента.
Больные с преобладанием бронхита в течение заболевания нередко подвержены повторным приступам острой дыхательной недостаточности. Этим они отличаются от больных с преобладанием эмфиземы, для которых характерно присоединение дыхательной недостаточности, нередко приводящей к смерти, лишь на поздних стадиях болезни. При патологоанатомических исследованиях в случае преобладания бронхита обнаруживают выраженные признаки эндобронхиального воспаления на уровне крупных и мелких бронхов; сопутствующая эмфизема, как правило центрацинарная, проявляется незначительно.
Лечение. Рациональная терапия при хроническом бронхите и эмфиземе легких предполагает учет выраженности бронхиальной обструкции, актуального функционального состояния аппарата внешнего дыхания и возможность обратимости бронхолегочных патологических изменений. Поскольку эмфизема характеризуется необратимыми морфологическими изменениями легочной ткани, то основные лечебные мероприятия при этом направлены на профилактику прогрессирования заболевания и предотвращение развития острой дыхательной недостаточности.
Анамнез, физикальное обследование, рентгенография органов грудной клетки, функциональные тесты дают исчерпывающую информацию о характере и выраженности патологического процесса. В идеальных условиях целесообразно провести комплексное функциональное обследование, включающее спирометрию, плетизмографический анализ легочных объемов, бронхиального сопротивления, оценку состояния диффузионной способности легких для СО и эластической тяги легочной ткани. Определение легочных объемов и показателей бронхиальной проходимости необходимо проводить повторно после применения бронходилата торов, что дает возможность судить об обратимости бронхиальной обструкции. Впрочем, отсутствие отчетливого бронхорасширяющего действия препаратов в ходе лекарственного теста еще не исключает возможности эффективного применения бронхолитиков в рамках длительной терапии.
Отказ от курения является одним из обязательных условий, направленных на профилактику развития и прогрессирования бронхообструктивного синдрома, особенно на ранних стадиях заболевания. Столь же большое значение придается исключению или ограничению контактов больного с профессиональными или бытовыми поллютантами. К числу последних относятся прежде всего аэрозоли — дезодоранты, лаки для волос, инсектициды. Известно, в частности, что применение лака для волос в аэрозоле способно вызвать бронхообструктивную реакцию даже у лиц с интактной бронхолегочной системой. Другое важное направление профилактики — проведение ежегодной противогриппозной вакцинации. Что же касается использования пневмококковой полисахаридной вакцины, то она вводится лишь однократно.
К сожалению, полностью предотвратить присоединение вторичной респираторной инфекции не удается, вот почему самое пристальное внимание следует уделять муколитическим препаратам.
В период развития бронхолегочной инфекции из мокроты чаще всего выделяют Haemophilus influenzae и Streptococcus pneumoniae. Впрочем, нередко данные микроорганизмы выделяются и в период клинической ремиссии. Однако клинические признаки бронхолегочной инфекции служат показанием для назначения тетрациклина или ампициллина в течение 7—10 дней. Как правило, данная антибактериальная терапия проводится в амбулаторных условиях. В Великобритании весьма распространено длительное профилактическое использование антибиотиков у больных с хроническим бронхитом и эмфиземой легких в зимние месяцы. При этом, несмотря на то, что в значительной части случаев причиной обострения хронической бронхолегочной патологии является вирусная инфекция, результаты клинических исследований свидетельствуют, что использование антибиотиков по стандартной схеме характеризуется уменьшением длительности и выраженности эпизодов респираторной инфекции независимо от природы выделяемых возбудителей. В этой связи бактериоскопические и бактериологические исследования мокроты целесообразно проводить лишь в случаях сохраняющейся лихорадки, наличия болей в грудной клетке, гнойного характера мокроты на фоне применения общепринятой антибиотикотерапии.
Показано, что регулярные физические упражнения хотя и не сопровождаются улучшением функциональных показателей, но приводят к возрастанию толерантности к физическим нагрузкам и улучшению самочувствия пациентов. При этом с учетом характера заболеваний, предпочтение отдается дозированной ходьбе, а не физическим упражнениям с использованием велоэргометра, гимнастической стенки.
Нередко эффективны бронходилататоры, особенно в тех случаях, когда их бронхолитическое действие удается продемонстрировать в ходе острого лекарственного теста. Как известно, препараты этого ряда делятся на три группы: метилксантины, симпатомиметики с преимущественной 2-агонистической активностью и холиноблокаторы. Теофиллин, наиболее распространенный препарат из числа метилксантинов, назначают внутрь, ректально или парентерально. Наряду с собственно бронхолитическим эффектом этот препарат оказывает стимулирующее влияние на дыхательную функцию и обладает умеренным кардиотоническим и диуретическим действием. Селективные 2-агонисты, в частности альбутерол и метапротеренол, используют как в ингаляционной, так и в пероральной лекарственных формах. При этом выраженность их побочного кардиотоксического действия существенно уступает таковому изопротеренола. Антихолинергические препараты, прежде всего атропин, несмотря на отчетливый бронходилатирующий эффект, в прошлом имели ограниченное применение у лиц с хроническими обструктивными заболеваниями легких ввиду чрезмерного подавления бронхиальной секреции и высушивания слизистой оболочки бронхов, что ухудшало бронхиальный дренаж. Новые препараты из группы холиноблокаторов (ипратропиума бромид — атровент. — Примеч. пер.), назначаемые ингаляционно, оказывают менее выраженное воздействие на бронхиальную секрецию и потому весьма перспективны у пациентов данной категории.
Роль и место глюкокортикоидов в комплексной терапии больных с хроническим бронхитом и эмфиземой легких на сегодняшний день окончательно не определены. Учитывая, что препараты этого класса обусловливают развитие время-и дозозависимых побочных эффектов, необходимо разработать объективные критерии назначения этого вида терапии. Не вызывает сомнения тот факт, что у некоторых больных с хронической бронхолегочной патологией применение глюкокортикоидов характеризуется быстрым и выраженным положительным эффектом (противовоспалительным и бронходилатирующим). Поэтому прежде всего необходимо выделить контингент пациентов, чувствительных к лечению глюкокортикостероидами. Во-первых, это больные, у которых в мокроте или в периферической крови обнаруживают повышенное число эозинофилов. Общие же правила назначения глюкокортикостероидов больным с хроническим бронхитом и эмфиземой легких следующие: 1) препараты назначают лишь к тех случаях, когда оказалась неэффективной предшествующая терапия бронходилататорами; 2) начальная доза стероидов составляет в пересчете на преднизолон 30 мг/сут (один раз в день); 3) эффективность лечения глюкокортикостероидами следует контролировать спирометрическими показателями и показателями газового состава крови (при отсутствии их отчетливой положительной динамики лечение прекращается); 4) после того, как достигнута убедительная клинико-функциональная динамика, целесообразно уменьшить дозу препарата до минимально возможной, способной поддержать достигнутый эффект.
Пациентам с явлениями бронхиальной гиперсекреции безусловно показан бронхолегочный дренаж. Если же кашлевой механизм неэффективен или больной изнурен мучительным кашлем, весьма эффективен постуральный дренаж. Общеизвестно, что для разжижения мокроты широко используются экспекторанты и/или аэрозоли муколитических препаратов; однако, как показывают современные исследования, наиболее простым и действенным способом оптимального бронхиального дренажа является адекватная гидратация организма.
Наряду с улучшением бронхиального дренажа и оптимизацией бронхолитической терапии в последнее время широкое распространение получил метод дыхания с положительным давлением в конце выдоха.
В тех случаях, когда у больных с хроническим бронхитом и эмфиземой легких формируется стойкая и выраженная гипоксемия (Рао2<55 мм рт. ст.) и присоединяется декомпенсированное легочное сердце (см. гл. 191), показана длительная кислородотерапии. При этом адекватная оксигенация крови сопровождается возрастанием толерантности к физическим нагрузкам, снижением давления в малом круге кровообращения, регрессом явлений правожелудочковой декомпенсации.
Поскольку у значительной части больных с хроническими обструктивными заболеваниями легких (особенно при преобладании хронического бронхита) отмечается стойкая гипоксемия в ночные часы, наиболее выраженная в REM-периоде сна, особое значение приобретает ночная кислородотерапия. Однако при сравнении эффективности двух режимов кислородотерапии — ночного и круглосуточного — оказалось, что летальность в группе больных с выраженной дыхательной недостаточностью в последнем случае оказывается достоверно меньшей.
Вторичный эритроцитоз с повышением гематокритного числа до 50% и более представляет собой компенсаторный механизм, направленный на коррекцию хронической дыхательной недостаточности. Очевидно, в этой ситуации улучшение вентиляционной функции легких и газообмена с использованием заместительной кислородотерапии является наиболее физиологичным способом «ликвидации» эритроцитоза.
Выраженный эритроцитоз обусловливает повышение вязкости крови, что в свою очередь ведет к прогрессированию легочной гипертензии. В тех случаях, когда больные предъявляют жалобы на упорные головные боли, чувство тяжести в голове, что, как правило, наблюдается при повышении гематокритного числа более 55%, ощутимый субъективный эффект приносят повторные кровопускания. При этом показано, что наряду с субъективным улучшением в процессе проведения очередной процедуры возрастает сниженный до этого мозговой кровоток.
Дата добавления: 2015-07-22; просмотров: 2372;
