ПОДХОД К ПАЦИЕНТУ С ТРАВМОЙ ПОЗВОНОЧНИКА 4 страница
Перелом позвоночника и повреждение спинного мозга Подвывих атланта
Анкилозирование тазобедренного и плечевого суставов Иридоциклит (передний увеит)
Аортит, перикардит, нарушение проводимости (проводящей системы сердца)
Фиброз верхушечных сегментов легких
Амилоидоз
Синдром поражения конского хвоста Пострадиационная малигнизация
Диагностика
Хотя диагностика анкилозирующего спондилоартрита относительно несложна, она часто затягивается на многие годы. Calin и соавт. [15, 30] отмечают, что наличие четырех из пяти критериев анамнеза в 95% случаев свидетельствует о вероятности, а в 85% — о наличии анкилозирующего спондилоартрита. Этими критериями [15] являются: 1) возраст больного к началу заболевания ниже 40 лет; 2) постепенное развитие симптомов; 3) чувство дискомфорта в нижней части спины, испытываемое в течение по меньшей мере 3 мес; 4) утренняя скованность в области спины и 5) улучшение состояния под влиянием умеренных физических упражнений. Использование этих критериев поможет врачу в ранней диагностике анкилозирующего спондилоартрита и назначении соответствующего лечения.
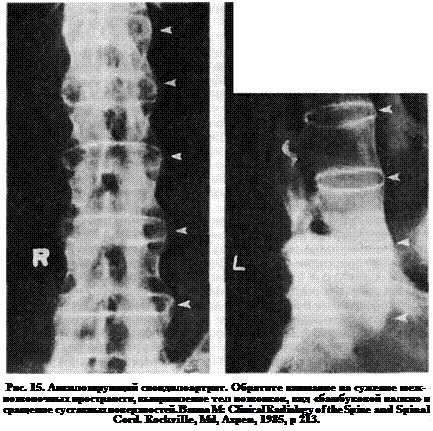
Важное значение в диагностике заболевания принадлежит рентгенографии. В большинстве случаев [20], хотя и не во всех [31], на рентгенограмме можно обнаружить двустороннее вовлечение в процесс крестцово-подвздошных сочленений. Вначале теряется четкость контуров элементов. Затем развивается сужение суставных щелей и, наконец, полное сращение позвонков. В других отделах позвоночника наблюдается остеопороз с «выпрямлением» тел позвонков (приобретением ими квадратной формы), видимым в боковой проекции. Развиваются краевые синдесмофиты и позвоночник принимает форму так называемой бамбуковой палки (рис. 15). Как «выпрямление» тел позвонков, так и синдесмофиты появляются вначале в поясничном отделе и прогрессируют в краниальном направлении.
Поражение периферических суставов на рентгенограммах обычно не выявляется. Однако в тазобедренных и плечевых суставах можно обнаружить существенные изменения вплоть до полного сращения при значительной продолжительности процесса. Наблюдается подвывих атланта, описанный в разделе о ревматоидном артрите.
Важно исключить возможность переломов, но из-за остеопо-роза и сращений это довольно трудно при обычной рентгенографии. Поэтому для обнаружения остро возникшего перелома может потребоваться компьютерная томография (КТ). Поразителен факт лабораторного выявления антигена HLA-B27 у 80—95% больных. Однако само по себе наличие HLA-B27 без клинических проявлений не является критерием к постановке диагноза, как и его отсутствие не может исключить этот диагноз. Фактически большинство людей, положительных на антиген HLA-B27, не страдают анкилозирующим спондилоартритом. В то же время возможно множество отклонений в лабораторных исследованиях. У 80% больных повышена скорость оседания эритроцитов (СОЭ). К сожалению, последний показатель не отражает степень развития процесса и эффективность лечения. Может наблюдаться умеренная нормоцитная анемия, как и слабое повышение активности
щелочной фосфатази, аспартатаминотрансферазы и креатинфо-сфокиназы. Тесты на ревматоидный фактор и антиядерные антитела отрицательные. Вместе с тем следует заметить, что данные лабораторных исследований не представляют особой ценности для врача неотложной помощи при постановке диагноза анкилозирующего спондилоартрита.
Лечение и направление к специалисту
Первостепенная задача врача неотложной помощи при лечении больного анкилозирующим спондилоартритом заключается в следующем: 1) снятие боли и 2) направление к специалисту, занимающемуся длительным лечением таких больных. Что касается купирования боли, то, как и при любом хроническом болевом синдроме, следует избегать применения наркотических анальгетиков (особенно парентеральных форм). Препаратом выбора является аспирин в адекватной дозировке: он стоит дешево и относите
льно редко имеет побочные действия. В случае точной дозировки многие пациенты отмечают значительное облегчение. При неэффективности аспирина можно использовать ненаркотические противовоспалительные средства, такие как напроксен, ибупро-фен или индометацин [23]. Следует избегать назначения стероидов, потому что они могут вызвать длительные серьезные осложнения. Одно время считали целесообразной терапию пенициллином, но сейчас от этого отказались [32].
Нельзя недооценивать роль своевременного обращения к специалисту. Только длительное лечение опытным врачом и физиотерапевтом может предотвратить или снизить негативные последствия повреждения позвоночника [23]. В этом случае следует придерживаться соответствующего режима лечения, отдыха, лечебной гимнастики и постуральной тренировки больного. Пациенту необходимо избегать напряженной физической нагрузки как на работе, так и в быту. Ему следует рекомендовать ежедневно 2—3 раза в день такие умеренные тренировочные занятия, как ходьба, плавание или другие физические упражнения. Спать следует на жестком матраце с подложенной под него доской. Следует также отказаться и от подушки, которая может способствовать формированию сгибательной деформации шейного отдела позвоночника.
ОСТЕОАРТРИТ ПОЗВОНОЧНИКА
Частота заболеваний
Среди всех заболеваний суставов остеоартрит, или их дегенеративное поражение, бесспорно, является наиболее частым. Фактически более чем у 80% лиц старше 65 лет имеются рентгенологические признаки данного заболевания [33]. Остеоартрит позвоночника рентгенологически обнаруживается примерно у половины населения старше 50 лет и у 75%—старше 65. Несмотря на крайне высокую частоту рентгенологически выявляемых признаков болезни, лишь 5—10% лиц старше 60 лет имеют клинические симптомы заболевания.
Аксиома: только у 1 из 10 пациентов с рентгенологическими признаками остеоар-трита имеются клинические проявления заболевания.
Патологическая физиология
В настоящее время этиология остеоартрита неизвестна, хотя [считается, что важную роль в развитии процесса имеют наследственная предрасположенность, гормональный и метаболический юакторы. Очень важна роль механического воздействия, которое наиболее часто поражает поясничный или шейный отделы позвоночника. Уязвимость поясничного отдела объясняется значительной нагрузкой на этот отдел. С другой стороны, подверженность ^повреждению шейного отдела обусловлена его большой подви
ясностью. Оба фактора вызывают возросшую механическую нагрузку и тем самым способствуют частому возникновению остеоартрита в этих областях.
Предрасполагающим фактором являются травма (растяжение связок, переломы или смещения), деформации позвоночника (сколиоз), чрезмерная нагрузка на позвоночник и неодинаковая длина ног. Любое нарушение, изменяющее биомеханику позвоночника, создает перегрузку в различных местах последнего и тем самым ускоряет развитие дегенеративного процесса.
Патологический процесс начинается с волокнисто-хрящевой ткани межпозвоночных дисков, которые в течение нескольких лет фиброзируются. Это приводит к уменьшению полости сустава, что отмечается при рентгенографии. В результате этого повышается давление на тела прилегающих к суставу позвонков с последующим субхондральным склерозом последних и формированием остеофитов по периферии дисков. Процесс может развиться в любой части тела позвонка и в случае близости спинного мозга или нервного корешка дает неврологические осложнения. В ранней стадии болезни часто наблюдается небольшое выпячивание вещества диска в заднебоковом отделе тела позвонка с какой-либо одной стороны. Часто оно направлено в межпозвоночное отверстие, и образовавшийся остеофит может вызывать сдавление нервного корешка.
Большинство движений позвоночника осуществляется в дуго-отростчатых суставах. Поэтому последние подвержены дегенеративным изменениям с последующим формированием остеофитов. Дугоотростчатые суставы составляют заднюю стенку межпозвоночного отверстия, поэтому выступающие вперед от суставной поверхности остеофиты могут повреждать нервные корешки. Задний корешок или его ганглий сдавливается чаще, чем передний, из-за его анатомического расположения в межпозвоночном отверстии. Этим объясняется более высокая частота чувствительных расстройств по сравнению с двигательными.
Поражение спинного мозга и миелопатии также могут встречаться в шейном и грудном отделах позвоночника. Спереди спинной мозг сдавливается остеофитами, дорсально выступающими от края межпозвоночного диска. Сзади может выгибаться желтая связка и, таким образом, затрагивать задние участки спинного мозга. Такое сочетание может вызвать первичное повреждение спинного мозга или вторичное в результате сдавления передней спинномозговой артерии, хотя последний механизм встречается редко.
Наконец, в поперечные отверстия могут выступать костные выросты, контактирующие с позвоночной артерией. В результате при повороте головы артерия может сдавливаться в противоположном повороту направлении вплоть до ее полной окклюзии. В противоположность ревматоидному артриту и анкилозирую-щему спондилоартриту при остеоартрите атлантоосевое сочленение в процесс вовлекается редко.
Клинические проявления
Необходимо иметь в виду, что у подавляющего большинства пациентов с рентгенологическими признаками остеоартрита заболевание протекает бессимптомно. Существуют лишь незначительные различия на рентгенограммах у больных с выраженной симптоматикой и у пациентов с бессимптомным течением болезни [34].
Спондилез шейного отдела. При наличии симптомов заболевания основной жалобой пациента является боль в области шеи. Обычно она начинает проявляться постепенно, хотя возможно и относительно острое начало в результате незначительной травмы. Боль принимает хронический характер с периодически возникающими обострениями, которые часто обусловлены физическим перенапряжением или падением барометрического давления (реагирование на холод, влажность). Другой постоянной жалобой является тугоподвижность шеи, особенно значительно проявляющаяся по утрам. После приема аспирина или местного согревания больные отмечают существенное стихание боли и уменьшение ригидности. Пациенты могут страдать от головных болей в области затылка, ослабевающих в течение дня. Боль в плече или в груди также может быть довольно сильной, хотя встречается редко. Нижние участки шейного отдела позвоночника поражаются гораздо чаще, чем верхние, поэтому, если отмечаются корешковые симптомы, следует ожидать поражения в области CVi—СуП. При этом почти всегда наблюдается одностороннее поражение проводящих путей. Больные испытывают боль, реже—онемение большого и указательного пальцев (Су,), так же как и среднего (CVII). При наличии миелопатии больные жалуются на слабовыраженные симптомы, такие как вялость или затруднения при завязывании шнурков на ботинках. При поражении кортико-спинального тракта могут появиться слабость нижних конечностей и некоторые затруднения при ходьбе. Однако почти во всех случаях кишечник и мочевой пузырь остаются интактными.
У незначительного числа пациентов случаются обмороки. Это происходит при сдавлении позвоночной артерии, которое вызывает сосудистую недостаточность при поворотах головы.
Физикальное обследование выявляет ригидность позвоночника и мышц, особенно в нижних отделах шеи. Иногда болезненные точки локализуются на уровне воспаленного сустава. Движения шеей ограничены, хотя поворот головы обычно не вызывает затруднений. На верхних конечностях может обнаруживаться ослабление чувствительности и снижение рефлексов. Появляются также слабость и атрофия мышц, хотя иногда очень трудно отдифференцировать, являются ли они результатом сдавления спинного Мозга или нервных корешков. В случае вовлечения в процесс пирамидного тракта при обследовании нижних конечностей выявляются судороги, усиление рефлексов, симптом Бабинского и слабость.
Грудной спондилез. Хотя остеоартрит поражает грудной отдел позвоночника значительно реже, чем шейный и поясничный, этот участок вовлекается в процесс у значительного числа больных.
Основной жалобой является боль. Наиболее часто она локализуется в средней или нижней части грудного отдела позвоночника, обычно с одной стороны. Боль часто возникает в спине, но может иррадиировать или переходить на грудную клетку и грудину в случае первичного поражения передних ветвей спинномозговых нервов. Боль может быть также результатом плеврита, поэтому необходимо исключить легочную или сердечную этиологию заболевания. Движения плечами или предплечьями усиливают боль.
При обследовании обнаруживается болезненность позвоночника и участков вдоль него, указывающая на очаги воспаления, которые могут быть и диффузными. Также может наблюдаться болезненность передней грудной стенки. Исследование чувствительности часто обнаруживает множество зон гиперестезии, что очень трудно отнести к одному проводящему пути. Так, в случае патологического процесса в шейном отделе может повреждаться пирамидный тракт, что при обследовании нижних конечностей проявляется поражением верхнего мотонейрона.
Поясничный спондилез. Как и в других участках, основным симптомом остеоартрита поясничного отдела позвоночника является боль. При классическом варианте больной жалуется на одностороннюю боль в нижней части спины, иррадиирующую в ягодицу, бедро и голень пораженной стороны. Может также отмечаться двусторонняя боль или ишиалгия. Общим симптомом является ригидность, которая ослабевает при умеренной активности, но почти всегда усиливается при физическом напряжении или поднятии тяжестей. Боль и ригидность имеют тенденцию к хрони-зации с периодическим возникновением обострений. Больные часто жалуются на онемение ягодицы и нижней конечности или ощущения, сходные с ударами электрического тока. Намного реже бывает безболевая клиника. В этом случае симптомы появляются незаметно, больные часто поступают после какой-либо травмы, с которой и связывают начало своего заболевания.
При обследовании выявляется болезненность по ходу позвоночника в сочетании со спазмом мышц спины. Эти явления обычно носят диффузный характер, хотя иногда имеют четко определенную локализацию. В случае ущемления нервного корешка в пояснично-крестцовом отделе будет отмечаться положительный симптом при поднимании выпрямленной ноги. Стоя, пациент может медленно, уменьшая таким образом боль, согнуть бедро и колено. При ходьбе отмечается незначительная, но заметная хромота. Наблюдается ограниченность движений во всех направлениях при сгибании бедра. Из-за спазма мышц и истинной деформации исчезает поясничный лордоз. Сдавление нервных корешков вызывает слабость, атрофию мышц и ослабление глубоких сухожильных рефлексов. Необходимо исследовать как длинный разгибатель большого пальца (тыльное сгибание большого пальца), так
и переднюю большеберцовую мышцу (тыльное сгибание стопы). Следует обратить внимание на признак возможного вовлечения верхнего мотонейрона при поражении шейного или грудного отдела позвоночника. Возможно также ослабление болевой чувствительности и реакции на покалывание иглой, однако локализация пораженных дерматомов не является достаточно надежным критерием при определении уровня повреждения [35].
Осложнения
Как указано выше, осложнения остеоартрита позвоночника в основном неврологические. Сдавление нервных корешков и спинного мозга происходит обычно постепенно с незаметным развитием симптомов. С другой стороны, дегенеративные изменения позвоночника предрасполагают к образованию острых грыж межпозвоночного диска. У небольшого числа пациентов сдавление позвоночной артерии может вызвать ишемический инсульт. У таких пациентов травма от чрезмерного разгибания шейного отдела позвоночника может стать фатальной. Во время разгибания спинной мозг сдавливается между заслоном остеофитов, выступающих кзади от краев дисков, и изгибом желтой связки, выпячивающимся кпереди. Таким образом, тяжелое повреждение спинного мозга может произойти даже без перелома или смещения (позвонка). При длительном течении заболевания расслабление прикреплений связок может явиться причиной подвывиха прилежащего позвонка, хотя серьезных неврологических расстройств при этом может и не возникнуть. Изредка из-за сдавливания пищевода большим остеофитом может наблюдаться ди-сфагия.
Серьезным осложнением, о котором необходимо помнить при лечении пациента с повреждениями позвоночника и особенно страдающего от болей в нижней части спины, является привыкание к наркотикам. У этих больных необходимо испробовать применение любых других анальгетиков, так как заболевание является хроническим и может потребовать многих лет лечения.
Аксиома: у пациентов со спондилезом шейного отдела позвоночника травма в результате разгибания даже без перелома или смещения может вызвать серьезные повреждения спинного мозга.
Диагностика
На ранних этапах развития болезни рентгенограммы позвоночника оказываются нормальными. По мере прогрессирования заболевания обнаруживается сужение межпозвоночных щелей и развитие субхондрального склероза. По краям дисков формируются остеофиты (костные шпоры), которые срастаются с остеофитами тел соседних позвонков (рис. 16). При длительном течении процесса в межпозвоночных щелях может накапливаться азот, который создает так называемую «картину вакуума». На ре-
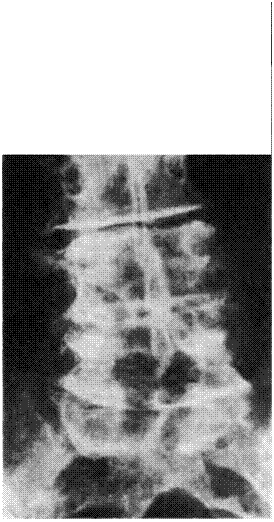 |  | ||
нтгенограмме также отмечается исчезновение хрящей суставных поверхностей и сужение межпозвоночных щелей с развитием суб-хондрального склероза тел позвонков. При деструкции элементов дугоотростчатого сочленения нижний суставной отросток может выдаваться в спинномозговое отверстие, что обнаруживается на рентгенограммах в косых проекциях шейного или поясничного отдела позвоночника. Вокруг суставных поверхностей формируются остеофиты. При дальнейшем прогрессировании процесса поражаются и шейный, и поясничный отделы позвоночника. Тяжесть симптомов при дегенеративном спондилите не коррелирует с выраженностью рентгенологических проявлений.
У пациентов с вовлечением спинного мозга или нервных корешков при диагностировании точного места ущемления и определении показаний к хирургическому вмешательству может помочь миелография.
В случае травмы тяжелые дегенеративные изменения шейного отдела могут затруднить исключение перелома. При высокой степени сомнений настоятельно рекомендуется томография или компьютерная томография.
Лечение и направление к специалисту
Пациенты с рентгенологическими признаками болезни, но без клинических ее проявлений в лечении не нуждаются. Терапия, направленная на снижение интенсивности болей, включает в себя постельный режим, местное согревание и анальгетики. Обычно высокоэффективен аспирин, но некоторые больные нуждаются в нестероидных противовоспалительных средствах. Иногда местная инъекция лидокаина со стероидным гормоном может дать быстрое и ощутимое облегчение боли, но она эффективна только в случае обнаружения при обследовании точно локализованной «триггерной точки». Перорального применения стероидов следует избегать. Мягкий шейный воротник иногда может помочь пациентам с симптомами заболевания шеи, а в некоторых случаях может оказаться полезным вытяжение шейного отдела позвоночника. После стабилизации состояния больного физиотерапевт должен обучить больного целому ряду двигательных упражнений для шеи и спины. При этом какие-либо энергичные манипуляции противопоказаны.
Г Все пациенты с жалобами или с неврологическими расстройствами должны направляться на дальнейшее тщательное лечение. Для снятия сдавления спинного мозга может потребоваться хирургическое вмешательство. Пациенты с симптомами поражения позвоночной артерии должны пройти артериографию, а для предотвращения тяжелых последствий полной окклюзии может потребоваться антикоагулянтная терапия или операция.
Список литературы
1. O'Sullivan А. К.. Capheart Е. Е. The prevalence of rheumatoid arthritis.—Ann. Int. Med., 1972, 76:573.
2. Bland J. H., David P. H., London M. G. Rheumatoid arthritis of the cervical spine.— Arch. Intern. Med., 1963, 112:892.
3. Bland J. H. Rheumatoid arthritis of the cervical spine.— Rheumatol., 1974, 1:319.
4. Martel W., Duff I.E. Pelvo-spondylitis in rheumatoid arthritis.— Radiology, 1961, 77:744.
5. Conlon P. W., Isdale I. C, Rose B. S. Rheumatoid arthritis of the cervical spine.— Ann. Rheum. Dis., 1966, 25:120.
6. Sharp J., Purser D. W. Spontaneous atlantoaxial dislocation in ankylosing spondylitis and rheumatoid arthritis.—Ann. Rheum. Dis., 1961, 20:47.
7. Matthews J. A. Atlantoaxial subluxation in rheumatoid arthritis.— Ann. Rheum. Dis., 1969, 28:260.
8. Ball J. Enthesophathy of rheumatoid and ankylosing spondylitics.— Ann. Rheum. Dis., 1971, 30:213.
9. Martel W. Pathogenesis of cervical discovertebral destruction in rheumatoid arthritis.—Arthritis Rheum., 1977, 20:1217.
10. Smith P. H., Benn R. Т., Sharp J. Natural history of rheumatoid cervical luxations.— Ann. Rheum. Dis., 1972, 21:431.
11. hdale I.C., Conlon P. W. Atlantoaxial subluxation: A 6-year follow-up report.— Ann. Rheum. Dis., 1971, 30:387.
12. Hersh A. H., Steelier R. M., Solomon W. M. et al. Heredity in ankylosing spondylitis. A study of 50 families.—Am. J. Hum. Gen., 1950, 2:391.
13. West H.F. Etiology of ankylosing spondylitis.— Ann. Rheum. Dis., 1949, 8:143.
14. Lawrence J.S. The prevalence of arthritis.— Br. J. Clin. Pract., 1963, 17:699.
15. Calin A., Fries J. F. Striking prevalence of ankylosing spondylitis in "healthy" W27 positive males and females.—N. Engl. J. Med., 1975, 293:835.
16. Cohen L. M., Mittal К. K., Schmid F. R. et al. Increased risk for spondylitis stigmata in apparently healthy HL-AW27 men.— Ann. Intern. Med., 1976, 84:1.
17. Baum J., Ziff M. The rarity of ankylosing spondylitis in the black race.— Arthritis Rheum., 1971, 14:12.
18. Schlosstein L., Terasaki P. I., Bluestone R. et al. High association of an HLA-A antigen W27 with ankylosing spondylitis. -N. Engl. J. Med., 1973, 228:704.
19. Brewerton D.A., Hart F.D., Nicholls A. et al. Ankylosing spondylitis and HL-A27.—Lancet, 1973. 1:904.
20. Goiethe H. S., Steven M. M., van der Linden et al. Evaluation of diagnostic criteria ankylosing spondylitis: A comparison of the Rome, New York, and modified New York criteria in patients with a positive clinical history screening test for ankylosing spondylitis.—Br. J. Rheumatol., 1985, 24:242.
21. Calin A. Ankylosing spondylitis.—Clin. Rheum. Dis., 1985, 11:41.
22. Deesomchok U., Tumrasvin T. Clinical study of Thai patients with ankylosing spondylitis.—Clin. Rheumatol., 1985, 4:76.
23. Calabro J. J. Sustained-release indomethacin in the management of ankylosing spondylitis.—Am. J. Med., 1985, 79:39.
24. Ogryzlo M.A., Rosen P.S. Ankylosing (Marie—Strumpel) spondylitis.— Postgrad. Med., 1969, 45:182.
25. Gran J. Т., Husby G. Ankylosing spondylitis: A comparative study of patients in an epidemiologic survey, and those admitted to a department of rheumatology.—J. Rheumatol., 1984, 11:788.
26. Woodruff F. V., Dewing S. B. Fracture of the cervical spine in patients with ankylosing spondylitis.— Radiology, 1963, 80:17.
27. Appelrouth D., Gottlieb N. Pulmonary manifestations of ankylosing spondylitis.—J. Rheumatol., 1975, 2:446.
28. Graham D. C. Leukemia following x-ray therapy for ankylosing spondylitis.—Arch. Intern. Med., 1960, 105:51.
29. Darby S. C, Nakashima E., Kato H. A parallel analysis of cancer mortality among atomic bomb survivors and patients with ankylosing spondylitis given x-ray therapy. J. Natl. Cancer Inst., 1985, 75:1.
30. Calin A., Porta J., Schurman D. et al. Comparing HLA B27 and an appropriate history: A new look at an old perspective. In HLA and Disease — Predisposition to Disease and Clinical Implications. Baltimore, Williams and Wilkins, 1977.
31. Gran J. Т., Husby G., Hordvik M. Spinal ankylosing spondylitis: A variant form of ankylosing spondylitis or a distinct disease entity?—Ann. Rheum. Dis., 1985, 44:368.
32. Steven M. M., Morrison M.. Sturrock R. D. Penicillamine in ankylosing spondylitis: A double blind placebo controlled trial.— J. Rheumatol., 1985, 12:735.
33. Lawrence L. J., Bremner J. M., Bier F. Osteoarthrosis: Prevalence in the population and relationship between symptoms and x-ray changes.—Ann. Rheum. Dis., 1966, 25:1.
34. Friedenberg Z., Miller W. Degenerative disc disease of the cervical spine.—J. Bone Joint Surg., 1963, 45A.-1171.
35. Davis L.. Martin J., Goldstein S. L. Sensory changes with herniated nucleus pulpo-sus.— J. Neurosurg., 1952, 9:133.
Глава 4 ОСТЕОПОРОЗ
ВВЕДЕНИЕ
Остеопороз—это клинический синдром, характеризующийся уменьшением общей массы костей скелета, в результате которого нарушается структура кости и возникают переломы. По оценкам специалистов в США 15—20 млн людей поражены этим синдромом. Приблизительно 1,3 млн переломов в год среди лиц старше 45 лет можно объяснить последствием остеопороза и оценить их в 3,8 млрд долл. ежегодно.
Кость состоит из органической основы (коллаген), импрегни-рованной минеральными солями, главным образом кальция и фосфора. Различают два основных вещества костной ткани человека в различных пропорциях: губчатое и компактное (корковое) вещество. Тела позвонков представлены главным образом губчатым веществом, тогда как бедренные кости — в основном плотным компактным веществом. В организме постоянно осуществляется процесс реконструкции костей с помощью остеокластов (рассасывание) и остеобластов (восстановление).
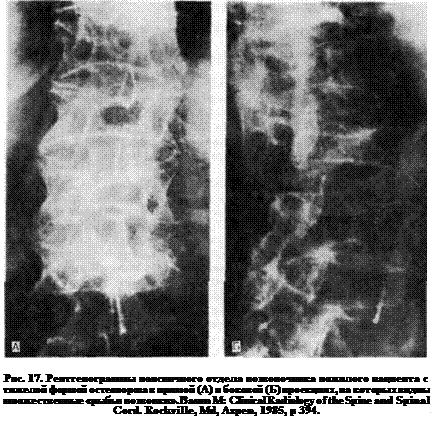
Кости достигают максимальной массы после тридцати лет, что может варьироваться в зависимости от пола (у мужчин позже, чем у женщин), расы (у людей черной раньше, чем белой), питания и общего состояния здоровья. Уменьшение костной массы может происходить в результате нарушения процессов восстановления, зависящего, как уже было отмечено, от пола, расы и других факторов. Например, у женщин губчатое вещество тел позвонков обычно начинает разрушаться в раннем зрелом возрасте и общая потеря костной массы может достигать 45% [2], а переломы наиболее часто встречаются в возрасте 55—75 лет. Однако масса компактного вещества костей остается постоянной до менопаузы, когда быстро нарастает рассасывание. В противоположность этому у мужчин разрушается лишь 14% массы тел позвонков и еще меньший объем компактного вещества кости. Это уменьшение массы костей в основном ведет к возрастанию частоты переломов при остеопорозе (рис. 17).
этиология
Причина первичного остеопороза неизвестна. Регуляция костной массы зависит от множества факторов. Наличие специфических типов клеток, системные гормоны, местные факторы, диета, пищеварительная и выделительная функции, а также внешние физические силы—все это играет роль в формировании, состоянии и обновлении костной ткани. Гистологически и биохимически доказано многообразие остеопороза. В одних случаях это— усиленное рассасывание, в других—сниженное костеобразова-ние. Следовательно, к остеопорозу может привести множество
причин, как каждая в отдельности, так и в сочетании их друг с другом.
Две возможные причины особенно важны: дефицит эстрогенов и кальция. Остеопороз быстро прогрессирует после менопаузы и преждевременно после двусторонней овариэктомии. Если дефицит эстрогенов восполнять экзогенно, то снижение костной массы предотвращается как благодаря коррекции скелета, так и вследствие увеличения всасывания кальция в кишечнике с одновременным уменьшением его выведения почками [3]. Дефицит кальция вызывает остеопороз у экспериментальных животных: доказано наличие статистической корреляции между остеопорозом и недостаточным потреблением кальция. Добавление кальция в диету значительно снижает скорость уменьшения костной массы [1—3].
Рассасывание кости также усиливается при иммобилизации органа, алкоголизме, высоком содержании фосфатов в пище, недостатке витамина D, кортикостероидной терапии, тиреотоксикозе, белково-энергетической недостаточности, при наличии множественных эндокринопатий и новообразований [2, 3].
КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ
Пациенты с остеопорозом могут попасть в лечебное учреждение в одном из трех случаев: с острой болью, с хронической болью или без боли (случайное обнаружение).
У пациентов с острой болью в спине и остеопорозом обычно выявляют болезненность по средней линии спины и переломы тел позвонков. В большинстве случаев боль вторична и обусловлена спазмом мышцы, выпрямляющей позвоночник. Травма обычно незначительна и связана с повседневной активностью— сгибанием, подниманием тяжести или кашлем. Переломы тел позвонков могут варьироваться от микропереломов до полного сплющивания с образованием клина из его переднего сегмента, но с сохранением заднего сегмента, что оставляет нервные корешки и спинной мозг интактными. У женщин переломы бывают чаще, чем у мужчин. Поражаются в основном позвонки между TVIII — Ьш, несущие наибольшую весовую нагрузку, что вызывает укорочение роста. При множественных переломах развивается значительный кифоз, ведущий к состоянию, называемому «горб вдовы».
Дата добавления: 2015-06-12; просмотров: 788;
