Корешковые инсульты
При патологии радикуло-медуллярной артерии возможны не только спинальные сосудистые поражения. Намечается выделение изолированного корешкового сосудистого синдрома, истинной сосудистой нейропатии вследствие поражения vasa nervorum. Реальность геморрагического ее варианта подтверждается патоморфологической верификацией одного случая (Бротман М.К., 1975—рис. 4.36).

Рис. 4.36. Внутриствольное кровоизлияние в корешок S3. Окраска по ван Гизону. Увелич. 200 (по М.К.Бротману, 1975).
Клинические черты этого синдрома, чаще, видимо, ише-мического, не были очерчены. Картина не завершена и в настоящее время. Один из вариантов следующий: инсультооб-разное начало; развитие частично обратимых, но со стойкими остаточными нарушениями явлений выпадения, одинаково интенсивных как в двигательной, так и чувствительной сферах; если началу корешкового инсульта предшествуют боли, они обычно некорешковые (это не компрессия корешка, а сосудистый процесс в нем); субъективные расстройства в чувствительной сфере могут казаться явлениями раздражения (парестезии), в действительности же это симптомы выпадения в эпикритических «контролирующих» системах.
Вот отдельные примеры. В первом из них дискогенная природа маловероятна, а аномальный пояснично-крестцо-вый переход лишь «свидетель» возможной откликаемости сосудов этой неблагополучной области. О сосудистом характере процесса в корешке говорит не только инсультооб-разное начало, но и сочетание с пароксизмально-сосудис-тым характером процесса и в мозге, где вазомоторные проявления ассоциированной глазной мигрени тоже обнаруживают наклонность к остаточным ишемическим нарушениям.
Больной С, 31 год.С 10-летнего возраста страдает приступами: после полуминутной ауры в форме сужения поля зрения появляются нерезкие боли в зоне левого или правого лобного бугра («как комок») с тошнотой, непереносимостью шума и света, общей слабостью и сонливостью. После сна или приема анальгетиков чувствует себя хорошо. В 12 лет травма брюшной стенки с последующим удалением селезенки, приступы участились — от одного до двух-трех в месяц. Однажды во время приступа повысилось артериальное давление до 170/90. С детства не переносит баню: появляется болезненное сердцебиение.
Семь месяцев назад, проснувшись, отметил слабость в правой ноге — она «шлепала», перестал ощущать уколы и прикосновение к стопе. Два месяца назад, когда указанные явления стали уменьшаться, вновь, проснувшись, отметил рецидив — нечувствительность уже в более широкой зоне, стопа стала шлепать при ходьбе, и в настоящее время сила разгибателей стопы равна почти нулю, сила задних мышц бедра и голени — 4,5 баллам. Негрубые дизрафические черты: чуть вдавлена грудина, оволо-
8—886
Ортопедическая неврология. Синдромология
сение ромба Михаэлиса, стеноз позвоночного канала, нарушение тропизма суставов LySi, тупой пояснично-крест-цовый угол. Вертебрального синдрома нет. Справа чуть гипотрофичны передняя большеберцовая и ягодичные мышцы, почти полная анестезия в дерматоме Ls, особенно в дистальных отделах, очень легкая гипоальгезия в зоне S^ Лабораторные данные в норме. На краниограмме расширение диплоических вен в заднелобной и заднеза-тылочной областях. Запись офтальмолога: диски зрительных нервов бледно-розовые, их границы четкие, артерии резко сужены, вены не расширены.
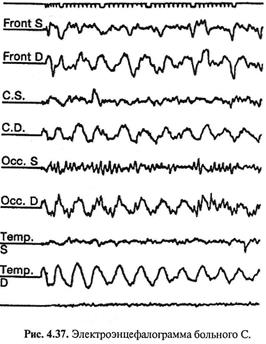
На электроэнцефалограмме в правом полушарии с преобладанием в височной области регистрируются высокоамплитудные (100-125 мкВ) волны. Их пароксизмы достигают 200 мкВ после гипервентиляции (рис. 4.37).
Локализация процесса, приведшего к парезу стопы, не вызывает сомнения: корешковый нерв Нажотта L5, т.е. внутрипозвоночный эпидуральный участок корешка, в котором проходят и волокна чувствительности (глубокой и поверхностной), и двигательные. Это не переднероговой вариант «парализующего ишиаса», нет ни одного спиналь-ного синдрома.
Следовательно, это ишемия не в радикуло-медуллярной артерии, а в корешковых vasa nervorum. О сосудистом характере процесса свидетельствует сочетание с другим, несомненно вазомоторным заболеванием — офтальмической мигренью. И церебральные пароксизмы проявили себя электроэнцефалографическими свидетельствами очаговости. Об ишемическом характере корешкового процесса говорит и инсультообразное начало без болевой фазы, и тотальность поражения корешка. В данном наблюдении нет ни сенсорных, ни миофасциальных компонентов вертебрального синдрома. Вертебральный компонент (аномалия пояснич-но-крестцового перехода), если он и имеется, то только в качестве свидетельства врожденной дефектности пояс-
нично-крестцовой зоны, что обусловило выбор ее для топической реализации инсульта. В четкой форме вертебральный фактор выступает и в других наблюдениях.
Больная Г., 25 лет.Работая детским стоматологом, она обычно садится на стульчик, повернувшись всем туловищем к пациенту и наклоняясь к нему. Два месяца назад стопа внезапно стала «шлепать» при ходьбе, наружные отделы голени и стопа стали ощущаться как «хрустальные», любое прикосновение к ним стало вызывать неприятное чувство. Теплая вода ощущается как горячая, а прохладная — как ледяная. Из анамнеза: 8 лет назад после серии простудных заболеваний стала плохо переносить холод. Ноги, которые до того «горели», стали мерзнуть. 5 лет назад — тяжелая нефропатия беременных, повышение АД. Нефроптоз. После родов артериальное давление нормализовалось.
К моменту осмотра объем активного разгибания правой стопы ограничен, сила разгибателя первого пальца — 2 балла, гипоальгезия (почти анальгезия) ограничивается дерматомом L5, а в более широкой зоне бывшей «хрустальное™» — гиперпатия. Снижение глубокой чувствительности в большом пальце. Вертебрального синдрома нет: ни «болевых точек», ни деформации, ни ограничений объема движений. На спондилограммах — легкий ретро-спондилолистез Ц/ над Liv, скошенность переднего верхнего угла тела последнего, уплотнение близлежащих отделов позвонка. На ЯМР-томограмме — диск Lv-vi выше всех вышележащих (отечен), деформирован верхний край, он двугорбый.
Внезапность появления признаков поражения корешка 1.5 у больной с переходным Lvi позвонком и остеохондрозом Lv-vi, начало с признаков выпадения как в двигательной, так и чувствительной сфере без болевых явлений раздражения позволяют считать процесс не просто механически-компрессионным. Нет обязательной для него болевой стадии. Это не вариант «парализующего ишиаса», при котором тоже может отсутствовать болевая стадия, обусловленная переднероговым поражением: нет других миелопатических признаков. Это, следовательно, инсульт корешковый, в бассейне корешковых артерий.
Описанную картину могла бы обусловить не только ишемия корешка, но и его механическое повреждение форами-нальной грыжей, чего не оказалось, судя по ЯМР-картине, на сагиттальных и аксиальных срезах. Имел место, видимо, спазм vasa nervorum корешка L5 у больной с декомпенсацией вегетативно-сосудистой дистонии (см. анамнез) на уровне пораженного диска. Пока не будет убедительных радику-лографических прижизненных верификаций, приходится опираться на клинический анализ, искать косвенные признаки сосудистого характера процесса в корешке, изучать различные варианты заболевания. Рассмотрим в этой связи следующее наблюдение.
Больной Ю., 73 лет.Прослежен в связи с ремиттиру-ющей люмбальгией в течение 34-х лет (см. его историю болезни в данной главе - 4.1.1.1). Через пять лет после последнего приступа люмбальгии было обострение в форме подгрушевидной перемежающейся хромоты, затем боли в ишиокруральных мышцах (ночная бицепсоди-ния) слева. За три года до поступления в отделение проведена аденомэктомия. В последующем — венозная не-
Глава IV. Синдромы поясничного остеохондроза
достаточность в нижних конечностях, послеоперационный тромбофлебоз. За два месяца до поступления — эпизод правостороннего гонартроза. В течение месяца было два ночных эпизода интенсивных болей в промежности, при которых помогали высокое положение ног и тазовые теплые ванны. Вскоре стал испытывать мозжащие и жгучие боли в правом коленном суставе, в двуглавой мышце бедра и головке малоберцовой кости. Была отечность в медиальных отделах коленного сустава и в стопе. Затем после двухнедельного благополучия возникло жестокое люмбаго. Утром в момент поворота в постели в небольшой области поясницы почувствовал нестерпимую боль, больше слева, особенно при попытках изменить положение таза. Была резко болезненна слева пальпация сустава L|V-v, средней ягодичной мышцы и узла Корнели-уса в разгибателе спины на уровне Цн. Приступу люмбаго предшествовали и сопутствовали запоры. Поступил в клинику 10.02.92 г. Боли с каждым днем становились все сильнее, особенно к концу ночи и по утрам. Они распространились на левую икроножную мышцу, задние отделы бедра. Развилась рефлекторная задержка мочи, разрешившаяся через день на фоне обезболивающей терапии. Было диагностировано обострение латентного пиелонефрита, повысилось артериальное давление. Выяснилось, что кроме этой сосудистой дисфункции (+ упомянутые венозные нарушения) у больного уже в течение года изредка наблюдается неустойчивость тела при подъеме по лестнице — покачивается назад. Выявились легкие мозжечковые нарушения, видимо, сосудистые. Появились ощущения онемения и гипоалыезия (снижение глубокой чувствительности) в I-II пальцах ноги. Сила в сгибателях и разгибателях бедра, а также в ишиокруральных мышцах уменьшилась до четырех баллов, в разгибателе I пальца — 2 балла. Не вызывался ахиллов рефлекс. При вызывании симптома Ласега слева (30°) — резкая боль в глубине икры. Ограничен объем приведения левого колена к правому плечу, при этом появляется боль в ягодице, крестце. Напряжена двуглавая мышца бедра. Поясничный лордоз сглажен, негрубый гомологичный сколиоз. Отсутствие миофиксации в зоне Lm-Liv- Мышечная гипотония в этой области. Резкая болезненность межостистых связок Liv-v и Lv-S|, менее резкая — в области седалищного шипа, в передней большеберцовой, в икроножной и камбаловидной мышцах.
Все попытки местного и общего обезболивающего воздействия были малоэффективны. Боли значительно уменьшались только после крепкого чая, но особенно за-
метно под воздействием эуфиллина в системе с димедролом и новокаином. Однажды, когда медсестра по ошибке не включила в систему эуфиллин, обезболивающий эффект не наступил. Боли начинали уменьшаться на 7-8 минуте и полностью исчезали к 40-45 минуте, появляясь вновь через 12-14 часов. Существенных вегетативных сдвигов в ноге не было: очень легкая цианотичность стопы, кожа чуть холоднее, чем справа. Тепловизионное исследование выявило пестрый рисунок, участки «гиперсвечения», видимо, в связи с тромбозом глубоких вен.
Реовазограмма: умеренный дефицит пульсового кровенаполнения, больше справа на фоне спазма артериальных сосудов ног. Венозный отток не нарушен. Проба с нитроглицерином частично восстанавливает кровоток и снижает тонус сосудов (см. рис. 4.37).
На MP-томограммах: сглажен поясничный лордоз. При достаточной высоте дисков L|V-v и Lv-S| они выпячены парамедианно на уровне Liv-v и Lv-S|, медианно — Liv-v- В сагиттальном срезе — рыхлый контур дефектного заднего нижнего угла тела Ly (см. рис. 4.38).
В связи с резким усилением болей при частых попытках повернуться в постели из положения на животе опирался на согнутые локти. К четвертому дню развилась картина нейропатии правого локтевого нерва.
Диагноз: Радикулопатия L5-Si и стеносолия слева в связи: а) с давней парамедианной грыжей l_iv-v, свежей грыжей Ly-Si и с легким срединным спондилопатическим дефектом заднего нижнего угла тела Цд стеноз позвоночного канала; б) с застойно-венозным и постаденомэкто-мическими нарушениями в малом тазу; в) с рефлекторными эуфиллинозависимыми спастическими реакциями корешковых vasa nervorm.
Лечение в первые дни: дегидратация, анальгетики, затем упомянутые сосудистые препараты, массаж, диади-намические токи, уроантисептики. Пробыл в клинике семь недель. Боли прошли, стало нормальным артериальное давление, восстановился ахиллов рефлекс. Слабость в ноге оставалась еще через два года, а ощущение онемения первых двух пальцев ноги так и не исчезло.
Сосудистый характер типично корешкового поражения в данном наблюдении подтверждается рядом фактов.
1. Заболеванию предшествовали эпизоды болей в промежности, при которых помогали высокое положение ног и горячие местные ванночки. Заболеванию предшествовал и эпизод застойной бицепсодинии, также связанный с за-
|
Рис. 4.38. Поражение НДС (схема): 1 — болезнь Бехтерева; 2 — остеохондроз; 3 — спон-дилоз; 4 — гемангиома; 5 — остеома; 6 — туберкулезный спондилит; 7 — компрессионный перелом; 8 — гормональная спондилопа-тия; 9 — платиспондилия; 10 — брадиспонди-лия при спондилоэпифизарной дисплазии.
Ортопедическая неврология. Синдромология
стоем в малом тазу. У больного были проявления венотром-боза не только в малом тазу, но и в ногах. За процесс в малом таз/ говорили и ограничение объема приведения колена к противоположному плечу, и болезненность седалищного шипа. Застою в малом тазу способствовали возникшие к началу заболевания запоры. Напомним, что большая часть венозного сплетения позвоночного канала располагается между задней продольной связкой и боковыми частями задних отделов фиброзного кольца в том месте, где оно прикрепляется к лимбусу. В этой-то зоне, в задних отделах лим-буса и выявлены у больного явления деструкции в зоне расположения вен, уносящих кровь из корешка.
2. Вазоспастический компонент заболевания подтверждался фактом его эуфиллинозависимости, повышением артериального давления (видимо, ренального генеза) в период обострения корешкового синдрома, спастическим характером реовазографической кривой, а также «готовностью» и других нервных стволов к нейропатии (туннельный синдром правого локтевого нерва).
3. Диссоциация между грубостью корешковых явлений выпадения и относительно небольшими по объему грыжами дисков — их явно недостаточно для столь тяжелого механического повреждения корешка.
На основании существующих морфологических и наших клинических данных обращаем внимание на следующие положения.
1. Кроме инсультов в бассейне радикуло-медуллярных артерий встречаются инсульты локально-корешковые.
2. Корешковые инсульты бывают вертеброгенными (локальными, дистантными) и невертеброгенными. Предстоит разработка их клинических вариантов, уточнение роли врожденных и приобретенных факторов их формирования. В настоящее время намечаются лишь отдельные черты инсульта корешка в отличие от его компрессии. Это внезапное начало с явлений выпадения в двигательной сфере, отсутствие болевого корешкового дебюта; сенсорные нарушения — парестезии тоже представляются явлениями не раздражения, а выпадения со стороны более жадных к кислороду толстых волокон эпикритической чувствительности. Это и наличие общеорганизменных проявлений вазодистонии, а в некоторых случаях — эуфиллинозависимости болей.
3. Судя по нашим наблюдениям, наиболее подвержен инсульту корешок Ls. Это согласуется с экспериментальными данными В.И.Клевцева и А.А.Скоромца (1969) об особой подверженности к спазму сосудов данного корешка.
С учетом этого относительно патогномонического комплекса острого радикуло- (не радикуло-медуллярного) ише-мического синдрома может быть начато детальное изучение различных вариантов данного заболевания. Кроме приведенных клинических диагностических критериев может быть интересна и общебиологическая особенность острой ишемии корешка: она как бы не взывает к активной защите, не сопровождается болевой сигнализацией. Есть только немые свидетельства гибели корешка. Последующая компенсация происходит, видимо, лишь за счет здоровых соседних нервных структур.
Дата добавления: 2015-04-07; просмотров: 1192;
