ПЕРЕМЕЖАЮЩАЯСЯ ПРИНУДИТЕЛЬНАЯ
ВЕНТИЛЯЦИЯ ЛЁГКИХ * jwtoti v. i ;
f
Широко используемым методом ВВЛ является перемежающаяся принудительная вентиляция лёгких (ППВЛ), называемая в зарубежной литературе Intermittent mandatory ventilation (IMV). ППВЛ была предложена J.В.Downs и соавт. (1971), в отечественной практике впервые применена В.В.Алекси-Месхишвили и А.П.Николюком (1981). Сущность метода заключается в следующем: больной дышит самостоятельно через контур респиратора, но через заданные промежутки времени осуществляется один аппаратный вдох с заданным дыха-
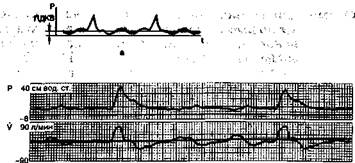
Рис. 11.1. Режим перемежающейся принудительной вентиляции лёгких. Теоретические (а) и реальные (6) кривые давления (Р) и потока (V) в дыхательных путях.
тельным объемом (рис.11.1). В современных респираторах, как правило, используется система, позволяющая синхронизировать начало аппаратного вдоха с началом очередной дыхательной попытки больного, т.е. синхронизированная ППВЛ, или СППВЛ (Synchronized IMV — SIMV). В прошлом такая синхронизация осуществлялась выбором попытки больного (например, каждая четвертая, или восьмая, или двенадцатая и т.д.). В современных многофункциональных респираторах задается частота принудительных вдохов в минуту и аппарат автоматически «подстраивается» под очередной вдох с небольшим дрейфом во времени.
Во время ППВЛ больной выполняет работу дыхания в промежутках между принудительными вдохами, а также во время попытки вдоха, запускающей триггер. Следовательно, работа дыхания при ППВЛ зависит от частоты самостоятельных и принудительных вдохов, а также от чувствительности триггера. Относительно последней — см. главу 10. Что же касается частоты дыхания, то, естественно, чем чаще принудительные вдохи, тем меньше работа дыхания, выполняемая больным [Santak В. et al., 1991; Kirby R.R., 1994].
При ППВЛ используют «рампообразную» кривую потока, позволяющую респиратору быстро «подхватить» вдох больного. По понятным причинам (см. главу 4) не следует допускать снижения давления в дыхательных путях во время попытки вдоха ниже атмосферного, поэтому, как и при поддержке дыхания давлением, во время ППВЛ следует обязательно использовать ПДКВ, которое в современных аппаратах поддерживается автоматически регулируемым потоком газа, подаваемым в дыхательные пути. Это также облегчает самостоятельный вдох и уменьшает работу дыхательных мышц даже в
период «молчания» триггера. Кроме того, показано, что снижение давления во время периодов самостоятельного дыхания ниже атмосферного может у ряда больных вызвать отек лёгких [Navarrete-Navarro P. et al., 1989].
Во время ППВЛ частота дыхания и продолжительность фаз дыхательного цикла определяются как частотой дыхания больного, так и частотой принудительных вдохов аппарата. Зная установленное число последних и видя на мониторе частоту дыхания, можно легко определить, сколько самостоятельных вдохов в минуту делает сам больной:
частота самостоятельных вдохов = частота дыхания -- установленная частота принудительных вдохов.
Этот параметр является одним из главных при мониторинге ППВЛ. Одной из основных задач ППВЛ считается облегчение перевода больного с ИВЛ на спонтанное дыхание [Лев-шанков А.И. и др., 1992; Лихванцев В.В., Смирнова В.И., 1993; Douglas M.E., Downs J.B., 1980, и др.]. Более благоприятные результаты получены при применении её «в чистом виде» у больных, которым ИВЛ была начата в связи с вентиляционной дыхательной недостаточностью, гиповентиляцией, нарушением функции дыхательных мышц [Лескин Г.С., Кассиль В.Л., 1995]. В виде единственного самостоятельного режима респираторной поддержки ППВЛ применяют редко.
Весьма перспективной модификацией является ППВЛ с принудительным поддержанием заданной минутной вентиляции (Extended mandatory minute volume — EMMV), что позволяет избежать гиповентиляции лёгких. При этом режиме врач устанавливает предел МОД, ниже которого суммарный уровень вентиляции (сумма минутных объемов самостоятельного и принудительного дыхания) не должен снижаться. Когда у больного наступает выраженное урежение дыхания или оно становится слишком поверхностным, респиратор автоматически увеличивает частоту принудительных вдохов до тех пор, пока суммарный МОД не станет на 1 л/мин или на 10 % больше заданного уровня безопасности. Если же спонтанный МОД больного начинает увеличиваться, аппарат также автоматически урежает принудительные вдохи; если минутный объем спонтанного дыхания становится больше заданного, принудительные вдохи вообще прекращаются. В последнем случае может возникнуть определенная опасность: микропроцессор респиратора анализирует именно МОД, а не каждый дыхательный объем. При значительной частоте самостоятельного дыхания, даже при малых дыхательных объемах, МОД может сильно возрасти и респиратор при включенном режиме EMMV прекратит респираторную поддержку. Следовательно, во вре-
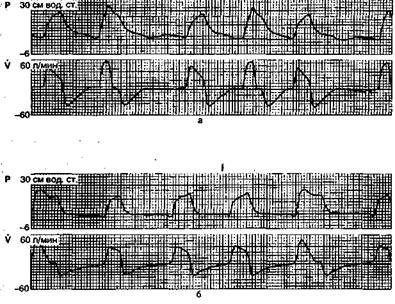
Рис. 11.2. Сочетание режимов поддержки дыхания давлением и перемежающейся принудительной вентиляции лёгких. Кривые давления (Р) и потока (V) в дыхательных путях. '••
а — в начале перехода с ИВЛ на ВВЛ; после адаптации к режиму ВВЛ.
мя применения данного метода необходим мониторинг вентиляционных параметров. Предотвратить снижение альвеолярной вентиляции, связанное с тахипноэ, можно, используя сочетание режима EMMV с поддержкой давлением.
Метод ППВЛ легко сочетается с другими способами ВВЛ, особенно эффективно его сочетание с поддержкой вентиляции давлением (см. главу 10). Это позволяет дозированно управлять участием больного в акте дыхания и, следовательно, работой, которую затрачивает пациент на вентиляцию лёгких. Как правило, именно с этого сочетания чаще всего и начинают переход от ИВЛ к ВВЛ. Каждый самостоятельный вдох больного сопровождается поддержкой давлением, и на этом фоне с заданной частотой происходит аппаратный вдох (рис. 11.2). Таким образом, для ППВЛ характерно:
— частота дыхания определяется больным, но её может регулировать и врач;
— минутный объем вентиляции складывается из МОД самостоятельного дыхания и МОД принудительных вдохов;
— работу дыхания больного можно регулировать, меняя частоту принудительных вдохов;
— метод легко совместим с поддержкой вентиляции давлением.
Переход от ИВЛ к ППВЛ даже при ПДКВ 8—12 см вод.ст. сопровождается снижением давления в плевральных полостях и обоих предсердиях [Navarrete-Navarro P. et al., 1989], повышением сердечного выброса на 15 % , снижением диастоли-ческого и среднего давлений в легочной артерии, а также общепериферического и общелегочного сосудистого сопротивления. Легочный венозный шунт снижается на 21 % , на 16 % повышается РаСО2 и на 10 % транспорт СО2 [Цховребов С.В., Герег В.В., 1987]. Интересно, что при переходе от ИВЛ с ПДКВ 5 см вод .ст. к ППВЛ с таким же уровнем ПДКВ авторы отметили увеличение РаСОз с 36,3 до 41,6 мм рт.ст., но при повышении ПДКВ до 8—12 см вод.ст. РаС(>2 вновь снижалось до 37,4 мм рт.ст.
Ряд исследований показал, что при переходе от ИВЛ или триггерной ВВЛ к ППВЛ у большинства больных уменьшается степень респираторного алкалоза и в то же время им не требуется применения больших доз седативных препаратов [Kirby R.R., 1994]. С другой стороны, не установлено достоверной разницы в продукции СО£, потреблении кислорода и работе дыхания между ИВЛ и ППВЛ [Groeger J.C. et al., 1989].
Существует мнение, что применение синхронизированной ППВЛ — наилучший способ постепенного прекращения респираторной поддержки, пригодный для больных с любыми формами ОДН [Jounieaux V. et al., 1994], однако с этим трудно согласиться. В клинической практике мы обычно начинаем с сочетанного использования ППВЛ и поддержки давлением. Если ИВЛ проводили с ПДКВ, уровень последнего сохраняем, если ПДКВ не использовали, повышаем давление в конце выдоха до 8—10 см вод.ст. Вначале частоту принудительных вдохов устанавливаем равной частоте вентиляции во время ИВЛ. Если больной был хорошо адаптирован к режиму вентиляции, самостоятельные вдохи не появляются. Практически продолжается ИВЛ. Затем начинаем постепенно снижать частоту принудительных вдохов. На каком-то этапе появляются попытки самостоятельных вдохов, в ответ на которые респиратор подает в дыхательные пути поток газа в режиме поддержки давлением и через заданные промежутки времени производит принудительный вдох с объемом, равным Vj при предыдущей ИВЛ. Далее постепенно, каждые 30—40 мин, уменьшаем на 2 цикла в минуту частоту принудительных вдохов, увеличивая тем самым удельный вес самостоятельного
дыхания в обеспечении минутной вентиляции лёгких. При этом, как уже отмечалось, за больным должен быть установлен самый строгий контроль. Об этом уже достаточно говорилось в предыдущей главе, но вопрос настолько важен, что считаем нужным повторить: увеличение частоты самостоятельного дыхания, участие вспомогательных мышц, общее беспокойство, снижение SaO2 по данным пульсоксиметрии, ухудшение механических свойств лёгких — показания к увеличению частоты принудительных вдохов или возвращению к ИВЛ.
Если частоту принудительных вдохов без ущерба для больного удается снизить до 3—4 в минуту, далее можно идти двумя путями: вообще отказаться от ППВЛ и начать постепенно снижать задаваемое давление поддержки, как описано в главе 10, или начать снижение давления поддержки до нуля, а затем, если состояние больного остается стабильным, продолжать урежение принудительных вдохов до 1 в 2 мин. После 1—2ч такой вентиляции можно переходить к СДППД. Впрочем, бывают исключения. У больной с тяжелой формой ботулизма, осложнившегося сепсисом, которой ИВЛ проводили в течение 37 сут, процесс прекращения ИВЛ с помощью указанных методов занял 12 сут, причем в течение последних трех дней частота принудительных вдохов при ППВЛ без поддержки давлением составляла 4 в минуту, а на ночь приходилось увеличивать её до 6—8 мин и добавлять поддержку давлением 10—12 см вод.ст.
В другом наблюдении у больного 66 лет после операции по поводу рака пищевода развилась тяжелая дыхательная недостаточность, вызванная двусторонней пневмонией. После 8 сут ИВЛ состояние больного начало улучшаться, и мы сочли возможным перейти на ППВЛ с поддержкой давлением. Однако, когда частоту принудительных вдохов довели до 10 в минуту и у больного появилось самостоятельное дыхание, он начал активно сопротивляться каждому принудительному вдоху. Мы были вынуждены исключить режим ППВЛ и продолжали только поддержку давлением. Прекращение ВВЛ заняло 6 сут.
Следует подчеркнуть, что при проведении ППВЛ противопоказано применение любых препаратов, угнетающих самостоятельное дыхание (седативные, наркотические средства и др.). Несоблюдение этого правила может привести к развитию гиперкапнии с непредсказуемыми последствиями [Kirby R., 1994].
Клинический опыт показал, что существенных различий между ППВЛ и синхронизированной ППВЛ (IMV и SIMV) выявить не удается [Кассиль В.Л., 1993]. При правильно подобранном режиме больные не замечают разницы, хотя прину-
дительный вдох может совпасть со спонтанным выдохом. Никаких различий в параметрах газообмена и гемодинамики также не отмечено.
Как уже отмечалось в главе 9, в последние годы четко прослеживается тенденция как можно раньше переходить от ИВЛ к ВВЛ, что имеет свои обоснования. Сочетанное применение ППВЛ с поддержкой давлением лучше всего, на наш взгляд, позволяет решить эту задачу.
Дата добавления: 2015-03-09; просмотров: 928;
