Клинический случай. Мужчина в возрасте 32 лет обратился к врачу с жалобами на затруднение глотания, появившееся 4 года назад
Мужчина в возрасте 32 лет обратился к врачу с жалобами на затруднение глотания, появившееся 4 года назад. Через 2—3 с после проглатывания любой твердой пищи он отмечает чувство сдавливания в области над грудиной. В первое время эти ощущения были редкими, но в последний год стали постоянными и появляются при каждом приеме пищи. При расспросе выяснилось, что больше года пациента беспокоят "булькание" в груди и кашель после пробуждения. Эти нарушения уменьшаются после того, как он выпивает немного воды, хотя иногда вода сама провоцирует кашель. Пациент отрицает наличие ощущения удушья или чувства усталости во время еды, регургитацию через нос и рот, изжогу, боли в горле, снижение массы тела, желудочно-кишечные кровотечения (нет крови в стуле, а также черного и дегтеобразного стула). У пациента нет болей или повышенной болезненности мышц, изжоги или кислой регургитации; кроме того, ни у него, ни у родственников не было таких заболеваний, как системные коллагенозы или опухоли. Данные объективного обследования, а также лабораторных исследований, включающих клинический анализ крови, СОЭ, уровни глюкозы, креатинина и ферментов печени в крови, в пределах нормы.
Вопрос 1. В данном случае эти расстройства глотания связаны с нарушениями функции глотки или пищевода?
Ответ. Расстройства функции глотки трудно предположить без наличия у больного фарингеальных симптомов, например регургитации в полости рта и носа, а также при отсутствии предшествующих цереброваскулярных заболеваний, коллагенозов или неврологических расстройств (утомляемость во время еды может быть признаком миастении gravis). Появление субъективных ощущений через 2—3 с после глотания является признаком расстройства функции пищевода.
Вопрос 2. Нарушен процесс глотания только твердой пищи или также и жидкой?
Ответ. Хотя пациент главным образом жаловался на нарушение глотания твердой пищи, периодические расстройства глотания жидкостей при отсутствии кахексии делают маловероятным предположение о механической причине дисфагии. Однако для полного исключения наличия анатомических расстройств необходимо провести дальнейшее обследование.
С учетом перечисленных выше симптомов было проведено рентгенографическое исследование верхних отделов ЖКТ (рис. 2-11).
Вопрос 3. Что показало рентгенографическое исследование?
Ответ. Обнаружена выраженная дилатация пищевода и видны остатки пищи в пищеводе (в верхних отделах). Кроме того, выявляется гладкое сужение пищевода в дистальных отделах без наличия локальных дефектов в пищеводе или желудке. Хорошо виден уровень жидкости в желудке.
Вопрос 4. Что делать дальше?
Ответ. Необходимо выполнить эзофагальную манометрию, т. к. это позволит лучше документировать нарушение двигательной способности (перистальтики) пищевода и даст возможность правильного выбора лечения (дилатацию или хирургическое лечение).
На следующем этапе была выполнена эзофагальная манометрия, которая показала полное отсутствие перистальтики пищевода и нарушение расслабления НПС (рис. 2-12).
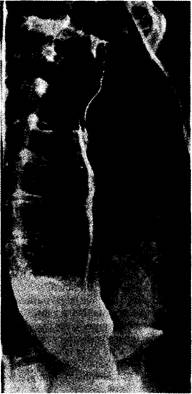
Рис. 2-11. Классические рентгенографические признаки ахалазии пищевода: расширение пищевода, гладкое его сукение в гастроэзофагальной зоне (картина "птичьего клюваi") и наличие оставшегося в пищеводе бария. (По:
Vamada Т., Alpers D. H., Owyang С., Powell U. W„ Silverstein F. E., eds. Atlas of Gastroenterology, Philadelphia:
I B. Lippincott, 1992:126.)
Вопрос 5. Какой диагноз?
Ответ. Диагноз — ахалазия пищевода. Рентгенографическое и манометрическое исследования показали наличие классических ее признаков. Ахалазия — первое заболевание, выявленное как причина нарушения моторной функции пищевода. Первое описание больного с ахалазией принадлежит Томасу Виллису, он же выполнил и первую механическую дилатацию пищевода китовым усом с марлевым тампоном на конце. Ахалазия обычно наблюдается у пациентов в возрасте 25— 60 лет и чаще является приобретенным нарушением, которое встречается с частотой 10—15 случаев на 100000. По-видимому, основной причиной развития ахалазии пищевода является первичное неврологическое нарушение с поражением ствола
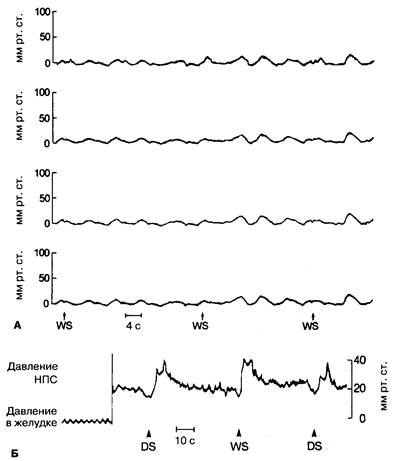
Рис. 2-12. Типичные результаты манометрического исследования тела пищевода (А) и НПС (Б) при ахалазии. Запись сокращений мускулатуры тела пищевода от проксимальных к дистальным отделам (на рисунке представлены 4 графика, полученные при измерениях каждых 5 см пищевода) показывает полное отсутствие перистальтики во время серий глотков жидкой консистенции: DS — глоток сухой консистенции, WS — глоток жидкой консистенции. Когда пищевод резко расширен, все спонтанные сокращения отсутствуют, и отмечаются лишь легкие колебания стенки пищевода вследствие продвижения болюса жидкости. НПС имеет нормальное базальное давление (20 мм рт. ст.) с неполноценным расслаблением после проглатывания как твердой, так и жидкой пищи. (По: Yamada Т., Alpers D. Н., Owyang С., Powell D. W., Silverstein F. E., eds. Atlas of Gastroenterology, Philadelphia: J. B. Lippincott, 1992: 126.)
мозга, блуждающего нерва, клеток интрамуральных ганглиев и гладких мышц в дистальных отделах пищевода. Основным механизмом таких нарушений является дефицит нейротрансмиттера, необходимого для мышечной релаксации. Этот нейротрансмиттер не относится к холинергическим и адренергическим. По всей вероятности, им является вазоактивный интестинальный полипептид (ВИП). Важная роль нарушений выработки ВИП в развитии ахалазии подтверждается тем, что при данной патологии его уровень, а также количество нейронов, его содержащих, снижено по сравнению со здоровыми людьми. Кроме того, не исключено, что большое значение для развития ахалазии имеют нарушения выработки оксида азота, являющегося вазодилататором и одновременно потенциальным релаксантом гладкой мускулатуры, поскольку его уровень в дистальных гладких мышцах тоже снижается при ахалазии. Нарушение выработки оксида азота может быть последним в цепочке нейромедиаторных расстройств, поскольку он высвобождается под действием вазоактивного интестинального полипептида из нейронов пищевода.
Клинические признаки ахалазии — дисфагия, регургитация, изжога и боли в грудной клетке. Обязательный общий симптом — нарушение проглатывания твердой пищи, тогда как расстройства глотания жидкой пищи наблюдаются лишь у некоторых больных. Эти симптомы обычно нарастают постепенно (более 2-х лет), хотя иногда развиваются быстрее. Ощущения наполнения и сдавливания в груди являются наиболее ранними признаками, которые прогрессируют вплоть до появления симптомов, связанных с ощущением переполнения пищевода пищей и аспирацией пищи. Все эти нарушения усиливаются при эмоциональном стрессе и быстром приеме пищи. Проявления дисфагии всегда прогрессируют, хотя этот процесс может быть медленным. Задержка пищи в пищеводе нередко вызывает отвращение к еде, что может привести к истощению.
Регургитация наблюдается у 60—90 % больных. Иногда срыгнутая масса содержит непереваренную пищу, съеденную несколько часов назад. Регургитация усиливается во время приема пищи. Нередко у таких больных развивается пневмония из-за попадания пищи в дыхательные пути; у больных с ахалазией пищевода аспирация может стать причиной смерти. Регургитация при ахалазии иногда принимается за нарушения процессов жевания и глотания, кроме того, симптомы при ахалазии бывают похожи на нейрогенную анорексию у молодых женщин.
Частыми вторичными симптомами при ахалазии являются боль в грудной клетке и изжога. Боли в грудной клетке возникают из-за высокой сократительной активности пищевода, а также из-за воспаления слизистой оболочки пищевода вследствие застоя пищи или развития рака пищевода. Изжога вызывается повышением кислотности в пищеводе, которое не связано с гастроэзофагальным рефлюксом, а возникает вследствие ферментативного расщепления пищи в самом пищеводе и образования большого количества молочной кислоты.
Диагноз подтверждается результатами рентгенологического исследования, эзофагальной манометрии, а также эндоскопического исследования. Рентгенографическое исследование пищевода с барием на ранних стадиях развития заболевания обычно выявляет уменьшение перистальтической активности дистальных отделов пищевода и гладкое сужение в зоне НПС. Собственно расширение пищевода отмечается только на поздних стадиях развития заболевания. Основную дифференциальную диагностику необходимо проводить с опухолями пищевода или стриктурами пищевода, возникшими из-за кислого рефлюкса. Выявление дефектов слизистой оболочки пищевода или локальных дефектов позволяет диагностировать опухоль. Наличие у больного длительно сушествующего кислого рефлюкса помогает при диагностике стриктур пищевода. Эндоскопическое исследование верхних отделов ЖКТ необходимо проводить всем пациентам старше 40 лет, а также тем, у кого характер жалоб позволяет предположить наличие опухоли (быстрое прогрессирование симптомов, выраженная потеря массы тела) и кому не помогла лекарственная терапия.
Эзофагальная манометрия также является хорошим диагностическим тестом. Для подтверждения развития ахалазии пищевода необходимо выявить признаки отсутствия перистальтики и расслабления НПС. Высокий тонус НПС, наблюдаемый у 60 % пациентов, не обязательно является признаком ахалазии. Если же у больного нет всех вышеперечисленных симптомов, то и результаты применения лекарственной терапии, пневматической дилатации или хирургического лечения будут менее успешными.
Дата добавления: 2015-02-23; просмотров: 2450;
