Техника временного закрытия операционной раны.
Одной из нерешенных сторон применения метода планируемых лапаросанаций при перитоните остается техника временного закрытия срединной раны. Основными задачами при решении этой проблемы является надежное, исключающее эвентрацию, укрытие внутренних органов, сохранение апоневроза для завершающего ушивания раны, снижение риска распространения инфекционного процесса в ткани брюшной стенки.
Известны и применяются на практике различные способы временного закрытия срединной операционной раны:
а) с помощью застежки «молния» или металлических устройств, пришиваемых к коже (В.К. Гостищев, В. П. Сажин, А.Л. Авдовенко. Пособие по лапаростомии при распространенном перитоните. Москва, 1992, с.28-29.), авторами отмечается широкое расхождение апоневротического слоя за 6-10 дней, что затрудняет пластику брюшной стенки при окончательном закрытии операционной раны (там же с. 156);
б) П- образными швами, завязываемыми "на бантик" (там же стр. 26) - они мешают при проведении ревизии брюшной полости;
в) пришивание различных устройств к серозному и апоневротическому слоям – способствует распространению инфекции вдоль лигатур, в результате чего возникает необходимость некрэктомии краев брюшины и апоневроза перед окончательным закрытием раны, чем увеличивается травматичность операции и степень натяжения швов. (Ломидзе Н.Б. Запланированная релапаротомия и обменный плазмаферез в комплексе лечения острого разлитого перитонита. Автореф. Дис. Докт. Тбилиси. 1992. С. 10.)
Все это дает или несовершенный доступ в брюшную полость, или не создает оптимальных условий для окончательного закрытия операционной раны.
В нашей клинике более 20 лет применяется разработанная профессором Е.Н. Любых, соответствующая всем поставленным условиям, техника полного временного закрытия операционной раны, основанная на применении широких П-образных швов лавсаном или капроном № 5 в 4 нити, фиксирующихся на металлическом устройстве “Хирургический мостик для закрепления швов” (АС СССР № 587842, кл. А 61 В 17/04, 1984.).
С целью удешевления универсальной конструкции «хирургического мостика» в клинике разработана упрощенная конструкция «Устройство для закрепления П-образных швов» (Патент №2224473 С2, 14.07.1999 г.), изготавливаемое из листового материала, сохраняющая основные свойства прототипа и общие принципы его применения, как для временного закрытия операционной раны, так и для иммобилизации линии швов при окончательном её закрытии.
Схема наложения швов и "хирургического мостика" показаны на рис №6.

|
7-большой сальник, 9- дренажи в предсальниковом пространстве, 8- нить П-образного шва, 10 - дренаж в п/к клетчатку, 11- "хирургический мостик".
Швы накладываются попарно симметрично через все слои брюшной стенки, кроме брюшины, по наружным краям прямых мышц живота, или с захватыванием только передней стенки влагалища прямой мышцы живота. Концы лигатур проводятся по подкожной клетчатке и выводятся на кожу на расстоянии 2 см от края операционной раны, не проникая в нее и не пересекая её. После этого они проводятся в пазы опорной пластины и завязываются попарно. Натяжение регулируется перемещением лигатур в пазах зубчатой рейки до полного сближения краев апоневроза. При проведении лапаросанации лигатуры вынимаются из пазов зубчатой рейки, снимаются с опорной пластины, это обеспечивает полноценный доступ в брюшную полость. Открытие и повторное закрытие раны занимает менее 1 минуты. Рана длиной до 20 см может быть надежно ушита с применением 2-х пар швов, тотальная лапаротомия – 3-х - 4-х пар.
Этот способ временного закрытия операционной раны позволяет провести до 5-7 лапаросанаций без замены лигатур и окончательно закрыть рану, используя эти же швы в качестве швов иммобилизации. В большинстве случаев достигается заживление раны линейным рубцом.
Мы сознательно не касаемся интенсивной терапии больных с тяжелыми формами перитонита – они описаны в соответствующих руководствах. Как правило, больные нуждались в длительной перидуральной анестезии, многие – в длительной ИВЛ, парентеральном и зондовом питании, инфузии плазмозаменителей, стимуляции мочеотделения, редко – инфузии эритроцитарной массы.
Антибиотикотерапия назначалась по принципу эмпирической. До первой лапаросанации перитонит рассматривался как внебольничный, после второй – с учетом вероятного присоединения госпитальной микрофлоры (см. таблицу "Антибиотикотерапия перитонита"). При необходимости антибиотикотерапии более 5 дней после операции учитывались результаты полученных бактериологических исследований, проводившихся при каждом вмешательстве.
| Антибиотикотерапия перитонита. | ||
| Форма заболевания | Монотерапия | Комбинированная терапия |
| Внебольничный вторичный перитонит вследствие деструкции или перфорации органа | Тикарциллин/клав. Пиперациллин/тазобактам Цефоперазон/сульбактам Левофлоксацин | Цефалоспорин III + метронидазол |
| Фторхинолон 1 + метронидазол | ||
| Амоксиклав + гентамицин | ||
| Цефуроксим + гентамицин + метронидазол | ||
| Нозокомиальный перитонит, п/о перитонит + предшествующая а/б терапия или риск синегнойной палочки | Меропенем Имипенем | Цефоперазон + метронидазол +/- амикацин |
| Цефепим + метронидазол | ||
| Левофлоксацин + метронидазол | ||
| Пиперациллин/ /тазобактам + амикацин |
Заключение.
Внедрение в практику предложенных таблиц и методики проведения ПЛ обеспечило быстрое обучение персонала технике выбора хирургической тактики лечения и привело к снижению летальности при тяжелых формах перитонита на 10%. На рисунке №7 представлены показатели летальности при перитоните в связи с применением релапаротомии (РЛ) и планируемых лапаросанаций (ПЛ)
|
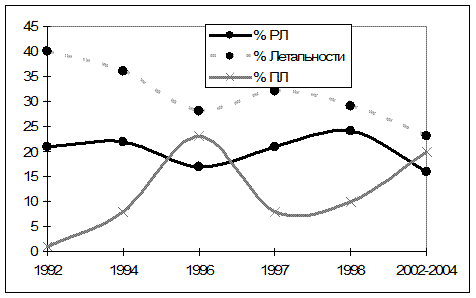
Рис. №7. Летальность, частота применения ПЛ и релапаротомий (РЛ) при распространенном перитоните по материалам клиники.
Из рисунка совершенно очевидно, что увеличение частоты применения именно планируемых санаций при перитоните приводит к некоторому снижению летальности, тогда как применение релапаротомии "по потребности" изменяется параллельно с летальностью, т.е. не влияет на исход заболевания.
В заключение хочется подчеркнуть, опираясь на собственный опыт, что планируемые лапаросанации для лечения перитонита необходимы при невозможности устранения источника инфицирования и реинфицирования брюшной полости за одно вмешательство. Как правило, в таких случаях наблюдается тяжелый сепсис и/или ИТШ, в брюшной полости имеется обильный (более 750 мл), широко распространенный фибринозный или фибринозно-гнойный экссудат с гнилостным запахом (свидетельствующим о наличии активной анаэробной микрофлоры), имеются наслоения трудноудалимого фибрина на гиперемированных и отечных стенках вздутого, паретичного кишечника.
На наш взгляд, применение ПЛ является методом предупреждения прогрессирования перитонита и его осложнений, тогда как релапаротомия по требованию лишь следует за уже развившимся и клинически проявившимся на фоне интенсивной терапии гнойным процессом.
Представляется перспективным применение менее травматичной лапароскопической санации брюшной полости при угрозе развития распространенного гнойного перитонита и при менее тяжелых морфологических изменениях брюшины и кишечника.
Дата добавления: 2015-02-16; просмотров: 1808;
