Глава 2. ГЛАЗНИЦА И ВСПОМОГАТЕЛЬНЫЙ АППАРАТ ГЛАЗА. полудесмосомами. Цитоплазма содержит митохондрии, шероховатую -эндоплазматическую сеть, комплекс Гольджи
 полудесмосомами. Цитоплазма содержит митохондрии, шероховатую -эндоплазматическую сеть, комплекс Гольджи, рибосомы и тонофила-менты.
полудесмосомами. Цитоплазма содержит митохондрии, шероховатую -эндоплазматическую сеть, комплекс Гольджи, рибосомы и тонофила-менты.
В части поверхностных эпителиоцитов протоков обнаруживаются гранулы, отличающиеся от секреторных гранул ацинарной ткани (диаметр гранул 0,25—0,7 мкм). Эти «дуктальные» гранулы овальной формы и окружены мембраной. Содержат клетки протоковой стенки также тонофиламенты.
Внутридольковые протоки имеют самый узкий просвет. Их стенка выстлана 1—2 слоями клеток. Поверхностный (обращенный в просвет) слой клеток цилиндрической или кубовидной формы. Базальные клетки плоские.
Переход от ацинарных секреторных клеток к эпителиоцитам внутридольковых протоков внезапен, а переход от миоэпителиальных клеток ацинусов к базальным клеткам протоков — постепенный.
Просвет междольковых протоков шире. Число слоев эпителиальных клеток достигает 4. Большинство клеток цилиндрической формы, а некоторые из них содержат гранулы. Клетки базального слоя кубовидные, насыщены тоно-филаментами.
Главные выводные протоки (внежелезистые протоки) обладают самым широким просветом. Выстланы они 3—4 слоями клеток. В них видны многочисленные гранулы. Большая часть этих гранул низкой электронноплотности. Диаметр их составляет в среднем 0,5 мкм. Вблизи устья протока, открывающегося на поверхность конъюнктивы, в эпителиальной выстилке по-явлются бокаловидные клетки.
Внедольковая соединительная ткань содержит те же самые структурные элементы, что и внутридольковая соединительная ткань. Отличием является лишь то, что в ней обнаруживаются большие нервные стволы и лимфатические сосуды. Кроме того, базальная мембрана вокруг внедольковых протоков практически отсутствует, в то время как базальная мембрана вокруг внутридольковых протоков столь же плотная, как и вокруг ацинарной ткани.
Все соединительнотканные образования слезной железы исключительно интенсивно инфильтрированы лимфоцитами и плазматическими клетками, иногда образующими фолликуло-подобные структуры. В отличие от околоушной железы, слезная железа не обладает собственными лимфатическими узлами. По всей видимости, функцию лимфоузлов на себя и берут эти инфильтраты иммунокомпетентных клеток.
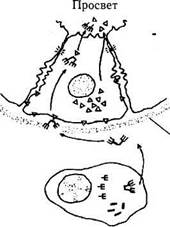
Присутствующие в строме слезной железы плазматические клетки являются источником иммуноглобулинов, поступающих в слезу. Количество плазматических клеток в слезной железе человека равно примерно 3 миллионам [6, 8]. Иммуноморфологически выявлено, что плазматические клетки в основном секрети-
|
| Е IgA - Связь Д Секреторный компонент |
| Базальная мембрана |
| IgA плазматическая клетка |
| Межклеточное пространство ё |
| Димер |
|
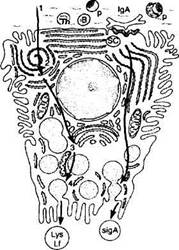
руют IgA и в меньшем количестве lgG-, lgM-, lgE- и lgD [74, 81]. IgA в плазматической клетке находится в форме димера [250]. Железистые клетки синтезируют секреторный компонент (SC), который участвует в образовании димера IgA плазматической клетки [139]. Предполагают, что IgA-SC комплекс поступает в железистую клетку путем пиноцитоза и затем попадает в просвет железы (рис. 2.4.6).
Рис. 2.4.6. Схема функциональных особенностей эпителиоцитов слезной железы:
а — механизм секреции секреторного IgA; б — иллюстрация секреторного процесса. Левая часть схемы иллюстрирует процесс секреции белков слезной жидкости, таких как лизоцим (Lys) и лактоферрин (Lf). Аминокислоты (/) поступают в клетку из межклеточного пространства. Белки (2) синтезируются в шероховатом эндоплазматическом ретикулуме, а затем модифицируются в аппарате Гольджи (3). Концентрация белков происходит в секреторных гранулах (4). Правая часть рисунка иллюстрирует транслокацию секреторного IgA (sigA) через латеральную часть базальной мембраны по направлению просвета ацинуса. Лимфоциты Т-хелперы (Th) стимулируют IgA специфические В лимфоциты (В), которые дифференцируются в плазматические клетки (Р). Димеры IgA связываются с секреторным компонентом (SC), который действует как связанный с мембраной рецептор для IgA. Рецепторы содействуют транспорту sigA в просвет ацинуса
Слезная железа и слезоотводящая система
 Столь сложное строение слезной железы предопределяет довольно частое ее поражение разнообразными патологическими процессами. Обычно встречается ее хроническое воспаление с последующим фиброзом. Так, Roen et al. [201], микроскопически исследуя слезную железу, полученную в результате аутопсии, обнаружили в 80% случаев патологические изменения. Наиболее часто встречались признаки хронического воспаления и перидуктальный фиброз.
Столь сложное строение слезной железы предопределяет довольно частое ее поражение разнообразными патологическими процессами. Обычно встречается ее хроническое воспаление с последующим фиброзом. Так, Roen et al. [201], микроскопически исследуя слезную железу, полученную в результате аутопсии, обнаружили в 80% случаев патологические изменения. Наиболее часто встречались признаки хронического воспаления и перидуктальный фиброз.
Как следствие заболевания слезной железы развивается снижение ее секреторной активности (гипосекреция), в результате чего нередко поражается роговая оболочка. Гипосекреция характеризуется снижением как основной (базовой), так и рефлекторной секреции. Наиболее часто это бывает в результате потери паренхимы железы при старении, синдроме Сьегрена, синдроме Стивенса—Джонсона, ксерофталь-мии, саркоидозе, доброкачественных лимфо-пролиферативных заболеваниях и др.
Возможно и повышение секреторной функции. Повышенная секреция слезной железы отмечается после травмы, при наличии инородных тел в полости носа. Она может возникать при гипотериозе, гипертериозе, дакриоадените. Нередко при повреждении крылонебного ганглия, опухолях мозга, нейромах слухового нерва также нарушается секреторная функция. В подобных случаях функциональные изменения являются следствием поражения парасимпатической иннервации железы.
Нарушение секреторной функции слезной железы нередко при непосредственном поражении ее паренхимы первичными опухолями, такими как смешанная опухоль (плеоморфная аденома), мукоэпидермоидная опухоль, адено-карцинома и цилиндрома. Все эти эпителиальные опухоли исходят из эпителия протоков, а не железистого эпителия. Нередко обнаруживается первичная злокачественная лимфома железы. Возможно поражение слезной железы и в результате инвазии ее паренхимы мягко-тканными опухолями глазницы.
Кровоснабжение и иннервация слезнойжелезы. Артериальное кровоснабжение слезной железы осуществляется слезными ветвями глазной артерии (a. lacrimalis), нередко выходящей из возвратной мозговой артерии. Последняя артерия может проникать в железу свободно и отдавать ветви подглазничной артерии (a. infraorbitalls).
Слезная артерия проходит через паренхиму железы и кровоснабжает верхнее и нижнее веко с темпоральной стороны.
Отведение венозной крови происходит посредством слезной вены (v. lacrimalis), идущей примерно таким же путем, как и артерия. Впадает слезная вена в верхнюю глазную вену. Артерия и вена прилежат к задней поверхности железы.
Отведение лимфы от глазничной части слезной железы происходит благодаря лимфатическим сосудам, прободающим глазничную перегородку и впадающим в глубокие околоушные лимфатические узлы (nodi lympatici paro-tidei profundi). Лимфа, оттекающая от паль-пебральной части слезной железы, впадает в поднижнечелюстные лимфатические узлы (nodi lympatici submandibularis).
Слезная железа получает три типа иннервации: чувствительную (афферентную), секреторную парасимпатическую и секреторную орто-симпатическую.
|
| 10 |
| 13 |
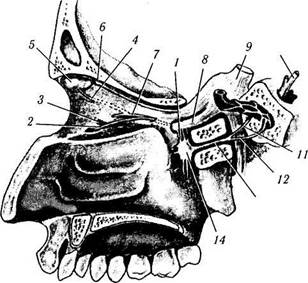
Иннервация осуществляется благодаря пятой (тройничной) и седьмой (лицевой) парам черепномозговых нервов, а также ветвям симпатических нервов, исходящих из верхнего шейного ганглия (рис. 2.4.7).
Рис. 2.4.7. Особенности парасимпатической иннервации слезной железы:
/ — веточка крылонебного нерва, идущая к верхнечелюстному нерву; 2— нижнеглазничный нерв, проникающий в подглазничный желобок; 3—нижнеглазничная щель; 4 — ветвь скулового нерва, направляющаяся к слезной железе; 5 — слезная железа; 6 — слезный нерв; 7 — скуловой нерв; 8 — верхнечелюстной нерв; 9 — тройничный нерв; 10— лицевой нерв; // — большой верхний каменистый нерв; 12 — глубокий каменистый нерв; 13 — видиев нерв; 14 — крылонебный ганглий
Тройничный нерв (п. trigeminus). Основной путь волокон тройничного нерва к слезной железе проходит посредством слезного нерва (п. lacrimalis), который является глазной ветвью (V-1) тройничного нерва. Некоторое количество нервных волокон может также достигать железы посредством скулового нерва (п. zygo-maticus), являющегося верхнечелюстной ветвью (V-2) тройничного нерва.
Слезные ветви тройничного нерва распространяются вдоль верхней части глазницы с темпоральной стороны, располагаясь под надкостницей. Нервные волокна проникают в па-
Глава 2. ТЛАШИЦА И ВСПОМОГАТЕЛЬНЫЙ АППАРАТ ГАЛЛА
 ренхиму железы в сопровождении сосудов. В последующем как нервы, так и сосуды, выйдя из железы, распространяются в поверхностных структурах века. Слезный нерв является секреторным нервом (хотя он может нести симпатические ветви, получая их при прохождении через пещеристую пазуху).
ренхиму железы в сопровождении сосудов. В последующем как нервы, так и сосуды, выйдя из железы, распространяются в поверхностных структурах века. Слезный нерв является секреторным нервом (хотя он может нести симпатические ветви, получая их при прохождении через пещеристую пазуху).
Скуловой нерв проникает в глазницу на расстоянии 5 мм позади передней границы нижнеглазничной щели и формирует в скуловой кости выемку на ее передне-верхней поверхности. Скуловой нерв отдает ветви к слезной железе перед разделением на скуло-височную {ramus zigomaticotemporalls) и скуло-лицевую ветви {ramus zigomaticofacialis). Эти ветви анасто-мозируют с ветвями слезного нерва или продолжаются вдоль надкостницы глазницы по направлению к слезной железе, проникая в нее в заднелатеральной части.
Скуло-височный и скуло-лицевой нервы могут проникать в глазницу и существовать отдельно. В некоторых случаях они отдают слезную ветвь.
Лицевой нерв (п. facialis). Нервные волокна, проходящие в составе лицевого нерва, по своей природе парасимпатические. Начинаются они от слезного ядра (расположено вблизи ядра лицевого нерва в мосту), являющегося частью верхнего слюноотделительного ядра. Затем они распространяются совместно с промежуточным нервом (п. intermedius), большим поверхностным каменистым нервом, нервом крыловидного канала (Видиев нерв). Затем волокна проходят крылонебный узел (gangl. spheno-palatine), а затем через скуловые ветви верхнечелюстного нерва анастомозируют со слезным нервом.
Лицевой нерв обеспечивает секретомотор-ные функции. Блокада крылонебного ганглия уменьшает продукцию слезы.
Симпатические волокна. Симпатические нервы проникают в слезную железу в сопровождении слезной артерии и распространяются с парасимпатическими ветвями скулового нерва (п. zygomaticus).
Как было указано выше, секреция слезы разделяется на основную (базальную) и рефлекторную [121].
Базальная секреция складывается из слезного секрета (добавочные слезные железы Кра-узе, добавочные слезные железы Вольфринга, железы полулунной складки и слезного мясца), секретов сальных желез (мейбомиевы железы, железы Цейса, железы Молля), а также слизистых желез (бокаловидные клетки, конъюнкти-вальные эпителиоциты, крипты Хенле тарзаль-ной части конъюнктивы, железы Манца лим-бальной конъюнктивы).
Рефлекторная секреция определяется большой слезной железой. Базальная секреция является основной в формировании слезной пленки. Рефлекторная секреция обеспечивает
дополнительную секрецию, возникающую в результате психогенной стимуляции или рефлексе, начинающимся в сетчатке при ее освещении.
2.4.2. Слезоотводящая система
Костные образованияслезоотводящей системы складываются из слезной борозды (sulcus lacrimalis), продолжающейся в ямку слезного мешка (fossa sacci lacrimalis) (рис. 2.4.8, 2.4.9).

Рис. 2.4.8. Анатомия слезоотводящей системы:
/ — нижняя носовая раковина; 2 — слезно-носовой канал; 3 —
слезный мешок; 4 — каналец; 5 — слезные точки; 6 — клапан
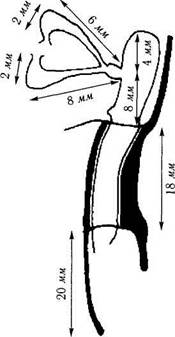
|
| Рис. 2.4.9. Размеры отдельных частей слезоотводящей системы |
Гансера
Слезная железа и слезоотводящая система
 Ямка слезного мешка переходит в слезно-носовой канал (canalis nasolacrimalis). Открывается слезно-носовой канал под нижней раковиной носовой полости [175].
Ямка слезного мешка переходит в слезно-носовой канал (canalis nasolacrimalis). Открывается слезно-носовой канал под нижней раковиной носовой полости [175].
Ямка слезного мешка располагается с внутренней стороны глазницы, в наиболее широкой ее части. Спереди она граничит с передним слезным гребнем верхней челюсти {crista lacri-malis anterior), а сзади — с задним гребешком слезной кости (crista lacrimalis posterior). Степень выстояния этих гребешков значительно варьирует у разных индивидуумов. Они могут быть короткими, что приводит к сглаживанию ямки, или сильно выстоять, образуя глубокую щель или желобок.
Высота ямки слезного мешка 16 мм, ширина — 4—8 мм, а глубина — 2 мм. У больных с хроническим дакриоциститом обнаруживается активная ремодуляция кости, в связи с чем размеры ямки могут существенно изменяться.
В центре между передним и задним гребнями в вертикальном направлении располагается шов между верхнечелюстной и слезной костями. Шов может быть смещен как назад, так и вперед, что зависит от степени вклада в его образование верхнечелюстной и слезной костей. Как правило, основное участие в формировании ямки слезного мешка принимает слезная кость. Но возможны и иные варианты (рис. 2.4.10). Необходимо отметить, что учет возможных вариантов расположения шва имеет большое практическое значение, особенно при проведении остеотомии. В тех случаях, когда ямка сформирована преимущественно слезной костью, значительно легче проникать тупым инструментом. При преобладании в формировании ямки слезного мешка верхнечелюстной кости, дно ямки более плотное. По этой причине необходимо производить оперативное вмешательство более кзади и ниже.
К другим анатомическим образованиям этой области относятся слезные гребешки (crista lacrimalis anterior et posterior) (рис. 2.4.10).
Передний слезный гребешок представляет собой наиболее внутреннюю часть нижнего края глазницы. Внутренняя связка века прикрепляется к нему спереди. В месте прикрепления обнаруживается костный выступ — слезный бугорок. Снизу к переднему слезному гребешку прилежит глазничная перегородка, а задняя поверхность покрыта надкостницей. Надкостница, окружающая слезный мешок, образует при этом слезную фасцию (fascia lacrimalis) (рис. 2.3.12).
Задний гребешок слезной кости выражен значительно лучше, чем передний. Иногда он может выгибаться кпереди. Степень выстояния нередко бывает такой, что он частично покрывается слезным мешком.
Верхняя часть заднего слезного гребешка более плотная и несколько уплощена. Именно здесь и лежат глубокие претарзальные головки круговой мышцы века (т. lacrimalis Homer).

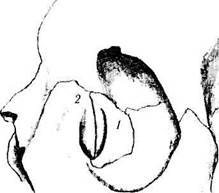
Рис. 2.4.10. Преобладающий вклад в формирование ямки слезного мешка слезной кости (а) или верхнечелюстной кости (б):
/ — слезная кость; 2 — верхняя челюсть
Необходимо напомнить, что слезная кость достаточно хорошо пневмотизирована. Пневмо-тизация может иногда распространяться и на лобный отросток верхнечелюстной кости. Установлено, что в 54% случаев пневмотизирован-ные клетки распространяются в передний слезный гребешок вплоть до верхнечелюстно-слез-ного шва. В 32% случаев пневмотизированные клетки распространяются до средней носовой раковины.
Нижняя часть слезной ямки сообщается со средним носовым ходом посредством слезно-носового канала (canalis nasolacrimalis) (рис. 2.4.9, 2.4.10). У части индивидуумов наружные 2/з слезно-носового канала являются частью верхнечелюстной кости. В таких случаях медиальная часть слезно-носового канала почти полностью сформирована верхнечелюстной костью. Естественно, уменьшается вклад слезной кости. Результатом этого является сужение просвета слезно-носового протока [267].
Глава 2. ГЛАЗНИЦА И ВСПОМОГАТЕЛЬНЫЙ АППАРАТ ГЛАЗА


|
Какова причина этого явления? Предполагают, что поскольку верхнечелюстная кость в эмбриональном периоде дифференцируется раньше (при длине эмбриона в 16 мм), чем слезная кость (при длине эмбриона в 75 мм), вклад верхней челюсти в образование канала больше. В случаях нарушения последовательности эмбриональной дифференциации костей нарушается и вклад их в образование слезно-носового канала.
Представляет практическое значение знание проекции слезно-носового канала на костные образования, окружающие его. Проекция канала обнаруживается на внутренней стенке верхнечелюстной пазухи, а также на наружной стенке средней пазухи носа. Чаще рельеф слезно-носового канала виден на обеих костях. Большое практическое значение имеет учет размера канала и его локализации.
| Рис. 2.4.11. Отклонение хода слезно-носового канала кзади |
Костная часть канала имеет слегка овальную форму в парасагиттальной плоскости. Ширина канала 4,5 мм, а длина 12,5 мм. Начинающийся у слезной ямки канал под углом 15° и несколько кзади спускается в полость носа (рис. 2.4.11). Варианты направления хода канала отличаются и во фронтальной плоскости, что определяется особенностями строения костей лицевого черепа (рис. 2.4.12).
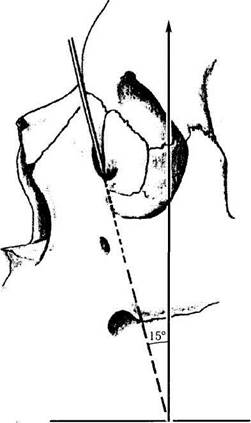

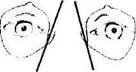
Рис. 2.4.12. Отклонение хода слезно-носового канала в сагиттальной плоскости (боковое отклонение) в зависимости от особенностей строения лицевого черепа:
при небольшом расстоянии между глазными яблоками и широком носе угол отклонения значительно больше
Слезные канальцы(canaliculus lacrimalis). Канальцы являются частью слезоотводящей системы. Начало их обычно скрывается в круговой мышце глаза. Начинаются слезные канальцы слезными точками (punctum lacrimale), которые открываются в сторону слезного озера (lacus lacrimalis), расположенного с внутренней стороны (рис. 2.3.22, 2.4.8, 2.4.13, 2.4.15). Слезное озеро, т. е. место обильного скопления слезы на конъюнктивальной поверхности, формируется в результате того, что с медиальной стороны верхнее веко неплотно прилежит к глазу. Кроме того, в этой области располагаются слезное мясцо (caruncula lacrimalis) и полулунная складка (plica semilunaris).
Длина вертикальной части канальцев равняется 2 мм. Под прямым углом они впадают в ампулу, которая, в свою очередь, переходит в горизонтальную часть. Ампула располагается на передне-внутренней поверхности хрящевой пластинки верхнего века. Длина горизонтальной части слезных канальцев верхнего и нижнего век различна. Длина верхнего канальца равняется 6 мм, а нижнего — 7—8 мм.
Диаметр канальцев небольшой (0,5 мм). Поскольку их стенка эластична, при введении инструмента в канальцы или при хроническом закупоривании слезно-носового протока канальцы расширяются.
Слезные канальцы пересекаются слезной фасцией. Более чем в 90% случаев они объединяются, образуя общий канал, длина которого
Дата добавления: 2015-03-26; просмотров: 1078;
