ГЛАЗНИЦА И ВСПОМОГАТЕЛЬНЫЙ АППАРАТ ГЛАЗА
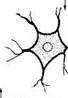
При разрушении участка периферического нерва в течение недели наступает восходящая дегенерация проксимальной (ближайшей к телу нейрона) части аксона с последующим некрозом как аксона, так и шванновской оболочки. На конце аксона формируется расширение (ретракционная колба). В дистальной части волокна после его перерезки отмечается нисходящая дегенерация с полным разрушением аксона, распадом миелина и последующим фагоцитозом детрита макрофагами и глией (рис. 1.5.7, 1.5.8).
Начало регенерации характеризуется сначала пролиферацией шванновских клеток, их передвижением вдоль распавшегося волокна с образованием клеточного тяжа, лежащего в эн-доневральных трубках. Таким образом, шван-новские клетки восстанавливают структурную целостность в месте разреза. Фибробласты также пролиферируют, но медленнее шванновских клеток. Указанный процесс пролиферации шванновских клеток сопровождается одновременной активацией макрофагов, которые первоначально захватывают, а затем лизируют оставшийся в результате разрушения нерва материал.
Следующий этап характеризуется прорастанием аксонов в щели, образованные шваннов-скими клетками, проталкиваясь от проксимального конца нерва к дистальному. При этом от ретракционной колбы в направлении дистальной части волокна начинают отрастать тонкие веточки (конусы роста). Регенерирующий аксон растет в дистальном направлении со скоростью 3—4 мм/сут вдоль лент из шванновских клеток (ленты Бюгнера), которые играют направляющую роль. В последующем наступает дифференциация шванновских клеток с образова-
Глава 1. КЛЕТКА И ТКАНИ

|
| Дистальное Проксимальное } i |
| Место повреждения t t_________ tt___ ft |
 J
J
| Ретроградная |
Уолеров- Тер- Транс-ская миналь- нейронная ная
Рис. 1.5.7. Термины, используемые при описании
различных типов дегенерации нейронов и нервных
волокон
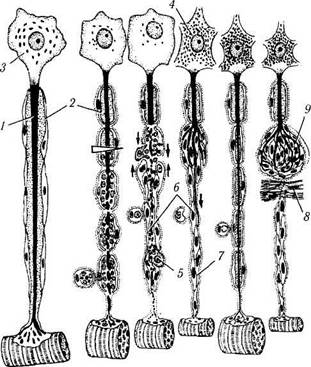
Рис. 1.5.8. Регенерация миелинового нервного волокна:
а — после перерезки нервного волокна проксимальная часть аксона (/) подвергается восходящей дегенерации, миелиновая оболочка (2) в области повреждения распадается, перикарион (3) нейрона набухает, ядро смещается к периферии, хромафильная субстанция (4) распадается; б—дистальная часть, связанная с иннервируемым органом, претерпевает нисходящую дегенерацию с полным разрушением аксона, распадом миелиновой оболочки и фагоцитозом детрита макрофагами (5) и глией; в — лем-моциты (6) сохраняются и митотически делятся, формируя тяжи — ленты Бюгнера (7), соединяющиеся с аналогичными образованиями в проксимальной части волокна (тонкие стрелки). Через 4—6 недель структура и функция нейрона восстанавливается, от проксимальной части аксона дистально отрастают тонкие веточки (жирная стрелка), растущие вдоль ленты Бюгнера; г — в результате регенерации нервного волокна восстанавливается связь с органом-мишенью и регрессирует ее атрофия; д — при возникновении преграды (8) на пути регенерирующего аксона компоненты нервного волокна формируют травматическую неврому (9), которая состоит из разрастающихся веточек аксона и леммоцитов
нием миелина и окружающей соединительной ткани. Коллатерали и терминали аксонов восстанавливаются в течение нескольких месяцев. Регенерация нервов происходит только при условии отсутствия повреждения тела нейрона, небольшом расстоянии между поврежденными концами нерва, отсутствии между ними соединительной ткани. При возникновении преграды на пути регенерирующего аксона развивается ампутационная нейрома. Регенерация нервных волокон в центральной нервной системе отсутствует.
ГЛАЗНИЦА И ВСПОМОГАТЕЛЬНЫЙ АППАРАТ ГЛАЗА
ОФТАЛЬМОЛОГУ НЕОБХОДИМЫ достаточно глубокие знания анатомии глазницы и гистологического строения тканей, ее образующих. Многие кости лицевого черепа являются топографическими метками при проведении различных оперативных вмешательств. Кроме того, знания особенностей строения глазницы и взаимоотношения ее с окружающими структурами черепа позволяют специалисту прогнозировать характер патологического процесса и возможность его распространения на определенные структуры, окружающие глазницу.
При проведении коррекции различных форм косоглазия нельзя обойтись без знаний о строении и функции наружных глазных мышц, что возможно только при достаточно точном представлении об их расположении в глазнице и точках прикрепления к костным образованиям и глазному яблоку.
Немаловажное практическое значение имеет учет особенностей иннервации содержимого глазницы. Так, нарушение функции наружных частей глазницы и век происходит в результате поражения определенных образований глазницы, вблизи которых проходят чувствительные и двигательные нервы. Таким образом при анализе особенностей нарушения иннервации появляется возможность определения локализации патологического процесса.
Нам представляется, что приведенных примеров вполне достаточно, чтобы убедить читателя в необходимости знания строения глазницы.
Обычно строение орбиты излагают в так называемом классическом (анатомическом) стиле [175]. Первоначально описывают костную основу глазницы, а затем различные мягкоткан-ные образования (соединительнотканные образования, сосуды, нервы и т. д.).
Офтальмологи, особенно офтальмохирурги [101, 102], иногда применяют другой принцип описания строения глазницы. Они подразделяют глазницу на ряд отделов, отличающихся расположением того или иного ее участка относительно мышечной воронки. Затем опи-
сываются структуры, расположенные в этих отделах.
При подобном подходе выделяют пространство, расположенное внутри мышечной воронки, а также пространство, лежащее вне ее. Пространство, расположенное вне мышечной воронки, дополнительно подразделяют на верхнее (расположенное в верхней части глазницы) и нижнее (лежащее в нижней части глазницы). Некоторые исследователи выделяют также суб-периостальное пространство, т. е. потенциальное пространство, расположенное между костными стенками глазницы и надкостницей (пери-орбита).
Подобное деление глазницы имеет определенное практическое значение. От расположения в том или ином вышеприведенном отделе глазницы зависит преобладающий тип патологического процесса. Так, в верхневисочном отделе глазницы наиболее часто развиваются опухоли, возникающие из имеющихся в этой области эпителиальных и лимфоидных структур. В виде примера можно упомянуть о плео-морфных аденомах и карциномах слезной железы (возникают из эпителиальных производных) и лимфомах слезной железы (возникают из лимфоидной ткани железы).
При развитии патологического процесса внутри мышечной воронки преобладают опухоли зрительного нерва (глиома, менингиома) и кисты. В субпериостальном пространстве чаще обнаруживаются патологические процессы, распространяющиеся со стороны придаточных пазух носа и приводящие к деструкции костной ткани и последующему фиброзу.
Несмотря на большую практическую ценность вышеприведенного принципа описания строения глазницы, мы все же остановимся на классическом принципе, поскольку только он дает возможность подробно охарактеризовать все структуры. Такой подход обеспечивает необходимыми знаниями не только офтальмохи-рургов, но и нейроофтальмологов, офтальмологов, терапевтов и специалистов других специальностей.
Костные образования глазницы
 2.1. КОСТНЫЕ ОБРАЗОВАНИЯ ГЛАЗНИЦЫ
2.1. КОСТНЫЕ ОБРАЗОВАНИЯ ГЛАЗНИЦЫ
2.1.1. Форма глазницы
Глазница содержит глазное яблоко, наружные мышцы глаза, нервы и сосуды, жировую клетчатку, слезную железу [175]. Глазница обычно не имеет точной геометрической формы, но наиболее часто напоминает четырех-
стороннюю пирамиду, основанием обращенную вперед. Вершина глазницы обращена к зрительному каналу (рис. 2.1.1—2.1.3).
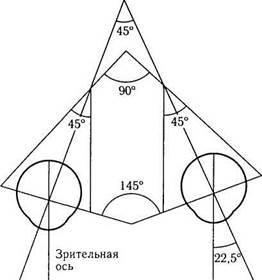
Медиальные стенки глазницы практически параллельны, а расстояние между ними равняется 25 мм. Наружные стенки глазницы у взрослых располагаются относительно друг друга под углом в 90°. Таким образом, дивергентная ось глазницы равняется половине 45°, т. е. 22,5° (рис. 2.1.2).
Линейные и объемные размеры глазницы колеблются у разных людей в довольно широ-
|
|
а 6
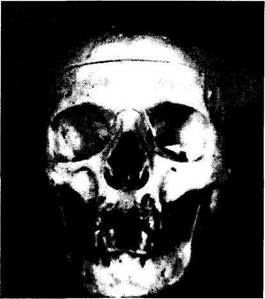
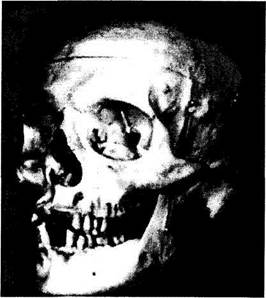
Рис. 2.1.1. Вид правой и левой глазниц спереди (а) и сбоку под углом 35 градусов (б) (по Henderson, 1973):
а — фотокамера размещена вдоль срединной оси черепа. Правое зрительное отверстие слегка прикрыто медиальной стенкой глазницы. Левое зрительное отверстие немного видно в виде небольшого углубления (маленькая стрелка). Большая стрелка указывает на верхнеглазничную щель; б— фотокамера размещена под углом 35 градусов относительно срединной линии. Четко видны зрительный канал (маленькая стрелка) и верхнеглазничная щель (большая стрелка).
 ких пределах. Тем не менее усредненные показатели представляют собой следующие величины. Наиболее широкая часть глазницы расположена на расстоянии 1 см от переднего своего края и равняется 40 мм. Наибольшая высота равна примерно 35 мм, а глубина — 45 мм. Таким образом, у взрослого человека объем глазницы составляет примерно 30 см3.
ких пределах. Тем не менее усредненные показатели представляют собой следующие величины. Наиболее широкая часть глазницы расположена на расстоянии 1 см от переднего своего края и равняется 40 мм. Наибольшая высота равна примерно 35 мм, а глубина — 45 мм. Таким образом, у взрослого человека объем глазницы составляет примерно 30 см3.
Формирует глазницу семь костей: решетчатая кость (os ethmoidale), лобная кость (os frontale), слезная кость (os lacrimale), верхнечелюстная кость (maxilla), небная кость (os palatinum), клиновидная кость (os sphenoidale) и скуловая кость (os zigomaticum). Взаимоотношения между костями и их вклад в образование глазницы приведены на рис. 2.1.1—2.1.7.
| Глазничная ось |
| У взрослого форма края глазницы (margo Рис. 2.1.2. Глазная и глазничная оси и их отношение orbitalis) представляет собой четырехугольник |
Дата добавления: 2015-03-26; просмотров: 911;
