Основные коллатеральные связи между висцеральными артериями
| Артерии | Главные анастомозы | Второстепенные анастомозы |
| Чревный ствол и верхняя брыжеечная | Верхняя и нижняя панкреатодуоденальные артерии | Мышечные ветви аорты, поясничные и межкостные артерии, эпигастральная и внутренняя грудная артерии, средняя кресцовая артерия. |
| Верхняя брыжеечная и нижняя брыжеечная | Дуга Riolan и Drummond (маргинальные артерии толстой кишки) | |
| Нижняя брыжеечная и внутренние подвздошные | Верхняя и нижняя прямокишечные артерии |
КЛАССИФИКАЦИЯ ОСТРЫХ НАРУШЕНИЙ МЕЗЕНТЕРИАЛЬНОГО КРОВОБРАЩЕНИЯ
(В.С. Савельев и соавт.1979, 2009)
1. Виды нарушений.
Окклюзионные поражения сосудов.
· Эмболия брыжеечных артерий.
· Тромбоз брыжеечных артерий.
· Тромбоз брыжеечных вен.
· Заболевания аорты (тромбоз, аневризма, расслоение стенки), вторично
· Вовлекающие мезентериальные артерии.
· Сдавление (прорастание) брыжеечных сосудов опухолями.
· Перевязка брыжеечных сосудов
Неокклюзионные поражения.
· С неполной окклюзией артерий.
· Ангиоспастическая.
· Связанная с централизацией гемодинамики.
2. Стадия болезни
· Ишемия (геморрагическое пропитывание при венозном тромбозе).
· Инфаркт кишечника.
· Перитонит.
3. Состояние мезентериального кровотока
· С компенсацией мезентериального кровотока.
· С субкомпенсацией мезентериального кровотока.
· С декомпенсацией мезентериального кровотока.
Компенсиpованные - полное восстановление всех функций кишечника
Субкомпенсиpованные - приводит к развитию ряда заболеваний кишечника: брюшная жаба, язвы кишечника, энтериты, колиты с развитием осложнений - кровотечения, пеpфоpации, флегмон стенки, стеноз кишечника.
Декомпенсиpованные – фоpмиpуется инфаркт кишечника (аpтеpиальный, венозный).
ЭТИОЛОГИЯ
Возникновение инфаркта кишечника связано с окклюзией магистральных брыжеечных артерий и вен, а также нарушениями на уровне микроциркуляторного русла при проходимых мезентериальных сосудах в результате резкого снижения перфузии кишечной стенки вследствие различных причин. Среди больных с развившимся инфарктом кишечника доля больных с окклюзионными нарушениями мезентериального кровообращения составляет около 90%. Наиболее часто наблюдают эмболии, артериальный тромбоз, реже — тромбоз брыжеечных вен. Необходимо учитывать, что истинная частота неокклюзионных нарушений значительно выше 10%, однако у данной категории больных на фоне интенсивной терапии по поводу различных иных тяжёлых заболеваний часто наступает компенсация мезентериального кровотока без нарушений жизнеспособности кишечника, в связи с чем верификация истинной распространённости данного вида патологии затруднена.
У лиц пожилого и старческого возраста, имеющих хронические заболевания сердечно-сосудистой системы, причинами ишемии кишки может быть нарушение как артериального, так и венозного кровообращения по брыжеечным сосудам. При этом атеросклероз чаще всего является основной причиной развития абдоминальной ишемии. Однако даже выраженное атеросклеротическое поражение брюшного отдела аорты и самих мезентериальных артерий не приводит к существенному нарушению мезентериального кровообращения. Это связано с тем, что кровоток в кишке длительное время может компенсироваться благодаря развитию коллатералей. К декомпенсации кровотока и развитию ишемии кишки чаще всего приводит тромбоз верхней брыжеечной артерии. Причиной тромбоза мезентериальных артерий могут стать гиповолемические состояния, нарушения центральной гемодинамики, шок, кровотечения. Наиболее частой локализацией артериального тромбоза является чревный ствол или в устье верхней брыжеечной артерии. При тромбозе, в отличие от эмболии, наблюдаются более массивные ишемические поражения кишки.
У лиц более молодого возраста причиной мезентериальной ишемии могут стать наследственные тромбофилии, дефицит протеинов С и S, антитромбина III, истинная полицитемия, гипергомоцистеинемия. Риск развития острого венозного брыжеечного тромбоза увеличивается у пациентов с синдромом гиперкоагуляции, при системных васкулитах, узелковом периартериите, лейкозах, эритремии, пароксизмалъной ночной гемоглобинурии.
Причиной венозного тромбоза могут стать воспаление, гнойные процессы в брюшной полости (абсцесс, острый панкреатит, некроз поджелудочной железы, перитонит, сепсис). Часто венозные тромбозы наблюдаются при циррозе печени, портальной гипертензии.
Воспалительные заболевания кишечника, такие как болезнь Крона и язвенный колит — еще один фактор риска для развития брыжеечного тромбоза. Увеличивается риск развития тромбоза у пациентов с травмами брюшной полости, недавно перенесших оперативные вмешательства, в том числе лапароскопические.
Злокачественные новообразования являются еще одним распространенным фактором риска развития тромбоза. Одной из причин нарушения кровообращения в кишке является непосредственное повреждение сосудов метастазами, экстравазальное компрессионное сдавление опухолью.
Основными причинными развития острого ишемического повреждения висцеральных органов являются: эмболия верхней брыжеечной артерии (50%), тромбоз на фоне атеросклеротически измененных висцеральных артерий (20%), неокклюзионная висцеральная ишемия (20%) и венозный тромбоз (10%). Как причины тромботических процессов рассматриваются другие более редкие заболевания – артериит Такаясу, фибромускулярная дисплазия, узелковый периартериит и диссекция верхней брыжеечной артерии связанная с расслоением аорты.
Артериальная эмболия – источник в левом предсердие или желудочке. Преимущественная локализация эмболов в верхней брыжеечной артерии обусловлена высоким кровотоком и острым углом отхождения от аорты. У 15% больных эмбол задерживается в устье. Большинство эмболов локализуется дистальнее на протяжении 3-10 см. конической части ниже средней толстокишечной артерии. При мезентериальной ишемии у 10-15% больных обнаруживается эмболия в другие сосудистые бассейны (Рис. 329).
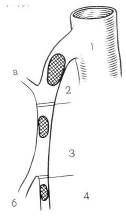
Рис. 329. Локализация эмболов в стволе верхней брыжеечной артерии (В.С. Савельев, И.В. Спиридонов, 1979)
Острый артериальный тромбоз чревного ствола и верхней брыжеечной артерии возникает на фоне атеросклеротического процесса. При тщательном расспросе у них выявляются клинические признаки хронической мезентериальной ишемии включая боль после приема пищи, потерю веса, боязнь приема пищи и раннее насыщение. Летальность при тромбозе достигает 70% (рис. 330)
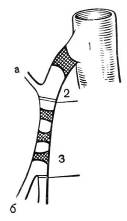
Рис. 330. Локализация тромбоза в стволе верхней брыжеечной артерии (В.С. Савельев, И.В. Спиридонов, 1979)
Неокклюзионная мезентериальная ишемия проявляется на фоне измененных артерий в условиях низкого сердечного выброса (например, при сепсисе). Менее значимой причиной является вазоспазм. Ангиографическими признаками неокклюзионной ишемии является неровность устий ветвей нижней брыжеечной артерии, спазм аркадных артерий и отсутствие контрастирования интрамуральных сосудов.
Венозный мезентериальный тромбоз – поражает верхнюю и нижнюю брыжеечные вены, селезеночную и портальную вену. Венозная обструкция приводит к отеку, растяжению и инфаркту кишки. Факторы, вызывающие тромбоз разнообразны. Это травма, перенесенные операции, рак, цирроз, панкреатит, дегидратация и гиперкоагуляционные синдромы.
ПАТОМОРФОЛОГИЯ И ПАТОФИЗИОЛОГИЯ НАРУШЕНИЙ МЕЗЕНТЕРИАЛЬНОГО КРОВООБРАЩЕНИЯ
С точки зрения патофизиологии изменения в кишечнике, связанные с острым и хроническим нарушением кровообращения, существенно не различаются между собой. Степень выраженности сосудистых изменений обусловлена скоростью нарушения гемодинамики, диаметром поврежденного сосуда, состоянием коллатерального кровообращения, длительностью артериальной ишемии.
В зависимости от тяжести и компенсации кровообращения патологические изменения вначале приводят к ишемии, при более длительном нарушении кровотока - к инфаркту, некрозу кишечника, перитониту. В отличие от эмболических событий, которые встречаются в артериальных ветвях и приводят к острой и полной окклюзии сосуда и ограниченной ишемии кишечника, тромбоз развивается, как правило, постепенно на фоне поврежденных атеросклерозом артерий. Полная закупорка сосуда приводит к декомпенсации кровообращения и развитию ишемии и некроза кишки на обширном участке. Первичная артериальная ишемия кишечника вызывает отек кишки, что затрудняет венозный отток и может способствовать образованию венозного тромбоза. На самых ранних этапах повреждения ишемизации подвергается слизистая оболочка.
Длительная (более 3 часов) полная ишемия кишки способствует развитию деструктивно-некротических изменений. Они захватывают все стенки кишки, что приводит к ишемическому или геморрагическому инфаркту кишечника. Изменение перфузии кишечной стенки приводит к активации ряда ферментов и полинуклеарных нейтрофилов, из которых освобождаются цитокины (фактор некроза опухолей, интерлейкины и тромбоцитарный фактор роста) и повреждают эндотелий. Роллинг и адгезия активных нейтрофилов в системе микроциркуляции вызывает системную воспалительную реакцию с поражением легких и сердца. В условиях гипоксии освобождаются свободные радикалы и активизируется перекисное окисление липидов. На этом фоне повреждаются клеточные мембраны и возрастает проницаемость. Трансмуральное повреждение кишечной стенки ведет к транслокации бактерий из просвета кишечника в артериальный кровоток, брюшную полость, способствуя развитию сепсиса и перитонита. В последующем другой причиной развития перитонита являются перфорации кишечника в результате инфарктов и некроза кишки.
Венозные тромбозы редко приводят к выраженной ишемии кишечника, развиваются, как правило, медленно, всегда сопровождаются развитием воспаления в кишечной стенке.
В клинико-морфологической картине острых нарушений мезентериального кровообращения выделяют три стадии заболевания: стадия ишемии кишки (геморрагического пропитывания при венозном тромбозе); стадия инфаркта; стадия перитонита.
1 стадия является обратимой при восстановлении кровотока, вторая и третья — нет. Они требуют интенсивных консервативных и хирургических мероприятий, включая удаление нежизнеспособных отделов кишечника.
При формировании артериального инфаркта вначале вследствие нарушения притока крови и выраженного ангиоспазма кровоток в кишечной стенке полностью или почти полностью прекращается. В ишемизированной кишке начинают накапливаться продукты неполного метаболизма тканей, но токсические вещества ещё почти не поступают в общий кровоток. Стенка кишки жизнеспособна и непреодолима для микробной флоры.
Признаков перитонита нет. В клинической картине заболевания преобладает болевой синдром.
Во II стадии заболевания — стадии инфаркта — начинается необратимая деструкция, гангрена кишечной стенки. Некроз тканей идёт параллельно с частичным восстановлением кровотока из-за ангиоспазма и поступления крови по коллатералям. Поражённая стенка кишки в зоне некроза пропитывается кровью (геморрагический инфаркт). Начинается пропотевание крови в просвет кишки и в брюшную полость, где обнаруживают геморрагический выпот. Этот процесс приостанавливается лишь при полном тромбозе сосудов кишечной стенки. В брюшную полость проникают патогенная микрофлора и бактериальные токсины, что усиливает интоксикацию и является причиной развития перитонита.
Деструктивные изменения, первично возникающие со стороны слизистой оболочки, затем распространяются на другие слои.
Интоксикация начинает развиваться с момента частичного возобновления циркуляции и формирования геморрагического инфаркта кишечника, усугубляясь развитием перитонита. Полная ишемия кишечной стенки, продолжавшаяся более 6 ч, заканчивается гангреной тканей даже после восстановления артериального кровотока оперативным путём.
В клинической картине заболевания начинают преобладать симптомы, связанные с дегидратацией, интоксикацией, гиповолемией, кровопотерей. Появляются локальные симптомы со стороны передней брюшной стенки (болезненность при пальпации, притупление в отлогих местах при перкуссии и пр.).
Началом III стадии заболевания — стадии перитонита — считают возникновение перитонеальных симптомов. Выпот, который на стадии инфаркта был в основном результатом транссудации, становится инфицированным.
Клиническая картина складывается из симптомов прогрессирующей интоксикации, гиповоле-мии, нарушений всех видов обмена, тяжёлого абдоминального хирургического сепсиса.
Течение венозного мезентериального тромбоза имеет свои характерные отличия. Период формирования венозного инфаркта кишечника более длительный и может составлять от 1 сут до 2-3 нед. Процесс пропотевания плазмы и форменных элементов крови начинается с момента возникновения окклюзии. Развивается выраженный отёк стенки кишки и её брыжейки, начинается геморрагическое пропитывание, кишка становится багрово-красного цвета. Гипоксия венозной стенки выражена в меньшей степени, в связи с чем признаки эндотокси-коза в первые дни заболевания не столь явные, как при артериальном инфаркте. Преобладают нарушения, связанные с гиповолемией и обезвоживанием.
На основании морфологических изменений в кишке можно выделить два вида инфаркта - артериальный и венозный.
Артериальный инфаркт. Он бывает анемическим, геморрагическим и смешанным. Анемический инфаркт характеризуется нарушением притока крови, выраженным ангиоспазмом и прекращением кровотока.
Стенка кишки становится бледной; спазмированной, пульсация сосудов не определяется.
Анемический инфаркт развивается при высоких окклюзиях артериального русла, с блокадой коллатералей. При анемических инфарктах кишки выглядят серыми, истонченными, выпота в брюшной полости меньше, и он, как правило, серозный или серозно-геморрагический.
Геморрагический инфаркт кишечника начинается с деструкции слизистой кишки (отек, некроз и распад стенки) и может закончиться перфорацией. Стенка кишки при этом становится отечной, багрово-красного цвета.
Смешанный инфаркт характеризуется чередованием участков анемического и геморрагического поражения и наблюдается в основном при неокклюзионных видах нарушения кровообращения.
Венозный инфаркт кишки начинается с нарушения кровообращения в микрососудах, проходит стаз форменных элементов крови и пропотевание плазмы. Стенка кишки становится отечной и приобретает малиново-красный цвет.
КЛИНИКА
Клинические проявления возникают внезапно и продолжаются от нескольких часов до нескольких дней (angina abdominis). Классические симптомы включают внезапную абдоминальную боль, в дальнейшем, через несколько часов, развивается диарея, которая приобретает геморрагический характер из-за некроза слизистой кишки. Прогрессирование ишемии и развитие некроза кишки сопровождается исчезновением перистальтических шумов и напряжением живота, симптомами раздражения брюшины.
Основным и постоянным симптомом при поражении мезентериальных сосудов является боль в животе. Наиболее яркую клиническую картину наблюдают при острых нарушениях артериального мезентериального кровообращения, особенно при эмболии.
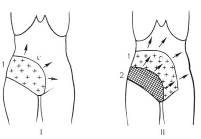
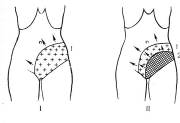
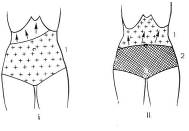
Начало заболевания характеризуется внезапным неожиданным началом для больного с появления интенсивных болей в животе, которые возникают на фоне вполне удовлетворительного самочувствия. Боль носит постоянный нарастающий характер, плохо купируется наркотическими анальгетиками, к правило, носит диффузный характер, имеет неопределенную локализацию, иррадиирует во все отделы живота. Редко больные могут указать на боль в эпигастрии, околопупочной области. Однако, В.С. Савельев, И.В. Спиридонов (1979) указывают, что болезненность и симптомы перитонита чаще всего соответствуют месту наибольшего поражения кишечника (рис. 331)

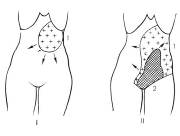
А Б
В Г
Рис. 331. Болезненность и развитие перитонита при поражении различных отделов кишечника: а) тощей кишки; б) подвздошной и правой половины толстой кишок; в) сигмовидной и левой половины толстой кишок; г) при тотальном поражении кишечника. I – стадия инфаркта. II – стадия перитонита 1. Болезненность, 2. Наибольшая болезненность, симптом Щеткина-Блюмберга, мышечное напряжение. (С. Савельев, И.В. Спиридонов, 1979).
Для острой мезентериальной ишемии патогномонично несоответствие выраженной клинической симптоматики, быстро нарастающей тяжести состояния больного со скудными физикальными данными, полученными при осмотре пациента. При выраженном болевом синдроме больные крайне беспокойны, нередко стонут и кричат. Имеет место беспокойное поведение пациентов, они мечутся, занимают вынужденное колено – локтевое положение, прижимают ноги к животу. При этом кожные покровы становятся бледными, выступает холодный пот, на лице присутствуем гримаса ужаса. В этот период характерна тахикардия, возможна аритмия и дефицит пульса. Подобная реакция характерна для эмболии верхней брыжеечной артерии.
При детальном расспросе пациента можно выявить характерные симптомы, возникшие незадолго до развития острой ишемии кишки. Для медленно развивающегося тромбоза характерно появление абдоминальной боли через 5—15 минут после каждого приема пищи или физической нагрузки. Боль, как правило, не очень интенсивная, может сочетаться с болью в области сердца, проходит самостоятельно через 40-60 минут после еды или после прекращения нагрузки, легко купируется с помощью нитроглицерина. Поэтому больные (часто это категория пациентов с хронической ишемической болезнью сердца) относят эти болевые ощущения к заболеванию сердца и не сообщают об этом врачу или вообще не придают ей значения и не обращаются за медицинской помощью.
Клиническая симптоматика быстро нарастает, состояние пациента резко ухудшается с течением времени. К болевому синдрому присоединяются тошнота, рвота «кофейной гущей», появляются симптомы интоксикации, перитонита. При развитии инфаркта кишечника появляется кровь в кале по типу «малинового желе» или в виде кровяных сгустков. При развитии паралитической кишечной непроходимости появляется вздутие живота, метеоризм, может возникнуть диарея или наоборот — полное отсутствие стула.
Реже клиническая симптоматика бывает скудная, симптомы стертые и неясные, что особенно характерно для пациентов пожилого и старческого возраста.
При острых нарушениях мезентериального кровообращения боли часто носят схваткообразный характер, что объясняется сильными спастическими волнообразными сокращениями кишечника в ответ на острую ишемию. По этой причине боли имеют мигрирующий характер. Характерной особенностью болей в этом периоде является отсутствие эффекта от применения наркотиков.
В стадии инфаркта боли несколько уменьшаются вследствие некротических изменений в стенке кишки и разрушения болевых рецепторов. Уменьшение болей воспринимается больными как улучшение, что позволило некоторым авторам именовать эту стадию "обманчивой".
В стадии перитонита боли усиливаются при перемене положения, кашле, пальпации, что связано с вовлечением в воспалительный процесс не только висцеральной, но и париетальной брюшины. В отличие от стадии ишемии в стадии инфаркта и в стадии перитонита болевые ощущения уменьшаются при назначении наркотиков.
Эвакуаторная функция кишечника. Если для кишечной непроходимости характерным признаком является не отхождение стула и газов, то для острых нарушений мезентериального кровообращения - сохранение эвакуаторной функции кишечника: оформленный или жидкий одно-двукратный стул, понос, стул с примесью крови. После очистительной или сифонной клизмы легко добиться отхождения газов и каловых масс. Однако сифонная клизма может привести к перфорации кишечной стенки. Поэтому сифонная клизма при этом заболевании является грубой ошибкой.
В стадии ишемии очень важным в диагностическом отношении является появление после начала болей одно-двукратного жидкого стула, который в начале заболевания, как правило, бывает при высоких окклюзиях верхней брыжеечной артерии, особенно при ее эмболии. Этот симптом называют "ишемическим опорожнением кишечника".
У ряда больных в стадии ишемии отмечается длительный понос.
Появление диареи объясняется частичным сохранением кровотока в ишемизированной зоне кишечника. Больных госпитализируют в инфекционное отделение.
Очень важный признак - появление крови в испражнениях.
В зависимости от преобладания тех или иных симптомов при нарушении мезентериального кровообращения выделяют ряд клинических форм: ангиоспастическую, с клинической картиной диаpеи, по типу кишечной непроходимости, с клинической картиной аппендицита или аппендикуляpного инфильтрата, атипичные формы (токсико-инфекционная и гастpодуоденального кровотечения).
Очень быстро, вследствие пропотевания жидкости в кишечник, у больных появляются заостренные черты лица, кожа лица с землистым оттенком, часто покрыто холодным потом, бледные кожные покровы.
Нередко имеется выраженный цианоз видимых слизистых оболочек, кончика носа, ушных раковин, ногтей. Конечности холодные.
При позднем поступлении состояние больного еще более тяжелое: он менее активен, принимает вынужденное положение на спине или на боку с подтянутыми конечностями.
Состояние шока и коллапса нередко сопровождает тромбоз и эмболию брыжеечных сосудов.
В большинстве случаев заболевание протекает с нормальной или даже с пониженной температурой тела. Пониженная температура обусловливается шоком и коллапсом.
Дата добавления: 2016-07-09; просмотров: 1443;
