ВИДЫ АНЕСТЕЗИИ. НАРКОЗ
Анестезия (греч. anaisthesia) — это потеря чувствительности вследствие поражения чувствительных нервов. Искусственная анестезия для обезболивания при хирургических операциях достигается воздействием анестезирующего вещества на головной мозг (общая анестезия — наркоз) и нервные окончания и стволы в месте операции (местная анестезия).
Общая анестезия (наркоз) — это обратимое состояние глубокого торможения ЦНС, вызываемое применением искусственных наркотических средств и проявляющееся последовательным выключением сознания, всех видов чувствительности, расслаблением скелетных мышц и угасанием рефлексов. Во время наркоза сохраняется функция продолговатого мозга (центр дыхания и сосудодвигательный центр). При дальнейшем углублении наркоза может наступить паралич и этих центров, что неизбежно приведет к смерти пациента.
В зависимости от путей введения наркотических средств наркоз бывает ингаляционный, когда наркотическое вещество вводится через дыхательные пути, и неингаляционный (внутривенный, внутримышечный и др.).
Ингаляционный наркоз. Выделяют масочный и эндотрахеальный (интубационный) ингаляционный наркоз.
Для ингаляционного наркоза применяют жидкие и газообразные вещества. С целью обезболивания родов в настоящее время наиболее широко применяют закись азота.
Различают «чистый» наркоз, когда применяют одно наркотическое вещество, смешанный наркоз, если используют два и более наркотических препарата, и комбинированный наркоз, при котором комбинируют не только препараты, но и пути их введения.
Стадии и уровни классического наркоза. Выделяют четыре стадии наркоза.
Стадия аналгезии (стадияоглушения, рауш-наркоз) — I стадия — продолжается 3 — 4 мин. Сознание затемнено, исчезает болевая чувствительность. Зрачки сужены, реагируют на свет, рефлексы сохранены. Пульс и АД находятся на исходном уровне. Эту стадию можно использовать при выполнении кратковременных операций, болезненных манипуляций.
Стадия возбуждения (II стадия) — более продолжительна и характеризуется повышенной двигательной реакцией и речевым возбуждением. Сознание и болевая чувствительность отсутствуют. Рефлексы повышены. Зрачки расширены, на свет реагируют. Мышечный тонус повышен. Артериальное давление повышено, пульс учащен.
Хирургическая стадия (III стадия) — на ней проводятся хирургические операции. Она делится на четыре уровня:
■ I — сознание, болевая и тактильная чувствительность отсутствуют, рефлексы снижены; зрачки сужены, на свет не реагируют; мышечный тонус снижен, АД и пульс на исходном уровне. Это уровень поверхностного наркоза.
■ II — отсутствуют сознание, все виды чувствительности, рефлексы; зрачки узкие, реакция на свет отсутствует; роговичные рефлексы ослаблены; мышечный тонус снижен; АД снижается, пульс в норме;
■ III — сознание, все виды чувствительности, рефлексы отсутствуют; зрачки начинают расширяться, на свет не реагируют; мышцы расслаблены; АД низкое, пульс учащается. Длительный наркоз на этом уровне не допустим;
■ IV — сознание, чувствительность, рефлексы отсутствуют; зрачки широкие, на свет не реагируют; роговица тусклая; мышцы расслаблены; АД прогрессивно снижается, пульс частый, нитевидный. Этот уровень наркоза недопустим, так как может быть смертельный исход.
Стадия пробуждения (IV стадия) — на ней все признаки наркоза исчезают в обратном порядке.
Для операций, не требующих полного расслабления мышц, оптимальны I — II уровни III стадии наркоза. При операциях на органах брюшной полости нужна хорошая релаксация мышц. В связи с этим целесообразно вести наркоз на верхней границе II уровня, допуская в случае необходимости лишь кратковременное углубление до начальной фазы III уровня.
Миорелаксанты. Бывают операции, когда от наркоза требуется не только выключение сознания и обезболивание, но и значительное расслабление мускулатуры. Это стало возможным вследствие применения миорелаксантов. Различают миорелаксанты короткого действия: дитилин, листенон, миорелаксин, и миорелаксанты длительного действия: тубокурарин, диплацин.
Неингаляционный наркоз. Такой наркоз применяют главным образом как вводный и базис-наркоз.
Наибольшее распространение среди неингаляционных видов наркоза получил внутривенный наркоз. Для него применяют гексенал, тиопентал натрия, оксибутират натрия, виадрил, калипсол, сомбревин и др. Высшая разовая доза наркотического вещества составляет не более 1 г. Наркотические препараты растворяют в 20 мл 5 % раствора глюкозы, изотонического раствора хлорида натрия или дистиллированной воды. Растворы этих препаратов могут быть введены в вену одномоментно (при вводном наркозе), фракционно (по 3—5 мл через определенные промежутки времени) или капельно.
При внутривенном наркозе пациент засыпает быстро; хирургическая стадия наступает без стадии возбуждения. Но полного обезболивания достичь не удается. Часто отмечаются двигательные реакции на болевое раздражение. Недостаток этого наркоза заключается в сложности управления. Расширение зрачков является грозным симптомом передозировки.
Нейролептаналгезия. Это своеобразное состояние пациента, при котором отмечаются обезболивание, сонливость, безразличие. Нейролептаналгезия вызывается введением сильного наркотического анальгетика фентанила и нейролептика дроперидола. Смесь фентанила и дроперидола выпускается под названием таламонал.
Подготовка пациента к наркозу. Перед операцией анестезиолог осматривает пациента и оценивает его общее состояние, характер нервной деятельности, выясняет аллергологический анамнез, измеряет АД, подсчитывает пульс, уточняет массу тела, выслушивает легкие, сердце, изучает лабораторные данные и данные дополнительных методов исследования. После этого он выбирает соответствующую методику проведения обезболивания.
Подготовка пациента к операции начинается с того, что он вечером накануне операции после постановки очистительной клизмы принимает гигиеническую ванну со сменой нательного и постельного белья. Он не должен принимать никакой пищи, так как во время наркоза могут случиться рвота и аспирация рвотных масс. После этого проводится вечерняя премедикация, т. е. медикаментозная подготовка пациента к наркозу.
Обычная схема премедикации включает назначение накануне операции на ночь снотворных и десенсибилизирующих средств (фенобарбитал с димедролом) для полноценного отдыха пациента. Возбудимым больным в течение нескольких дней до операции назначают элениум (0,2 г 2 раза в сутки). Анальгетики назначают больным с выраженным болевым синдромом.
В день операции за 30 мин до начала наркоза внутримышечно вводят 1 мл 2 % раствора промедола и 2 мл 1 % раствора димедрола. Этим достигается преднаркозный сон, и пациента в спокойном состоянии доставляют в операционную. На операционном столе перед интубацией трахеи пациенту обязательно вводят внутривенно 0,5— 1,0 мл 0,1 % раствора атропина. Атропин устраняет брадикардию, гиперсаливацию, гиперсекрецию бронхиальных желез, предупреждает аритмию и рефлекторную остановку сердца.
При экстренных операциях желудок опорожняют и промывают при помощи толстого зонда. За 30 мин до операции назначают премедикацию растворами промедола и димедрола. Раствор атропина вводят на операционном столе.
Осложнения наркоза. Осложнения наркоза могут возникнуть в начале, во время и после его окончания. Одним из грозных осложнений является апноэ — остановка дыхания вследствие ларингоспазма, бронхоспазма, западения языка и надгортанника, аспирации рвотных масс, действия миорелаксантов, угнетения центра дыхания наркотическими веществами при передозировке или их быстром введении. Вследствие недостаточной премедикации атропином развивающаяся гиперсекреция бронхиальных желез ведет к закупорке просвета бронхиол, бронхов и даже трахеи. Ларингоспазм может развиться из-за травмы голосовых связок во время интубации трахеи. Бронхоспазм возникает у людей, страдающих бронхиальной астмой и другой легочной патологией. Гиперкапния наступает вследствие избытка углекислоты в крови, которая» может привести к остановке дыхания, сердца и летальному исходу. В посленаркозном периоде может развиться остановка дыхания (апноэ) вследствие рекураризации, т. е. повторного действия миорелаксантов, отек легких и др.
К сердечно-сосудистым осложнениям относятся тяжелые нарушения ритма и рефлекторная остановка сердца. Брадикардия развивается из-за раздражения блуждающего нерва во время интубации, при операциях на органах грудной полости или в верхнем отделе живота. Аритмии возникают при гипоксии и гиперкапнии. Признаками вероятной остановки сердца являются бледность кожи, частый пульс слабого наполнения и напряжения, выраженная гипотония, расширение зрачков и отсутствие их реакции на свет.
Профилактика осложнений наркоза включает:
■ правильную подготовку пациента к наркозу;
■ внимательное наблюдение за пациентом во время наркоза и в постнаркозном периоде;
■ немедленное сообщение врачу-анестезиологу о появлении первых признаков осложнения и вмешательства независимого характера;
■ устранение всех факторов, способствующих возникновению осложнений.
При ларингоспазме необходимо ввести раствор атропина, подать кислород, назначить хорошее обезболивание. При необходимости вводят миорелаксант короткого действия (дитилин), выполняют интубацию трахеи и проводят искусственную вентиляцию легких (ИВА) с повышенной подачей кислорода. В тяжелых случаях показана экстренная трахеотомия.
При бронхоспазме показаны срочное введение спазмолитиков, сосудорасширяющих препаратов, преднизолона, ИВА с наружным массажем легких (вдох осуществляется мехом наркозного аппарата, выдох — сдавлением грудной клетки).
При механическом закрытии просвета дыхательных путей удаляют зубные протезы из полости рта, убирают с помощью электро-отсасывателя или шприца Жане рвотные массы, слизь. Затем полость рта и зева осушают тупферами, удаляют кусочки пищи. При аспирации выполняют интубацию трахеи и отсасывают рвотные массы катетером через интубационную трубку с последующим промыванием трахеи 15—20 мл 2% раствора натрия гидрокарбоната.
Для профилактики регургитации необходимо приподнять головную и спинную секции операционного стола.
При малейших признаках недостаточности кровообращения надо прекратить подачу наркотического препарата, дать больше кислорода, опустить головной конец стола, чтобы усилить приток крови к головному мозгу, внутривенно ввести сердечные препараты (растворы коргликона, строфантина), антигистаминныепрепараты (раствор кальция хлорида), 50 — 60 мл 40 % раствора глюкозы. При остановке сердца и дыхания, не тратя времени на интубацию, плотно прижимают маску к лицу пациента и проводят ИВА мехом наркозного аппарата и непрямой массаж сердца.
МЕСТНАЯ АНЕСТЕЗИЯ
Местная анестезия (см. местное обезболивание) — это обратимое намеренное выключение болевой чувствительности в области операционного поля при сохранении сознания пациента с помощью химических, физических либо механических средств. Оно используется для проведения хирургических операций, болезненных манипуляций и лечения болевых синдромов.
Неинъекционная анестезия. Анестезия смазыванием или орошением. Через 4—8 мин после одно-двукратного смазывания слизистой оболочки 5—10% раствором новокаина или 0,25—2,0% раствором дикаина болевая чувствительность исчезает.
Анестезия охлаждением. Такая анестезия чаще применяется для снятия болей при ушибах мягких тканей, реже для кратковременного поверхностного обезболивания при вскрытии поверхностно расположенных абсцессов. Анестезия охлаждением осуществляется распылением на кожу хлорэтила — прозрачной, бесцветной легко летучей жидкостью со своеобразным запахом. Температура кипения хлорэтила составляет 12—13 °С. При попадании на кожу, вследствие быстрого испарения он вызывает ее сильное охлаждение и понижение чувствительности. Хлорзтил выпускается в стеклянных ампулах по 30 мл.
Инъекционная анестезия. Инфилыпрационная анестезия. Вначале тонкой иглой вводят раствор анестетика внутрикожно до образования «лимонной корочки». Затем длинной иглой раствор анестетика вводят через «лимонную корочку» в глубжележащие слои.
Анестезия по Вишневскому. Анестезия проводится методом тугого ползучего инфильтрата. После образования «лимонной корочки» туго нагнетается анестетик (чаще всего 0,25—0,50% раствор новокаина) в подкожную жировую клетчатку. После рассечения кожи и подкожной клетчатки вводят раствор новокаина под апоневроз, а затем и в мышечные футляры. Для удлинения срока обезболивания в раствор новокаина можно добавить 0,1% раствор адреналина (1 капля на 10 мл раствора).
Проводниковая, или регионарная, анестезия. При этой анестезии анестезирующий раствор вводится в нерв (редко) или околоневральную клетчатку.
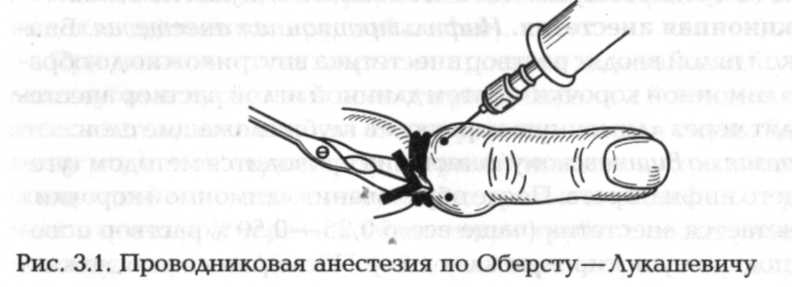
Анестезия пальцев по Оберсту — Лукашевичу (рис. 3.1). Конечность, на которой будет выполняться операция, поднимают для опорожнения вен. На основную фалангу пальца накладывают тугой резиновый жгутик. Дистальнее от него с тыльной стороны пальца по обеим сторонам вводят по 2 мл 1 —2 % раствора новокаина. Через 10—15 мин наступает анестезия.
Межреберная анестезия. Такая анестезия применяется при травмах грудной клетки. Предпосылая раствор новокаина вколу иглы, доводят иглу до ребра, а затем по верхнему его краю вводят ее в межреберный промежуток и нагнетают 5—6мл1—2% раствора новокаина.
Футлярная анестезия. Анестезию выполняют на конечностях, в основном там, где фасциальные футляры хорошо выражены. Анестезию верхней конечности можно выполнить с двух инъекций (в футляры двуглавой и трехглавой мышц плеча), нижней — с трех (в футляры передней, задней и внутренней группы мышц бедра).
Спинномозговая анестезия. Анестезия применяется при операциях на органах таза, конечностях. Пациент находится в положении сидя с согнутой спиной или лежа на левом боку с согнутыми и приведенными к животу ногами. После инфильтрационной анестезии между IV и V поясничными позвонками специальной иглой для спинномозговой пункции с мандреном прокалывают кожу, связки и твердую мозговую оболочку. После удаления мандрена по игле начинает вытекать спинномозговая жидкость. По игле в спинномозговой канал вводят 1 —2 мл 5 % раствора новокаина.
Перидуральная анестезия. Анестезию применяют при операциях на органах груди, живота, таза, конечностях. Положение пациента и техника исполнения такие же, как и при спинномозговой анестезии, но только твердую мозговую оболочку не прокалывают. Раствор анестетика 20—25 мл 1 — 2 % раствора тримекаина вводят между наружным и внутренним листками твердой мозговой оболочки. Полная анестезия и расслабление мышц наступает обычно через 30 мин и длится до 4 ч.
Часто пользуются методом длительной перидуральной анестезии. Для этого в перидуральное пространство вводят через иглу тонкий фторопластовый катетер длиной 35—50 см, а иглу удаляют. Катетер оставляют в перидуральном пространстве на 9—10 сут. Анестетик, подогретый до 37 оС, вводят в катетер 4 — 6 раз в сутки по 3 — 5 мл.
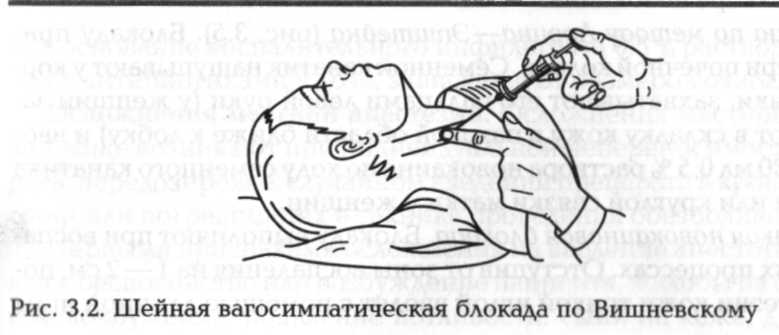
Новокаиновые блокады. Шейная вагосимпатическая блокада по Вишневскому. Такая блокада применяется при травмах груди (рис. 3.2). Пациент лежит на спине, под лопатки ему подложен валик, голова повернута в противоположную сторону. После соответствующей обработки кожи раствором антисептика II пальцем левой руки надавливают у заднего края грудино-ключично-сосцевидной мышцы выше ее пересечения с наружной яремной веной, смещают сосуды кнутри. После этого вкалывают иглу у кончика пальца, анестезируют кожу и постепенно продвигают иглу вглубь и вверх, вводя новокаин по ходу иглы и периодически потягивая поршень для контроля (проверяют, не попала ли игла в сосуд). Достигнув кончиком иглы позвонков, вводят 40—50 мл 0,25 % раствора новокаина.
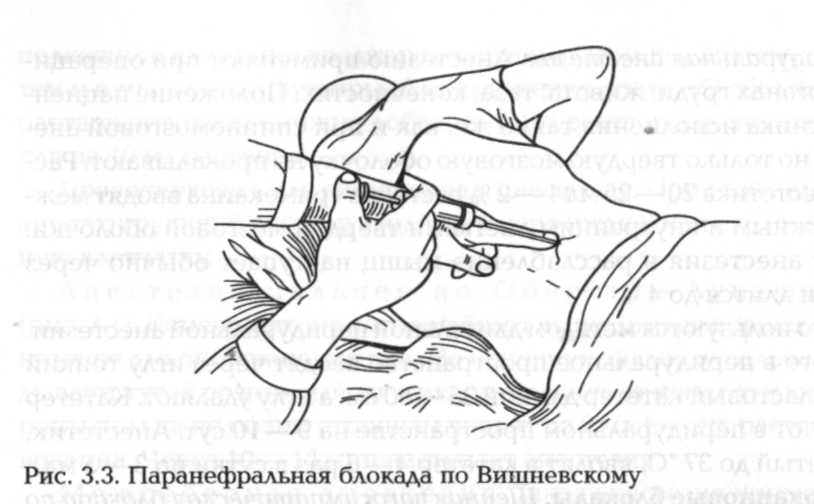
Поясничная (паранефральная) блокада по Вишневскому. Блокада применяется для устранения почечной колики (рис. 3.3).
Пациента укладывают боком на валик. Нижнюю ногу сгибают в коленном и тазобедренном суставах, верхнюю вытягивают. Раствором антисептика обрабатывают кожу в области блокады. В угол, образованный нижним краем XII ребра и наружным краем длинной
|
|
|
мышцы спины, тонкой инъекционной иглой выполняют инфильтрационную анестезию. Затем берут длинную иглу на 20 мл шприце с 0,25—0,50 % раствором новокаина и через анестезированный участок продвигают через слои мышц до околопочечной жировой клетчатки. Как только игла прошла в околопочечное пространство, новокаин начинает поступать в него без сопротивления, а при снятии шприца из иглы не должно выделяться ни капли жидкости или крови. Вводят 60 — 80 мл новокаина с каждой стороны.
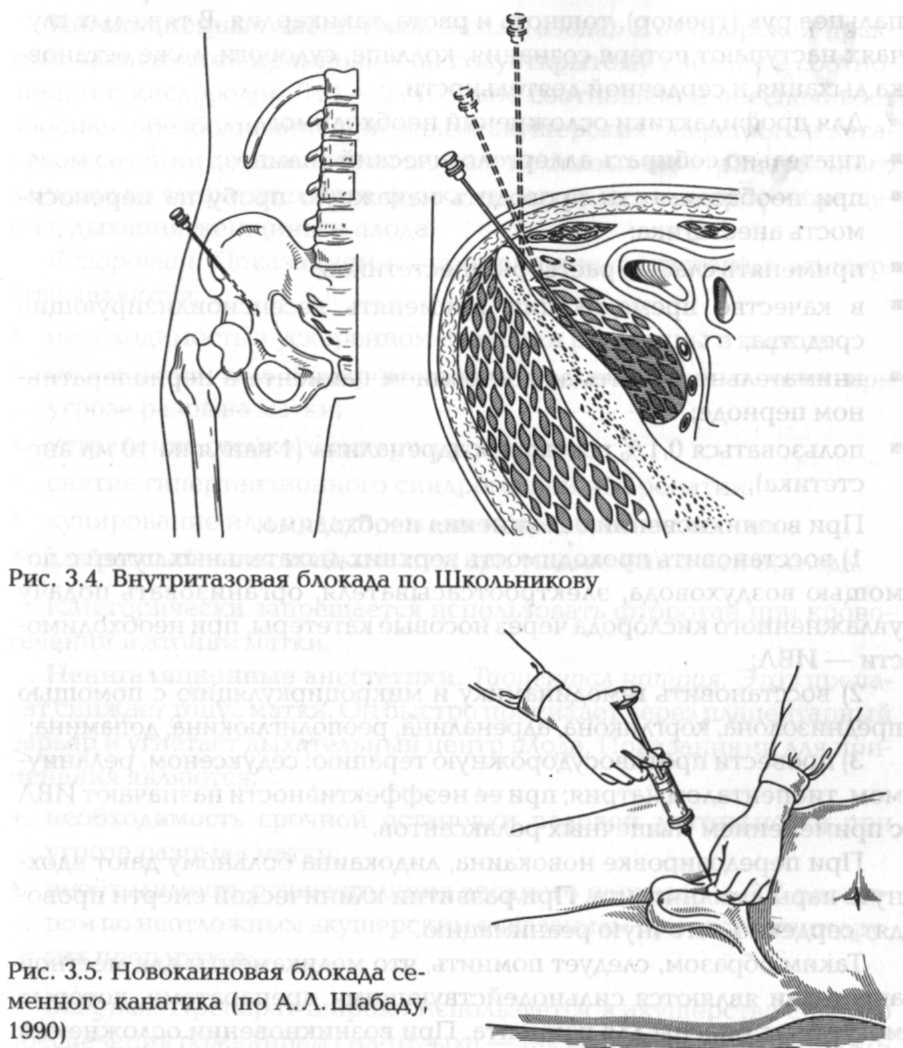
Внутритазовая блокада по методу Школьникова—Селиванова (рис. 3.4). Блокаду применяют при переломах костей таза. Кожу в области блокады обрабатывают раствором антисептика. Тонкой иглой анестезируют кожу на 1 см кнутри от передневерхней ости подвздошной кости, затем вводят иглу длиной 15 см спереди назад и кнаружи до кости и по кости ведут ее на глубину 12—14 см, все время предпосылая движению иглы струю новокаина. При односторонней блокаде вводят до 500 мл, при двусторонней — по 250 — 300 мл 0,25 % раствора новокаина.
Блокада по методу Лорина—Эпштейна (рис. 3.5). Блокаду применяют при почечной колике. Семенной канатик нащупывают у корня мошонки, захватывают его пальцами левой руки (у женщин захватывают в складку кожу в паховой области ближе к лобку) и вводят 20—30 мл 0,5 % раствора новокаина по ходу семенного канатика у мужчин или круглой связки матки у женщин.
Короткая новокаиновая блокада. Блокаду выполняют при воспалительных процессах. Отступив от зоны воспаления на 1 —2 см, после анестезии кожи тонкой иглой вводят с помощью длинной иглы
под основание воспалительного инфильтрата 0,5 % раствор новокаина с антибиотиками в дозе, зависящей от размеров очага.
Осложнения местной анестезии. Осложнения местной анестезии чаще возникают при индивидуальной непереносимости препарата, передозировке, случайном введении препарата в кровеносный сосуд или погрешностях в технике проведения обезболивания.
Первыми признаками осложнения на введение анестетика являются беспокойство или возбуждение пациента, жалобы на слабость, головокружение, появление потливости, сыпи на коже, дрожание пальцев рук (тремор), тошнота и рвота, тахикардия. В тяжелых случаях наступают потеря сознания, коллапс, судороги, даже остановка дыхания и сердечной деятельности.
Для профилактики осложнений необходимо:
■ тщательно собирать аллергологический анамнез;
■ при необходимости проводить накожную пробу на переносимость анестетика;
■ применять слабые растворы анестетиков;
■ в качестве премедикации применять десенсибилизирующие средства;
■ внимательно следить за состоянием пациента в периоперативном периоде;
■ пользоваться 0,1 % раствором адреналина (1 капля на 10 мл анестетика).
При возникновении осложнения необходимо:
1) восстановить проходимость верхних дыхательных путей с помощью воздуховода, электроотсасывателя, организовать подачу увлажненного кислорода через носовые катетеры, при необходимости — ИВЛ;
2) восстановить гемодинамику и микроциркуляцию с помощью преднизолона, коргликона, адреналина, реополиглюкина, допамина;
3) провести противосудорожную терапию: седуксеном, реланиумом, тиопенталом натрия; при ее неэффективности назначают ИВЛ с применением мышечных релаксантов.
При передозировке новокаина, лидокаина больному дают вдохнуть пары амилнитрита. При развитии клинической смерти проводят сердечно-легочную реанимацию.
Таким образом, следует помнить, что медикаменты для местной анестезии являются сильнодействующими препаратами, которые могут быть опасны для пациента. При возникновении осложнений средний медицинский работник должен быстро и грамотно помогать врачу выводить пациента из тяжелого состояния и самостоятельно выполнять мероприятия независимого характера.
Дата добавления: 2016-05-11; просмотров: 3301;
