Электрокардиограмма 6 страница
В клиническом анализе крови у больных хроническим ЛС в большинстве случаев выявляется эритроцитоз, увеличение гематокрита и содержания гемоглобина, что является весьма характерным для хронической артериальной гипоксемии. В тяжелых случаях развивается полицитемия с увеличением содержания эритроцитов, тромбоцитов и лейкоцитов. Уменьшение СОЭ часто ассоциируется с повышением вязкости крови, что также закономерно наблюдается у многих больных, страдающих дыхательной недостаточностью.
Описанные изменения в анализах крови, естественно, не являются прямым доказательством наличия ЛС, но они, как правило, указывают на выраженность легочной артериальной гипоксемии — основного звена патогенеза хронического ЛС.
Электрокардиография
При электрокардиографическом исследовании у больных хроническим ЛС выявляются признаки гипертрофии ПЖ и ПП. Наиболее ранние изменения ЭКГ — это появление в отведениях II, III, aVF (иногда в V1) высокоамплитудных, с заостренной вершиной, зубцов Р (P-pulmonale), причем их длительность не превышает 0,10 с.
Несколько позже начинают выявляться ЭКГ-признаки гипертрофии ПЖ.В зависимости от уровня давления в легочной артерии, величины мышечной массы ПЖ и выраженности сопутствующей эмфиземы легких у больных ЛС можно выявить три типа ЭКГ-изменений, два из которых описаны в главе 8. Напомним, что rSR'-типнаблюдается при умеренной гипертрофии ПЖ, когда его масса приближается к массе миокарда ЛЖ или несколько меньше ее (рис. 13.9):
- появление в отведении V1 комплекса QRS типа rSR';
- увеличение амплитуды зубцов R'V1 и SV5, 6 ; при этом амплитуда R'V1 > 7 мм или R'V1 + SV5, 6 > 10,5 мм;
- признаки поворота сердца вокруг продольной оси по часовой стрелке (смещение переходной зоны влево, к отведениям V5, V6, и появление в отведениях V5, V6 комплекса QRS типа RS);
- увеличение длительности интервала внутреннего отклонения в правом грудном отведении (V1) больше 0,03 с;
- смещение сегмента RS–T вниз и появление отрицательных зубцов Т в отведениях III, aVF, V1 и V2;
- смещение электрической оси сердца вправо (угол a > +100°) (непостоянный признак).
| Рис. 13.9. Электрокардиограмма больного с хроническим легочным сердцем (Р-pulmonale и rSr'-тип гипертрофии ПЖ) | 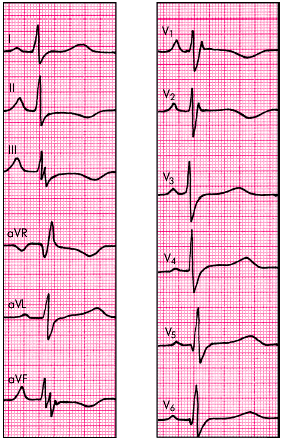
|
qR-тип выявляетсяпри выраженной гипертрофии ПЖ, когда его масса несколько больше массы миокарда ЛЖ. Для этого типа ЭКГ-изменений характерно (рис. 13.10):
- появление в отведении V1 комплекса QRS типа QR или qR;
- увеличение амплитуды зубцов RV1 и SV5, 6. При этом амплитуда RV1 > 7 мм или RV1 + SV5, 6 > 10,5 мм;
- признаки поворота сердца вокруг продольной оси по часовой стрелке (смещение переходной зоны влево, к отведениям V5, V6, и появление в отведениях V5, V6 комплекса QRS типа RS);
- увеличение длительности интервала внутреннего отклонения в правом грудном отведении (V1) более 0,03 с;
- смещение сегмента RS–T вниз и появление отрицательных зубцов Т в отведениях III, aVF, V1 и V2;
- смещение электрической оси сердца вправо (угол a > +100°) (непостоянный признак).
Таким образом, основные отличия этих двух типов ЭКГ-изменений при гипертрофии ПЖ заключаются в форме комплекса QRS в отведении V1.
| Рис. 13.10. Электрокардиограмма больного с хроническим легочным сердцем (Р-pulmonale и qR-тип гипертрофии ПЖ) | 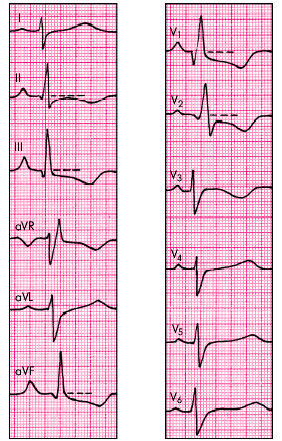
|
S-тип ЭКГ-изменений часто наблюдается у больных с выраженной эмфиземой легких и хроническим ЛС, когда гипертрофированное сердце резко смещается кзади, преимущественно за счет эмфиземы. При этом вектор деполяризации желудочков проецируется на отрицательные части осей грудных отведений и отведений от конечностей (признаки поворота сердца вокруг поперечной оси верхушкой кзади). Это объясняет существенные особенности изменений комплекса QRS у этих больных (рис. 13.11):
- во всех грудных отведениях от V1 до V6 комплекс QRS имеет вид rS или RS c выраженным зубцом S;
- в отведениях от конечностей часто регистрируется синдром SISIISIII (признак поворота сердца вокруг поперечной оси верхушкой кзади);
- на ЭКГ выявляются признаки поворота сердца вокруг продольной оси по часовой стрелке (смещение переходной зоны влево, к отведениям V5, V6, и появление в отведениях V5, V6 комплекса QRS типа RS);
- определяется вертикальная позиция электрической оси сердца.
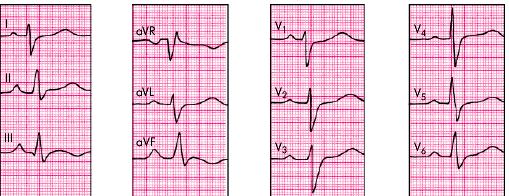
|
| Рис. 13.11. Электрокардиограмма больного с хроническим легочным сердцем (Р-pulmonale и S-тип гипертрофии ПЖ) |
Следует отметить, что при всех трех типах ЭКГ-изменений диагноз гипертрофии ПЖ косвенно подтверждается наличием признаков гипертрофии ПП (P-pulmonale), выявляемых в отведениях II, III и aVF.
Рентгенологическое исследование
Рентгенологическое исследование позволяет уточнить характер поражения легких, а также выявить несколько важных рентгенологических признаков, указывающих на увеличение размеров ПЖ и наличие легочной АГ (рис. 13.12 и 13.13):
1. Выбухание ствола легочной артерии в правой передней косой проекции и реже в прямой проекции (расширение II дуги левого контура сердца).
2. Расширение корней легких.
3. Увеличение размеров ПЖ в правой и левой передней, а также в левой боковой проекциях и уменьшение ретростернального пространства (рис. 13.13).
4. Значительное выбухание заднего контура тени сердца вплоть до сужения ретрокардиального пространства, что наблюдается при выраженной гипертрофии и дилатации ПЖ, который смещает ЛЖ кзади (см. рис. 13.13, б).
5. Расширение ствола и центральных ветвей легочной артерии, которое сочетается с обеднением сосудистого рисунка на периферии легочных полей за счет сужения мелких легочных артерий.
| Рис. 13.12. Рентгенограмма сердца в прямой проекции больного с хроническим легочным сердцем | 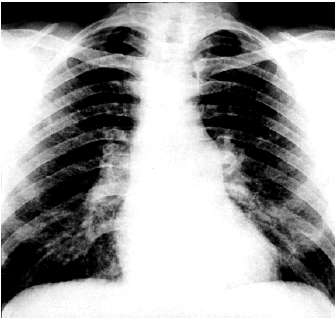
|
| Рис. 13.13. Смещение контуров тени сердца в правой передней (а) и левой передней (б) проекциях при значительной дилатации и гипертрофии правого желудочка (схема). Заметно значительное сужение ретростернального пространства и выбухание ствола легочной артерии. Ретрокардиальное пространство также сужено (б) за счет оттеснения левого желудочка кзади увеличенным правым желудочком | 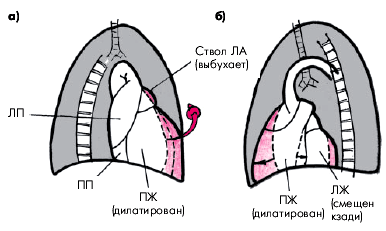
|
Эхокардиография
Эхокардиографическое исследование у больных хроническим ЛС проводится с целью:
- объективного подтверждения наличия гипертрофии ПЖ и ПП;
- оценки систолической функции ПЖ;
- косвенного определения давления в легочной артерии.
1. Выявление гипертрофии миокарда правого желудочка.Эхокардиографическая диагностика гипертрофии ПЖ представляет достаточно сложную проблему. Это связано, прежде всего, с трудностями, возникающими при ручном контурировании эндокарда желудочка, отличающегося выраженной трабекулярностью, а также с недостаточной визуализацией этого отдела сердца, бульшая часть которого в норме расположена за грудиной.
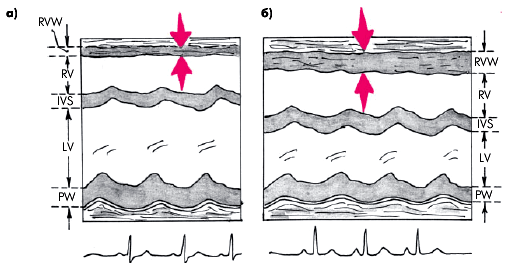
Гипертрофия миокарда ПЖ может быть диагностирована при М-модальном (одномерном) исследовании с достаточно высокой степенью вероятности при толщине передней стенки ПЖ, превышающей 5 мм (рис. 13.14). Правда, это справедливо только в тех случаях, когда при ультразвуковом исследовании достигнута хорошая визуализация эндокарда передней стенки ПЖ.
Предварительное двухмерное исследование из парастернального доступа по короткой оси сердца или из апикальной четырехкамерной позиции нередко позволяет добиться лучшей визуализации ПЖ и выбрать оптимальное направление ультразвукового луча, пересекающего стенку ПЖ при М-модальном исследовании.
Несомненно, что более тщательный поиск признаков гипертрофии миокарда ПЖ показан в тех случаях, когда при двухмерном исследовании определяется дилатация этого отдела сердца, в большинстве случаев указывающая на наличие объемной или систолической перегрузки ПЖ.
|
| Рис. 13.14. Определение толщины передней стенки правого желудочка (RVW) по одномерным эхокардиограммам, зарегистрированным из парастернального доступа у здорового человека (а) и больного хроническим легочным сердцем с гипертрофией правого желудочка (б) |
|
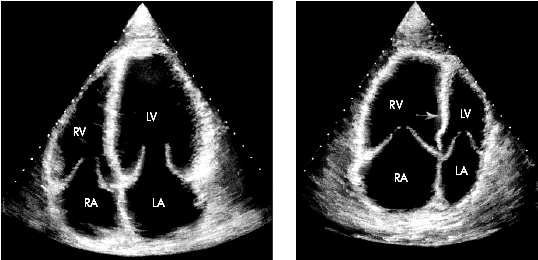
| Рис. 13.15. Двухмерные эхокардиограммы, зарегистрированные в апикальной четырехкамерной позиции в норме (а) и у больного хроническим легочным сердцем с выраженной дилатацией правого желудочка (б). В последнем случае верхушка сердца образована ПЖ, объем которого существенно превышает объем ЛЖ, отмечается парадоксальное движение МЖП в сторону левого желудочка (отмечено стрелкой) |
2. Оценка систолической функции правого желудочка подробно описана в главе 2. Напомним, что эта оценка основана, прежде всего, на выявлении признаков дилатации ПЖ, например, при регистрации М-модальной ЭхоКГ из парастернального доступа по короткой оси сердца (см. рис. 2.32). В норме КДРПЖ составляет около 15–20 мм, а при дилатации ПЖ обычно превышает 26 мм.
Дилатация ПЖ сравнительно хорошо выявляется при двухмерном исследовании в парастернальной позиции по короткой оси (см. рис. 2.33), а также в апикальной четырехкамерной позиции, в которой дилатированный ПЖ как бы оттесняет ЛЖ в сторону, занимая, хотя бы частично, верхушку сердца (рис. 13.15, б), в норме образованную только ЛЖ (рис. 13.15, а).
Сократимость ПЖчаще всего оценивается визуально, качественно — по характеру и амплитуде движения передней стенки ПЖ и МЖП. Например, объемная перегрузка ПЖ у больных с декомпенсированным ЛС характеризуется не только расширением его полости, но также усиленной пульсацией его стенок и парадоксальными движениями МЖП: во время систолы МЖП прогибается в полость ПЖ, а во время диастолы — в сторону ЛЖ.
Наконец, косвенно о нарушении функции ПЖ можно судить также по размерам ПП, которое обычно хорошо визуализируется из парастернального доступа по короткой оси на уровне основания сердца; из апикальной четырехкамерной позиции и из субкостального доступа по длинной и короткой осям. В норме ПП и ЛП в этих позициях имеют примерно одинаковые размеры. Дилатация ПП приводит к доминированию его изображения.
Следует добавить, что систолическая дисфункция ПЖ может быть оценена по степени коллабирования нижней полой вены во время вдоха. В норме на высоте глубокого вдоха коллабирование нижней полой вены составляет примерно 50%. Недостаточное ее спадение на вдохе указывает на повышение давления в ПП и в венозном русле большого круга кровообращения.
3. Диагностика легочной артериальной гипертензии необходима для оценки тяжести течения и прогноза хронического ЛС. С этой целью используется допплеровское исследование формы потока крови в выносящем тракте ПЖ и в устье клапана легочной артерии. При нормальном давлении в легочной артерии форма потока крови приближается к куполообразной и симметричной, а при легочной гипертензии становится треугольной или двухпиковой (см. рис. 2.35).
Количественное определение систолического давления в легочной артерии (СДЛА) возможно при использовании постоянно-волнового допплеровского исследования трикуспидальной регургитации, а диастолического давления — при оценке максимальной скорости диастолической регургитации крови из легочной артерии в ПЖ. Методика эхокардиографического определения систолического, диастолического и среднего давления в легочной артерии изложена в главе 2.
Катетеризация правых отделов сердца и легочной артерии
Катетеризация правых отделов сердца является основным методом прямого измерения давления в легочной артерии. Исследование проводят в специализированных клиниках по стандартной методике (см. главу 6), используя “плавающий” катетер Свана–Ганца. Катетер вводится через внутреннюю яремную, наружную яремную, подключичную или бедренную вену в правое предсердие, затем в правый желудочек и легочную артерию, измеряя давление в этих камерах сердца. Когда катетер находится в одной из ветвей легочной артерии, баллончик, расположенный на конце катетера, раздувают. Кратковременная окклюзия сосуда позволяет измерять давление окклюзии легочной артерии (давление заклинивания — ДЗЛА), которое примерно соответствует давлению в легочных венах, ЛП и конечно-диастолическому давлению в ЛЖ.
При катетеризации полостей сердца и легочной артерии у больных хроническим ЛС выявляют достоверные признаки легочной гипертензии — значения давления в легочной артерии больше 25 мм рт. ст. в покое или больше 35 мм рт. ст. при нагрузке. При этом остается нормальным или даже пониженным давление заклинивания легочной артерии (ДЗЛА) — не больше 10–12 мм рт. ст. Напомним, что для больных с левожелудочковой недостаточностью или пороками сердца, сопровождающимися венозным застоем крови в легких, повышенное давление в легочной артерии сочетается с повышением ДЗЛА до 15–18 мм рт. ст. и выше.
Исследование функции внешнего дыхания
Как было показано выше, в основе возникновения легочной АГ и формирования хронического ЛС в большинстве случаев лежат нарушения функции внешнего дыхания, ведущие к развитию альвеолярной гипоксии и легочной артериальной гипоксемии. Поэтому тяжесть течения, прогноз и исходы хронического ЛС, а также выбор наиболее эффективных способов лечения этого заболевания во многом определяются характером и выраженностью нарушений функции легких. В связи с этим основными задачами исследования функции внешнего дыхания (ФВД) у больных ЛС являются:
- диагностика нарушений функции внешнего дыхания и объективная оценка тяжести дыхательной недостаточности;
- дифференциальная диагностика обструктивных и рестриктивных расстройств легочной вентиляции;
- обоснование патогенетической терапии дыхательной недостаточности;
- оценка эффективности проводимого лечения.
Эти задачи решаются с помощью ряда инструментальных и лабораторных методов исследования: спирометрии, спирографии, пневмотахографии, тестов на диффузионную способность легких и др.
Наиболее информативными показателями ФВД, которые используются для оценки функционального состояния легких у больных хроническим ЛС, являются следующие:
1. Общая емкость легких (ОЕЛ).
2. Жизненная емкость легких (ЖЕЛ).
3. Остаточный объем легких (ООЛ).
4. Функциональная остаточная емкость (ФОЕ).
5. Объем форсированного выдоха за первую секунду (ОФВ1).
6. Индекс Тиффно (ОФВ1/ФЖЕЛ, %) — отношение объема форсированного выдоха за первую секунду (ОФВ1, или FEV1) к форсированной жизненной емкости легких (ФЖЕЛ, или FVC).
7. Максимальная объемная скорость выдоха на уровне 25%, 50% и 75% форсированной жизненной емкости легких (МОС25%, МОС50%, МОС75%).
8. Средняя объемная скорость выдоха на уровне 25–75% от ФЖЕЛ (СОС25–75%).
9. Пиковая объемная скорость выдоха (ПОСвыд).
Способы определения этих и некоторых других показателей ФВД, а также интерпретация выявляемых изменений, подробно обсуждаются в последующих главах руководства.
| 13.5. Лечение |

|
В основе лечения больных с хроническим ЛС лежат мероприятия, направленные, прежде всего, на предотвращение легочной АГ и правожелудочковой недостаточности. Это возможно только при активном воздействии на основной патологический процесс в легких, приведший к возникновению ЛС. Успех лечения зависит в первую очередь от улучшения альвеолярной вентиляции, коррекции артериальной гипоксемии, гиперкапнии и ацидоза. Воздействие на эти, главные, звенья патогенеза ЛС в большинстве случаев уменьшает напряженность гипоксической легочной вазоконстрикции и способствует снижению давления в легочной артерии даже на стадии декомпенсированного ЛС.
Коррекция легочной артериальной гипоксемии
Наиболее эффективными методами коррекции альвеолярной вентиляции и газового состава крови у большинства больных ЛС являются:
· ингаляция кислорода;
· применение бронхолитиков;
· применение антибиотиков.
1. Ингаляция кислорода является одним из наиболее эффективных методов коррекции артериальной гипоксемии и гиперкапнии. Она позволяет восстанавливать поврежденные при дыхательной недостаточности функции ЦНС, печени, почек; устраняет метаболический ацидоз, уменьшает катехоламинемию, улучшает механические свойства самих легких и т.п.
Показаниями для назначения кислородотерапии являются следующие клинические симптомы, возникающие у больного с дыхательной недостаточностью (А.П. Зильбер):
· выраженный цианоз;
· тахипноэ;
· тахикардия или брадикардия;
· системная артериальная гипотензия или гипертензия;
· признаки метаболического ацидоза;
· признаки артериальной гипоксемии (парциальное давление кислорода в артериальной крови — РаО2 — ниже 65 мм рт. ст.).
В стационарах для ингаляции кислорода обычно используют носовой катетер, что создает меньше дискомфорта для пациента, позволяя ему говорить, принимать пищу, кашлять и т.д. При этом во вдыхаемой смеси создается достаточно безопасная концентрация кислорода, не превышающая 40%. Это позволяет длительно, на протяжении нескольких дней или даже недель, осуществлять оксигенотерапию, не опасаясь развития ее осложнений. В некоторых случаях оксигенотерапию проводят с помощью лицевой маски, которая обеспечивает более высокую концентрацию кислорода. Нельзя использовать для оксигенотерапии вдыхание 100% кислорода, так как это способствует угнетению дыхательного центра и развитию гиперкапнической комы. Следует также помнить, что при ингаляции кислорода требуется обязательное увлажнение вдыхаемой кислородной смеси.
Продолжительность оксигенотерапии зависит от тяжести состояния больного и колеблется от 60 мин 3–4 раза в день до 14–16 ч в сутки. В некоторых случаях эффект может быть получен только через 3–4 недели ежедневной оксигенотерапии.
Для получения кислорода могут использоваться так называемые концентраторы (пермеаторы), выделяющие кислород из воздуха. Они позволяют добиться концентрации кислорода во вдыхаемой смеси около 40–50% и могут использоваться в домашних условиях при необходимости длительной (в течение нескольких месяцев) оксигенотерапии.
При неэффективности самостоятельного дыхания кислородом и парциальном давлении СО2 в артериальной крови (РСО2) более 60 мм рт. ст. целесообразно использовать методы искусственной вспомогательной вентиляции легких.
В настоящее время доказана способность длительной оксигенотерапии эффективно снижать давление в легочной артерии, уменьшать признаки дыхательной и сердечной недостаточности и достоверно увеличивать продолжительность жизни больных с хроническим ЛС.
2. Улучшение бронхиальной проходимости является вторым обязательным условием снижения артериальной гипоксемии и гиперкапнии. В зависимости от характера основного патологического процесса в легких применяют различные бронходилататоры, отхаркивающие средства и муколитики.
Бронхолитикипо механизмам действия делят на три группы:
· стимуляторы b-адренергических рецепторов (сальбутамол, беротек, изадрин, алупент);
· холинолитики (атровент, тровентол);
· метилксантины (теофиллин, теопек, теодур и др.).
Применяются и комбинированные препараты: беродуал (беротек + атровент), эудур (теофиллин + тербуталин) и др.
Коррекция мукоцилиарного клиренса также оказывает существенное влияние на бронхиальную проходимость, вентиляцию легких и газовый состав крови. Перспективными считают лекарственные средства, улучшающие слизеобразование и стимулирующие образование сурфактанта (бромгексин), муколитики (калия йодид), щелочные ингаляции и т.п.
Выбор каждого из этих лекарственных средств зависит от характера основного патологического процесса в легких и должен учитывать возможность побочных эффектов, а также конкретные показания и противопоказания к назначению этих препаратов, подробно изложенные в последующих главах.
3. Антибиотикиостаются основным этиологическим средством лечения бронхолегочной инфекции у больных хроническим ЛС. Адекватно подобранная неспецифическая антибактериальная терапия в большинстве случаев приводит к уменьшению воспалительной реакции в бронхиальном дереве и легочной ткани, восстановлению вентиляции в легких и уменьшению легочной артериальной гипоксемии. Лечение проводится с учетом лекарственной чувствительности флоры возможных побочных эффектов, в том числе кардиотоксического действия антибиотиков (см. ниже).
 Запомните
Длительная оксигенотерапия, адекватное применение бронходилататоров и антибиотиков способствует уменьшению признаков дыхательной и сердечной недостаточности и удлиняет жизнь больных ЛС. Уменьшение артериальной гипоксемии, гиперкапнии и ацидоза способствует снижению вазоконстрикции легочных артериол и давления в легочной артерии. Запомните
Длительная оксигенотерапия, адекватное применение бронходилататоров и антибиотиков способствует уменьшению признаков дыхательной и сердечной недостаточности и удлиняет жизнь больных ЛС. Уменьшение артериальной гипоксемии, гиперкапнии и ацидоза способствует снижению вазоконстрикции легочных артериол и давления в легочной артерии.
|
Коррекция легочного сосудистого сопротивления
Вторым направлением лечения больных с хроническим ЛС является применение некоторых медикаментозных средств, снижающих повышенное легочное сосудистое сопротивление (величину постнагрузки на ПЖ), приток крови к правым отделам сердца (уменьшение преднагрузки), объем циркулирующей крови (ОЦК) и давление в легочной артерии. С этой целью используют следующие препараты:
· блокаторы медленных кальциевых каналов;
· ингибиторы АПФ;
· нитраты;
· a1-адреноблокаторы и некоторые другие лекарственные средства.
1. Блокаторы медленных кальциевых каналов (антагонисты кальция). Их эффективность при легочной АГ продемонстрирована в некоторых краткосрочных клинических и экспериментальных исследованиях (S. Rich, B. Brundage). Показано, что антагонисты кальция способствуют не только снижению тонуса сосудов малого круга кровообращения, но и расслаблению гладкой мускулатуры бронхов, уменьшают агрегацию тромбоцитов и повышают устойчивость миокарда к гипоксии.
Дозы антагонистов кальция подбирают индивидуально, в зависимости от величины давления в легочной артерии и переносимости препаратов. При умеренном повышении давления в легочной артерии, например, у больных с ЛС, развившемся на фоне хронических обструктивных болезней легких (ХОБЛ) или рецидивирующей тромбоэмболии, антагонисты кальция назначают в средних терапевтических дозах:
· нифедипин — 60–80 мг в сутки;
· дилтиазем — 360–420 мг в сутки;
· исрадипин (ломир) 5–10 мг в сутки.
Значительное повышение давления в легочной артерии у больных с первичной легочной гипертензией требует применения более высоких доз антагонистов кальция:
· нифедипин — 100–120 мг в сутки;
· дилтиазем — до 600 мг в сутки;
· исрадипин (ломир) до 20 мг в сутки.
Лечение начинают с минимальных переносимых доз препаратов, постепенно увеличивая их каждые 4–6 дней под контролем клинической картины заболевания, давления в легочной артерии и системного АД. Лечение проводят длительно, на протяжении 5–6 недель, если не возникают побочные эффекты препаратов. Тем не менее в 30–40% случаев такое лечение оказывается неэффективным, что нередко указывает на наличие необратимых органических изменений сосудистого русла.
В целом применение антагонистов кальция у больных ЛС требует осторожности, в первую очередь, из-за возможного критического снижения системного АД и некоторых других нежелательных эффектов этих лекарственных средств.
2. Ингибиторы АПФ. Эти препараты, обладающие уникальными фармакологическими свойствами, в последние годы все шире используются для лечения больных с хроническим ЛС, прежде всего пациентов с признаками сердечной декомпенсации. Воздействие ингибиторов АПФ на легочное сосудистое сопротивление объясняется несколькими важными эффектами, подробно рассмотренными в главе 2. Напомним, что воздействие ингибиторов АПФ на гуморальную (эндокринную) РААС и уменьшение под их влиянием образования циркулирующего АII имеет несколько важных последствий.
· Расширение сосудов (артериол и вен), которое обусловлено, прежде всего, уменьшением сосудосуживающих влияний самого АII, а также угнетением инактивации одного из наиболее мощных вазодилататоров организма — брадикинина. Последний, в свою очередь, стимулирует секрецию эндотелиальных факторов расслабления (PGI2, NO, ЭГПФ), также обладающих выраженным вазодилатирующим и антиагрегантным эффектами. В результате происходит не только системная артериальная вазодилатация, но и снижается легочное сосудистое сопротивление. Кроме того, венозная дилатация, развивающаяся под действием ингибиторов АПФ, способствует уменьшению притока крови к правому сердцу, снижению давления наполнения и, соответственно, величины преднагрузки на ПЖ.
· Под действием ингибиторов АПФ уменьшается синтез альдостерона в надпочечниках, что сопровождается снижением альдостеронзависимой реабсорбции Nа+ и воды в дистальных канальцах почек. Одновременно уменьшается секреция ионов К+.
· Снижая содержание циркулирующего АII, ингибиторы АПФ уменьшают ангиотензинзависимую реабсорбцию Nа+ и воды в проксимальных канальцах. Таким образом, происходящее под действием ингибиторов АПФ уменьшение задержки Nа+ и воды также ведет к уменьшению ОЦК и величины преднагрузки.
· Наконец, ингибиторы АПФ подавляют стимулированное ангиотензином II образование норадреналина и, соответственно, снижают активность САС.
В результате этих и некоторых других эффектов ингибиторов АПФ уменьшается величина пред- и постнагрузки на ПЖ, ОЦК и снижается повышенное давление в легочной артерии.
У больных ЛС с признаками сердечной декомпенсации ингибиторы АПФ назначают в относительно небольших дозах:
· каптоприл 12,5–25 мг в сутки;
· эналаприл 5–10 мг в сутки;
· периндоприл (престариум) — 2 мг в сутки и т.д.
У больных с компенсированным ЛС рекомендуют более высокие суточные дозы препаратов:
· каптоприл до 50–75 мг в сутки;
· эналаприл 20–40 мг в сутки;
· периндоприл (престариум) — 4–8 мг в сутки и т.д.
Все же следует иметь в виду, что ингибиторы АПФ оказывают выраженное дилатирующее действие, прежде всего, на сосуды большого круга кровообращения, поэтому лечение может сопровождаться системной артериальной гипотензией. Следует также учитывать и другие нежелательные эффекты препаратов и противопоказания к их использованию.
3. Нитраты. Эти препараты относятся к вазодилататорам преимущественно венозного типа. Благодаря своим фармакологическим свойствам, нитраты существенно уменьшают венозный возврат крови к правому сердцу, “разгружая” малый круг кровообращения и снижая тем самым давление в легочной артерии. Чаще используют пролонгированные препараты изосорбид-динитрата или изосорбид-5-мононитрата, предназначенные для приема внутрь (см. главу 5).
Применение нитратов оказывается эффективным примерно у половины больных с хроническим ЛС, хотя у части больных может развиваться артериальная гипотензия или толерантность к приему препаратов (подробнее см. главу 4).
4. a1-адреноблокаторы. Действие этих веществ заключается в селективной блокаде a1-адренорецепторов гладкомышечных клеток сосудов, что способствует значительной артериолярной и венозной вазодилатации, снижению ОПСС и легочного сосудистого сопротивления. Кроме того, дилатация вен сопровождается депонированием крови в емкостных сосудах, уменьшением притока крови к сердцу и величины преднагрузки на ПЖ.
Дата добавления: 2016-04-22; просмотров: 1252;
