Электрокардиограмма 5 страница
|
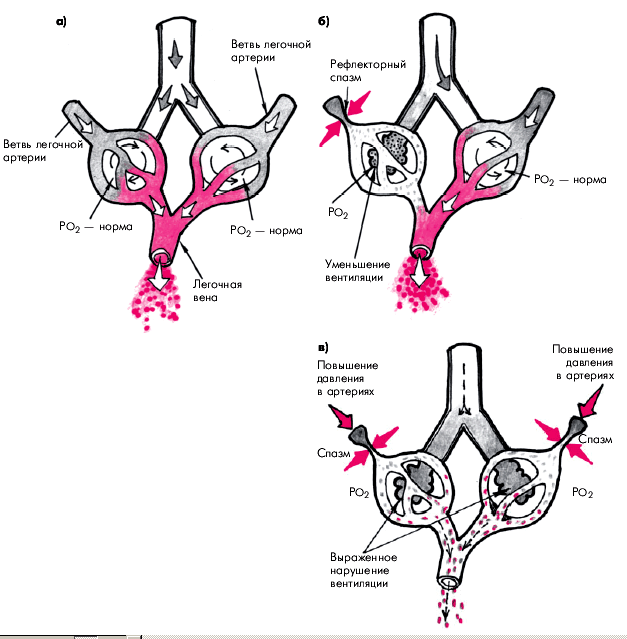
| Рис. 13.3. Схема, иллюстрирующая действие механизма местной саморегуляции легочного кровотока Эйлера–Лильестранда: а — легочный кровоток при нормальном парциальном давлении кислорода (РО 2 ); б — локальное снижение альвеолярной вентиляции и парциального давления кислорода, сопровождающееся местным рефлекторным спазмом малых ветвей легочной артерии; в — выраженное распространенное снижение альвеолярной вентиляции, ведущее к генерализованой вазоконстрикции и повышению давления в легочной артерии |
2. Влияние гиперкапнии. Гиперкапния (увеличение концентрации СО2 в крови) также способствует развитию легочной гипертензии. Однако высокая концентрация СО2 действует не прямо на тонус легочных сосудов, а опосредованно — преимущественно через обусловленный ею ацидоз (снижение рН меньше 7,2).
Кроме того, задержка двуокиси углерода (СО2) способствует снижению чувствительности дыхательного центра к СО2, что еще больше уменьшает вентиляцию легких и способствует легочной вазоконстрикции.
3. Анатомические изменения легочного сосудистого русла.Большое значение в патогенезе легочной гипертензии имеют структурные изменения в сосудистом русле, к которым относятся:
- сдавление и запустевание артериол и капилляров вследствие постепенно прогрессирующих фиброза легочной ткани и эмфиземы легких;
- развитие утолщения сосудистой стенки за счет гипертрофии мышечных клеток медии и появления продольного слоя миоцитов в интиме, что сопровождается уменьшением просвета легочных артериол и способствует увеличению выраженности и длительности вазоконстрикторных реакций;
- множественные микротромбозы, возникающие в условиях хронического нарушения кровотока и повышенной агрегации тромбоцитов;
- рецидивирующие тромбоэмболии мелких ветвей легочной артерии;
· развитие бронхопульмональных анастомозов, т.е. анастомозов между ветвями бронхиальных артерий, относящихся к большому кругу кровообращения, и разветвлениями легочной артерии (малый круг). Поскольку давление в бронхиальных артериях выше, чем в малом круге кровообращения, происходит перераспределение крови из системы бронхиальных артерий в систему ветвей легочной артерии, что существенно увеличивает легочное сосудистое сопротивление.
· васкулиты (например, при системных заболеваниях соединительной ткани) также характеризуются пролиферацией интимы, сужением и облитерацией просвета сосудов.
Все перечисленные патологические изменения сосудистого русла легких закономерно приводят к прогрессирующему увеличению легочного сосудистого сопротивления и развитию легочной гипертензии.
4. Нарушения бронхиальной проходимости. Развитию альвеолярной гипоксии и формированию ЛС больше подвержены больные, страдающие хроническими обструктивными заболеваниями легких (хроническим обструктивным бронхитом, бронхиальной астмой) с преобладанием признаков обструктивной дыхательной недостаточности (“blue bloaters” — “синие одутловатые”). Именно эти больные отличаются выраженной неравномерностью легочной вентиляции, что обусловливает значительные нарушения вентиляционно-перфузионных соотношений, усугубляет альвеолярную гипоксию и приводит к генерализованному проявлению механизма гипоксической легочной вазоконстрикции.
У пациентов с преобладанием рестриктивных нарушений и диффузными поражениями легких альвеолярная гипоксия выражена значительно меньше. Например, больные с выраженной диффузной эмфиземой легких (“pink puffers” — “розовые пыхтящие”) гораздо меньше подвержены развитию легочной гипертензии и хронического ЛС.
К числу дополнительных факторов, влияющих на формирование легочной артериальной гипертензии, относятся:
· повышенная вязкость крови и агрегация тромбоцитов;
· увеличение МО;
· тахикардия.
Выраженный эритроцитоз и полицитемия, характерные для многих бронхолегочных заболеваний, сопровождаются увеличением агрегации эритроцитов и вязкости крови, что еще больше затрудняет кровоток по сосудистому руслу легких, увеличивая его сопротивление. Кроме того, повышение вязкости и замедление кровотока способствуют образованию пристеночных тромбов мелких ветвей легочной артерии.
Увеличение сердечного выброса (МО) обусловлено тахикардией и гиперволемией, которые весьма характерны для больных хроническим ЛС. Одной из возможных причин гиперволемии, по видимому, является гиперкапния, способствующая увеличению концентрации альдостерона в крови и, соответственно, задержке Nа+ и воды.
Таким образом, описанные механизмы повышения легочного сосудистого сопротивления и формирования легочной артериальной гипертензии тесным образом связаны с характером и выраженностью изменений в воздухоносных путях и сосудистом русле легких. Поэтому любое обострение бронхолегочных заболеваний, как правило, сопровождается усугублением легочной гипертензии. Наоборот, эффективное лечение воспалительных изменений в легочной паренхиме или дыхательных путях в большинстве случаев сопровождается уменьшением давления в системе малого круга. Это следует учитывать при подборе соответствующей терапии, направленной на снижение легочного сосудистого сопротивления, поскольку любые попытки такой терапии могут оказаться безуспешными, если одновременно не проводится лечение активного воспалительного процесса в бронхолегочной системе.
 Запомните
В основе развития хронического ЛС лежит постепенное формирование легочной артериальной гипертензии, обусловленной несколькими патогенетическими механизмами. К наиболее значимым из них относятся: 1. Гипоксическая легочная вазоконстрикция, обусловленная сложным механизмом регуляции местного кровотока, зависящим от парциального давления кислорода в альвеолярном воздухе (рефлекс Эйлера–Лильестранда). Механизм гипоксической легочной вазоконстрикции реализуется, вероятно, при участии САС, а также вазоконстрикторных эндотелиальных факторов. 2. Гиперкапния и ацидоз. 3. Анатомические изменения легочного сосудистого русла в виде сдавления и запустевания артериол и капилляров вследствие постепенно прогрессирующих фиброза легочной ткани и эмфиземы легких, развития утолщений сосудистой стенки за счет гипертрофии мышечных клеток, множественных микротромбозов, рецидивирующих тромбоэмболий мелких ветвей легочной артерии и васкулитов. 4. Нарушения бронхиальной проходимости у больных с обструктивными заболеваниями легких. 5. Повышенная вязкость крови, обусловленная эритроцитозом и полицитемией, характерными для дыхательной недостаточности. 6. Увеличение сердечного выброса (МО), обусловленное тахикардией и гиперволемией. Запомните
В основе развития хронического ЛС лежит постепенное формирование легочной артериальной гипертензии, обусловленной несколькими патогенетическими механизмами. К наиболее значимым из них относятся: 1. Гипоксическая легочная вазоконстрикция, обусловленная сложным механизмом регуляции местного кровотока, зависящим от парциального давления кислорода в альвеолярном воздухе (рефлекс Эйлера–Лильестранда). Механизм гипоксической легочной вазоконстрикции реализуется, вероятно, при участии САС, а также вазоконстрикторных эндотелиальных факторов. 2. Гиперкапния и ацидоз. 3. Анатомические изменения легочного сосудистого русла в виде сдавления и запустевания артериол и капилляров вследствие постепенно прогрессирующих фиброза легочной ткани и эмфиземы легких, развития утолщений сосудистой стенки за счет гипертрофии мышечных клеток, множественных микротромбозов, рецидивирующих тромбоэмболий мелких ветвей легочной артерии и васкулитов. 4. Нарушения бронхиальной проходимости у больных с обструктивными заболеваниями легких. 5. Повышенная вязкость крови, обусловленная эритроцитозом и полицитемией, характерными для дыхательной недостаточности. 6. Увеличение сердечного выброса (МО), обусловленное тахикардией и гиперволемией.
| ||
| 13.2.2. Основные изменения гемодинамики | ||

| ||
В результате формирования легочной АГ развиваются и постепенно прогрессирует ряд гемодинамических изменений, наиболее характерных для больных с развернутой клинической картиной хронического ЛС:
1. Гипертрофия правого желудочка (без нарушения его функции), развивающаяся в ответ на выраженное и длительное увеличение постнагрузки (компенсированное ЛС).
2. Постепенное снижение систолической функции ПЖ, сопровождающееся повышением КДД ПЖ, его дилатацией и развитием застоя крови в венозном русле большого круга кровообращения (декомпенсированное ЛС).
3. Тенденция к увеличению ОЦК, задержке Nа+ и воды в организме.
4. На поздних стадиях заболевания — снижение сердечного выброса и уровня АД в результате уменьшения притока крови в малый круг кровообращения и, соответственно, наполнения ЛЖ (преимущественно за счет критического падения систолической функции ПЖ и формирования “второго барьера” в виде выраженных структурных изменений сосудистого русла легких).
Патогенез острого ЛС отличается от описанных механизмов формирования хронического ЛС и подробно изложен в главе 14.
| 13.3. Клиническая картина |

|
У большинства больных хроническим ЛС долгое время преобладают характерные клинические признаки воспалительного процесса в бронхолегочной системе, а также дыхательной недостаточности. Клинические проявления легочной АГ, эксцентрической гипертрофии миокарда ПЖ и, тем более, — систолической дисфункции ПЖ, выявляются достаточно поздно, хотя некоторые из них могут быть установлены с помощью современных инструментальных методов исследования. Проблема ранней диагностики хронического ЛС усугубляется тем, что в начальных стадиях заболевания давление в легочной артерии повышается только во время физической нагрузки или при обострении воспалительного процесса в легких, тогда как в покое или в период ремиссии болезни остается почти нормальным.
Развернутая клиническая картина ЛС характеризуется повышением среднего давления в легочной артерии выше 25 мм рт. ст., наличием выраженной гипертрофии миокарда ПЖ, его дилатацией, а также признаками прогрессирующей изолированной правожелудочковой недостаточности.
Жалобы
Одышкаявляется наиболее характерным субъективным проявлением легочной АГ. Однако на ранних стадиях развития заболевания ее трудно отличить от проявлений собственно дыхательной недостаточности, характерной для больных с хроническими воспалительными процессами в легких. В этих случаях следует учитывать отсутствие других объективных признаков, указывающих на наличие легочной АГ (гипертрофия ПЖ, допплер-эхокардиографические признаки повышения среднего давления в легочной артерии и др.), а также четкую связь одышки с кашлем, отделением мокроты, повышением температуры тела и объективными признаками бронхиальной обструкции или рестриктивных нарушений.
Одышка при легочной АГ возникает в результате ограничения легочного кровотока, вызванного генерализованным спазмом артериол, уменьшением их просвета, микротромбозами и тромбоэмболиями мелких ветвей легочной артерии, а также запустевания легочного сосудистого русла. Это приводит к нарушению оксигенации крови в легких, артериальной гипоксемии и раздражению дыхательного центра. Следует, правда, иметь в виду, что ощущение одышки не всегда соответствует выраженности артериальной гипоксемии, гиперкапнии и уровню давления в легочной артерии.
Характерно, что одышка при легочной АГ может уменьшаться преимущественно на фоне эффективного применения бронхолитиков, дачи кислорода, активной противовоспалительной терапии, тогда как применение сердечных гликозидов или диуретиков не только не уменьшает одышку, но может ухудшить состояние больного. В отличие от одышки, связанной с левожелудочковой недостаточностью и венозным застоем крови в легких, одышка при легочной АГ не усиливается в горизонтальном положении больного и не уменьшается в положении сидя.
Тахикардия является весьма характерным, хотя и неспецифичным, признаком легочной АГ. Нередко она может быть проявлением дыхательной недостаточности и рефлекторного повышения активности САС у больных с артериальной гипоксемией.
Боли в области сердца выявляются более чем у половины больных хроническим ЛС. Нередко боли возникают при физической нагрузке, однако нитроглицерин обычно не купирует боль, тогда как применение эуфиллина сопровождается положительным эффектом.
Хотя боли в области сердца и не носят характера типичной стенокардии, принято считать, что причиной их возникновения является относительная коронарная недостаточность, обусловленная значительным увеличением мышечной массы ПЖ, относительно недостаточным развитием капиллярной сети, рефлекторным спазмом правой КА, затруднением коронарного кровотока в ПЖ в связи с повышением в нем конечно-диастолического давления. Вероятно, имеет также значение инфекционно-токсическое поражение миокарда, а также пульмонокардиальный рефлекс.
Слабость, повышенная утомляемость, тяжесть в нижних конечностях и другие признаки снижения толерантности к физической нагрузке нередко выявляются у больных ЛС, особенно при возникновении признаков правожелудочковой недостаточности. Эти симптомы обусловлены преимущественно нарушением перфузии периферических органов и тканей, возникающим на определенной стадии болезни (уменьшение сердечного выброса, периферическая вазоконстрикция), а также в результате характерной для больных с дыхательной недостаточностью артериальной гипоксемии. Определенное значение имеют, вероятно, нарушения периферического кровотока, вызванные активацией САС и РААС.
Отеки на ногах — одна из наиболее характерных жалоб больных с декомпенсированным ЛС. Вначале отеки локализуются в области стоп и лодыжек, появляются у больных к вечеру, а к утру могут проходить. По мере прогрессирования правожелудочковой недостаточности отеки распространяются на область голеней и бедер и могут сохраняться в течение всего дня, усиливаясь к вечеру.
Абдоминальные расстройства. К проявлениям хронической правожелудочковой недостаточности у больных ЛС относятся также жалобы на боли или чувство тяжести в правом подреберье, связанные с увеличением печени и растяжением глиссоновой капсулы.
У некоторых больных декомпенсированным ЛС появляются интенсивные боли в эпигатральной области, тошнота, рвота, метеоризм. Обычно эти клинические проявления связывают с гипоксией, которая снижает защитные свойства слизистой оболочки желудка, 12-перстной кишки и кишечника и приводит к ее повреждению. Не исключено, что эти расстройства особенно часто возникают у пациентов с сопутствующим абдоминальным атеросклерозом.
В тяжелых случаях правожелудочковой недостаточности отмечается быстрое увеличение живота в объеме за счет формирующегося асцита.
Церебральные расстройства чаще выявляются у больных с тяжелой дыхательной недостаточностью и декомпенсированным ЛС. Выраженная энцефалопатия у этих больных возникает в результате хронической гиперкапнии и гипоксии головного мозга, а также нарушений сосудистой проницаемости и отека головного мозга. При этом у части больных наблюдается повышенная возбудимость, агрессивность, эйфория и даже психозы. У других больных энцефалопатия проявляется вялостью, подавленностью, сонливостью днем и бессонницей ночью, головокружениями, мучительными головными болями. В тяжелых случаях могут возникать эпизоды потери сознания, сопровождающиеся судорогами.
Коллаптоидный вариант течения заболевания, характеризующийся эпизодами резкой слабости, головокружений, внезапным падением АД, профузным холодным потом и тахикардией, как правило, возникает у больных с тяжелой декомпенсацией, выраженной легочной АГ (“второй барьер”) и тенденцией к падению сердечного выброса. Эти клинические проявления в большинстве случаев указывают на плохой прогноз заболевания.
Осмотр
Компенсированное легочное сердце
Внешний вид больных с компенсированным ЛС неспецифичен и скорее отражает внешние проявления основного заболевания легких и дыхательной недостаточности. В стадии компенсации, когда преобладают клинические проявления дыхательной недостаточности и артериальной гипоксемии, в большинстве случаев можно обнаружить цианоз, который носит диффузный характер (центральный цианоз). На лице, ушах, шее и верхней половине туловища выявляется синюшная окраска кожных покровов с сероватым, землистым оттенком (рис. 13.4, см. цветную вклейку). Цианоз часто усиливается при наклоне больного вперед. Конечности при этом остаются теплыми, поскольку отсутствуют существенные нарушения периферического кровотока. В этих случаях цианоз обусловлен существенным нарушением оксигенации крови в легких и увеличением абсолютного количества восстановленного гемоглобина (выше 40–50 г/л) в крови, оттекающей от легких.
У больных с выраженной гиперкапнией иногда появляется своеобразный болезненный румянец на щеках, обусловленный патологическим расширением периферических сосудов под действием СО2. Правда, этот признак также не является специфичным для ЛС и может обнаруживаться у больных с выраженной дыхательной недостаточностью и нарушением газового состава крови.
При общем осмотре больного ЛС нередко выявляется также расширение и увеличение количества сосудовна коже и конъюнктивах, что также связывают с действием хронической гиперкапнии. В этой связи следует напомнить, что увеличение содержания СО2 в крови сопровождается неодинаковой реакцией периферических сосудов: сосуды кожи и головного мозга расширяются, а сосуды скелетных мышц и органов брюшной полости — спазмируются. В случаях тяжелой дыхательной недостаточности даже у больных компенсированным ЛС иногда можно обнаружить так называемые “кроличьи (или лягушачьи) глаза эмфизематика”, обусловленные заметным расширением и увеличением количества сосудов конъюнктивы.
Наконец, у больных с хроническими нагноительными заболеваниями легких (бронхоэктазами, хроническим гнойным бронхитом) часто выявляется утолщение концевых фаланг рук и ног (симптом “барабанных палочек”) с характерной деформацией ногтевых пластинок в виде “часовых стекол” (см. рис 9.3).
Декомпенсированное легочное сердце
У больных декомпенсированным ЛС, наряду с клиническими признаками, описанными выше, появляются некоторые симптомы, указывающие на наличие застоя крови в венозном русле большого круга кровообращения и значительное повышение ЦВД.
Выраженный цианоз — один из важных внешних признаков декомпенсированного ЛС. При возникновении правожелудочковой недостаточности у больных ЛС цианоз нередко приобретает смешанный характер: на фоне диффузного синюшного окрашивания кожи, характерного для больных с дыхательной недостаточностью, определяется выраженный цианоз губ, кончиков пальцев рук и ног, кончика носа, подбородка, ушей. Характерно, что даже на фоне хронического застоя крови в венозном русле большого круга кровообращения конечности в большинстве случаев остаются теплыми, возможно в связи с периферической вазодилатацией, обусловленной гиперкапнией. Исключение составляют лица с тяжелым течением заболевания, снижением сердечного выброса и нарушением периферического кровотока.
Отеки нижних конечностей у больных декомпенсированным ЛС обусловлены преимущественно застоем крови в большом круге кровообращения и повышением гидростатического давления. Определенное значение имеет также задержка Nа+ и воды в организме, обусловленная, главным образом, повышением активности РААС и содержания альдостерона и АДГ. Отеки локализуются на стопах, голенях, а у тяжелых больных, длительно сохраняющих постельный режим, — в области поясницы.
Набухание шейных вен является важным клиническим признаком повышения ЦВД и застоя крови в венах большого круга кровообращения (см. рис. 2.13). Следует, правда, помнить, что набухание шейных вен можно выявить не только у больных с декомпенсированным ЛС и правожелудочковой недостаточностью, но и у пациентов с обструкцией мелких бронхов и выраженной эмфиземой легких. В этих случаях набухание шейных вен обусловлено повышением внутригрудного давления и нарушением оттока крови по венам в правое сердце. Набухание вен шеи вместе с центральным цианозом бывает особенно значительным при приступах мучительного малопродуктивного кашля у больных с обструктивным бронхитом или при приступах бронхиальной астмы. В главе 2 была подробно описана методика ориентировочного определения уровня ЦВД при осмотре вен шеи.
Нередко набухание шейных вен у больных хроническим ЛС больше выражено во время вдоха, что свидетельствует о значительном повышении ЦВД и затруднении кровотока из крупных вен в ПП и ПЖ (симптом Куссмауля).
В тяжелых случаях можно выявить абдоминально-югулярный (гепато-югулярный) рефлюкс — увеличение набухания шейных вен при надавливании рукой на переднюю брюшную стенку (см. главу 2). Напомним, что сдавление печени и увеличение венозного притока крови к сердцу в норме, при достаточной сократительной способности ПЖ, не сопровождаются набуханием шейных вен и увеличением ЦВД. У больных с правожелудочковой недостаточностью, снижением насосной функции ПЖ и застоем в венах большого круга кровообращения абдоминально-югулярная проба приводит к усилению набухания вен шеи и возрастанию ЦВД.
Лицо у больных с правожелудочковой недостаточностью (см. рис. 2.15) нередко одутловато, кожа желтовато-бледная со значительным цианозом губ, кончика носа, ушей; рот полуоткрыт, глаза тусклые (лицо Корвизара).
Наконец, в терминальной стадии хронической правожелудочковой недостаточности у больных хроническим ЛС иногда развивается “сердечная кахексия”, причинами которой являются нарушения функции органов брюшной полости, вызванные застоем крови в системе воротной вены: ухудшение всасывания в кишечнике, снижение белково- синтетической функции печени, выраженная анорексия, тошнота, рвота и.т.п. Важное значение имеет также длительная гиперактивация САС, РААС и системы цитокинов, в частности фактора некроза опухолей a, которые обладают повреждающим действием на периферические ткани.
Исследование органов дыхания
При исследовании органов дыхания обнаруживают разнообразные изменения, зависящие от характера основного патологического процесса в легких, которые явились причиной формирования ЛС.
В большинстве случаев можно выявить признаки эмфиземы легких. Грудная клетка приобретает бочкообразную форму, определяются развернутый (больше 90°) эпигастральный угол, увеличение межреберных промежутков, сглаженность или выбухание надключичных ямок. Перкуторный звук над легкими становится коробочным, верхние границы легких смещены вверх, нижние — вниз. Уменьшена дыхательная экскурсия нижнего края легких.
В более редких случаях выявляется кифосколиотическая форма грудной клетки (рис. 13.5), которая также может явиться причиной вентиляционных расстройств и формирования хронического ЛС.
При аускультации на фоне разнообразных изменений основных дыхательных шумов, как правило, выслушиваются сухие и/или влажные хрипы, крепитация, что в большинстве случаев позволяет уточнить характер основного патологического процесса в легких.
Жидкость в плевральной полости (гидроторакс,чаще правосторонний) нередко выявляется при декомпенсированном ЛС и наличии застоя крови в венах большого круга кровообращения.
| Рис. 13.4. Лицо больного с вентиляционной дыхательной недостаточностью и диффузной (серым) цианозом | 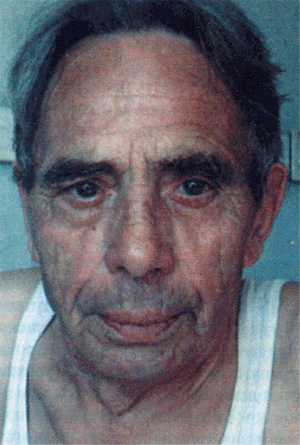
|
| Рис. 13.5. Кифосколиотическая грудная клетка | 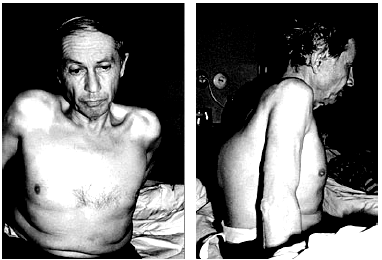
|
Исследование органов брюшной полости
Гепатомегалиявыявляется практически у всех больных декомпенсированным ЛС. Печень увеличена в размерах, при пальпации уплотнена, болезненна, край печени закруглен. Тем не менее, проводя исследование больных с хроническим ЛС, следует помнить, что нижние границы печени у этих больных могут быть опущены за счет выраженной эмфиземы легких. Поэтому при исследовании таких больных не следует ограничиваться перкуссией и пальпацией нижнего края печени: необходимо определять размеры этого органа по Курлову или Образцову.
Выраженная правожелудочковая недостаточность сопровождается появлением свободной жидкости в брюшной полости — асцитом.
Осмотр, пальпация и перкуссия сердца
Осмотр и пальпация сердца позволяют выявить гипертрофию и дилатацию ПЖ еще на стадии компенсированного легочного сердца, т.е. до появления первых клинических признаков правожелудочковой недостаточности. Наиболее характерно появление сердечного толчка — выраженной разлитой пульсации слева от грудины, в зоне абсолютной тупости сердца, а также в эпигастральной области, обусловленной гипертрофированным и дилатированным ПЖ (рис. 13.6). Этот важнейший клинический признак долгое время остается единственным указанием на наличие у больного с хроническими заболеваниями легких морфологических изменений в ПЖ, вызванных легочной АГ.
Смещение вправо правой границы относительной тупости сердца, а также расширение абсолютной тупости сердца (рис. 13.7) указывают на наличие выраженной дилатации ПЖ.
| Рис. 13.6. Сердечный толчок и эпигастральная пульсация у больного с хроническим легочным сердцем | 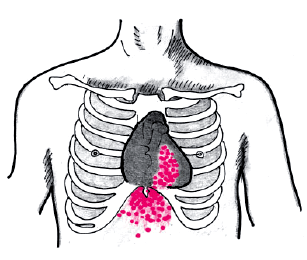
|
| Рис. 13.7. Изменение границ относительной и абсолютной тупости сердца при хроническом легочном сердце | 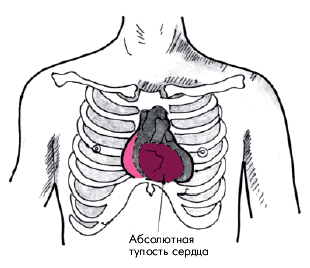
|
Аускультация сердца
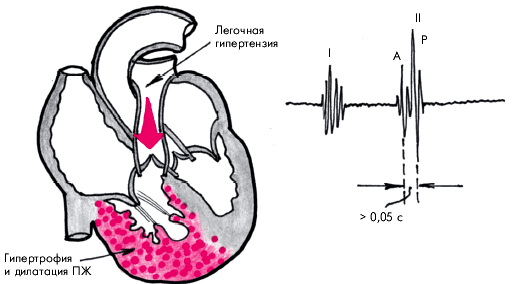
Наиболее характерным аускультативным признаком легочной АГ является акцент II тона на легочной артерии. Расщепление II тона во II межреберье слева от грудины, также нередко выявляемое у больных с легочной АГ, обычно указывает на замедление изгнания крови из гипертрофированного ПЖ, более позднее закрытие створок клапана легочной артерии и, соответственно, более позднее формирование пульмонального компонента II тона (рис. 13.8).
|
| Рис. 13.8. Механизм формирования акцента и расщепления II тона при хроническом легочном сердце |
I тон сердца может быть несколько ослаблен за счет более медленного сокращения гипертрофированного и дилатированного ПЖ. В то же время у половины больных компенсированным и субкомпенсированным ЛС I тон сохранен или даже несколько усилен, что связывают с поворотом сердца вокруг продольной оси и приближением гипертрофированного и дилатированного ПЖ к поверхности грудной клетки.
Правожелудочковый IV тон сердца иногда выявляется при выраженной гипертрофии ПЖ. Его появление у больных с ЛС косвенно может указывать на наличие выраженной диастолической дисфункции ПЖ и увеличение вклада ПП в его диастолическое наполнение. При возникновении систолической дисфункции ПЖ и выраженной его объемной перегрузки иногда выявляется правожелудочковый патологический III тон сердца.
Следует подчеркнуть, что в далеко зашедших случаях ЛС при выраженной дилатации ПЖ может развиться относительная недостаточность трехстворчатого клапана, аускультативным проявлением которой является систолический шум в трикуспидальной зоне, усиливающийся при глубоком вдохе (симптом Риверо–Корвалло).
Наконец, в редких случаях в месте аускультации легочной артерии (II межреберье слева от грудины) и вдоль левого края грудины выслушивается мягкий, дующий диастолический шум, начинающийся сразу после II тона. Шум обусловлен относительной недостаточностью клапана легочной артерии вследствие ее расширения, связанного с длительным существованием легочной АГ (см. главу 8).
Артериальный пульс и АД
При выраженной легочной АГ и снижении систолической функции ПЖ нередко наблюдается уменьшение притока крови к левым отделам сердца, что сопровождается отчетливой тенденцией к снижению системного АД. В тяжелых случаях заболевания уменьшается наполнение, напряжение и величина артериального пульса. Иногда можно выявить парадоксальный пульс в виде снижения систолического АД во время вдоха больше чем на 10 мм рт. ст. (см. главу 12). Как правило, выявляется тахикардия, а также разнообразные нарушения ритма сердца.
 Запомните
Наиболее диагностически значимыми объективными признаками хронического ЛС и легочной АГ являются: 1. Наличие выраженного разлитого сердечного толчка и эпигастральной пульсации (гипертрофия и дилатация ПЖ). 2. Акцент и расщепление II тона на легочной артерии (высокое давление в легочной артерии и замедление изгнания крови из ПЖ). 3. Смещение вправо правой границы сердца и расширение абсолютной тупости сердца (дилатация ПЖ). 4. Появление клинических признаков правожелудочковой недостаточности (смешанный цианоз, отеки, набухание шейных вен, гепатомегалия, гидроторакс, асцит). 5. Сочетание каждого из указанных признаков с наличием у больного хронических заболеваний бронхолегочного аппарата, поражения легочных сосудов или торако-диафрагмальными поражениями. Запомните
Наиболее диагностически значимыми объективными признаками хронического ЛС и легочной АГ являются: 1. Наличие выраженного разлитого сердечного толчка и эпигастральной пульсации (гипертрофия и дилатация ПЖ). 2. Акцент и расщепление II тона на легочной артерии (высокое давление в легочной артерии и замедление изгнания крови из ПЖ). 3. Смещение вправо правой границы сердца и расширение абсолютной тупости сердца (дилатация ПЖ). 4. Появление клинических признаков правожелудочковой недостаточности (смешанный цианоз, отеки, набухание шейных вен, гепатомегалия, гидроторакс, асцит). 5. Сочетание каждого из указанных признаков с наличием у больного хронических заболеваний бронхолегочного аппарата, поражения легочных сосудов или торако-диафрагмальными поражениями.
| ||
| 13.4. Лабораторная и инструментальная диагностика | ||

| ||
Анализ крови
Дата добавления: 2016-04-22; просмотров: 1336;
