Хирургическое лечение тахиаритмий 3 страница
Следует подчеркнуть, что в течение длительного времени (годы и десятилетия) атеросклеротическое сужение просвета той или иной артерии никак не проявляет себя клинически (“доклиническая” стадия атеросклероза по А.Л. Мясникову), что связано не только с характером и степенью атеросклеротического поражения артерий, но и с функционированием целого ряда компенсаторных механизмов (например, с наличием выраженного коллатерального кровообращения или с изменением характера и интенсивности метаболических процессов в органе и т.п.). Поэтому следует помнить, что отсутствие явных клинических проявлений атеросклероза той или иной локализации далеко не всегда указывает на малую степень атеросклеротического поражения артерий.
Период клинических проявлений атеросклероза, наступающий в результате критического сужения артерии, несостоятельности компенсаторных механизмов или формирования “осложненной” атеросклеротической бляшки характеризуется возникновением ишемических расстройств в зонах преимущественного сосудистого поражения, развитием инфарктов, очагового и диффузного фиброза органов и нарушением их функции.
В данном разделе Руководства обсуждаются общие вопросы диагностики атеросклероза, в том числе поражения грудной и брюшной аорты, а также сосудов нижних конечностей.
| 4.3.1. Атеросклероз грудной аорты |

|
Атеросклероз аорты относится к числу наиболее частых локализаций атеросклеротического процесса и нередко сочетается с поражениями коронарных, церебральных и периферических артерий, клинические проявления которых в большинстве случаев выступают на первый план.
Жалобы
Субъективная симптоматика атеросклеротического поражения аорты может быть весьма скудной или отсутствовать совсем. Иногда может наблюдаться своеобразный болевой синдром — аорталгия — давящая или жгучая боль за грудиной с иррадиацией в шею, спину или верхнюю часть живота. Боль может появляться без всякой видимой причины и длится, как правило, в течение нескольких часов или даже дней, то усиливаясь, то ослабевая. Иногда аорталгия сочетается с парестезиями в верхних конечностях. Появление аорталгии связывают обычно со значительным перерастяжением стенок аорты и раздражением соответствующих нервных окончаний, расположенных в аорте.
В более редких случаях, в частности при значительном расширении атеросклеротически измененной грудной аорты или при формировании аневризмы аорты, может происходить сдавление возвратного нерва или пищевода, в связи с чем у отдельных больных появляется охриплость голоса и затруднение глотания (дисфагия).
Осмотр
При общем осмотре иногда могут быть выявлены внешние признаки, указывающие на возможное наличие у больного распространенного атеросклероза. Речь идет о нескольких неспецифических признаках, которые можно обнаружить при атеросклерозе, независимо от его локализации.
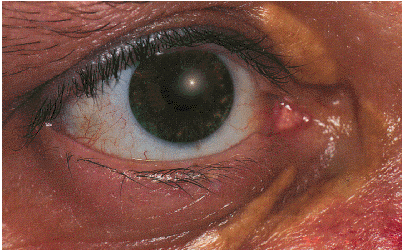
1. Ксантомы и ксантелазмы. Ксантелазмы — это небольшие бледно-желтого цвета образования в области верхнего века, обусловленные отложением в них липидов (рис. 4.13). Такие же подкожные отложения холестерина — ксантомы — могут встречаться и в других частях тела (на грудной клетке, плечах, бедрах и т.д.). Ксантомы и ксантелазмы обнаруживают не только при атеросклерозе и ИБС, но и при некоторых заболеваниях печени, сопровождающихся холестазом и ГЛП.
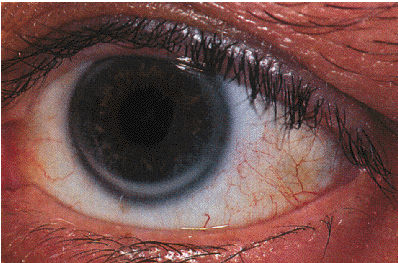
2. Старческая корнеальная дуга — своеобразная светло-серая полоска по периферии роговицы (рис. 4.14) — также относится к проявлениям ГЛП и нередко встречается у больных пожилого и старческого возраста, страдающих атеросклерозом.
3. Внешние признаки преждевременного старения, в том числе — сравнительно раннее появление седых волос на голове (раннее поседение) и снижение тургора кожи.
Описывают также и другие объективные признаки, которые, впрочем, не являются строго специфичными для атеросклероза и не столь часто обнаруживаются у больных атеросклерозом:
- обильный рост волос на ушных раковинах (симптом Габриелли);
- вертикальная или диагональная складка на мочке уха (симптом Франка) и др.
Отсутствие этих признаков, естественно, не исключает диагноза атеросклероза.
|
| Рис. 4.13. Ксантелазмы |
|
| Рис. 4.14. Старческая корнеальная дуга |
Исследование сердечно-сосудистой системы
Исследование сердечно-сосудистой системы позволяет выявить несколько важных признаков, связанных в основном с уплотнением и расширением грудной аорты:
- усиленную пульсацию дуги аорты в югулярной ямке, выявляемую при пальпации;
- при перкуссии — увеличение ширины сосудистого пучка больше 4–6 см, обусловленное не столько расширением аорты, сколько ее удлинением и разворотом против часовой стрелки, если смотреть со стороны верхушки сердца (рис. 4.15);
| Рис. 4.15. Расширение сосудистого пучка у больного атеросклерозом в результате разворота дуги аорты | 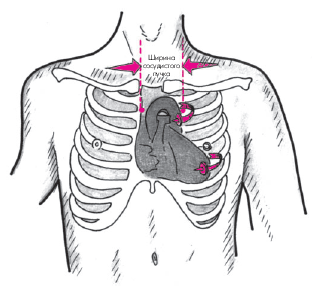
|
- при аускультации — акцент II тона во II межреберье справа от грудины; II тон при этом приобретает своеобразный металлический оттенок, обусловленный преобладанием высокочастотных составляющих II тона;
- функциональный систолический шум над аортой, связанный с появлением турбулентного тока крови в расширенной восходящей аорте, имеющей к тому же неровную шероховатую внутреннюю поверхность;
- при подъеме рук кверху и отклонении головы назад у некоторых больных атеросклерозом грудной аорты могут определяться усиление функционального систолического шума и увеличение громкости II тона (симптом Сиротинина–Куковерова). Этот аускультативный феномен обусловлен тем, что при таком положении больного ключицы сдавливают подключичные артерии и в восходящей части аорты несколько возрастает уровень АД, что ведет к усилению турбулентного тока крови в аорте (шум) и увеличению скорости закрытия створок аортального клапана (акцент II тона на аорте).
Характерные изменения выявляются при исследовании артериального пульса и измерении АД. Обычно наблюдается тенденция к подъему систолического АД вплоть до развития гемодинамически обусловленной систолической АГ. Соответственно, увеличивается пульсовое АД. Пульс на лучевой артерии становится большим и высоким. При осмотре и пальпации атеросклеротически измененных артерий (лучевых, плечевых, темпоральных и др.) определяется их плотность, извитость и неравномерность утолщения стенок.
При атеросклерозе грудной аорты в некоторых случаях может наблюдаться асимметрия АД и артериального пульса на верхних конечностях. Если разница систолического АД на обеих руках превышает 10–15 мм рт. ст., это нередко может свидетельствовать о нарушении проходимости по одной из ветвей дуги аорты, в том числе вызванном наличием атеросклеротической бляшки у места отхождения подключичной артерии или брахиоцефального ствола. В этих случаях при исследовании артериального пульса можно обнаружить разницу в величине пульсовых волн на правой и левой руках (pulsus differens).
Следует подчеркнуть, что перечисленные признаки в большинстве случаев являются неспецифическими и встречаются при поражениях аорты и ее ветвей иного генеза. Поэтому диагноз атеросклероза грудной аорты может быть установлен только после соответствующего инструментального исследования (см. ниже).
| 4.3.3. Расслаивающая аневризма грудной аорты |

|
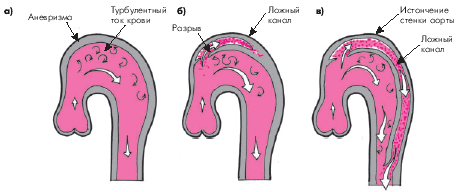
К числу наиболее грозных осложнений атеросклероза грудной аорты относится расслаивающая аневризма. Она характеризуется разрывом внутренней оболочки стенки аорты (интимы) и проникновением крови в среднюю оболочку, обычно дегенеративно измененную (рис. 4.17, а). Образовавшаяся внутристеночная гематома расслаивает собственную стенку аорты и имеет тенденцию к значительному распространению по ходу артерий. В результате в течение некоторого времени в стенке аорты могут существовать два канала — истинный и ложный. Причем истинный просвет аорты обычно сдавливается ложным каналом, увеличивая сопротивление изгнанию крови из ЛЖ (увеличение постнагрузки). Расслоение может сопровождаться вторым прорывом ложного канала в истинный просвет аорты (рис. 4.17, б), обычно в ее нисходящей части или частичным тромбозом ложного канала. При отсутствии соответствующего лечения течение расслаивающей аневризмы завершается полным разрывом аорты и массивным кровотечением.
|
| Рис. 4.17. Формирование ложного канала при расслаивающей аневризме аорты. а — аневризма дуги аорты (дефект стенки аорты отсутствует); б — начало расслоения стенки аорты; в — второй прорыв ложного канала в истинный просвет аорты |
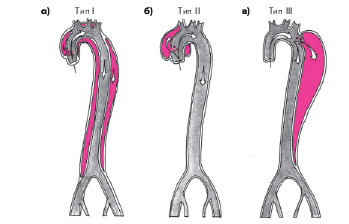
В зависимости от локализации первичного разрыва интимы и распространенности расслоения различают три типа аневризм (А.В. Покровский с соавт.):
- I тип — расслоение начинается в восходящей части аорты и распространяется на грудной и брюшной отделы (рис. 4.18, а);
- II тип — расслоение ограничено восходящим отделом грудной аорты (рис. 4.18, б);
- III тип — расслоение появляется в начале нисходящего отдела грудной аорты и может распространяться на брюшной отдел (рис. 4.18, в).
|
| Рис. 4.18. Три типа расслаивающей аневризмы грудной аорты (модифицировано по De Bakey M.E., Henly W.S., Cooley D.A. et al., 1965). Объяснение в тексте |
В клинической картине заболевания выделяют 2 этапа. Первый этап соответствует началу расслоения аорты и образованию внутристеночной гематомы. Второй этап характеризуется полным разрывом стенки аорты и развитием массивного кровотечения.
При остром течении заболевания, когда смерть наступает в течение нескольких часов или 1–2 дней, начало расслоения аорты характеризуется внезапным появлением очень интенсивной боли за грудиной, в спине или эпигастрии. Иррадиации в верхние конечности или шею обычно не наблюдается. Особенностью болевого синдрома при расслаивающей аневризме аорты является его интенсивность, отсутствие купирующего эффекта наркотических аналгетиков и мигрирующий волнообразный характер: начинаясь в большинстве случаев за грудиной эпицентр боли постепенно перемещается в область спины, межлопаточного пространства и в эпигастральную область. Миграция боли соответствует распространению расслоения стенки аорты.
В этот период наблюдается кратковременное повышение, а затем быстрое снижение АД. На первом этапе развития заболевания острая сердечная недостаточность может развиться в результате распространения патологического процесса на кольцо аортального клапана с возникновением острой аортальной недостаточности, появлением систоло-диастолического шума над аортой, снижением диастолического АД и быстрым прогрессированием симптомов левожелудочковой недостаточности. Такое развитие заболевания характерно для I и II типов расслаивающих аневризм, при которых в патологический процесс вовлекается восходящий отдел аорты. У части больных в этот период выявляется асимметрия артериального пульса и АД и даже гемипарезы и параплегии.
На втором этапе заболевания происходит полный разрыв стенки аорты и массивное кровотечение, обычно в полость перикарда или плевральную полость.
| 4.3.4. Атеросклероз брюшной аорты |

|
Абдоминальная ишемическая болезнь
Атеросклероз брюшной аорты прежде всего сопровождается хроническим нарушением висцерального кровообращения. Сужение атеросклеротической бляшкой устьев непарных висцеральных артерий, отходящих от брюшной аорты (чревной, верхней и нижней брыжеечной), приводит к ишемическим расстройствам в органах брюшной полости в виде нарушений их моторной и секреторной функций, которые появляются обычно в период повышенной пищеварительной нагрузки. Морфофункциональные особенности абдоминального кровообращения объясняют тот факт, что недостаточность мезентериального кровообращения может длительно и успешно компенсироваться, а сама абдоминальная ишемия в большинстве случаев (примерно у  больных) протекает скрыто, латентно. Это является одной из причин сравнительно редкого выявления абдоминальной ишемической болезни в клинической практике. Тем не менее специальные исследования показывают, что абдоминальный атеросклероз является наиболее частой локализацией атеросклероза (О.Ш. Ойноткинова, Ю.В. Немытин). Например, по данным ангиографических исследований, диагностически значимое сужение висцеральных сосудов выявляется у 44–68% всех больных атеросклерозом (О.Ш. Ойноткинова).
больных) протекает скрыто, латентно. Это является одной из причин сравнительно редкого выявления абдоминальной ишемической болезни в клинической практике. Тем не менее специальные исследования показывают, что абдоминальный атеросклероз является наиболее частой локализацией атеросклероза (О.Ш. Ойноткинова, Ю.В. Немытин). Например, по данным ангиографических исследований, диагностически значимое сужение висцеральных сосудов выявляется у 44–68% всех больных атеросклерозом (О.Ш. Ойноткинова).
Для обозначения хронической ишемии мезентериального кровообращения в настоящее время используются различные термины: “синдром хронической абдоминальной ишемии”, “angina abdominalis” (по аналогии с angina pectoris — стенокардией), “абдоминальная ишемическая болезнь” и др.
Клиническая картина абдоминальной ишемической болезни складывается из триады симптомов (А.В. Покровский с соавт.):
- приступообразных болей в животе, обычно возникающих на высоте пищеварения;
- нарушений моторной и секреторной функции желудка и кишечника;
- прогрессивного похудания.
Боли в животе обычно возникают после приема обильной или жирной пищи. Вначале появляется ощущение тяжести, переполнения в желудке, наступающее вскоре после еды, которое со временем (при усугублении циркуляторных расстройств) сменяется отчетливыми тупыми ноющими болями в эпигастрии или вокруг пупка, возникающими через 20–30 мин после приема пищи и длящимися в течение 2,0–2,5 ч. Проходят боли самостоятельно.
Нарушение моторной и секреторной функции желудка и кишечника проявляется в основном метеоризмом, отрыжкой, снижением аппетита, неустойчивым стулом, когда поносы сменяются запорами.
Наконец, прогрессивное похудание, особенно характерное для поражения чревной и верхней брыжеечной артерий, является следствием значительных нарушений секреторной и всасывательной функций кишечника.
При объективном исследовании определяется умеренная болезненность при пальпации живота, особенно в его верхних отделах. У большинства больных (около 50–80%) в эпигастральной области выслушивается функциональный систолический шум, обусловленный турбулентным током крови в атеросклеротически измененной брюшной аорте и ее суженных непарных висцеральных ветвях.
Тяжелым осложнением абдоминальной ишемической болезни является острый тромбоз одной из висцеральных артерий. В этих случаях внезапно появляются чрезвычайно интенсивные постоянные резкие боли в животе, не купирующиеся спазмолитиками и даже наркотическими аналгетиками. Интенсивность болей быстро нарастает, они становятся нестерпимыми и нередко сопровождаются признаками шока. При отсутствии своевременного адекватного, в том числе хирургического, вмешательства в течение нескольких часов или 1–2 дней развивается гангрена кишечника, появляются симптомы разлитого перитонита и наступает смерть.
 Запомните
1. При атеросклеротическом сужении непарных висцеральных ветвей брюшной аорты в большинстве случаев развивается клиническая картина абдоминальной ишемической болезни (синдрома хронической абдоминальной ишемии), для которой наиболее характерны следующие симптомы: Запомните
1. При атеросклеротическом сужении непарных висцеральных ветвей брюшной аорты в большинстве случаев развивается клиническая картина абдоминальной ишемической болезни (синдрома хронической абдоминальной ишемии), для которой наиболее характерны следующие симптомы:
|
Аневризма брюшной аорты
Аневризма брюшной аорты примерно в 3–5 раз чаще встречается у мужчин, чем у женщин. В большинстве случаев она локализуется ниже отхождения от аорты почечных артерий. Аневризма сдавливает органы брюшной полости, нервные корешки и сплетения, что обусловливает характерную клиническую картину.
Обычно больного беспокоят тупые ноющие боли в животе, преимущественно в левой половине или в области пупка. В некоторых случаях боли локализуются в поясничной области. При распространении атеросклеротического процесса на почечные артерии или сдавлении их аневризмой развивается симптоматическая почечная АГ. Сдавление двенадцатиперстной кишки сопровождается симптомами затруднения прохождения пищи, рвотой.
Нередко больные предъявляют жалобы на ощущение усиленной пульсации в животе. При осмотре этой области может действительно определяться видимая на глаз пульсация (симптом Корригена), а при пальпации — плотное, обычно малоболезненное пульсирующее опухолевое образование. Над областью аневризмы в большинстве случаев выслушивается функциональный систолический шум.
Прогноз аневризмы брюшной аорты очень тяжелый: если не предпринимается радикальное хирургическое лечение, большинство больных погибает в течение 1–2 лет. Основной причиной смерти является разрыв аневризмы. При возникновении разрыва аневризмы брюшной аорты у больных внезапно появляются интенсивные боли в животе или в поясничной области, не купирующиеся наркотическими аналгетиками. Часто боли сопровождаются тошнотой, рвотой и симптомами коллапса. Отмечается тахикардия, быстрое снижение АД, анемия.
При физикальном исследовании обычно определяются вздутие живота, пульсирующее опухолевое образование в брюшной полости и систолический шум над областью аневризмы. При этом в большинстве случаев отсутствуют симптомы раздражения брюшины, поскольку аневризма брюшной аорты обычно прорывается в забрюшинное пространство с образованием там гематомы.
Если не проводится экстренное оперативное вмешательство, у половины больных с разрывом аневризмы брюшной аорты смерть наступает в течение 7–24 ч от начала разрыва, а еще у 36% — в последующие 1–5 дней.
 Запомните
1. Наиболее постоянными клиническими симптомами аневризмы брюшной аорты являются: Запомните
1. Наиболее постоянными клиническими симптомами аневризмы брюшной аорты являются:
|
Синдром Лариша
Синдром Лариша — это характерный клинический симптомокомплекс, развивающийся при выраженном сужении или полной окклюзии брюшной аорты в области ее бифуркации и/или обеих подвздошных артерий (рис. 4.19).
| Рис. 4.19. Синдром Лариша. Выраженное сужение брюшной аорты в области ее бифуркации и обеих подвздошных артерий | 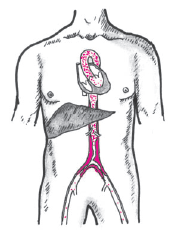
|
Наиболее частой (но не единственной!) причиной этого симптомокомплекса является атеросклероз. Атеросклеротические бляшки располагаются обычно на задней стенке аорты и подвздошных артерий и очень часто сопровождаются выраженным кальцинозом и развитием пристеночного тромбоза. Заболевание встречается преимущественно у мужчин.
Наличие стеноза или окклюзии брюшной аорты и подвздошных артерий ведет к развитию хронической артериальной недостаточности нижних конечностей, а также к хронической ишемии тазовых органов и ягодичных мышц.
Основным клиническим проявлением синдрома Лариша является болевой синдром. Боли чаще локализуются в икроножных мышцах и возникают во время ходьбы, что заставляет больного периодически останавливаться. Это объясняется значительным увеличением физической нагрузки, выполняемой мышцами нижних конечностей и, соответственно, ростом потребности в кислороде. Последняя не может быть удовлетворена за счет увеличения магистрального кровотока в связи с наличием выраженного сужения или окклюзии брюшной аорты и подвздошных артерий. В покое боли проходят в связи с уменьшением работы мышц и их потребности в кислороде. Наряду с болями, у больных с синдромом Лариша во время ходьбы возникают онемение и похолодание конечностей. Описанные особенности болевого синдрома при синдроме Лариша получили название “перемежающаяся хромота”.
В более редких случаях боли локализуются в бедренных мышцах и мышцах ягодицы (“высокая перемежающаяся хромота”). Обычно в этих случаях речь идет о преимущественном поражении брюшной аорты.
Различают 4 стадии хронической артериальной недостаточности нижних конечностей (ХАНК), развивающейся в том числе при синдроме Лариша:
- I стадия — боли появляются только при выполнении большой физической нагрузки, например при ходьбе на расстояние больше 1 км;
- II стадия — боли появляются при ходьбе обычным шагом на расстояние менее 1 км; при этом если боли появляются при преодолении расстояния более 200 м, диагностируют ХАНК IIА стадии, а менее 200 м — ХАНК IIБ стадии;
- III стадия — боли появляются в покое или при ходьбе на расстояние меньше 25 м;
- IV стадия — у больного выявляются признаки язвенно-некротических изменений тканей нижних конечностей (появление трофических язв и некрозов в области пальцев и стоп).
Частым симптомом болезни является импотенция. Она наблюдается более чем у 1/2 больных с окклюзией брюшной аорты и вызвана как ишемией тазовых органов, так и хронической недостаточностью кровоснабжения спинного мозга.
При объективном исследовании у больных с синдромом Лариша можно выявить несколько важных симптомов, подтверждающих наличие хронической артериальной недостаточности нижних конечностей. К их числу относятся:
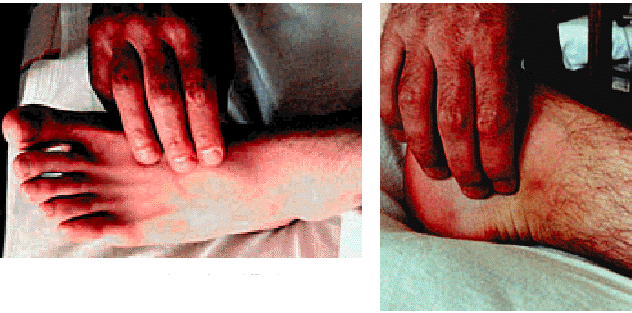
- отсутствие пульсации на обеих артериях стоп: на артерии тыла стопы и задней большеберцовой артерии (рис. 4.20);
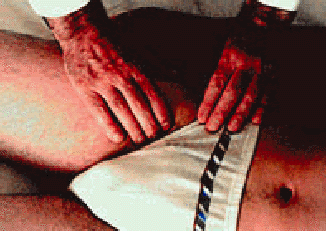
- отсутствие или ослабление пульсации на бедренных артериях (рис. 4.21, см. цветную вклейку);
- систолический шум, выслушиваемый над стенозированной бедренной артерией, а в части случаев и над проекцией брюшной аорты (следует помнить, что при полной окклюзии артерии шум по понятным причинам может отсутствовать вообще);
- наличие язв и некрозов в области пальцев и стоп;
- похолодание нижних конечностей;
- гипотрофия и атрофия мышц нижних конечностей;
- изменение окраски кожи ног, особенно в области стоп (бледность, цианоз или гиперемия стоп);
- нарушение роста ногтей и волос на ногах.
|
| Рис. 4.20. Определение пульсации на артериях тыла стопы (а, б) |
|
| Рис. 4.21. Определение пульсации на бедренной артерии |
Особое диагностическое значение имеет измерение АД на нижних конечностях. Для этого АД определяют не только на плечевых, но и на бедренных артериях в положении пациента на животе. Звуки Короткова выслушивают при этом в подколенных ямках. В норме систолическое АД на нижних конечностях примерно на 20 мм рт. ст. выше, чем на верхних, и колеблется в пределах 140–160 мм рт. ст. Если систолическое АД на нижних конечностях ниже, чем на верхних, по меньшей мере на 20 мм рт. ст., следует думать о нарушении проходимости по брюшной аорте или артериях нижних конечностей. Причем для синдрома Лариша характерно симметричное снижение систолического АД на обеих ногах, тогда как асимметрия АД на правой и левой ногах указывает на поражение подвздошной или бедренной артерии.
 Запомните
Наиболее важными клиническими проявлениями синдрома Лариша являются: Запомните
Наиболее важными клиническими проявлениями синдрома Лариша являются:
|
Следует заметить, что клиническая симптоматика синдрома Лариша (перемежающаяся хромота, трофические и язвенно-некротические изменения голеней и стоп, гипотрофия мышц и др.) несколько напоминает клинические проявления поражения более дистальных артерий нижних конечностей, в частности клинику облитерирующего атеросклероза артерий нижних конечностей.
| 4.4. Лабораторная и инструментальная диагностика атеросклероза |

|
Целью лабораторного и инструментального обследования больных с подозрением на наличие атеросклероза является:
1. Объективное подтверждение наличия или отсутствия атеросклеротических изменений сосудов.
2. Уточнение локализации атеросклеротического поражения (стеноза или окклюзии).
3. Уточнение степени и распространенности атеросклеротического сужения артерий, а также выраженности коллатерального кровообращения.
4. Оценка функциональных и структурных нарушений ишемизированных органов и тканей.
5. Выявление ФР атеросклероза и уточнение их возможного влияния на развитие и прогрессирование атеросклеротического процесса.
6. Выработка оптимальной тактики ведения больных, включая хирургические методы лечения, а также уточнение мер вторичной профилактики атеросклероза, направленных на замедление прогрессирования заболевания.
| 4.4.1. Нарушения липидного обмена |

|
Оценка нарушений липидного обмена имеет решающее значение для выбора оптимальной лекарственной и немедикаментозной терапии больных атеросклерозом, направленной на коррекцию этого ФР.
Для характеристики нарушений липидного обмена используют определение: 1) общего количества ХС и ТГ в плазме крови; 2) содержания отдельных классов липопротеидов (ЛНП, ЛОНП и ЛВП) и 3) расчет так называемого коэффициента атерогенности. В большинстве случаев этих данных бывает достаточно, чтобы оценить характер и выраженность нарушений липидного обмена, а также степени атерогенности этих нарушений. В последние годы дополнительно к этим исследованиям рекомендуют определять также содержание белков — апопротеинов, входящих в состав ЛП (апо-А, апо-В и др.) и отличающихся различным влиянием на атерогенез, хотя эти методы пока не нашли широкого распространения в клинической практике.
Общий холестерин и триглицериды в плазме крови
При различных дислипидемиях может повышаться содержание ХС (гиперхолестеринемия) или ТГ (гипертриглицеридемия). Часто встречается также так называемая комбинированная гиперлипидемия, при которой имеет место повышение концентрации как ХС, так и ТГ.
Одной из наиболее сложных проблем диагностики гиперлипидемий является вопрос о том, какой уровень ХС и ТГ считать “нормальным”. Как известно, содержание обоих липидов в плазме (сыворотке) крови здоровых людей колеблется в широких пределах и зависит прежде всего от возраста и пола: с возрастом у здоровых людей уровень ХС и ТГ постепенно возрастает; у мужчин он выше, чем у женщин. Усредненной и весьма условной верхней границей считают для ХС 5,17 ммоль/л (200 мг/дл) и для ТГ — 1,7 ммоль/л (130 мг/дл).
Дата добавления: 2016-04-22; просмотров: 884;
