Ультразвуковая допплерография артерий нижних конечностей 1 страница
К числу наиболее частых причин гемодинамически значимого сужения артерий нижних конечностей относится периферический атеросклероз. Методика изучения кровотока в магистральных артериях нижних конечностей с использованием УЗДГ включает два этапа: 1) ультразвуковую локацию артерий в стандартных точках исследования с получением информации о характере кровотока и 2) измерение регионарного систолического АД с определением индексов давления.
На рис. 4.44 схематически показаны 4 стандартные позиции ультразвукового исследования артерий нижних конечностей:
1. Наружная подвздошная артерия — на 1,5 см медиальнее пупартовой связки.
2. Подколенная артерия — в области подколенной ямки.
3. Задняя тибиальная артерия — в ямке, образованной медиальной лодыжкой и ахилловым сухожилием.
4. Терминальная ветвь передней тибиальной артерии — в области тыла стопы между фалангами I и II пальцев.
В норме при локации магистральных артерий нижних конечностей допплерограммы имеют характерный вид трехфазной кривой (рис. 4.45). Первая положительная и следующая за ней вторая отрицательная волна возникают в систолу и отражают, соответственно, антеградный кровоток, направленный в сторону ультразвукового датчика, и небольшой ретроградный ток крови обратно в сторону сердца. Третья (положительная) волна возникает в конце диастолы в результате слабого антеградного кровотока после отражения крови от створок аортального клапана.
| Рис. 4.44. Стандартные позиции ультразвукового исследования артерий нижних конечностей: «1» — подвздошная артерия; «2» — подколенная артерия; «3» — задняя тибиальная артерия; «4» — терминальная ветвь передней тибиальной артерии | 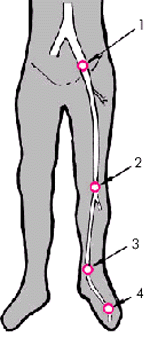
|
| Рис. 4.45. Типичная форма нормальной допплерограм-мы магистральной артерии нижних конечностей (схема). «1» — антеградный систолический кровоток по артерии; «2» — ретроградный ток крови в сторону сердца; «3» — слабый антеградный кровоток в диастолу. Внизу показано направление УЗ-локации по отношению к кровотоку | 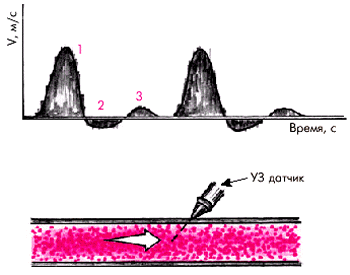
|
На рис. 4.46 показано схематическое изображение нормальных допплерограмм, соответствующих четырем стандартным позициям ультразвукового датчика.
При наличии стеноза магистральной артерии в месте сужения регистрируются характерные изменения магистрального кровотока. Увеличивается максимальная амплитуда систолической волны (Smax), ее основание расширяется. Допплерограмма приобретает двухфазный (а не трехфазный, как в норме) вид за счет исчезновения третьей волны антеградного тока крови. Вторая (ретроградная) волна также может быть слабо выражена (см. рис. 4.47).
Ниже места окклюзии регистрируется коллатеральный тип допплерограммы (см. рис. 4.42, 4.48 и 4.49) с низким, сглаженным систолическим пиком, относительно высоким уровнем диастолической волны и отсутствием как второй систолической (ретроградной), так и третьей (антеградной) диастолической волны (монофазный характер кривой).
Например, при окклюзии средней или дистальной трети бедренной артерии коллатеральный тип кровотока обнаруживается в области подколенной, задней и передней тибиальных артерий, а магистральный тип (трехфазная кривая) — в области наружной подвздошной артерии (рис. 4.48). Окклюзия подколенной артерии сопровождается появлением коллатерального типа кровотока в тибиальных артериях (рис. 4.49).
| Рис. 4.46. Нормальные допплерограммы артерий нижних конечностей, зарегистрированные из стандартных поциций (1, 2, 3, 4), изображенных на рис. 4.44 | 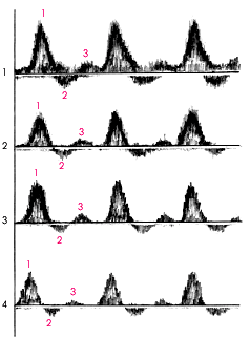
|
| Рис. 4.47. Изменения допплерограммы при сужении магистральной артерии. Объяснение в тексте | 
|
| Рис. 4.48. Схема допплерограмм, зарегистрированных из стандартных позиций при окклюзии бедренной артерии | 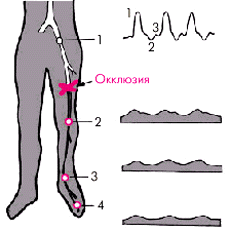
|
| Рис. 4.49. Схема допплерограмм, зарегистрированных из стандартных позиций при окклюзии подколенной артерии | 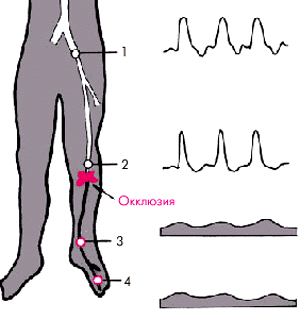
|
Для определения уровня и степени сужения проводят также измерение регионарного систолического АД и расчет индексов давления. На правую и левую нижние конечности накладывают по четыре пневматические манжетки — такие же, как и при измерении АД на плечевой артерии по методу Н.С.Короткова. Манжетки помещают на уровне верхней и нижней трети бедра и голени, как показано на рис. 4.50. Перед началом исследования трижды определяют АД на плечевой артерии; для последующих расчетов выбирается наибольшее значение давления.
Затем приступают к измерению регионарного систолического АД в отдельных сегментах артерий нижних конечностей: в проксимальном и дистальном отделах бедренной артерии, в подколенной артерии и в артериях голени. Ультразвуковой датчик при этом устанавливают в третьей или четвертой позициях и получают допплеровское изображение кровотока в передней или задней тибиальной артерии. После этого в манжетку, установленную на уровне верхней трети бедра, нагнетают воздух несколько выше значения в момент полного прекращения кровотока в тибиальной артерии. Затем медленно выпускают воздух, снижая давление в манжетке и тем самым уменьшая сжатие артерии. При давлении в манжетке чуть ниже систолического артерия начинает пропускать в систолу первые пульсовые волны, которые фиксируются ультразвуковым датчиком. Так же определяют систолическое АД на всех четырех уровнях артериальной системы нижних конечностей.
В норме систолическое АД на ногах выше давления в плечевой артерии на 20–40 мм рт. ст.
| Рис. 4.50. Схема определения регионарного систолического АД в сосудах нижних конечностей | 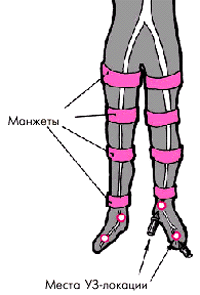
|
 Запомните
При гемодинамически значимом сужении или окклюзии артерии нижних конечностей систолическое АД снижается параллельно степени стеноза. При полной окклюзии уровень АД определяется степенью развития коллатерального кровообращения: чем лучше развиты коллатерали, тем менее выражено падение систолического АД. Запомните
При гемодинамически значимом сужении или окклюзии артерии нижних конечностей систолическое АД снижается параллельно степени стеноза. При полной окклюзии уровень АД определяется степенью развития коллатерального кровообращения: чем лучше развиты коллатерали, тем менее выражено падение систолического АД.
|
Следует подчеркнуть, что абсолютное значение систолического АД в артериях нижних конечностей зависит не только от степени стеноза, но и от величины системного АД, измеряемого в плечевой артерии. Поэтому для оценки степени изменения регионарного АД используют, как правило, относительные показатели, в частности так называемый “лодыжечный индекс давления” (ЛИД):
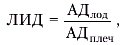
|
где АДлод и АДплеч — соответственно, уровень АД в лодыжечной (передней или задней тибиальной) и плечевой артериях.
 Запомните
В норме ЛИД составляет от 1,0 до 1,5, причем максимальные колебания ЛИД от верхней до нижней манжетки не превышают ± 0,20–0,25. Снижение значений ЛИД до 1,0 и менее свидетельствует о гемодинамически значимом (более 75%) стенозе или окклюзии в месте измерения АД или проксимальнее его. Запомните
В норме ЛИД составляет от 1,0 до 1,5, причем максимальные колебания ЛИД от верхней до нижней манжетки не превышают ± 0,20–0,25. Снижение значений ЛИД до 1,0 и менее свидетельствует о гемодинамически значимом (более 75%) стенозе или окклюзии в месте измерения АД или проксимальнее его.
|
Например, при окклюзии наружной подвздошной артерии АДс и значения ЛИД снижаются на всех уровнях измерения давления (рис. 4.51); при окклюзии средней или дистальной трети бедренной артерии — в области подколенной и тибиальных артерий (рис. 4.52) и т.п.
При оценке результатов исследования следует иметь в виду, что для диагностики окклюзии артерии нижних конечностей анализ спектра допплерограмм, зарегистрированных при прямой локации артерии, обладает несколько большей информативностью, чем измерение регионарного систолического АД, поскольку выраженное развитие коллатералей может нивелировать падение давления проксимальнее места окклюзии.
| Рис. 4.51. Изменение лодыжечного индекса давления (ЛИД) и характера допплеровского сигнала в стандартных позициях (справа) при окклюзии наружной подвздошной артерии | 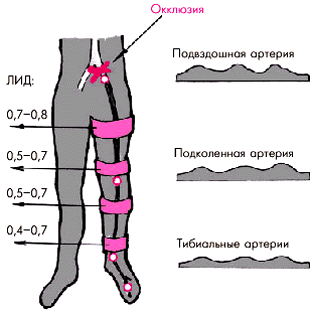
|
| Рис. 4.52. Изменение лодыжечного индекса давления (ЛИД) и характера допплеровского сигнала в стандартных позициях (справа) при окклюзии дистальной трети бедренной артерии | 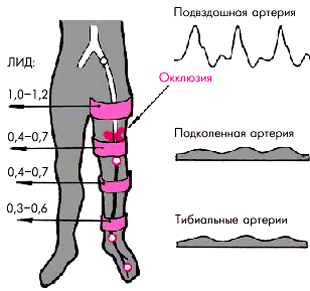
| ||
| 4.5. Лечение и профилактика атеросклероза | |||

| |||
Современная концепция ФР и их роли в формировании и прогрессировании атеросклероза основана на убедительных доказательствах их влияния на частоту возникновения и тяжесть течения ИБС, острого ИМ, ишемического мозгового инсульта, хронической артериальной сосудистой недостаточности нижних конечностей, внезапной сердечной смерти, т.е. заболеваний и клинических ситуаций, патогенетически тесно связанных с наличием атеросклероза. Было показано, например, что каждый из основных ФР в отдельности (ГЛП, АГ, курение) в 2 раза увеличивает смертность больных от ИБС, а их сочетание — примерно в 5 раз (Р.Г. Оганов). С другой стороны, в многочисленных многоцентровых плацебоконтролируемых исследованиях было показано, что активные мероприятия, направленные на устранение или ослабление действия основных ФР, закономерно сопровождаются снижением частоты ИМ, мозгового инсульта и внезапной сердечной смерти. Так например, при применении одного из эффективных гиполипидемических препаратов — симвастатина — вместе с достоверным уменьшением содержания в крови ХС ЛНП (на 38%) происходит снижение общей смертности больных атеросклерозом на 30%, числа “коронарных эпизодов” — на 40% и количества мозговых инсультов — на 30% (исследование 4S — Scandinavian Simvastatine Survival Study). Коррекция уровня АД и отказ от курения сопровождаются снижением числа повторных ИМ и частоты внезапной смерти.
Таким образом, первым важнейшим принципом лечения и профилактики атеросклероза и его осложнений является устранение или ослабление действия основных модифицируемых ФР: ГЛП, АГ, курения, ожирения, гиподинамии, нарушений углеводного обмена и т.д. Этот принцип должен использоваться как для лечения больных, страдающих атеросклерозом, так и для профилактики заболевания у лиц, имеющих те или иные ФР.
Второй принцип, который используется для лечения и вторичной профилактики осложнений атеросклероза у пациентов с доказанным атеросклеротическим процессом, — это предупреждение возможной дестабилизации атеросклеротической бляшки, т.е. основной причины ИМ, мозгового ишемического инсульта, внезапной смерти и т.п. Напомним, что дестабилизация бляшки характеризуется истончением ее покрышки, разрывами фиброзной капсулы с частичным опорожнением липидного ядра, кровоизлияниями и тромбозами внутри атероматозной бляшки и т.д. Факторами, способствующими такой дестабилизации, являются:
- действие на эндотелий сосуда и фиброзную оболочку окисленных (модифицированных) ЛНП и ЛП (α), присутствующих в крови и в интиме сосудистой стенки;
- повышение напряжение сдвига при высоком уровне давления в аорте или при выраженной физической нагрузке;
- повышенная агрегация тромбоцитов, ведущая к формированию пристеночных тромбов в области атеросклеротической бляшки или тромбов во вновь образовавшейся капиллярной сети внутри самой атеросклеротической бляшки;
- активация перекисного окисления липидов, способствующая модификации ЛНП и ЛП (α);
- активная воспалительная и иммунная реакция в атеросклеротической бляшке;
- дисфункция эндотелия, усугубляемая повышенной активностью нейрогуморальных систем регуляции (САС, РАС и др.).
Следует отметить, что эффективность коррекции ФР атеросклероза, о которой упоминалось выше, несомненно связана прежде всего с уменьшением вероятности дестабилизации атеросклеротической бляшки. Однако более выраженный положительный эффект можно ожидать при одновременном использовании и других направлений лечения: антиагрегантной терапии, ферментов антиоксидантной защиты, цитопротекторов, а также коррекции активности нейрогуморальных систем регуляции (применение ингибиторов АПФ, β-адреноблокаторов и т.д.).
Наконец, третий принцип лечения больных атеросклерозом — это своевременное использование хирургических методов лечения, направленных на устранение окклюзии или стенозирования артерий (ангиопластика, шунтирование и т.п.).
 Запомните
Основной целью консервативного лечения и вторичной профилактики атеросклероза является предупреждение дестабилизации атеросклеротической бляшки, ее разрыва и начала пристеночного тромбообразования. С этой целью следует предусмотреть: Запомните
Основной целью консервативного лечения и вторичной профилактики атеросклероза является предупреждение дестабилизации атеросклеротической бляшки, ее разрыва и начала пристеночного тромбообразования. С этой целью следует предусмотреть:
| ||
| 4.5.1. Немедикаментозное лечение | ||

| ||
Основой немедикаментозного вмешательства у больных атеросклерозом являются:
- рациональное диетическое питание, направленное на коррекцию нарушений липидного обмена и снижение избыточной массы тела;
- отказ от курения;
- отказ от злоупотребления алкоголем;
- достаточная физическая активность;
- по возможности, устранение отрицательных психоэмоциональных воздействий.
В большинстве случаев эти мероприятия предполагают существенное изменение (модификацию) образа жизни больного атеросклерозом и поэтому требует от самого больного и его лечащего врача максимальной настойчивости и терпения.
Гиполипидемические диеты
Выше было показано, что нарушения липидного обмена играют решающую роль в возникновении и прогрессировании атеросклероза. Особое значение имеют атерогенные ЛНП, а также ЛП (α), транспортные формы ХС. Напомним, что модифицированные (окисленные) ЛНП способствуют (Л.Т. Малая и А.В. Жмуро):
- повреждению и дисфункции эндотелия с преобладанием продукции эндотелинов и других вазоконстрикторов и факторов клеточного роста;
- пролиферации гладкомышечных клеток и, соответственно, продукции ими факторов роста;
- образованию пенистых клеток, выделяющих цитокины и факторы роста;
- адгезии и агрегации тромбоцитов и т.д.
Таким образом, прослеживается влияние липидов на многие ключевые звенья патогенеза атеросклероза. Поэтому даже небольшое снижение уровня общего ХС и ХС ЛНП, например, в результате длительного применения гиполипидемических диет, может сопровождаться отчетливой тенденцией к уменьшению частоты возникновения ИБС, ИМ, мозгового инсульта и внезапной смерти.
В табл. 4.4 приведены уровни липидов плазмы крови и их возможная связь с риском развития ИБС как одного из наиболее частых осложнений атеросклероза.
Таблица 4.4.
Уровень липидов в плазме крови (ммоль/л) и степень риска возникновения ИБС (по А.Я. Ивлевой, 1998; в модификации)
| Липиды | Желательный уровень | Пограничный уровень | Повышенный риск ИБС | Высокий риск ИБС |
| Общий ХС | < 5,2 | 5,2–6,5 | > 6,5 | > 7,8 |
| ХС ЛНП | < 4,0 | 4,0–5,0 | > 5,0 | > 5,0 |
| ХС ЛВП | > 1,0 | 0,9–1,0 | < 0,9 | – |
| ТГ | < 2,0 | 2,0–2,5 | > 2,5 | – |
| Соотношение ХС ЛНП/ХС ЛВП | < 3,0 | 3,0–3,5 | 3,5–4,0 | > 4,0 |
Как видно из таблицы, за “желательный” уровень общего ХС приняты его значения меньше 5,2 ммоль/л, ХС ЛНП — ниже 4,0 ммоль/л и ТГ — меньше 2,0 ммоль/л. Соответственно, значения липидов, превышающие этот уровень, формально могут считаться атерогенными и требуют назначения соответствующей гиполипидемической терапии. В то же время следует помнить, что сам по себе абсолютный уровень общего ХС или ХС ЛНП далеко не всегда может охарактеризовать степень риска возникновения осложнений и, следовательно, необходимость назначения гиполипидемической терапии.
Многочисленные эпидемиологические и клинические данные свидетельствуют о том, что критический уровень ХС ЛНП, который является атерогенным, варьирует индивидуально в очень широком диапазоне. Поэтому уровень ХС ЛНП, который принят за усредненный показатель нормы для популяции в целом (“желательный” уровень), может оказаться атерогенным у лиц с высоким индивидуальным абсолютным риском развития осложнений атеросклероза (А.Я. Ивлева). Последний определяется имеющимися у пациента другими, негиперлипидемическими, ФР (АГ, курение, ожирение, гиподинамия и др.), а также наличием ИБС и сахарного диабета.
 Запомните
По современным представлениям показанием к назначению гиполипидемической терапии служит не только уровень общего ХС и ХС ЛНП, но и наличие у больного ИБС, сахарного диабета, а также других (негиперлипидемических) факторов риска. Запомните
По современным представлениям показанием к назначению гиполипидемической терапии служит не только уровень общего ХС и ХС ЛНП, но и наличие у больного ИБС, сахарного диабета, а также других (негиперлипидемических) факторов риска.
|
В табл. 4.5 представлена общая тактика гиполипидемического лечения больных атеросклерозом в зависимости от уровня ХС ЛНП, наличия ИБС, сахарного диабета и негиперлипидемических ФР.
Из таблицы видно, что у больных с клиническими проявлениями атеросклероза (ИБС, ишемическая болезнь мозга, перемежающаяся хромота и аневризма аорты) или/и сахарным диабетом гиполипидемическая диетотерапия назначается при уровне ХС ЛНП, превышающем 100 мг/дл (2,6 ммоль/л), или при содержании общего ХС больше 150 мг/дл (3,9 ммоль/л). У лиц без клинических проявлений атеросклероза, но имеющих перечисленные ФР, специальная диетотерапия назначается при более высоких уровнях общего ХС и ХС ЛНП.
Таблица 4.5.
Тактика гиполипидемического лечения у различных категорий больных с ГЛП в зависимости от уровня ХС ЛНП. (Рекомендации национальной образовательной Программы борьбы с холестерином, США, 1993)
| Категории больных | Исходный уровень ХС ЛНП | Целевой уровень ХС ЛНП | ||
| мг/дл | ммоль/л | мг/дл | ммоль/л | |
| Диетотерапия | ||||
| Нет клинич. признаков атеросклероза* + 1 ФР** | > 160 | > 4,1 | < 160 | < 4,1 |
| Нет клинич. признаков атеросклероза* + і 2 ФР** | > 130 | > 3,4 | < 130 | < 3,4 |
| Наличие клинических признаков атеросклероза или/и сахарного диабета* | > 100 | > 2,6 | < 100 | < 2,6 |
| Липидснижающие лекарственные средства | ||||
| Нет клинич. признаков атеросклероза* + 1 ФР** | > 190 | > 4,9 | < 160 | < 4,1 |
| После 6 мес. диетотерапии | ||||
| Нет клинич. признаков атеросклероза* + і 2 ФР** | > 160 | > 4,1 | < 130 | < 3,4 |
| После 6 мес. диетотерапии | ||||
| Наличие клинических признаков атеросклероза или/и сахарного диабета* | > 130 | > 3,4 | < 100 | < 2,6 |
| После 6–12 недель диетотерапии |
Примечания:
* Клинические признаки атеросклероза — ИБС, ишемическая болезнь мозга, перемежающаяся хромота, аневризма аорты;
** К факторам риска атеросклероза (ФР) отнесены: 1) курение; 2) АД і 140/90 мм рт. ст.; 3) ХС ЛВП < 40 мг/дл у мужчин и < 45 мг/дл — у женщин; 4) наличие ИБС и других проявлений атеросклероза у ближайших родственников (для мужчин моложе 55 лет, для женщин моложе 65 лет).
Основные принципы диетического лечения
На основании современных представлений об этиологии и патогенезе атеросклероза и анализа многочисленных данных об эффективности разнообразных методов коррекции избыточной массы тела были сформулированы следующие принципы диетического лечения больных атеросклерозом, в частности с сопутствующим ожирением или избыточной МТ.
1. Индивидуально подобранное снижение общей энергетической ценности пищевого рациона. Предложено множество диет, основанных на этом принципе, многие из которых неплохо зарекомендовали себя. Однако в последние годы большинство исследователей склоняются к тому, что резкого снижения суточного калоража у больных атеросклерозом, особенно при наличии сопутствующих заболеваний сердечно-сосудистой системы, следует избегать и применять его лишь в исключительных случаях в качестве кратковременной мотивационной меры. Оптимальным является применение гипокалорийных диет с умеренным ограничением суточного калоража до 2000 ккал.
2. Ограничение содержания жиров в пищевом рационе, обладающих, как известно, высокой энергетической ценностью. Рекомендуется использование диет с ограничением содержания жиров до 25–30% от общей энергетической ценности пищи (“низкожировые” диеты). Несколько недавних исследований убедительно показали, что “низкожировая” диета приводит к снижению общего ХС и избыточной массы тела даже в том случае, если общее потребление энергии не ограничивается. Важно отметить, что уменьшение ХС и массы тела при соблюдении “низкожировой” диеты обычно умеренное, но вполне достаточное для получения положительного клинического эффекта. Считается, что более значительное снижение жиров в пищевом рационе (например, до 10% от суточной калорийности) показано только больным с высокой гипертриглицеридемией (более 8,5 ммоль/л), а также пациентам с семейной гиперхолестеринемией.
3. Резкое уменьшение потребления насыщенных жирных кислот (до 7–10% от общей энергетической ценности пищи), поскольку их количество в пищевом рационе достоверно связано с риском развития ИБС и других осложнений атеросклероза. Длинноцепочные насыщенные жирные кислоты влияют на процесс эстерификации свободного ХС и тем самым увеличивают регуляторный пул свободного ХС в печени, что приводит к увеличению концентрации ХС в гепатоцитах. В результате по механизму обратной связи (см. выше) снижается синтез специфических ЛНП-рецепторов в печеночных клетках. Последние перестают захватывать и утилизировать циркулирующий в крови ХС ЛНП. Таким образом, употребление в пищу продуктов, содержащих большое количество насыщенных жирных кислот (сливочное и бутербродное масло, говяжий, бараний и свиной жир, пальмовое масло, твердые сорта маргарина и др.), способствует увеличению содержания общего ХС и ХС ЛНП в крови.
4. Увеличение потребления мононенасыщенных и полиненасыщенных ЖК, которые, повышая эстерификацию ХС в гепатоцитах, уменьшают пул свободного ХС и увеличивают активность ЛНП-рецепторов. Мононенасыщенные ЖК в относительно большом количестве (по сравнению с насыщенными ЖК) содержатся в арахисовом, оливковом, подсолнечном и кукурузном маслах. У больных атеросклерозом их количество должно быть увеличено до 10–15% от общей калорийности пищи.
Полиненасыщенные ЖК (особенно незаменимая линолевая кислота) также содержатся в растительных маслах (подсолнечном, кукурузном), морских продуктах, рыбе, птице, а также в мягких сортах маргарина. Рекомендуется увеличение полиненасыщенных ЖК до 10% от общей суточной калорийности питания. Добиваться более высокого потребления полиненасыщенных ЖК нецелесообразно, так как при этом значительно увеличивается общая калорийность пищи.
Таким образом, соотношение полиненасыщенных и насыщенных ЖК в гиполипидемической диете должно быть больше 1,0–1,4. В исследовании Law М.Р было показано, что только за счет изменения соотношения различных классов ЖК и назначения низкожировой диеты удается добиться примерно десятипроцентного снижения уровня ХС (на 0,6 ммоль/л), что соответствует уменьшению риска ИБС на 20–39%.
5. Изменение соотношения простых и сложных углеводовв пищевом рационе. В составе рекомендуемых “низкожировых” диет на долю углеводов приходится около 55–60% общей калорийности питания. При этом резко ограничивается или полностью исключается потребление легкоусвояемых простых углеводов, содержащихся, например, в кондитерских изделиях (сахар, варенье, конфеты, мед и т.д.). Углеводы должны поступать в организм главным образом в составе овощей, зелени, не очень сладких фруктов и ягод, обладающих невысокой энергетической ценностью и большим объемом и обеспечивающих таким образом субъективное насыщение больных. Особое значение имеет введение достаточного количества клетчатки в виде сырых овощей и фруктов (морковь, свекла, капуста), отрубей, бобовых (горох, фасоль) и т.п. Ежедневное употребление в пищу этих продуктов обеспечивает ощущение сытости и нормализует работу кишечника.
6. Резкое уменьшение потребления продуктов, богатых холестерином. Этот принцип диетического питания больных атеросклерозом имеет особое значение. Чрезмерное поступление с пищей ХС увеличивает в печени внутриклеточный пул свободного (неэстерифицированного) ХС, что по механизму обратной связи приводит к снижению активности ЛНП-рецепторов гепатоцитов и уменьшению катаболизма ХС ЛНП и повышению в плазме содержания общего ХС и ХС ЛНП (С.Р. Гиляревский, 2002). Общее количество поступающего с пищей ХС должно быть меньше 300 мг в сутки. Продуктами, наиболее богатыми ХС, являются почки (в 100 г продукта содержится 1126 мг ХС), консервированная печень трески (746 мг ХС), говяжья печень (438 мг ХС), красная и черная икра (до 300 мг ХС), яичный желток (200 мг ХС), сливочное масло (190 мг ХС), креветки (150 мг ХС), крабы, кальмары (95 мг ХС), сырокопченая колбаса (105 мг ХС), говяжий, бараний и свиной жир (около 100 мг ХС), жирные сорта мяса, птицы и т.д. (см. табл. 4.6).
Таблица 4.6.
Содержание холестерина в некоторых пищевых продуктах
| Готовые продукты | ХС, мг | Готовые продукты | ХС, мг |
| Молоко 6%, ряженка, 1 стакан | Сосиски, 100 г | ||
| Молоко, 3,2%, кефир 3,2%, 1 стак. | Колбаса вареная, 100 г | ||
| Кефир 1%, молоко 1%, 1 стакан | Колбаса варенокопченая, 100 г | ||
| Кефир, молоко обезжир.,1 стакан | Колбаса сырокопченая, 100 г | ||
| Молоко сгущеное, 1 ч./ложка | Куры (мясо темное): ножки, спинка, шейка · с кожей, 100 г · без кожи, 100 г | ||
| Сметана 30%, 100 г | Куры (мясо белое): крылья, грудинка, 100 г | ||
| Сметана 30%, 1 ч./ложка | Гусь, утка, 100 г | ||
| Сливки 20%, 100 г | Печень, 100 г | ||
| Творог 18%, 100 г | Почки, 100 г | ||
| Творог 9%, 100 г | Вымя, 100 г | ||
| Творог обезжиренный, 100 г | Желудок куриный, 100 г | ||
| Сырок творожный, 100 г | Язык, 100 г | ||
| Сыр жирный, 25 г | Консервы рыбные в собственном соку, 100 г | ||
| Сыр нежирный, 25 г | Консервы рыбные в томате, 100г | ||
| Сыр плавленый, 25 г | Печень трески консервир, 100 г | ||
| Брынза и др. рассольные сыры, 25 г | Рыба: треска, хек, судак, тощая, 100 г | ||
| Мороженое молочное, 100 г | Рыба: морской окунь, сом, карп, лещ, сельдь, осетр средней жирности, 100 г | ||
| Мороженое сливочное, 100 г | Крабы, кальмары, 100 г | ||
| Мороженое пломбир, 100 г | Креветки, 100 г | ||
| Масло сливочное, 5 г (1 ч./ложка) | Красная, черная икра, 100 г | ||
| Баранина вареная, 100 г | Яйцо (желток) | ||
| Говядина вареная, 100 г | Шпиг, корейка, грудинка, 100 г | ||
| Свинина без жира, вареная, 100 г | Бараний, говяжий жир, 5 г (1ч./ложка) | ||
| Кролик вареный, 100 г | Свиной, куриный жир, 5 г |
Дата добавления: 2016-04-22; просмотров: 2017;
