Стационарная акушерская помощь 3 страница
При таком подходе удается получить комплексную информацию о перинатальной патологии, включающую физическое развитие ребенка, состояние здоровья матери, особенности течения беременности и родов.
С учетом изложенных выше общих принципов методологии изучения перинатальной патологии ниже более детально рассмотрены вопросы, касающиеся перинатальной смертности.
Перинатальная смертность включает мертворождаемость (смерть наступила до родов или в родах) и раннюю неонатальную смертность (смерть наступила в течение 168 ч после рождения ребенка). Показатель вычисляют по отдельным административным территориям (республика, область, край, город, район) за календарный год, 6 мес, квартал согласно общепринятой методике. Методика расчета перинатальной смертности и ее компонентов приведена ниже.

Мертворождаемость состоит из двух компонентов: антенатальной (смерть наступила до начала родовой деятельности) и интранатальной (смерть наступила в родах). Ниже приведен расчет этих показателей.
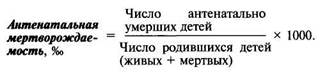
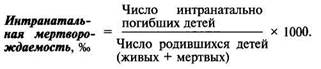
С помощью указанных интенсивных показателей можно оценить уровень (частоту, распространенность) мертворождений, смерти детей в раннем неонатальном и перинатальном периодах среди популяционных групп всех родившихся и детей, родившихся живыми, в том числе недоношенными, а также качество медицинской помощи беременным, роженицам и новорожденным. Показатели позволяют сравнить уровень мертворождаемости, ранней неонатальной и перинатальной смертности на разных административных территориях.
Динамика показателя перинатальной смертности свидетельствует о качестве медицинской помощи. Вместе с тем этот показатель в родовспомогательных учреждениях не всегда позволяет сравнить их деятельность в связи со специализацией отдельных учреждений из-за различия контингента беременных (преждевременные роды, беременные и роженицы с диабетом, сердечно-сосудистой патологией), а также из-за недостоверности данных при малом числе наблюдений (где величина показателя перинатальной смертности не превышает свою ошибку в 3 раза и более).
При росте показателей антенатальной или интранатальной мертворождаемости или значительных изменениях их соотношения крайне важно проводить детальный клинический анализ и выяснять причины, поскольку эти факты могут свидетельствовать об ослаблении внимания к антенатальной охране плода в женской консультации или к тактике ведения родов и реанимационной помощи новорожденным в акушерском стационаре.
Показатель перинатальной смертности принято анализировать отдельно для доношенных и недоношенных детей, что обусловлено различием в их состоянии и адаптационных возможностях после рождения, а также разными требованиями к акушерской и неонатологической службе при оказании медицинской помощи таким детям.
При определении доношенности, недоношенности плода (новорожденного) следует принимать во внимание продолжительность беременности и учитывать рост плода (новорожденного), массу, а также другие признаки, характеризующие его (новорожденного) зрелость.
Основные параметры физического развития при рождении в зависимости от гестационного возраста и высоты стояния дна матки (М±а) представлены в табл. 1.8.
Заключение о зрелости или незрелости плода дают педиатр и акушер-гинеколог родильного дома (отделения), что документируется в истории развития новорожденного и истории родов.
Таблица 1.8. Основные параметры развития плода в зависимости от срока беременности и высоты стояния дна матки*
| Срок беременности, нед | Масса тела, г (М+о) | Длина тела, см (М±<т) | Высота стояния дна матки над лобком, см |
| 500 ± 35 | 25 ± 1,2 | 22,7 | |
| 650 ± 37 | 27 + 1,3 | 23,4 | |
| 800 ± 40 | 29,9 ± 1,1 | 24,2 | |
| 820 + 47 | 31,7 ± 1,4 | 25,2 | |
| 900 ± 52 | 32,9 ± 1,8 | 26,0 | |
| 934 ± 76 | 34,8 ± 1,8 | 27,2 | |
| 1124 ± 183 | 35,9 ± 1,8 | 28,5 | |
| 1381 ± 172 | 37,9 ± 2,0 | 29,6 | |
| 1531 + 177 | 38,9 ± 1,7 | 29,9 | |
| 1695 ± 212 | 40,4 ± 1,6 | 30,7 | |
| 1827 ± 267 | 41,3 ± 1,9 | 31,5 | |
| 2018 + 241 | 42,7 ± 1,8 | 32,6 | |
| 2235 ± 263 | 43,6 + 1,7 | 33,5 | |
| 2324 ± 206 | 44,4 ± 1,5 | 33,9 | |
| 2572 + 235 | 45,3 ± 1,7 | 34,2 | |
| 2771 ± 418 | 47,6 + 2,3 | 35,5 | |
| 3145 ± 441 | 49,6 ± 2,0 | 35,0 | |
| 3403 ± 415 | 50,8 + 1,6 | 35,7 | |
| 3546 ± 457 | 51,7 ± 1,1 | 36,0 |
* Шкала составлена по материалам Г. М. Дементьевой, В. В. Коротковой (1981) и Е. И. Николаевой (1983).
Выборочными данными установлена четкая зависимость уровня перинатальной смертности, мертворождаемости, ранней неонатальной смертности от массы тела при рождении.
Наиболее высокие показатели перинатальной смертности характерны для детей с массой тела до 1500 г (от 300 до 400 на 1000 родившихся). В последующих весовых группах перинатальная смертность заметно снижается. Показатели перинатальной смертности при массе тела плода от 3000 до 3500 г минимальны (3— 7 %о). Эта закономерность наблюдается как при мертворождении, так и при ранней неонатальной смертности.
Анализ динамики показателя перинатальной смертности для различных весовых групп свидетельствует, что за период 1999—2003 гг. наиболее выражена тенденция к ее снижению у маловесных детей (с массой тела при рождении до 2500 г). Этот факт говорит об улучшении неонатальной помощи недоношенным и маловесным, однако следует учесть, что именно среди этих детей значительное число умирает в течение первого месяца жизни (неонатальная смертность).
Преобладание доношенных детей среди перинатальных потерь является крайне неблагоприятным фактором. Социальная значимость этих потерь особенно велика, поскольку теряются функционально сформированные, зрелые дети.
Величина показателя перинатальной смертности в определенной мере зависит от уровня материально-технического оснащения акушерских стационаров и методов антенатальной охраны плода. Так, анализ статистики перинатальной смертности по ряду территорий свидетельствует, что при внедрении современных методов слежения за состоянием плода уровень данного показателя значительно снижается.
Для оценки уровня оказания акушерской, реанимационной и интенсивной помощи новорожденным имеет значение структурное соотношение мертворождаемости и ранней неонатальной смертности среди всех перинатальных потерь.
Увеличение доли мертворожденных при одном и том же уровне перинатальных потерь может указывать на недостаточную антенатальную охрану плода, недочеты в ведении родов и реанимационной помощи новорожденным.
По данным ВОЗ (Perinatal Mortality, Geneva, 1996—1997), в развитых странах доля мертворожденных среди перинатальных потерь составляет 45,8 %, для развивающихся — 56,1 %. За последние 5 лет в РФ это значение колеблется в пределах 50-54,5 %.
В зависимости от времени наступления смерти в показателях мертворождаемости выделяют антенатальную (до начала родовой деятельности) и интранатальную (в родах) смерть плода. При анализе мертворождаемости имеют значение абсолютная величина потерь, интенсивные показатели (их рассчитывают делением числа мертворожденных, умерших антенатально или интранатально, на число всех родившихся и умножением на 1000) и их соотношение. Рост показателей мертворождаемости в антенатальном или интранатальном периоде, значительные изменения в их соотношении требуют детального рассмотрения для принятия правильного решения по организации лечебного процесса.
Относительно низкие показатели интранатальной мертворождаемости достигнуты при внедрении в акушерскую практику мониторного контроля в родах, расширении показаний к кесареву сечению в интересах плода, использовании современных методов при ведении родов у женщин с высоким риском перинатальной патологии.
Для разработки мер профилактики перинатальной смертности большое значение имеет детальный анализ ее причин.
Основное заболевание (патологоанатомический диагноз), явившееся причиной смерти ребенка, анализируют по нозологическому принципу раздельно в группах мертворожденных и умерших новорожденных. При этом учитывают только основное заболевание, представленное одной нозологической формой, которое само непосредственно или через присоединившиеся осложнения приводит к смерти плода и новорожденного. Если имеются два или более конкурирующих или сочетанных заболеваний, учитывают лишь одно из них, исходя при этом из возможности излечивания заболевания и его социальной значимости.
Для разработки мер профилактики перинатальной смертности целесообразно каждый случай смерти разбирать с точки зрения ее предотвратимости. Большинство исследователей делят все случаи перинатальной смертности на предотвратимые, условно предотвратимые и непредотвратимые.
Предотвратимыми случаями, составляющими от 25 до 40 %, считают такие, причину которых можно было устранить путем не только врачебного наблюдения за беременной в женской консультации, но и специальной акушерской и лечебной помощи беременной и роженице в родильном доме, а также правильным выбором тактики лечения новорожденного, своевременным переводом детей в специализированные отделения для недоношенных и больных новорожденных и др.
К случаям смерти, причину которой в настоящее время трудно устранить, относят уродства плода, пуповинную и плацентарную патологию, глубокую недоношенность новорожденных. Мероприятия по устранению этих причин во многом связаны с дальнейшим развитием фундаментальных исследований и материально-технического оснащения родовспомогательных учреждений. Таким образом, сопоставимость информации о перинатальной патологии, ее достоверность во многом определяются единством методологии ее получения, корректностью использования соответствующих разделов МКБ-10.
При анализе причин можно рассчитать долю каждого заболевания среди всех заболеваний (в процентах к итогу), а также частоту смерти от каждого заболевания (делением числа умерших от каждого заболевания на всех родившихся и умножением результатов на 1000). По доле каждого заболевания можно судить о его роли в структуре причин перинатальной смертности. Динамика частоты заболевания свидетельствует об эффективности мер профилактики и лечения.
В структуре причин в целом ведущее место занимают внутриматочная гипоксия (асфиксия) в родах. Доля этой причины колебалась от 38,45 до 43,49 %, при этом четкой тенденции к снижению или увеличению ее не наблюдалось. Второй по значимости причиной перинатальной смертности является синдром респираторных расстройств и другие респираторные состояния. Доля их в структуре причин перинатальной смертности имеет тенденцию к снижению (с 19,4 % в 1991 г. до 16,0 % в 1996 г.), что можно объяснить внедрением новых технологий в отделениях реанимации и выхаживания маловесных детей.
На третьем месте среди причин перинатальной смертности находятся врожденные аномалии развития, доля которых возрастает. Своевременная (до 28 нед беременности) и тщательная антенатальная диагностика позволила бы снизить значимость этой патологии в структуре причин перинатальной смертности и привести к снижению самого показателя.
Возрастает роль в структуре причин перинатальной смертности врожденной пневмонии и инфекций, специфических для перинатального периода. Снижение доли родовой травмы можно в значительной мере объяснить расширением показаний к абдоминальному родоразрешению, в том числе и в интересах плода. Снижение уровня перинатальной смертности с увеличением частоты кесарева сечения происходит лишь до определенного момента. Согласно рекомендации ВОЗ, увеличение частоты этой операции более 10 % нецелесообразно. По мнению ряда авторов [Краснопольский В. И., Радзинский В. Е., 1993; Комиссарова Л. М., 1998; Gibbs R. S., 1985], оптимальный уровень кесарева сечения составляет от 10 до 15 %.
Анализируя причины смерти детей в перинатальном периоде, обусловленные состоянием матери, можно сказать, что за последние 5 лет в их структуре произошли некоторые изменения. Среди причин, приводящих к антенатальной смерти плода, удалось снизить число тяжелых форм поздних гестозов беременных. Несмотря на рост частоты этого осложнения беременности, в последние годы снижение его роли в антенатальных потерях связано со своевременной госпитализацией женщин, правильной тактикой в отношении сроков родоразрешения в зависимости от эффективности лечения. В то же время возросло значение экстрагенитальной патологии, в том числе эндокринной, которая в сочетании с угрозой невынашивания беременности приводит к ФПН. Не снижаются перинатальные потери и в связи с преждевременной отслойкой плаценты. Основной причиной перинатальных потерь в настоящее время остается патология плаценты и пуповины, диагностика и лечение которой на данном этапе развития перинатологии затруднены.
Увеличивается роль инфекционных заболеваний матери, в связи с чем встает вопрос как о микробиологическом и вирусологическом обследовании беременных, так и о подготовке к беременности женщин, потерявших ребенка в связи с внутриутробным инфицированием.
Как установлено нашими исследованиями, более низкий уровень перинатальной смертности может быть достигнут только включением современных методов в систему динамического наблюдения беременных и деятельность акушерского стационара. Внедрение скрининг-программы 3-кратного УЗИ (10—14 нед, 10—24 нед, 32— 34 нед); осмотр окулиста; оториноларинголога; по показаниям — других специалистов; контроль за динамикой содержания Э3, ПЛ и ХГ; оценка показателей кардиотокографии плода, проведение биохимических, микробиологических и вирусологических исследований; гормональная кольпоцитология; тонусометрия матки, а также своевременное устранение выявленных отклонений — все это дает возможность снизить в 1,5 раза преждевременные роды, более чем на 100 %о — заболеваемость новорожденных и на 30 % — перинатальную смертность, причем мертворождаемость больше, чем раннюю неонатальную смертность.
Опыт зарубежных стран и ряда учреждений нашей страны свидетельствует о том, что организация перинатальных центров с концентрацией в них беременных высокого риска перинатальной патологии, современной аппаратуры, квалифицированных кадров, с развитой интенсивной помощью беременным и новорожденным позволяет снизить перинатальную смертность на 25— 30 % среди беременных высокого риска. Поэтому для нашей страны на данном этапе развития акушерской помощи наиболее рациональной организационной формой является перинатальный центр, который предназначается для оказания амбулаторной, стационарной помощи женщинам высокого риска перинатальной патологии и их детям. Организуется центр из расчета 1 на 500 тыс. — 1 млн. населения и он курирует весь объем акушерской и неонатологической помощи в регионе.
Центр должен выполнять все виды пренатальной диагностики, по показаниям проводить корригирующую терапию, родоразрешать женщин высокого риска перинатальной патологии, своевременно диагностировать патологические состояния и проводить интенсивную терапию новорожденных, реабилитационные мероприятия.
Несмотря на высокую концентрацию беременных группы риска, в том числе с невынашиванием беременности, в этих стационарах удается снизить перинатальные потери. Это обеспечивается широким использованием современных технологий и высоким профессиональным уровнем персонала, что особенно отражается на показателе интранатальной мертворождаемости, наиболее чувствительной к качеству акушерской помощи.
В нашей стране ряд высококвалифицированных акушерских стационаров работает по принципу перинатальных центров, которые получили правовой статус в приказе Минздравсоцразвития РФ № 308 от 09. 12. 2004 г. «О вопросах организации деятельности перинатальных центров».
Опыт экономически развитых стран, где при относительно низком уровне перинатальной смертности (10—12 %о) лишь 25 % перинатальных потерь и заболеваемости приходится на долю доношенных детей, подтверждает положение о том, что повышение качества акушерской помощи прежде всего отражается на снижении перинатальной смертности среди доношенных. Этого позволяют достигнуть широкая дородовая госпитализация, в которой нуждаются 65—70 % беременных высокого риска, мониторный контроль в родах, расширение показаний к кесареву сечению в интересах плода, рациональная тактика ведения родов у этих женщин (25—30 % родов завершилось кесаревым сечением, в 2002 г. их уровень достиг 40—45 %). Такой высокий уровень частоты кесарева сечения можно объяснить особенностью контингента женщин, родоразрешающихся в перинатальном центре.
Раздельный анализ динамики мертворождаемости и ранней неонатальной смертности выявил изменения в соотношении этих показателей при общей тенденции к их снижению. Соотношение мертворождаемости и ранней неонатальной смертности в структуре перинатальной смертности различно, носит неустойчивый характер и зависит от числа индуцированных родов с врожденной патологией плода и поступления женщин с антенатально умершим плодом. Четкой зависимости соотношения антенатальной и интранатальной мертворождаемости по мере снижения показателя отметить не удалось. Самый низкий удельный вес интранатальной мертворождаемости получен в перинатальных центрах. В последние годы доля интранатальной мертворождаемости составляла 13—22 % от общего уровня перинатальных потерь. Это соотношение во многом определяется также числом женщин, беременность у которых была прервана по медицинским показаниям в поздние сроки. Дифференцированно в динамике снижалась перинатальная смертность в группах детей с различной массой тела при рождении. Снижение происходило практически во всех весовых группах с массой тела 1000 г и более, однако наиболее высокие темпы снижения отмечены в группах детей, рожденных с массой тела 1000—1499 г и 1500—2499 г и среди доношенных с массой тела 2500-3499 г.
В последние годы в Российской Федерации перинатальная смертность имеет стойкую положительную динамику. За последние 5 лет показатель перинатальной смертности в стране снизился на 20,8 %, в том числе — мертворождаемость на 16,0 %, ранняя неонатальная смертность — на 25,8 % (табл. 1.9).
В 2003 г. показатель перинатальной смертности в Российской Федерации составил 11,27 на 1000 родившихся живыми и мертвыми, в том числе в городских поселениях— 11,38 и в сельской местности — 11,03. Доля мертворождаемости и ранней неонатальной смертности в структуре перинатальной смертности составляет 54 и 46 % соответственно, показатель мертворождаемости на 1000 родившихся живыми и мертвыми — 6,08 и показатель ранней неонатальной смертности на 1000 родившихся живыми — 5,19.
Таблица 1.9. Перинатальная смертность и составляющие ее компоненты (мертворождаемость и смертность на 1-й неделе жизни), по данным Госкомстата России
| Показатель | Год | |||||
| Перинатальная смерть (на 1000 родившихся живыми и мертвыми) | 14,24 | 13,18 | 12,80 | 12,08 | 11,27 | 10,6 |
| Мертворождаемость (на 1000 родившихся живыми и мертвыми) | 7,24 | 6,66 | 6,60 | 6,40 | 6,08 | 5,79 |
| Ранняя неонатальная смертность (на 1000 родившихся живыми) | 7,00 | 6,52 | 6,20 | 5,68 | 5,19 | 4,83 |
Показатель перинатальной смертности в 2003 г. колебался от 9,49 в Уральском федеральном округе до 13,06 в Дальневосточном федеральном округе. Снижение показателя перинатальной смертности в 2003 г. по сравнению с 2002 г. отмечено во всех 7 федеральных округах Российской Федерации, процент снижения этого показателя колеблется от 2,8 % в Дальневосточном федеральном округе до 8,6 % в Южном федеральном округе (Российская Федерация — снизился на 6,7 %).
Анализ основных причин перинатальной смертности свидетельствует, что внутриматочная гипоксия и асфиксия остаются ведущей причиной, которая, как правило, обусловливается плацентарной недостаточностью (гипоплазия плаценты, структурные ее изменения и др.) и в более редких случаях преждевременной отслойкой нормально расположенной плаценты.
Второй по значимости причиной в последние годы являются врожденные пороки развития, которые на уровне женской консультации в значительном числе случаев или не выявляются, или выявляются в поздние сроки беременности.
Роль врожденной пневмонии в структуре причин перинатальной смертности в последнее время начинает несколько снижаться, что обусловлено своевременным началом лечения детей от матерей группы риска внутриутробной инфекции, а также применением современных технологий, позволяющих снизить летальность. Большое значение для снижения этой патологии имеет диагностика инфекции у беременных и своевременное и качественное их лечение.
Одно из ведущих мест ранее занимали внутри-желудочковые кровоизлияния. Возможно, это частично было связано с гипердиагностикой. Уменьшение роли этой патологии в перинатальной смертности на современном этапе объясняется более совершенной и широко применяемой в перинатальных центрах диагностикой и использованием комплекса мероприятий, направленных на профилактику и лечение этой патологии.
Родовая травма, ранее занимавшая значительную долю в структуре основных причин перинатальной смертности, сейчас встречается в единичных случаях, чему способствовала дородовая диагностика (УЗИ, рентгенопельвиометрия и др.), а также бережное ведение родов и расширение показаний к оперативному родоразрешению.
Большую роль в снижении показателя перинатальной смертности сыграло широкое применение мониторного слежения за состоянием плода и совершенствование службы реанимации новорожденных и выхаживания маловесных и незрелых детей. Акушерские стационары, работающие как перинатальные центры, обеспечивающие относительно высокий уровень перинатальной технологии, способны снизить перинатальные потери от ряда причин, однако устойчивость этих достижений зависит от системы организации службы родовспоможения в регионе в целом, а также от социально-экономических условий, в которых живет население, в том числе и беременные женщины. Особенно эффективно функционируют подобные центры в Японии и ФРГ, где уровень перинатальных потерь снизился до минимальных величин (в 1985 г. в Японии он составлял 8 %о, в 1989 г. снизился до 5 %>; в ФРГ в 1985 г. был равен 7,8 %о).
Таким образом, снижения перинатальной смертности в РФ в целом можно добиться за счет создания на административных территориях перинатальных центров, которым поручались бы функции организационных центров всей акушерской помощи на территории, в том числе выполнение четкой перинатальной диагностики. Дальнейшее ее снижение будет связано с улучшением социально-экономических условий жизни, а следовательно, репродуктивного здоровья женщин и населения в целом.
1.2.5. Материнская смертность
Материнская смертность — один из основных критериев качества и уровня организации работы родовспомогательных учреждений, эффективности внедрения научных достижений в практику здравоохранения. Однако большинство ведущих специалистов рассматривают этот показатель более широко, считая материнскую смертность интегрирующим показателем здоровья женщин репродуктивного возраста и отражающим популяционный итог взаимодействий экономических, экологических, культурных, социально-гигиенических и медико-организационных факторов.
Данный показатель позволяет оценить все потери беременных (от абортов, внематочной беременности, акушерской и экстрагенитальной патологии в течение всего периода гестации), рожениц и родильниц (в течение 42 дней после прекращения беременности).
В Международной классификации болезней и проблем, связанных со здоровьем, 10-го пересмотра (1995), определение «материнская смертность» практически не изменилось по сравнению с МКБ-10.
Материнская смерть определяется как обусловленная беременностью (независимо от ее продолжительности и локализации) смерть женщины, наступившая в период беременности или в течение 42 дней после ее окончания от какой-либо причины, связанной с беременностью, отягощенной ею или ее ведением, но не от несчастного случая или случайно возникшей причины.
Вместе с тем введено новое понятие — «поздняя материнская смерть». Введение этого нового понятия обусловлено тем, что известны случаи смерти женщин, наступившей позже 42 дней после прекращения беременности от причин, непосредственно связанных с нею и особенно косвенно связанных с беременностью (гнойно-септические осложнения после проведения интенсивной терапии, декомпенсация сердечно-сосудистой патологии и т. д.). Учет этих случаев и анализ причин смерти позволяет разработать систему мер по их предупреждению. В этой связи 43-я сессия Всемирной ассамблеи здравоохранения в 1990 г. приняла рекомендацию, в соответствии с которой страны должны рассмотреть вопрос о включении в свидетельство о смерти пунктов, касающихся текущей беременности и беременности в течение года, предшествующего смерти, и принять термин «поздняя материнская смерть».
Случаи материнской смерти подразделяются на две группы: смерть, непосредственно связанная с акушерскими причинами: смерть в результате акушерских осложнений, состояния беременности (т. е. беременности, родов и послеродового периода), а также в результате вмешательств, упущений, неправильного лечения или цепи событий, последовавших за любой из перечисленных причин.
Смерть, косвенно связанная с акушерскими причинами: смерть в результате существовавшей прежде болезни или болезни, развившейся в период беременности, вне связи с непосредственной акушерской причиной, но отягощенной физиологическим воздействием беременности.
Наряду с указанными причинами (основными) целесообразно анализировать случайные причины смерти (несчастные случаи, самоубийства) беременных, рожениц и родильниц в течение 42 дней после завершения беременности.
Показатель материнской смертности выражается как соотношение числа случаев смерти матерей от прямых и косвенных причин к числу живорожденных (на 100 000).
Ежегодно более чем у 200 млн. женщин в мире наступает беременность, которая у 137,6 млн. заканчивается родами. Доля родов в развивающихся странах составляет 86 % от числа родов во всем мире, а материнская смертность — 99 % от всех материнских смертей в мире.
Число случаев смерти матерей на 100 000 живорожденных по частям света резко различается: Африка — 870, Южная Азия — 390, Латинская Америка и страны Карибского бассейна — 190, Центральная Америка — 140, Северная Америка — 11, Европа — 36, Восточная Европа — 62, Северная Европа —11.
В экономически развитых странах низкие показатели материнской смертности обусловлены высоким уровнем развития экономики, санитарной культуры населения, низкой рождаемостью, высоким качеством медицинской помощи женщинам. В большинстве этих стран роды ведутся в крупных клиниках, оснащенных современной диагностической и лечебной аппаратурой, квалифицированным медицинским персоналом. Для стран, добившихся наибольших успехов в охране здоровья женщин и детей, характерны, во-первых, полная интеграция компонентов охраны материнства и детства и планирования семьи, сбалансированность в их обеспечении, финансировании и управлении ими, а во-вторых, полная доступность помощи в планировании семьи в рамках служб здравоохранения. При этом снижение уровня материнской смертности в основном было достигнуто за счет улучшения положения женщин, обеспечения охраны материнства и планирования семьи в рамках первичной медико-санитарной помощи и создания сети районных больниц и перинатальных центров.
Около 50 лет назад страны Европейского региона впервые придали официальный статус системам охраны здоровья беременных женщин, основанным на привычных обследованиях и посещениях врача или акушерки через определенные промежутки времени. С появлением более сложной лабораторной и электронной техники было введено большое количество тестов и изменено число посещений. Сегодня в каждой стране Европейского региона существует юридически установленная или рекомендованная система посещений для беременных женщин: при неосложненной беременности число посещений варьирует от 4 до 30, составляя в среднем 12.
В последние годы стратегия службы родовспоможения строилась на основе двух принципов: выделения беременных высокого риска перинатальной патологии и обеспечения преемственности в оказании акушерской помощи. Большое внимание, которое в 70-е годы уделялось перинатальному риску, в 90-е годы стало ослабевать.
Дата добавления: 2016-03-27; просмотров: 1363;
