ГЛАВА 6 Принципы патогенетически обоснованной терапии патологических привычных действий у детей и подростков
Лечебный аспект проблемы ППД предполагает сочетание этиопатогенетической, симптоматической и психокоррекционной направленности комплексной терапии, применение общебиологических, психофармакологических, психотерапевтических методов воздействия на природно, индивидуально- и социально-психические уровни личности в контексте клинико-психопатологических, социально-психологических и личностно-динамических структур сложной системы патологического состояния (Ковалев В.В., 1985).
При этом эффективность каждого метода определяется такими характеристиками, как глубина, стойкость и темп достижения лечебного результата (Сосюкало О.Д., 1993).
В литературе высказываются самые различные точки зрения в отношении терапевтического подхода к детям с патологическими привычными действиями, что связано с различным пониманием их природы и клинической сущности.
Одни авторы, ориентируясь на в целом благоприятный прогноз рассматриваемых поведенческих стереотипов, вообще склонны отрицать необходимость какого-либо специального лечения (Майзель И.Е., Симеон Т.П., 1928; Братанов Бр., 1987; Nissen G., 1980; Strunk Р., 1980). Другие, видя в привычных манипуляциях неизменно компенсаторный смысл и рассматривая их как способ поведения, облегчающий адаптацию к условиям жизни и воспитания, основное внимание уделяют нормализации ухода за ребенком, снятию источников психологического конфликта, эмоционального и физического напряжения, невротизации, ограничений, препятствующих нормальному созреванию и функционированию (Исаев Д.Н., Каган В.Е., 1986; Гарбузов В.И., 1990; Lourue R., 1949; Kanner L., 1955; Green А.Н., 1967; Delgado R.A., Mannino F.U., 1969; Pierce Ch.M., 1980; Lees A.J., 1987). При этом основной упор делается на психотерапевтические, психогигиенические и воспитательные мероприятия, даже в тех случаях, когда в основе расстройств лежит раннее мозговое поражение или шизофрения (Bender L., Schilder P., 1940; Lissovoj V. de, 1963; Silberstein R.M. et al., 1966; Strunk P., 1980).
Значительно меньшее число авторов является сторонником медикаментозного лечения детей с ППД (Ковалев В.В., 1979; Исаев Д.Н., Каган В.Е., 1986; Свядощ A.M., 1988; Шевченко Ю.С., 1994; Chess S., Hassibi M., 1975; Campbell М. et al., 1989). В отношении трихотилломании психофармакотерапия получила более широкое распространение (Ковалев В.В., 1995; Шевченко Ю.С., Данилова Л.Ю., 1997; Snider S., 1980; Krishman K.R.R. et al., 1984; Sachdeva J.S., Sidhu B.S., 1987; Primeau F, Fontaine R., 1989; Weller E.B. et al., 1989; Swedo et al., 1989 и др.).
Что касается воздействия на собственно поведенческий стереотип, то здесь существуют самые различные психотерапевтические воспитательные и корригирующие подходы.
Чисто механические препятствия осуществлению ППД типа шлема при ТХМ, стоматологических шипов, муфт, фиксаторов для рук либо использование горечи при сосании пальца и других привычных манипуляциях в настоящее время признаны неэффективными и даже вредными (Knight M.F., McKenzic H., 1974; Nissen G., 1980; Lees A.J., 1989).
Другой подход направлен на альтернативное удовлетворение усиленной потребности в ритмической двигательной и сенсорной стимуляции с помощью замены привычной аутоактивности внешними стимулами либо на перевод автоматизированных стереотипий в осмысленные игровые действия и косметические процедуры (Чупин Г.Т., 1972; Лебединский В.В. и соавт., 1990; Lourue R., 1949; Kanner L., 1955; Finch S.M., 1960; Bakwin H., Bakwin R.M., 1966).
Следующее направление – суггестивное, использующее косвенное и прямое гипнотическое внушение, а также самовнушение (Бехтерев В.М., 1901; Иванов Н.В., 1959; Fabbry R., Dy A.J., 1974; Gardner G.G., 1978; Nissen G., 1980; Pierse Ch.M., 1980; Rowen R., 1981).
Наибольшее распространение получили различные формы бихевиоральной (поведенческой) психотерапии, использующей положительные и отрицательные подкрепления для преодоления привычки (Green А.Н., 1967; Chess S., Hassibi M., 1975; Nunn R.G., 1978; Greenberg D., Marks l., 1982; Forman M.A. et al., 1987; Lees A. J., 1987 и др.).
Все перечисленные подходы имеют под собой основания, однако в большинстве работ, посвященных терапии ППД, отсутствуют указания на нозологическую ориентированность того или иного метода, соотнесенность его с этапом динамики синдрома и его психопатологческой структурой.
В соответствии с изложенной выше концепцией ППД, специальные лечебные мероприятия в отношении самой стереотипной поведенческой модели следует проводить лишь в тех случаях, когда ее осуществление утратило свое преимущественно компенсаторное значение, а сама она трансформировалась в патологический феномен, нарушающий процесс нормального формирования личности, угрожающий физическому здоровью и служащий источником вторичных психотравмирующих переживаний. Иными словами, патологическая привычка становится непосредственным (хотя и не единственным) объектом терапевтических воздействий на втором и третьем этапах своей динамики.
На первом и частично на втором этапах динамики (когда гиперкомпенсаторный поведенческий автоматизм не утратил своего «многозначительного» характера) основные медикаментозные, психотерапевтические и психокоррекционные мероприятия должны быть направлены на психогенные, энцефалопатические и дизонтогенетические механизмы патогенеза, лежащие в основе фиксации ранних онтогенетических моделей поведения или регрессивного возврата к ним. При этом компенсация указанных первичных механизмов психо- и патогенеза, снимая потребность в архаически-инстинктивных формах адаптации (ритмическая аутостимуляция, смещенная активность), приводит к саморедукции поведенческих стереотипов (на первом этапе динамики синдрома) либо к их «очищению», превращению в «пустые» автоматизмы, потерявшие изначальную приспособительную нагрузку.
Таким образом, ликвидация источника психического и/или физического дискомфорта, вызывающего возникновение компенсаторного поведения в форме инстинктивных стереотипных реакций, служит профилактикой его перехода в ППД и закрепления их в качестве устойчивого патологического состояния, системного поведенческого расстройства.
В одних случаях основной терапевтической мишенью будет хронический психогенный конфликт, в других – церебрально-органическая вредность, в-третьих – наследственно-конституциональная задержка психического развития (общая или парциальная), в четвертых – специфические нарушения обмена нейромедиаторов при шизофрении или эндогенной депрессии. Лечебные и коррекционные воздействия на этом уровне определяются актуальностью указанных этио-патогенетических механизмов и осуществляются по тем же принципам, что и лечение других психогенных, соматогенных, эндогенных заболеваний и нарушений психического развития.
Остановимся подробнее на терапевтических мероприятиях, осуществляемых на уровне сложившейся поведенческой системы в форме ППД, которая, с одной стороны, частично сохраняет зависимость от указанных выше первично-дизонтогенетических (по Л.С. Выготскому) факторов, а с другой – характеризуется качеством функциональной автономии (Bindra D., 1959) или устойчивого патологического состояния (по Н.П. Бехтеревой), которое уже само по себе может являться источником третичных (по Л.C. Выготскому) дизонтогенетических формирований.
Удобной моделью для обсуждения принципов комплексного лечения ППД является трихотилломания как наиболее клинически очерченная резистентная форма рассматриваемых расстройств.
В литературе сообщается об успешности психодинамической терапии, гипноза, поведенческой модифицирующей терапии ТХМ, хотя только бихевиоральное лечение изучалось достаточно систематически. Обещающей представляется в последнее время фармакотерапия ТХМ с использованием кломипрамина и других серотонинэргических антидепрессантов. В то же время отсутствует информация о долговременности редукции расстройства, достигнутой с помощью (или без помощи) какого-то из этих способов лечения.
Психодинамически ориентированные психотерапевты придерживаются различных взглядов на сущность трихотилломанического поведения, как-то: путь уменьшения тревоги через «нарцистический аутоэротический механизм» (Delgado R.A , Mannino F.U., 1969) либо средство проникать через объективные связи с помощью волос как промежуточного объекта (Buxbaum Е., 1960; Greenberg H.R., Sarner С.А., 1965). Терапия часто безуспешна, что объясняется эго-синтонностью симптома и актуальной патологией родителей (Philippopoulos G.S., 1961; Oguchi Т., Miura S., 1977; Sorosky A.D., Sticher M.B., 1980).
Многообразная литература по поведенческой терапии до сих пор состоит, преимущественно, из сообщений о единичных наблюдениях. Разнообразие бихевиоральных техник, применяемых в отношении ТХМ, включает саморегуляцию, терапию антипатией, скрытую десенсибилизацию, негативный практический тренинг, релаксационный тренинг, конкурирующий ответный тренинг, сверхкоррекцию и привычную отмену (Friman Р.С. et al., 1984, цит. по Swedo S.E., Rapoport J.L., 1991). Лучшие результаты из них достигаются с помощью привычной отмены (Azrin N.H., Nunn R.G., 1978; Azrin N.H. et al., 1980; Greenberg D., Marks I., 1982; Tarnowski K.J. et al., 1987), включающей модифицированную форму, используемую в детских постановках (Rosenbaum M.S., 1982). Техника требует от пациента начать узнавать обстоятельства, окружающие выдергивание волос, идентифицировать стремление к экстирпации и обучиться альтернативному поведению (обычно сжиманию кулака), которое затем подменяет привычные манипуляции. Из собственного опыта Swedo S.E., Rapoport J.L. (1991) следует, что использование привычной замены у трех пациенток дало первоначальное улучшение (у двух в форме заметного ослабления привычного поведения, у одной — в более слабом позитивном ответе), однако у всех троих наступил рецидив.
Из сообщения докторов Mansueto С. и Goldfinger R. (цит. по Swedo S.E., Rapoport J.L., 1991) явствует, что они имели выраженную редукцию симптома у 90% взрослых трихотилломанов от бихевиоральной терапевтической техники, которая приучает пациентов идентифицировать окружающие триггеры (запускающие моменты) и заменять привычное поведение с помощью набора моторных и когнитивных альтернатив и сенсорных замен, конкурирующих с выдергиванием. Данный метод апробирован ими в терапевтической группе.
Гипнотерапевты используют гипнотическую регрессию возраста (до точки психологической травмы, что предполагает обрыв трихотилломании) и постгипнотическое внушение усиления способности узнавать обстоятельства, провоцирующие и окружающие трихотилломанические сессии, а также повышение болевого компонента акта аутодепиляции (Fabbri R., Dy A.J., 1974; Gardner G.G., 1978; Rowen R., 1981). Хорошие результаты достигаются при комбинации поведенческой терапии и гипноза (Hynes J.V., 1982; Galski Т., 1983; Friman Р.С, O'Connor W.A., 1984; Hall J.R., McGill J.C., 1986; Rodolfa E.R., 1986; Barabasz M., 1987).
Менее изучена результативность лекарственного лечения. Имеются отдельные сообщения об эффективности в отношении ТХМ, сочетающейся с иной психопатологической симптоматикой, четырех антидепрессантов: ингибитора моноаминоксидазы – изокарбоксазида (Krishman K.R.R. et al., 1984), амитриптилина (Snyder S., 1980), флуоксетина (Primeau F., Fotaine R., 1987; Winchel R. et al., 1989), а также антипсихотика хлорпромазина (Childers R.T., 1958).
Данные литературы по терапии отдельных видов ППД приведены в таблице 2.
Таблица 2.
Принципы лечения ППД (по данным литературы)
| Психотерапевтические воздействия | Биологическая терапия, фармакологическая | Автор, год | |
| Этиопатогенетические | Симптоматические | ||
| Форма ППД – сосание пальца | |||
| Более частое и регулярное кормление. Стимуляция взросления. | Отказ от наказаний за привычку. Физические препятствия и средства отвращающего действия (стоматологические муфты, шипы, горечь, лингвальные шпоры, небные решетки, платформы, защищающие небо). | Kanner L., 1955; Fromm А., 1991; Subtenly J.D., Subtenly, 1973; Fletcher В., 1975; Zadik D. et al., 1977. | |
| Забота, внимание родных. До 2-летнего возраста «лечить» родителей. | Отвлечение, переключение, активизация дневного бодрствования. Поведенческая психотерапия. Игнорирование симптома. | Klein E.T., 1971; Nissen G., 1980; Forman M.A. et al., 1987; Matson J.L., McCartney J.R., 1981. | |
| Поощрение взросления ребенка. | Обеспечение потребности в сосании конфетой. Приемы, используемые в XIX веке (наручники, муфты, смирительные рубашки, смазывание пальцев горечью). | Fromm A., 1991; Nissen G., 1980; Lees A.J., 1989. | |
| Прогноз в целом благоприятный и без специального лечения (по мнению большинства авторов). | |||
| Форма ППД – яктация | |||
| Коррекция неправильного воспитания и эмоционального состояния или раннего мозгового поражения. Внимание, забота, расширение контактов ребенка с матерью | Общение с ребенком перед укладыванием на сон. Длительное держание на руках. Развитие и упорядочение моторных потребностей (подвижные игры, ритмическая гимнастика). Метроном в ритме раскачиваний. Сон на полу или в гамаке. Аутогенная тренировка недостаточно апробирована. | Часто не нужна. Мягкая седация малоэффективна. | Strunk P., 1980; Silberstein R.M. et al., 1966; Finch S.M.,1960; Bakwin R.M., Bakwin H.,1966; Igl F.L., Ames L., 1955. |
| Ликвидация источника ограничений и напряжений особенно после 2,5 лет (в том числе у умственно отсталых). | Вытеснение ритмическими звуковыми стимулами (постукивания, метроном, будильник). Качания под музыку, игрушечные лошадки, качели, ритмические оркестры, эоритмика. | Lourue R., 1949; Lissovoy V. de, 1963 не смог подтвердить эту находку. | |
| Индивидуализация подхода при воспитании близнецов. | Укачивающие пружинки, подпрыгивающие доски и другие внешние ритмы. | Walen S.H., 1972. | |
| Перевод ритмов в целенаправленные движения, осмысленные действия, игру. | Лебединский В.В. и соавт., 1990. | ||
| Музыка и творческий танец. При шизофрении ритмические паттерны – один из немногих путей к контакту. То же у слепых и детей с ДЦП. | Bender L., Schilder P., 1940; Lourue R., 1949; Nordoff P., Robbins Cl., 1971. | ||
| Преодоление дефицита родительской любви внимания и тепла. | Насыщение момента укладывания в постель положительными, эмоциями. Гипноз. | Fromm А., 1991; Бехтерев В.М 1901. | |
| Снятие компенсаторного раскачивания увеличением двигательной активности и удовлетворением сенсорных потребностей. Воздействие на низкое развитие, неврологию и психологические конфликты, скрытые трудности. | Зрительная, слуховая стимуляция извне. Демонстрация ярких цветных предметов, игрушек, переключение на другие виды деятельности, дача еды, конфет, прогулки в парке с реками и водопадами. | Налтрексон при стереотипиях у детей с аутизмом. | Kulka A., et al., 1960; Levy D.M., 1944; Green A.H., 1967; Lees A.J., 1987; Silver L.B., 1980; Campbel M. et al., 1989. |
| Стереотипные движения во сне исчезают самопроизвольно в 93% случаев. | |||
| В юношеском возрасте симптоматика исчезает самопроизвольно. | |||
| Форма ППД – онихофагия | |||
| Уничтожение причин напряженности. Внимание не столько к «обкусыванию», сколько к «обкусывателю». | Обращение к гордости пациента, маникюр. Покупка маникюрного набора. (Угрозы, наказания, хинин - бесполезны.) | Kanner L., 1955; Stephen L.S., Koening K.,1970; Knight M.F, McKenzic H., 1974; Nissen G., 1980. | |
| Снятие напряжения за счет родительского внимания и участия. Общая терапия, направленная на рост самоуважения. | «Placebo»-эффект «ответственного» замачивания ногтей в оливковом масле. Поведенческая терапия. Совет и саморегуляция в работе с маленькими детьми. | Pierce Ch., 1980; Rutter M., 1987; Lees A.J., 1989. | |
| Игровая кинестетическая психотерапия. Улучшение взаимоотношений подростка с родителями редуцирует симптом без специального лечения. | Чупин Г.Т., 1972; Bayard R., Bayard J., 1991. | ||
| Терпимое отношение к проявлениям гнева и враждебности, предупреждающее их накопление. | Принудительно подавленная онихофагия может замениться мастурбацией. | Fromm A., 1991. | |
| С возрастом происходит самоизлечение без специального вмешательства. | Братанов Бр., 1987 | ||
| Форма ППД – мастурбация | |||
| Снятие тревоги у родителей и их чувства вины с помощью объяснения нормальности данного элемента половой жизни ребенка. | То же в работе с подростком. Детям мешать заниматься открыто, сдерживать за счет контакта и совместной игры с родителями. | Forman et al., 1977. | |
| Нормализация ситуации и снятие невротизма. | Обучение самовнушению: «Я не делаю этого!» | Duhrssen A., 1955; Nissen G., 1980. | |
| Императивное внушение в состоянии гипноза. | Иванов H.B., 1958; Свядощ A.M.,1988. | ||
| Комплекс лечебно-профилактических мероприятий гигиенического и воспитательного характера в сочетании с индивидуальной психотерапией. | Аминазин, сонапакс, амитриптилин, соли лития, бромиды, валериана, френолон, тазепам, элениум. | Исаев Д.Н., Каган B.E., 1986. | |
| Психотерапия, лечебная педагогика. Активизация, социальное подкрепление отказа от привычки. | Поведенческая психотерапия. | Меллерил, аминазин, неулептил. Транквилизаторы. | Ковалев В.В., 1979, 1995. Chess S., Hassibi М., 1975. |
| Привычки изживаются «сами собой». | Майзель И.Е., Симеон Т.П., 1928. | ||
| Форма ППД – трихотилломания | |||
| Психодинамически ориентированная психотерапия. | Delgado R.A., Mannino F.U., 1969; Buxbaum E., 1960; Greenberg H.R., Sarner C.A., 1965. | ||
| Поведенческая терапия (саморегуляция, антипатия, скрытая десенсибилизация, негативный практический тренинг, релаксационный тренинг, конкурирующий ответный тренинг, сверхкоррекция, привычная отмена и проч.). | Friman R.C. et al., 1984; Arzin N.H., Nunn R.G., 1978; Greenberg D., Marks I., 1982; Tarnowski K.J. et al., 1987; Rosenbaum M.S., 1982. | ||
| Гипнотическая регрессия возраста до точки психологической травмы. | Постгипнотическое внушение усиления узнавания триггеров патологического поведения в окружающей среде и усиления боли при экстирпации волос. | Rowen R., 1981; Gardner G.G., 1978; Fabbry R., Dy A.J., 1974; Galski Т., 1983; Hynes J.V., 1982. | |
| Комбинация гипноза с другими методами психотерапии. | Hall J R., McGill J.C., 1986; Rodolfa E.R.,1986; Barabasz M., 1987. | ||
| Этаперазин, галоперидол. | Ковалев B.B., 1979. | ||
| Психотерапия, лечебная педагогика. | Изокарбоксазид (ингибитор МАО), имипрамин. Амитрип-тилин. Флуоксетин (прозак). Хлорпромазин. Кломипрамин (анафранил). Флувоксамин. | Krishman K.R.R., et al., 1984; Sachdeva Sidhu B.S., 1987; Weller E.B. et al., 1989; Snyder S., 1980; Primeau F., Fontaine R., 1987; Childers R.T.,1958; Swedo S.E. et al., Шевченко Ю.С., 1994. Rapoport J., 1989. | |
| Лейкопластырная повязка. | Каландарян A.A., Гребенюк B.H., 1978. | ||
| Семейная психотерапия. | Шлем, сдерживание рук, электрошок. | Транквилизаторы. | Chess S., Hassibi M., 1975. |
| Самоизлечение с возрастом без специального лечения. | Братанов Бр.,1978 |
Вызывает интерес доказанное двойным слепым методом селективное антитрихотиломаническое действие кломипрамина, считающегося эффективным противообсессивным антидепрессантом. Его избирательное влияние проверялось в сравнении с эффективностью другого трициклического антидепрессанта – дезипрамина у 19 взрослых и подростков с ТХМ, свободных от конкурентных психозов, аффективных расстройств и/или обсессивно-компульсивных симптомов (Swedo S.E. et al., 1989). Лечение кломипрамином дало значительное улучшение, в то время как дезипрамин фактически не вызвал изменений симптоматики. У 11 пациентов на фоне поддерживающей терапии кломипрамином. Оксетин (прозак) — другой сильнодействующий блокатор обратного захвата серотонина, который эффективен при обсессивно-компульсивных расстройствах, также считается показанным при ТХМ (Primeau F., Fontaine R., 1987; Winchler R. et al., 1989). Аналогичное действие отмечено у другого препарата этой же группы – флувоксамина (Rapoport J.L., 1989).
Следует отметить, что последняя группа серотонинэргических препаратов (кломипрамин, флуоксетин, флувоксамин), блокирующих обратный захват серотонина в синаптической щели, клинически изучалась как в нашей стране, так и за рубежом, преимущественно в аспекте их антидепрессивного и антиобсессивного действия (Машковский М.Д. и соавт., 1983; Вальдман А.В., Александровский Ю.Л, 1987; Иванов М.В., Штемберг К.С., 1991; Калинин В.В.,1992; Данилова Л.Ю., 1996; Колюцкая К.В., 1997; Pato M.T. et al., 1988; Zak J.P. et al., 1988; De Veaugh-Geiss J. et al., 1989). Отмечается высокая эффективность препаратов при «серотониновых» подтипах эндогенной депрессии и обсессивно-компульсивных состояниях, как спаянных с депрессией, так и не связанных с ней (Вовин Р.Я., 1997; Шевченко Ю.С, Данилова Д.Ю., 1997; Rapoport J.L., 1989; Tollefson G. et al., 1994 и др.). При этом отмечается, что ингибиторы обратного захвата серотонина, уменьшая симптоматику на 35-50%, сильнее действуют на обсессии, чем на компульсии, то есть двигательные навязчивости (Zak J.P. et al., 1988).
Отмечая, что общая антиобсессивная эффективность селективных ингибиторов обратного захвата серотонина (в частности флуоксетина, флувоксамина, сертралина, пароксетина) по отдаленным результатам почти в два раза ниже, нежели у «эталонного» препарат кломипрамина (трициклического антидепрессанта, являющегося одновременно ингибитором обратного захвата серотонина), исследователи пришли к выводу о том, что использование монотерапии при лечении обсессивно-компульсивных расстройств оправдано лишь в случае назначения кломипрамина. Применение же препаратов из группы флуоксетина вызывают антиобсессивный эффект лишь при высоких суточных дозах, и их применение более целесообразно в сочетании с такими трициклическими (несеротонинэргическими) антидепрессантами как имипрамин или амитриптилин (Колюцкая Е.В., 1997; Montgomery Setal., 1993; Tollefson D. et al., 1994). То же можно сказать в отношении сравнительно новых антиобсессивных транквилизаторов – клоназепама и альпразолама, являющихся серотонинэргическими производными бензодиазепина, а также парциальных серотониновых агонистое (буспирона), показанных при наличии в структуре навязчивых расстройств выраженных проявлений тревоги (Hewlett W., 1993; Jenike М., Rauch S., 1994). В то же время низкий терапевтический эффект комбинированных методик связывается с недостаточно разработанными показаниями к их применению (Колюцкая Е.В., 1997; Pigott Т. et al., 1992; Мс Dougle С. et al., 1993). Однако все приведенные выше исследования, за исключением работ Rapoport J.L., Swedo S.E. и их сотрудников, не проводились на модели ТХМ, психопатологическая картина которой, как нами было установлено, далеко не всегда идентична классическим обсессивно-компульсивным расстройствам. Кроме того, указанные работы касались эффективности препаратов при лечении взрослых пациентов и их результаты не могут быть механически перенесены на детско-подростковый возраст.
Проведенное нами изучение эффективности кломипрамина (анафранила) при лечении трихотилломаний различной психопатологической структуры у 40 пациентов (16 мужского и 24 женского пола в возрасте от 10 до 23 лет), получавших препарат перорально в суточной дозе от 50 до 150 мг в течение 6 недель, подтвердило отмеченное ранее (Swedo S.E., Rapoport J.L., 1991) селективное действие этого серотонинэргического антидепрессанта в отношении данного синдрома, а также позволило уточнить показания к применению этого препарата.
Положительный эффект отмечен в 70% случаев, причем у 35% пациентов на фоне приема кломипрамина отмечена полная редукция ППД. Наибольшая эффективность имела место при ядерном (продуктивно-дизонтогенетическом) варианте привычных действий, обсессивно-компульсивной структуре синдрома, а также при трихотилломании, возникшей на фоне депрессии. Приобретение патологическими привычками качеств навязчивых и неодолимых влечений либо осложнение синдрома вторичным депрессивным образованием на третьем этапе его развития сопровождалось потерей чувствительности к кломипрамину. В этих случаях более эффективными оказались неулептил, сонапакс, аминазин и другие нейролептики (при выраженности патологического влечения к выдергиванию волос), а также антидепрессанты и транквилизаторы (амитриптилин, альпразолам, финлепсин). Наличие энцефалопатических и дизонтогенетических механизмов, лежащих в основе церебральных механизмов ППД, определяет обоснованность назначения в качестве базисных препаратов ноотропов и психостимуляторов, обеспечивающих дозревание структурно-функциональных систем мозга и повышение тонуса коры, что облегчает проведение психотерапии и психокоррекции. Отработанные на модели ТХМ принципы биологического лечения детей и подростков успешно реализованы нами и в отношении других видов ППД.
В тех случаях, когда мишенью лечебного воздействия служит сама инертная поведенческая функциональная система, устойчивый патологический автоматизм нуждается в активном сознательном торможении за счет формирования нового навыка саморегуляции поведения, что требует максимума внимания, усилий, времени, спокойствия (Арутюнян-Андронова Л.З., 1993).
Наш опыт показывает, что традиционная бихевиоральная техника, приучающая пациента идентифицировать окружающие триггеры (запускающие моменты) и заменять поведение с помощью набора моторных и когнитивных альтернатив и сенсорных замен, конкурирующих с ППД, при работе с детьми представляет серьезную проблему из-за отсутствия у многих из них достаточной установки на активное лечение, слабости волевых предпосылок и недостаточности аналитических способностей, необходимых для подобного рода поведенческой психотерапии. Более того, даже в случае усвоения модели альтернативного поведения замена ею патологического стереотипа затруднена в силу высокой автоматизированности последнего. Пациенты часто не замечают момента начала привычного манипулирования с собственным телом.
В этой связи перспективным представляется использование в бихевиоральной терапии ППД технических средств, работающих по принципу биологической обратной связи и способных обеспечить пациента предупреждающим сигналом, фиксирующим его внимание на наличие триггеров патологического поведения и необходимости реализации приемов саморегулирования.
В последние годы принцип биологической обратной связи (biofeedback) получил широкое распространение в медицине (Василевский Н.Н. и соавт., 1981; Пинчук Д.Ю. и соавт., 1985; Варман Б.Г., 1986; Миссулович Л.Я., 1988; Russel G., Wooldridge С., 1975 и др.).
С целью коррекции привычных поведенческих стереотипов и формирования новых двигательных навыков применяются портативные устройства с внешней обратной связью в которых в качестве регулируемого параметра служат изменения электромиографических или биомеханических показателей (Литература по биологической обратной связи — БОС, 1990). При лечении двигательных расстройств, обусловленных детским церебральным параличом или другими органическими заболеваниями нервно-мышечной системы, предпочтение отдается аппаратам, фиксирующим электромиографические показатели, что позволяет осуществлять коррекцию реципрокного взаимодействия групп мышц при наличии одного управляющего сигнала обратной связи (Варман Б.Г., 1986; Пинчук Д.Ю. и соавт., 1985). В тех же случаях, когда требуется информация интегративного характера (актография), отражающая работу многих мышечных групп, участвующих в сложно координированном двигательном акте, более адекватными являются аппараты, использующие биомеханические показатели. Они обеспечивают сигнализацию не о состоянии отдельных мышц (сохранных при ППД), а об осуществлении ими нежелательного поведенческого «рисунка» (Василевский Н.Н., Богданов О.В., Сметанкин А.А., Яковлев Н.М., 1981; Russel G., Wooldidge С, 1975).
В психиатрии до настоящего времени аппараты БОС не получили широкого распространения, за исключением отдельных случаев лечения функциональных невротических и неврозоподобных расстройств, таких, как энурез и заикание (Ласков Б.К, Креймер А.Я., 1975; Миссулович Л.Я., 1988). В первом случае акцент делается на условно-рефлекторных механизмах патологической функциональной системы, во втором – на обеспечении достаточно высокого уровня активного внимания к совершаемой произвольной деятельности, корригирующей привычный речедвигательный стереотип в процессе функциональных тренировок по овладению навыком саморегуляции. Указаний на применение специальных технических устройств, работающих по принципу БОС, для лечения ППД в доступной нам литературе мы не обнаружили.
При создании такого аппарата и разработке методики лечения с его помощью ППД, включенной в качестве самостоятельного компонента в комплекс медикаментозных и психотерапевтических воздействий на больных с данной патологией, нами учитывался тот факт, что для прерывания и заторможения нежелательного поведенческого стереотипа предупреждающий сигнал, нарушающий его условно-рефлекторные механизмы, должен носить опережающий характер, а не информировать об уже совершаемом автоматизме. Именно последнее является «ахиллесовой пятой» методики «звонок в постели» и аппарата Ласкова при терапии энуреза и использования механических препятствий, горечи и пахнущих мазей при ППД (Ласков Б.И., Креймер А.Я., 1975; Bindra D., 1959). Иными словами, предупреждающий сигнал должен включаться в самом начале привычного действия, до соприкосновения участков тела, которые принимают участие в его осуществлении (до прикосновения пальцев к волосам или половым органам, попадания пальцев в рот и т.д.). Это определило выбор радиолокационного, а не контактно-механического принципа фиксирования информации о приближении периферических (активного и пассивного) звеньев поведенческой системы, участвующих в патологическом действии.
С другой стороны, альтернативное поведение для своего закрепления требует проведения повторяющихся циклов тренировок и непрерывного слежения за возможным рецидивом патологического стереотипа тогда, когда нет активного контроля над ним. Это может быть осуществлено лишь при обеспечении пациента портативным прибором индивидуального пользования, работающего по принципу БОС.
Созданное нами в соавторстве с инженером Васильевым М.В. устройство (Шевченко Ю.С., Васильев М.В., 1994) подает сигнал в самом начале сложного привычного действия, последовательными фазами которого являются: приближение одного участка тела к другому; их соприкосновение; динамическое взаимодействие (основная фаза ППД); завершение[3].
Данное устройство состоит из двух компактных автономных блоков (в одном из которых находится передающая электромагнитная антенна, а в другом – принимающая и источник звукового сигнала), работает следующим образом. При совершении пациентом начальных фаз патологического привычного действия магнитная антенна, прикрепленная к браслету на руке, наводит соответствующую электродвижущую силу в приемной антенне, закрепленной в зоне патологической манипуляции с помощью заколки, обруча для волос, галстука; пояса и т.п. Наведенное электромагнитное излучение усиливается и преобразуется в звуковой сигнал.
В процессе психотерапевтических процедур, моделирующих осуществление ППД, как только части тела с прикрепленными на них блоками устройства приближаются на «рабочее» для антенн расстояние (5-10 см друг от друга), то есть за 1-3 секунды до непосредственного соприкосновения пальцев рук с волосами, зубами, половыми органами, возникает звуковой импульс, который прекращается лишь после увеличения расстояния между ними. Таким образом, устройство позволяет осуществлять биологическую обратную связь за счет подачи предупреждающего сигнала о начале совершения специфического автоматизированного действия до момента осуществления его основной фазы (динамического взаимодействия двух участков тела), что дает пациенту возможность выработать и закрепить навык конкурирующего поведения и контролировать рецидив ППД самостоятельно и в любых условиях. Последнее обеспечивается портативностью, простотой внешнего исполнения и малым удельным весом устройства (каждый блок не превышает размера ручных часов).
Способ лечения ППД с помощью указанного устройства осуществляется следующим образом. В течение первых двух недель пациенту проводят предварительный традиционный курс психотерапии (при необходимости в сочетании с медикаментозным лечением), направленный на разъяснение сущности его заболевания, успокоение, отвлечение, активизацию, мотивирование усилий по овладению навыками самоконтроля и саморегуляции, усвоение приемов аутогенной тренировки. На этом же этапе психотерапевт вместе с пациентом анализирует условия, ситуации и состояния, провоцирующие возникновение привычных действий, и знакомит его с принципами предстоящего лечения.
В течение последующих четырех недель осуществляют специальную психотерапию по овладению альтернативным поведением с использованием БОС в нескольких вариантах, в зависимости от этапа лечения по данному способу. Перед каждым сеансом специальной психотерапии на теле пациента в определенных участках (при ТХМ это волосистая часть головы и кисть руки, при сосании пальца и онихофагии – кисть руки и подбородок, при яктации — спина и спинка стула и т.д.) укрепляют два блока устройства и включают их источники питания. Пациента инструктируют о том, что при приближении блоков устройства друг к другу на близкое расстояние он будет воспринимать звуковой раздражитель, который является сигналом о необходимости прекратить совершаемое движение и вернуться в исходное положение. На начальном этапе сеансы психотерапии заключаются в том, что психотерапевт вводит пациента в гипнотическое состояние и внушает типичную для него ситуацию (чтение книги, приготовление школьных заданий, просмотр телепередачи, отход ко сну, воспоминания о конфликте со значимыми лицами и т.д.) и соответствующее эмоциональное состояние (скука, грусть, тревога, недовольство, гнев, напряженность, подавленность, возбуждение и т.д.), специфическое сочетание которых обусловливает у конкретного больного возникновение ППД. Провоцируется начало их осуществления, которое прерывается сигналом устройства. Одновременно с произвольным прекращением специфического двигательного стереотипа внушается разрешение отрицательного эмоционального состояния и его смена противоположным (спокойствием, радостью, активностью или сонливостью). Длительность начального этапа терапии – одна неделя, количество сеансов – 7, продолжительность каждого сеанса – 30-45 минут.
На следующем этапе лечения, по мере формирования у пациента установки на активное преодоление патологической привычки и усвоения им приемов аутогенной тренировки, осуществляется самостоятельное приобретение навыка вытеснения нежелательного стереотипа конкурирующим поведением. В состоянии аутогенного погружения пациент самостоятельно моделирует в воображении соответствующие ситуации типичного возникновения привычных манипуляций и прерывает специфические движения по сигналу устройства, соотнося с ним мысленный приказ «СТОП», возвращающий его в спокойное и активное состояние. Длительность этого этапа – 2 недели, количество психотерапевтических сеансов – 14, продолжительность каждого – 30 минут.
На завершающем этапе лечения осуществляется функциональная тренировка в обычных условиях жизни пациента, когда он постоянно или большую часть времени носит устройство с собой с целью получения предупреждающего звукового сигнала в случае неконтролируемого начала патологического привычного действия по условно-рефлекторным механизмам, при ослаблении или отвлечении активного внимания. Это обеспечивает повышение устойчивости сформированного навыка самоконтроля и вторичную профилактику. Длительность заключительного этапа – 1 неделя.
По окончании основного курса лечения отдельным пациентам предлагают использовать устройство регулярно или эпизодически в домашних условиях для самостоятельного подкрепления сформированного навыка саморегуляции и предупреждения рецидива ППД.
С помощью разработанной аппаратной методики пролечено 29 пациентов в возрасте от 5 до 15 лет (14 мужского и 15 женского пола), у которых данная методика применялась в отношении 32 отдельных видов ППД (у 17 обследованных отмечалось по два и более видов привычных действий). Стойкий положительный эффект отмечен в 93% случаев, причем в 75% в течение полугода после лечения ППД полностью отсутствовали (по данным катамнестического обследования). Полученные результаты позволяют рекомендовать данный способ поведенческой психотерапии ППД, а также свидетельствуют о перспективности принципа БОС в психиатрической практике, в частности при лечении двигательных навязчивостей, тиков, системных психосоматических расстройств, вегетативных пароксизмов и проч.
Важно отметить, что данный способ симптоматического лечения проводился на заключительных стадиях комплексной патогенетической терапии психогенных или резидуально-органических состояний когда общеневротическая и психоорганическая симптоматика уже подверглась значительной редукции и сохраняющиеся ППД представляли собой достаточно изолированный и «очищенный» симптомокомплекс.
Центральное место в комплексной терапии детей с ППД любой этиологии занимают психотерапевтические и психокоррекционные мероприятия, направленные не только на сам поведенческий стереотип, но на всю структуру устойчивого патологического состояния на уровне организма, личности, семьи и микросоциума пациента.
Задачам дестабилизации устойчивого патологического состояния, являющейся непременным условием формирования нового устойчивого состояния, свободного от прежних шаблонов поведения, первичных и вторичных невротических комплексов и дезадаптирующих дизонтогенетических образований, в наибольшей степени соответствует эмоционально-стрессовая психотерапия (Рожнов В.Е., 1986), проводимая с ориентацией на возрастные закономерности психического развития. Именно эти закономерности обусловливают недостаточность простого перенесения на детский возраст принципов интегративной психотерапии, разработанных школой профессора Б.Д. Карвасарского (1985, 1991, 1998), поскольку, в отличие от взрослого, личность ребенка, основные психические свойства, как и соматоневрологическая сфера, находятся в процессе интенсивного созревания, развития и становления. В связи с этим в детской психотерапии неэклектическому подходу к интеграции лечебно-воспитательных и социально-психологических мероприятий более адекватен принцип не только личностной, но онтогенетической ориентации, а ее «реконструктивные» задачи должны сочетаться с «кондуктивными», сопровождающими процессы психического созревания индивида.
При лечении больных с ППД нами применялась оригинальная методика интенсивно-экспрессивной психотерапии (ИНТЭКС), положительно зарекомендовавшая себя ранее при работе с пациентами, страдающими заиканием, общими неврозами, психосоматическими заболеваниями, девиантным поведением (Шевченко Ю.О., Добридень В.П., 1995; 1998).
Методологической основой разработанной нами интегративной методики онтогенетически ориентированной (реконструктивно-кондуктивной) психотерапии явилась ориентация используемых лечебно-коррекционных приемов на закономерности онтогенеза психики ребенка, этапность созревания мышления, деятельности, эмоций, воли, самосознания, общения и личности (Божович Л.И.,1972; Леонтьев А.Н., 1972; Вилюнас В.П.,1976; Выготский Л.С., 1982; Лисина М.И., 1986; Лебединский В.В. и соавт., 1990; Gesell A.,1930; Wallon H., 1967; Piaget J.,1969; Godenfroud Jo., 1992; Freud A., 1993 и др.).
Принципиальной идеей онтогенетически ориентированной психотерапии детей и подростков является гармонизация личностной структуры пациента, семейных взаимоотношений и решение актуальных психотравмирующих проблем за счет сочетания двух разнонаправленных процессов: оживления онтогенетически ранних (в том числе безречевых) форм общения, саморегуляции, мышления, деятельности и активного включения их в процесс адаптивной перестройки психики в качестве ранее не используемых резервов; стимуляции освоения личностью пациента и его ближайшим окружением более зрелых индивидуально- и социально-психических уровней функционирования, которые находятся в их «зоне ближайшего развития» (по Л.С. Выготскому).
При этом, разнообразие теоретических первооснов применяемых воздействий компенсируется методологическим единством их конкретной адаптации к целям и задачам психокоррекции, ориентированной на закономерности формирования психических свойств, функциональных систем и личности ребенка (Ж. Пиаже, А. Валлон, Л.С. Выготский, С.Л. Рубинштейн, А.Н. Леонтьев, В.В. Лебединский, М.И. Лисина и др.). Таким образом, лечебно-восстановительные задачи, общие с «реконструктивной» личностно ориентированной психотерапией (Карвасарский Б.Д., 1985; Кулаков С.А., 1996), дополняются «кондуктивными» (по И.А. Скворцову, 1995) задачами оптимального созревания психических функций, уровней нервно-психического реагирования (по В.В. Ковалеву, 1979-1995) и компонентов личности в соответствии с возрастными закономерностями онтогенеза.
Соответственно «сегодняшние» проблемы пациента решаются как за счет их рассмотрения на уровне его актуального функционирования, так и за счет возвышения пациента до зоны его ближайшего развития, что позволяет подойти к тем же проблемам с «высоты» нового положения (например, не только конкретно образно, но и абстрактно логически их осмыслить), включенного и усовершенствованного механизма прогнозирования (Менделевич В.Д., Мухаметзянова Д.А.,1997).
Кроме того, позитивный регресс к более ранним уровням функционирования (например, активизация и доразвитие тактильного контакта, наглядно-действенного мышления, инстинктивных и онтогенетически ранних механизмов регуляции поведения) включает психодинамические процессы не только в плане катарсического отреагирования тех или иных инфантильных конфликтов, но и восполняет, гармонизирует ущербный опыт индивидуального и социального функционирования.
В настоящей работе представлено развернутое описание методики семейно-групповой лечебно-коррекционной работы, интегрирующей различные приемы гештальт-терапии, бихевиорального подхода, суггестии и аутосуггестии, игровой, творческой и коллективной психотерапии, психогимнастики, психодрамы, трансактного анализа, нейролингвистического программирования, этологической психиатрии и других клинико-психологических направлений, а также оригинальные приемы терапевтического, исправляющего и развивающего воздействия на ПОТРЕБНОСТНО-МОТИВАЦИОННУЮ, КОГНИТИВНО-МНЕСТИЧЕСКУЮ, СОЦИАЛЬНО-КОММУНИКАТИВНУЮ и ДЕЯТЕЛЬНОСТНО-ВОЛЕВУЮ сферы пациентов в трех пространственно-временных измерениях («здесь и теперь», «тогда и там», «вскоре и вблизи»).
Такая трехмерность онтогенетически-ориентированной психотерапии[4], представляющей собой взаимопроникающее соединение собственно лечебных, коррекционно-психологических, воспитательных и социализирующих влияний, позволяет пациенту за относительно короткий период естественного эксперимента прожить жизнь, насыщенную пропущенными ранее или еще не случившимися событиями, способными укрепить личность, обеспечить ее необходимым опытом удовлетворения, формирования и субординации потребностей, расширения и гармонизации социальных связей и взаимоотношений, углубления самопознания и совершенствования способов психической саморегуляции; подготовить человека к успешному приспособлению к ожидающим его в ближайшем будущем социально-психологическим и психофизиологическим изменениям условий жизни и посильному овладению этими условиями; сформировать запас прочности, «психологический корсет» в отношении слабых мест его психики, т. е. повысить жизнестойкость.
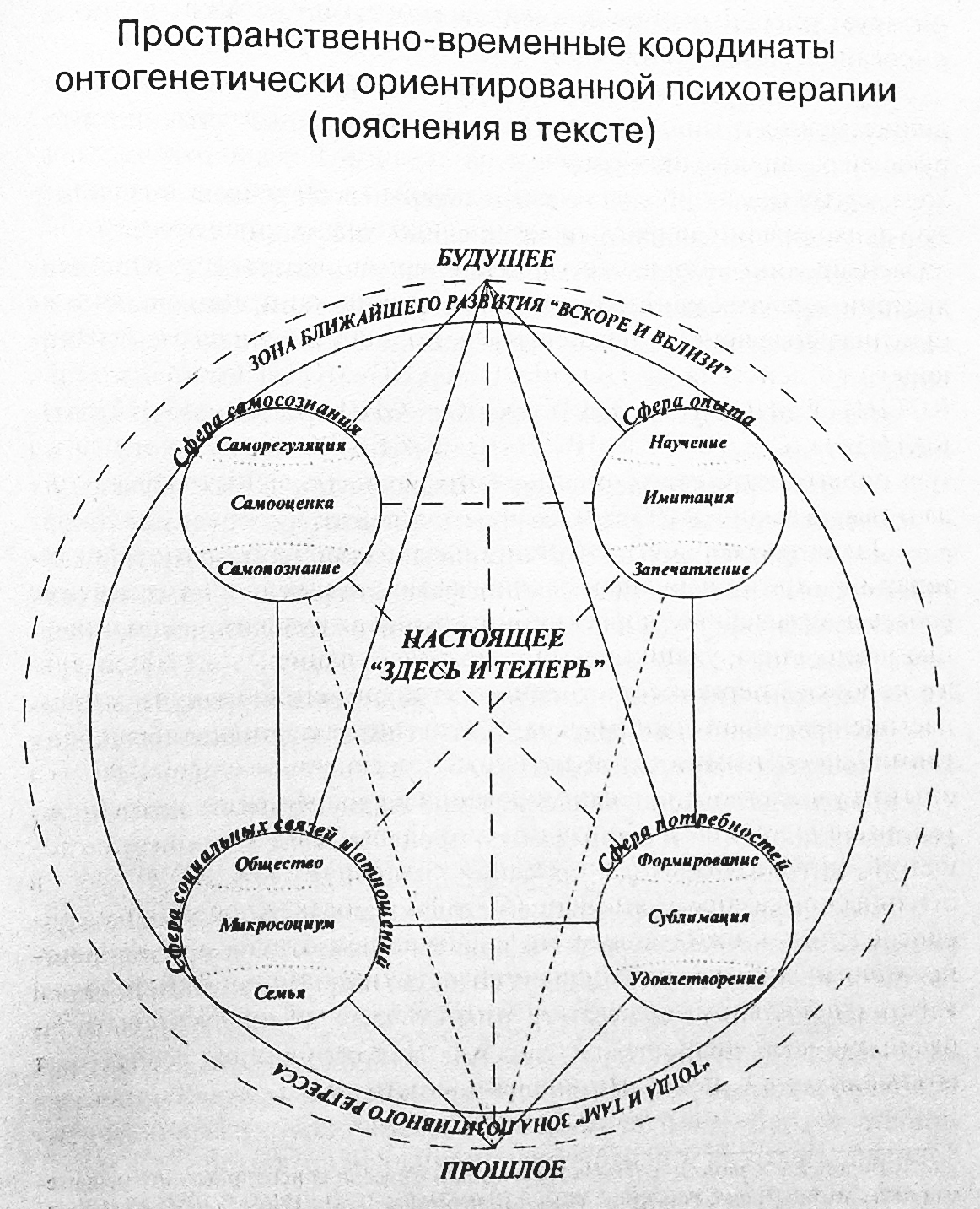
Основными принципами методики ИНТЭКС являются следующие:
а) привлечение к психотерапевтическому процессу всей семьи и обязательное активное участие в групповых занятиях как минимум одного ближайшего родственника;
б) наглядно-чувственная диагностика проблем пациента для него самого и его близких с целью повышения их ответственности за их решение;
в) эмоционально-стрессовый характер лечебного процесса, во время которого порой небезболезненное обнажение и максимальная экспрессивность психотравмирующих конфликтов перекрывается событиями, насыщающими жизнь пациента ощущением праздника, подвига, творческого горения;
г) равноправие и партнерство всех участников группы независимо от возраста, трансформирующие группу в единый, гуманистически направленный коллектив;
д) постоянная обратная связь котерапевтов и членов группы в форме дискуссий, диалогов и ежедневных письменных отчетов;
е) сочетание группового характера лечебного процесса с индивидуализацией его задач в соответствии с клинической, социально-психологической и педагогической диагностикой каждого пациента-клиента;
ж) единство вербальных и невербальных форм экспрессии и взаимодействия;
з) взаимопроникновение лечебных, воспитательных, обучающих и рефлексивно-аналитических приемов психотерапии и психокоррекции, направленных как на патогенетические механизмы нарушений (включая их психогенные, энцефалопатические и дизонтогенетические звенья), так и на отдельные симптомы болезни и личностной аномалии;
и) сочетание интимно-эмпатических, директивно-манипулятивных, недирективно-демократических и возвышающе-вдохновляющих форм поведения котерапевтов;
к) активное самопознание через познание других с целью коррекции самооценки и оптимизации процесса саморегуляции;
л) системный подход к проблемам пациента и его семьи;
Многолетнее использование методики как в ее клиническом варианте с больными психиатрического и психосоматического профиля, так и в психологическом (дети со школьной дезадаптацией, сироты, инвалиды, представители группы «риска», а также практически здоровые дети, подростки и взрослые в «критические» возрастные периоды) показало эффективность и «открытость» данной организационно-методической формы для интеграции самых различных психотерапевтических и психокоррекционных направлений.
м) достижение инсайта через позитивный регресс и интенсивное освоение функционально-личностной зоны ближайшего развития, психоэлевацию;
н) организация терапевтической сессии в соответствии с традиционными этолого-культуральными обрядами инициации[5].
Динамическое наблюдение в процессе семейно-групповых коммуникаций и данные самоотчетов дополняли критерии выбора преимущественного методического подхода, рекомендуемого для поддерживающей и углубленной индивидуальной психотерапии тех пациентов, которые в этом нуждались после окончания лечебной сессии.
В то же время 3-летний катамнез 500 пациентов, прошедших однократный курс ИНТЭКС-терапии в возрасте 5-22 лет по поводу различных нервно-психических расстройств пограничного уровня, показал, что более 50% из них не нуждалось более в какой-либо активной психотерапевтической помощи.
Основной курс ИНТЭКС-терапии проводится в течение 9 дней ежедневно. Длительность каждого занятия – от 3 до 5 часов в зависимости от возраста детей в группе. Примерно столько же времени уходит на выполнение домашних заданий. Занятия проводятся двумя котерапевтами (например, врачом и психологом), которые ведут занятия совместно с общей группой детей и родителей либо параллельно в родительской и детской подгруппах.
Катамнез 28 пациентов, прошедших однократно 9-дневный курс ИНТЭКС-терапии, показал, что через год ППД отсутствовали у 24 детей, тогда как положительные сдвиги в их социальной адаптации и внутрисемейных отношениях отмечались практически у всех пролеченных. В четырех случаях трихотилломании после однократного курса ИНТЭКС-терапии наступил рецидив, что потребовало назначения медикаментозного лечения и повторного курса психотерапии с использованием устройства БОС.
В заключение приведем несколько практических рекомендаций и приемов психотерапевтического и психопрофилактического воздействия, непосредственно направленного на привычные поведенческие стереотипы, выработанные нами в процессе изучения ППД.
Одним из важных механизмов фиксации архаических поведенческих стереотипов является их условно-рефлекторное закрепление под действием тех или иных внешне ситуационных или внутренне эмоциональных стимулов. Так, известно, что ребенок обычно совершает ППД в определенном месте (преимущественно дома), в определенной обстановке и при определенных обстоятельствах и состоянии собственной активности. В связи с этим нарушение условно-временных рефлекторных связей при госпитализации, переезде на новую квартиру, смене обстановки, пребывании в гостях и т.п. влечет за собой положительный эффект затормаживания патологической активности так же, как это происходит при навязчивостях или невротической депрессии.
При этом госпитализация или лечение в другом городе снимает действие источников хронического эмоционального дискомфорта (трудности в учебе, семейные конфликты, неприкаянность в детском коллективе), вызывающего возникновение смещенной активности в виде филогенетических стереотипов, то есть оказывает этиотропное влияние. Таким образом, временный вывод пациента из привычной бытовой ситуации создает предпосылки для влияния не только на вторичные условно-рефлекторные, но и на первичные психогенетические механизмы двигательных стереотипий.
С целью профилактики рецидива ППД по условно-рефлекторному механизму целесообразно перед возвращением пациента из больницы домой или по окончании курса ИНТЭКС-терапии сделать перестановку в квартире, особенно в комнате ребенка.
На инертные механизмы патологической поведенческой системы воздействуют физиотерапевтические и дерматологические мероприятия, повышающие чувствительность зон гипестезии при трихотилломании (раздражение зон облысения током, растворами, механическими стимуляторами). Понижение чувствительности «исполнительного звена» достигается смазыванием кожи пальцев йодом, фуропластом, коллодием, клеем БФ.
Условно-рефлекторная терапия может сочетаться с общей и местной акупунктурой, которая помимо основного седативного, тонизирующего или успокаивающего действия насыщается значительным суггестивным содержанием общего и индивидуализированного характера.
После проведения повторного курса психотерапии либо в случае выраженного компонента патологического влечения оправдано «кодирование» подростков от привычного поведения с помощью процедуры, аналогичной таковой при терапии алкоголизма, никотинизма или алиментарного ожирения. При этом ограниченность возможностей использовать в детской практике медикаментозных препаратов, вызывающих лечебный стресс благодаря вегетативно-сосудистому эффекту, компенсируется усилением косвенного внушения за счет применения аппарата ЭЭГ в роли источника психофизиологического кода (световая, звуковая стимуляция).
К традиционным приемам нейролингвистического программирования (не во всех возрастных группах детей, применимых в ортодоксальной форме) мы успешно добавляли прием так называемого музыкального «якоря», когда купирование побуждения к совершению ППД осуществлялось за счет напевания (про себя) определенной мелодии (Шевченко Ю.С., 1995).
Для дезавтоматизации ППД нами использовались самоотчеты пациентов, своего рода «протоколы реализации привычки» (где, в каком часу, как долго производил манипуляции, чем перед этим занимался, о чем думал, что чувствовал, какова последовательность совершаемых действий и их характеристика, что чувствовал и думал после каждого эпизода патологического поведения и проч.). В случае осуществления ППД во время приготовления школьных уроков рекомендовалось устанавливать на его письменном столе большое зеркало. Манипулирующим с головой предлагалось нарисовать свой автопортрет до и после патологической сессии, якобы «для врача». Выдернутые волосы и обгрызенные ногти рекомендуется собирать в конверты после каждого привычного эксцесса с целью «контрольного подсчета». Все эти приемы преследуют цель усилить звено обратной афферентации в поведенческой системе.
Приемы парадоксальной интенции В. Франкла применяются в группе, которой предлагается шуточное соревнование на «самого искусного грызуна ногтей», либо под предлогом «объективизации фактов» дается рекомендация сфотографировать ребенка в момент привычного манипулирования, для чего он должен проинформировать родителей о возникновении желания реализовать патологическую потребность или же приурочить произвольно ППД к определенному времени и месту (например, «после обеда в течение 30 минут»).
Положительный опыт некоторых наших пациентов позволяет предложить как средство выбора следующий прием отвлекающей терапии. При актуализации потребности грызть ногти, сосать палец или дергать волосы они начинали сосать леденцы. Данный прием включает несколько возможных механизмов вытеснения нежелательного поведения.
а) Отказ от удовлетворения одной (патологической) потребности компенсируется удовлетворением другой (непатологической). Приятные эмоции от вкусной конфеты восполняют дефицит положительных стимулов, лежащий в основе болезненного поведения. В этом преимущество данного приема перед переключением на конкурирующую активность в форме сжимания кулака.
б) Феноменологически сосание пальца и сосание конфеты близки друг другу и в то же время филогенетически это более древние модели поведения, чем манипуляции с волосами, а, следовательно, и онтогенетически более стойкие. Кроме того, в сосании пальца более выражен релаксирующий ритмический компонент.
в) Архаическое поведение вытесняется близким по своим онтогенетическим корням этологическим стереотипом. Об этом свидетельствует частое сочетание сосания, грызения и груминга.
г) Данный прием применим в любом возрасте, не требует большого волевого усилия и способности к самоконтролю. От ребенка не требуют просто отказаться от индивидуальной потребности, а лишь заменить ее уже существующей и социально приемлемой потребностью.
д) Данный прием позволяет продолжать деятельность, параллельно которой обычно возникает трихотилломаническое поведение (чтение книги, просмотр телепередач, приготовление уроков и т.п.), что не всегда возможно при других отвлекающих приемах (вязание, перебирание четок, лепка, рисование, физическое упражнение, сжимание кулаков и т.п.). Последние не исключаются в качестве средств, «насыщающих» периферическое звено функциональной системы, но не могут быть средством «скорой помощи», «мечом», разрубающим патологический стереотип.
е) Здесь же применим прием поэтапных изменений, когда, например, при сосании пальца в качестве замены предлагаются последовательно разные объекты (карамель, пряник, соска, сухарь, жвачка и т.п.), а при грызении ногтей – семечки, орешки, гречка и проч.
Если грудной ребенок не сразу берет грудь, продолжая вертеть головой, или отказывается от пустышки, которой пытаются заменить его собственный палец, следует повторить попытку, окружив сосок или соску ворсистой тканью и, поднеся ее к углу рта и предоставив ребенку самому «найти» сосок или соску, т.е. спровоцировав врожденный комплекс фиксированных движений ключевым филогенетическим стимулом.
Приучив ребенка к пустышке, можно осуществлять последующие изменения привычки сосать палец. В других случаях переход от пальца к пустышке можно начинать с одевания на него резинового напальчника, помазанного чем-нибудь сладким.
Смазывание пальца горечью или неприятно пахнущей жидкостью эффективно не в раннем возрасте, когда сосание пальца имеет компенсаторное значение, а вкусовые ощущения слабо дифференцированы, а в старшем (школьном) возрасте, когда привычка становится в значительной степени «пустой», условно-рефлекторной активностью. К неприятному вкусовому ощущению прибавляется при этом определенная эстетическая окраска обонятельного эффекта.
Социально приемлемыми альтернативами яктации являются качания на руках, на качелях, в креслах-качалках, занятия ритмикой, танцами, музыкой, общий массаж и щекотание стоп перед сном, а также внушение «ритмических» снов и визуализированных образов («часы», «морские волны», «качающиеся деревья», «цветной орнамент» и т.п.)[6].
К мероприятиям, обеспечивающим сенсорную замену, можно отнести «искания» в голове перед сном (психотехнический ритуал, имевший распространение у многих народов), производимые родителем, а также игру на дудке, свистке, лепку из теста или пластилина, рисование пальцами, пластические упражнения или рисование музыки, участие в театре теней и кукольном театре (би-ба-бо, матерчатые куклы, надеваемые на руку), театре мимики и жеста с репетицией перед зеркалом, засыпание с куклой или плюшевым мишкой и т.п.
Для занятия рук во время чтения, просмотра телепрограмм можно давать ребенку попкорн, а лучше семечки или кедровые орешки с тем, чтобы вторая рука была занята шелухой.
Исаев Д.Н. и Каган В.Е. (1986) предлагают следующие принципы профилактики онанизма: правильное физическое и гигиеническое воспитание (сон с руками поверх одеяла, свободная одежда, частая, 2-3 раза в неделю, смена нижнего белья); упорядоченный сон, жесткий матрац, мытье ног на ночь холодной водой, быстрый подъем по утрам; подвижный образ жизни, общение с коллективом, закаливание, занятия спортом; изгнание глистов, приучение к аккуратному и быстрому отправлению естественных нужд; увлечение занятиями, интересное хобби; диета с исключением острых блюд, кофе, крепкого чая, предупреждение переедания на ночь; ограничение возбуждающей сексуальной информации; прием лекарственных препаратов (бромиды, валериана, меллерил, френолон, элениум, тазепам); индивидуальная психотерапия, адекватное половое воспитание.
Наш опыт показывает, что при автоматизированных, мало осознаваемых формах ТХМ парик, косынка, шапочка могут быть полезным вспомогательными средствами во время приготовления уроков, чтения книги, сидения у телевизора и т.п. То же самое можно сказать об очках при выдергивании ресниц и бровей, а также сне в рукавицах, смазывании «рабочих пальцев» дубящими растворами (йодом, мозольной жидкостью и т.п.).
Горькая болтушка, втираемая в голову пациента, служит средством против сопутствующей ТХМ онихофагии.
Показан массаж и самомассаж головы, отвлекающая процедура с воздействием на биологически активные точки. К последним относятся: точка волосистой части головы на 10 см выше границы роста волос по средней линии лба; виски, затылок (маковка и бугры, семь шейных позвонков), а также ноздри, запястья, промежуток между 1 и 2 пальцами. Данные процедуры, осуществляемые родителями, помимо симптоматического воздействия на чувствительные и исполнительные звенья функциональной поведенческой системы оказывают и центральное действие за счет удовольствия от тактильного общения и резко повышающегося во время такого контакта суггестивного эффекта родительских слов.
Электросон, рефлексотерапию, ЛФК полезно сочетать с дарсонвализацией волосистой части головы.
«Растормаживание» и активизация вегетативной системы, играющие значительную роль в развитии «смещенной активности», приобретающей со временем «функциональную автономию» (Binder D., 1959; Hind R.A., 1975), предопределяют необходимость назначения вегетотропных препаратов, а также применение тренировочных методов психотерапии, направленных на регуляцию и укрепление вегетативных механизмов поведения.
Можно предположить, что для воздействия на центральные механизмы ТХМ перспективным было бы использование налоксона, являющегося антагонистом эндорфинов, которые вырабатываются при повторяющихся точечных болевых раздражениях. Налоксон может способствовать восстановлению и усилению болевых ощущений при экстирпации. Также гипотетически можно рассматривать перспективность апробации амфетаминов при неврозоподобных формах ППД за счет повышения тонуса коры и восстановления ее субординирующего влияния на подкорковые центры поведения.
Следует еще раз подчеркнуть, что приведенные выше симптоматические способы лечения ППД наиболее эффективны в комплексе с патогенетическими методами медикаментозных, психотерапевтических и психокоррекционных воздействий и на этапе, когда поведенческие стереотипы в значительной степени утратили свое компенсаторное значение, превратились в достаточно «пустые» автоматизмы. В противном случае их изолированное применение (борьба только с самой привычкой, а не с причинами, ее породившими и поддерживающими) оказывается не только неэффективным, но может привести к существенному ухудшению общего психического состояния пациентов.
РЕЗЮМЕ
1. Сосание пальца, яктация, допубертатная мастурбация, онихофагия, трихотилломания представляют собой группу близких по природе и патогенезу нозологически неспецифических расстройств поведения, характерных для детского и подросткового возраста, которые имеют свои непатологические аналоги и проявляются в клинике в виде типичных дифференцированных симптомов и синдромов, рудиментарных и атипичных феноменов, а также в виде сочетания нескольких привычных действий. Наибольшая частота совместного существования отдельных вариантов ППД отмечается в парах: сосание пальца – яктация и трихотилломания – онихофагия.
2. ППД являются продуктивно-дизонтогенетическими феноменами регрессивного характера, возникающими в результате фиксации инстинктивных поведенческих моделей, физиологичных для раннего возраста, либо вследствие возврата к ним в более поздние возрастные периоды в рамках психогенных заболеваний, церебрально-органических состояний, общих или парциальных задержек и аномалий нервно-психического развития, эндогенных депрессий, шизофрении и других нозологических форм. С наибольшей частотой ППД возникают при патологических состояниях, развитие которых определяется сочетанием психогенных, энцефалопатических и наследственно-конституциональных факторов. Диалектическое взаимодействие указанных факторов определяет дальнейшую динамику ППД и личности пациенто
Дата добавления: 2016-03-05; просмотров: 983;
