Синдром Морганьи–Адамса–Стокса
АВ-блокада II или III степени, особенно дистальная форма полной АВ-блокады, часто сопровождается выраженными гемодинамическими нарушениями, обусловленными снижением сердечного выброса и гипоксией органов, в первую очередь головного мозга. Особенно опасны в этом отношении длительные периоды асистолии желудочков, т.е. периоды отсутствия эффективных сокращений желудочков, возникающие в результате перехода АВ-блокады II степени в полную АВ-блокаду, когда еще не начал функционировать новый эктопический водитель ритма желудочков, расположенный ниже уровня блокады. Асистолия желудочков может развиваться и при резком угнетении автоматизма эктопических центров II и III порядка при блокаде III степени. Наконец, причиной асистолии могут служить трепетание и фибрилляция желудочков, часто наблюдающиеся при полной АВ-блокаде. Если асистолия желудочков длится дольше 10–20 с, больной теряет сознание, развивается судорожный синдром, что обусловлено гипоксией головного мозга. Такие приступы получили название приступов Морганьи–Адамса–Стокса. Прогноз больных с приступами Морганьи–Адамса–Стокса плохой, поскольку каждый из этих приступов может закончиться летальным исходом.
Лечение синдрома слабости синусового узла
В начале терапии СССУ отменяют все препараты, которые могут способствовать нарушению проводимости. При наличии синдрома тахи–бради тактика может быть более гибкой: при сочетании умеренной синусовой брадикардии, которая еще не является показанием к установке постоянного электрокардиостимулятора, и частых брадизависимых пароксизмов мерцательной аритмии в некоторых случаях возможно пробное назначение аллапинина в небольшой дозе (по 1/2 таб. 3–4 р./сут.) с последующим обязательным контролем при холтеровском мониторировании.
Однако со временем прогрессирование нарушений проводимости может потребовать отмены препаратов с последующей установкой электрокардиостимулятора. При сохранении брадикардии допустимо одновременное применение беллоида по 1 таб. 4 р./сут. или теопека 0,3 г по 1/4 таб. 2–3 р./сут.
Необходимо исключение гиперкалиемии или гипотиреоза, при котором больной может быть ошибочно направлен на установку постоянного ЭКС
Назначение β–блокаторов, антагонистов кальция (верапамил, дилтиазем), соталола, амиодарона, сердечных гликозидов нецелесообразно.
В случаях острого развития СССУ проводится прежде всего этиотропное лечение. При подозрении на его воспалительный генез показано введение преднизолона 90–120 мг в/в или 20–30 мг/сут. внутрь. При остром инфаркте миокарда назначаются антиишемические препараты (нитраты), дезагреганты (ацетилсалициловая кислота, клопидогрел), антикоагулянты (гепарин, низкомолекулярные гепарины), цитопротекторы (триметазидин).
Экстренную терапию собственно СССУ проводят в зависимости от его тяжести. В случаях асистолии, приступов МАС необходимы реанимационные мероприятия. Выраженная синусовая брадикардия, ухудшающая гемодинамику и/или провоцирующая тахиаритмии, требует назначения атропина 0,5–1,0 мл 0,1% раствора п/к до 4–6 р./сут., инфузии дофамина, добутамина или эуфиллина под контролем кардиомонитора. С профилактической целью может быть установлен временный эндокардиальный стимулятор.
Абсолютные показания к имплантации электрокардиостимулятора:
1. Приступы МАС в анамнезе (хотя бы однократно).
2. Выраженная брадикардия (менее 40 в мин.) и/или паузы более 3 с.
3. ВВФСУ более 3500 мс, КВВФСУ – более 2300 мс.
4. Наличие обусловленных брадикардией головокружений, пресинкопальных состояний, коронарной недостаточности, застойной сердечной недостаточности, высокая систолическая артериальная гипертензия – независимо от ЧСС.
5. СССУ с нарушениями ритма, требующими назначения антиаритмических препаратов, которое в условиях нарушенной проводимости невозможно.
Угрожающие желудочковые экстрасистолы — это экстрасистолы, которые нередко являются предвестниками более тяжелых нарушений ритма (пароксизмальной желудочковой тахикардии, фибрилляции или трепетания желудочков).
Экстрасистолы могут быть одиночными, а могут следовать за каждым ( бигеминия ), каждым вторым ( тригеминия ) или третьим ( квадригеминия ) нормальным комплексом QRS. Две желудочковые экстрасистолы подряд называют парными экстрасистолами, а три и более (с частотой более 100 в мин) - пробежкой желудочковой тахикардии или неустойчивой желудочковой тахикардией .
Желудочковые экстрасистолы могут быть одинаковой или разной формы (мономорфная экстрасистолия или полиморфная экстрасистолия).
ЭКГ — признаки желудочковой экстрасистолии
Смотрите рисунок ниже
• преждевременное появление на ЭКГ измененного комплекса QRS;
• значительное расширение (до 0,12 сек. и больше) и деформация экстрасистолического комплекса QRS;
• расположение сегмента RS — Г и зубца Т экстрасистолы дискордантно направлению основного зубца комплекса QRS;
• отсутствие перед желудочковой экстрасистолой зубца Р;
• наличие после желудочковой экстрасистолы полной компенсаторной паузы;
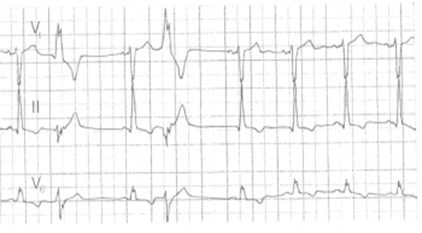
Рис. Желудочковые экстрасистолы.
К угрожающим желудочковым экстрасистолам относятся:
1. Частые желудочковые экстрасистолии (более 30 в час)
2. Групповые (более 3-х подряд)
3. Политопные желудочковые экстрасистолы (разной формы, расширенные желудочковые комплексы и ЭКГ)
4. Ранняя желудочковая экстрасистолия так называемая «R» на «Т».
Наличие экстрасистол высоких градаций считается признаком повышенного риска фибрилляции желудочков у больных с острым инфарктом миокарда. Рекомендуется болюсное внутривенное введение 100 мг (т.е. 5 мл 2% раствора) лидокаина, затем повторяют введение той же дозы через 10 мин. Другой вариант достижения насыщающей дозы: внутривенно вводят 50 мг лидокаина за 1 мин и повторяют введение в той же дозе 4 раза с 5-минутными интервалами.
После введения 200 мг лидокаина по одному из указанных вариантов препарат продолжают вводить внутривенно капельно с постоянной скоростью 2-4 мг/мин в течение 24-30 ч (в среднем 3 мг/мин). Хроническая ревматическая болезнь сердца.
Желудочковая тахикардия — это три или более комплекса QRS желудочкового происхождения с частотой более 100 в минуту.
ри клинических варианта желудочковой тахикардии:
- Пароксизмальные неустойчивые желудочковые тахикардии (3 и более подряд эктопических QRS-комплекса в пределах не более 30 с) - не оказывают влияния на гемодинамику, повышают риск фибрилляции желудочков и внезапной сердечной смерти.
- Пароксизмальные устойчивые желудочковые тахикардии (продолжаются более 30 с) - сопровождаются значительными изменениями гемодинамики и высоким риском внезапной сердечной смерти.
- Хроническая желудочковая тахикардия (постоянно-возвратная) - в течение недель и месяцев повторяются короткие тахикардические пробежки, отделяющиеся друг от друга одним или несколькими синусовыми комплексами (увеличивается риск внезапной сердечной смерти и приводит к постепенному медленному нарастанию гемодинамических нарушений).
ЭКГ признаки желудочковой тахикардии:
- учащение сердечных сокращений до 140-220 уд/мин (при правильном синусовом ритме), которое внезапно начинается и так же внезапно заканчивается;
- деформация и расширение QRS'-комплекса (более 0,12 с) с дискордантным расположением сегмента RS-T и зубца T;
- наличие атриовентрикулярной диссоциации.
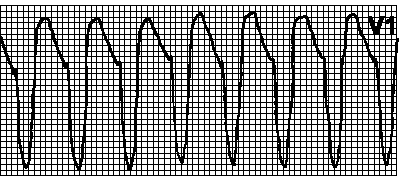
Рис. Желудочковая тахикардия.
Дата добавления: 2015-12-08; просмотров: 1414;
