Существующие методы оперативных вмешательств и показания к ним.
Выбор способа дренирования ЖВП зависит от уровня блока.
Методы наружного дренирования ЖВП:
- при низком блоке, если ранее больной не перенес холецистэктомию, методом выбора является холецистостомия под УЗИ, КТ или лапароскопическим контролем (Рис.1);
- при высоком блоке единственным способом декомпрессии ЖВП является чрескожная чреспеченочная холангиостомия (ЧЧХС) (Рис.2);
- эндоскопическое назобилиарное дренирование;
- интраоперационные (лапароскопические) холедохостомия по Керу, Керте, Вишневскому, Холстеду-Пиковскому, Аббе (Рис.3);
- гепатикостомия.
Если наружное дренирование выполняется как окончательное паллиативное вмешательство, то его необходимо дополнять дуоденостомией с последующим наружным шунтированием для возврата желчи в ЖКТ.
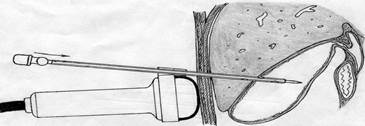
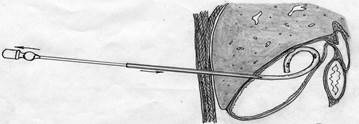
Рис.1 Чрескожная пункционная холецистостомия (Установка дренажа в полость желчного пузыря).

Рис.2 Чрескожная пункционная холангиостомия (Установка дренажа во внутрипечёночные желчные протоки).
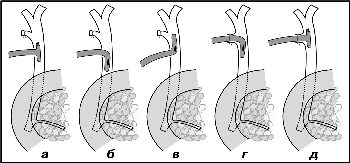
Рис.3 Дренирование холедоха: а) по Керу б) по Керте, в) по Вишневскому, г) по Холстеду-Пиковскому, д) по Аббе
Методы внутреннего дренирования (билидигестивного шунтирования):
- эндоскопическая папиллосфинктеротомия (ЭПСТ);
- различные варианты эндопротезирования желчных протоков ("забытые дренажи"; танталовые сетчатые протезы);
- холецистоеюностомия (операция Монастырского) или холецистодуоденостомия;
- холедоходуоденостомия (по Юрашу, Виноградову, Флеркена, Фенстреру);
- холедохо-, бигепатико- или гепатикоеюностомия на отключенной по Ру петле с каркасными дренажами по Сейплу, Смиту-Прадери, Феклеру.
Выбор метода радикальной операции зависит от характера заболевания и уровня обтурации.
1. Холецистохоледохолитиаз - холецистэктомия, холедохолитомия, холедохоскопия, наружное дренирование холедоха. При наличии стеноза БДС 2-3 степени (проходимость менее 3 мм) выполняется интраоперационная антеградная папиллосфинктеростомия или баллонная диллятация, трансдуоденальная папиллосфинктеропластика, до- или послеоперационная ЭПСТ. При наличии стеноза на протяжении 20 мм показана холедоходуоденостомия. При желтухе, обсуловленной послеоперационными резидуальными или рецидивными конкрементами, выполняется ЭПСТ или при наличии наружного свища чрескожная литоэкстракция под контролем холедохоскопии или рентгеноскопии.
2. Острый холецистит осложненный подпеченным инфильтратом, панкреатитом или холангитом - холецистэктомия и наружные методы дренирования.
3. Доброкачественные заболевания 12 п.к., головки поджелудочной железы (парафатериальный дивертикул, индуративный панкреатит, кисты) - операции билидигестивного шунтирования (холецистодуоденостомия или впередиободочная холецистоеюностомия - операция Монастырского, дополняемая межкишечным анастомозом по Брауну. При псевдотуморозном панкреатите эта операция полностью излечивает больного).
Ампутация БДС - операция представляет собой удаление дистальной части папиллы с сохранением дистальных концов желчного и панкреатического протоков. Показанием к ее выполнению является наличие доброкачественной опухоли, расположенной в дистальной части папиллы.
4. Злокачественные новообразования гепатопанкреатодуоденальной зоны – папиллэктомия (операция Бруншвига), экономная (клиновидная) панкреатодуоденальная резекция, панкреатодуоденальная резекция, резекция холедоха, гемигепатэктомия или паллиативные внутренние билидигестивные и наружные дренирующие операции.
В случаях опухолевых заболеваний, при которых радикальное хирургическое лечение не возможно, применяются малоинвазивные интервенционно-радиологические методики (вмешательства проводимые под контролем разных видов лучевого наведения – ультразвукового и рентгеновского), позволяющие повысить качество жизни пациентов. К ним относят баллонную дилатацию и стентирование желчных протоков. Смысл их заключается в реканализации (т.е. восстановлении проходимости) блокированного участка желчевыводящей системы и имплантация в желчные протоки удаляемых или постоянных трубчатых устройств (дренажей, стентов), являющихся внутренними «каркасами», обеспечивающими беспрепятственный пассаж желчи. Преимуществом данных вмешательств является хорошая переносимость их пациентами (отсутствует болевой синдром, после операции пациент не ограничен в диете и физической активности), возможность их применения у пожилых и ослабленных пациентов.
5.4. Послеоперационная реабилитация больных с МЖ, меры профилактики, диагностики и лечение возможных послеоперационных осложнений:
1. Режим зависит от объема вмешательства. После лапаротомного доступа постельный режим до 3-5 суток, после малоинвазивных вмешательств активный режим возможен со 2 суток. Проводится дыхательная гимнастика, лечебная физкультура.
2. Диета: 0 стол 1-2 сутки. Затем 3-5 сутки - 20-а стол. с 6- х суток назначают 5-а стол.
3. Обязательными компонентами при обтурационной желтухе в послеоперационном периоде, кроме выше перечисленных, являются препараты, улучшающие функциональное состояние гепатоцитов и стимулирующие процесс их регенерации. К таким относят эссенциале, легалон, карсил, сирепар и др. Следует помнить, что от назначения этих препаратов следует воздерживаться до ликвидации холестаза, чтобы не вызвать срыва адаптации гепатоцитов к возникшим изменениям в условиях желчной гипертензии и холемии. Многокомпонентная терапия при механической желтухе должна включать в себя витаминотерапию витаминами группы А, В (В1, В6, В12), С, Е.
4. Дренажи из брюшной полости удаляют на 3-5 сутки. Дренаж холедоха устанавливают в положении сифона на 9-10 сутки, удаляют на 12-14 сутки после контрольной фистулохолангиографии.
5. В течение 3-5 суток продолжают проводить дезинтоксикационную, антибактериальную, гепатотропную терапию.
Среди многообразных осложнений послеоперационного периода при механической желтухе можно выделить две группы: осложнения общие для всех операций на органах брюшной полости (осложнения со стороны органов дыхания, сердечно-сосудистой, системы. Инфекционно-воспалительные процессы в зоне операции брюшной полости, тромбозы и эмболии) и осложнения специфичные для больных с механической желтухой (печеночно-почечная недостаточность, панкреатит, холемические кровотечения, холангит). У больных с кратковременным периодом желтухи до операции чаще развивается гиперкоагуляция, которая требует проведения антикоагулянтной терапии в послеоперационном периоде, тогда как у больных с длительным периодом желтухи более вероятно наличие гипокоагуляции, которая требует назначения больному гемостатических препаратов. Как то, так и другое лечение необходимо проводить под строгим контролем коагулограммы крови.
При явлениях начинающейся и развивающейся печеночно-почечной недостаточности показано проведение следующих мероприятий:
- постельный режим;
- строгая диета, преимущественно углеводистая;
- постоянная ингаляция кислорода;
- очистительные и сифонные клизмы и промывание желудка 2-3 раза в день;
- внутривенное вливание глютаминовой кислоты 1% раствор до 1000-1500 мл для связывания аммиака крови;
- назначение антибиотиков широкого спектра действия;
- поддержание функции сердечной деятельности и стабильного артериального давления; поддержание на должном уровне почечной фильтрации (внутривенное вливание полиглюкина, неокомпенсана и др.);
- в тяжелых случаях рекомендуется применение стероидных гормонов (преднизолон внутривенно 20-40 мг в день) с одновременным внутримышечным введением гидрокортизона (750 - 1250 мг в день).
При нарастании почечной недостаточности необходимо применить гемодиализ с помощью аппарата «Искусственная почка».
6. Принципы проведения экспертизы нетрудоспособности и диспансеризации.Больные, перенесшие МЖ должны находиться под диспансерным наблюдением. Два раза в год, а по показаниям и чаще должны быть осмотрены семейным доктором и хирургом. Обязательно необходимо контролировать клинические и биохимические показатели крови. При необходимости хирург назначает УЗИ органов брюшной полости.
Дата добавления: 2015-12-08; просмотров: 11577;
