Огляд порожнини рота
Дослідження органів травлення починають із огляду ротової порожнини. Огляд порожнини рота роблять шпателем при гарному освітленні (краще денному). Послідовно оглядають внутрішню поверхню губ, зуби, ясна, внутрішню поверхню щік, язик, піднебіння, мигдалини, задню стінку глотки.
При огляді необхідно звернути увагу на симетричність анатомічних утворень – асиметрія піднебінного язичка може вказувати на парез м'якого піднебіння або наявність паратонзилярного абсцесу.
Діагностичне значення має жовтяничність слизової м'якого піднебіння, що є ранньою ознакою вірусного гепатиту.
Наявність каріозних зубів може служити джерелом інфекції органів травлення і причиною розвитку нефриту, ревматизму, септичного ендокардиту. Швидке розхитування і випадання зубів характерно для цукрового діабету. Розходження зубів з великими проміжками між ними властиве для акромегалії. Відсутність значної кількості зубів порушує акт пережовування їжі.
Язик як дзеркало травного тракту відіграє важливу роль у діагностиці захворювань внутрішніх органів і зокрема органів травлення .
При захворюваннях органів травлення у 89 % хворих відзначаються рефлекторно-трофічні зміни язика.
Невелике збільшення язика з відбитками зубів по краях може спостерігатися при правці, гарячкових станах, захворюваннях органів травлення; а зменшення розмірів язика і його загострення – при холері, аліментарній дистрофії.
Обкладений язик спостерігається при багатьох хворобах органів травлення. Характер і колір нальоту на язиці може мати велике діагностичне значення: білий наліт часто спостерігається при колітах, перитонітах; блідо-сірий – при гастритах, вірусному гепатіті, інфекційних захворюваннях з лихоманкою; брудно-білий або жовтий – перитоніті; бурий або коричневий – сепсисі.
Поверхня язика визначається станом сосочкового прошарку і характером складок. Атрофія сосочкового прошарку надає поверхні язика яскраво-червоний колір, гладкість, глянсуватість (“полірований, лакований язик”), що може спостерігатися при зниженні секреторної функції шлунка, застосуванні антибіотиків, раці шлунка, хронічних колітах, пелагрі, цирозі печінки, анемії Адісона-Бірмера. При підвищеній секреторній функції шлунка зустрічається розростання сосочкового прошарку – “борознистий язик” Діагностичне значення зміни язика:
– гастрити з підвищеною секреторною функцією – невелике збільшення язика за рахунок набряку слизової і венозного застою в сполученні із сильним розвитком сосочків; поверхня язика покрита суцільним біло-сірим, що важко знімається і складається з тягучого слизу, нальотом (гіперпластичний глосит, glossitis hyperplastici);
– гастрити зі зниженою секреторною функцією – гладенький червоний язик зі слабко розвиненими сосочками (гіпопластичний глосит);
– виразкова хвороба – поверхня язика спочатку залишається чистою, а потім втрачає звичайну вологість і покривається білим або сірувато-жовтим нальотом; на пізніх стадіях язик стає гладеньким, червоним, з атрофованим сосочковим прошарком і зменшується в товщині (“лакований язик”);
– коліти – язик покритий білим нальотом; при хронічних колітах можливий “лакований язик”;
– гострий апендицит – язик незначно обкладений, сухий;
– перитоніт – язик сухий, покритий білуватим нальотом, потім наліт набуває темного відтінку і спинка язика покривається тріщинами;
– цироз печінки – язик червоний, сухий (“малиновий язик”);
– панкреатит – язик сухий;
– гнильний (смердючий) запах може бути викликаний місцевим процесом (каріозний зуб, альвеолярна піорея, гнійні пробки в мигдалинах).
Карієс, брак зубів може приводити до функціональних та запальних захворювань шлунка і кишечника, обумовленим подразненням їх недостатньо механічно підготовленою їжею.
Огляд живота
Мета огляду:
· визначити форму, розміри і симетрію живота;
· оцінити шкірні покриви (забарвлення, наявність шкірних елементів, післяопераційних рубців); розширення підшкірних вен;
· оцінити стан передньої черевної стінки – положення і стан пупка, розходження прямих м'язів і наявність грижових випинань, видима пульсація та перистальтика кишечника;
· участь передньої черевної стінки в акті дихання.
Умови проведення огляду:
– тепле приміщення (для виключення м'язового тремтіння і напруги);
– денне освітлення, необхідне для правильної оцінки забарвлення шкірних покривів і виявлення шкірних елементів (висипи, крововиливи, телеангіоектазії та інші);
Для опису результатів дослідження використовують такі топографічні ділянки, умовні лінії та діагностичні точки передньої черевної стінки:
– горизонтальні лінії, що з'єднують десяті ребра (linea bicostarum), і передні верхні ості клубових кісток (linea bispinarum), які ділять передню черевну стінку живота на три поверхи: верхній надчревний (епігастральний), середній (мезогастральний) і нижній (гіпогастральний);
– вертикальні лінії, проведені по зовнішніх краях прямих м'язів живота, які, в свою чергу, розділяють вищевказані поверхи на три ділянки. Таким чином, на передній черевній стінці живота виділяють дев'ять топографічних ділянок: три парні підреберні, бічні і клубові та три непарні – власне надчеревна, пупкова або мезогастральна, надлобкова або гіпогастральна (рис.115. ).

| Рис. 115.Топографічні ділянки передньої черевної стінки: 1, 2 – права, ліва підреберні (гіпохондральні); 3, 4 – права, ліва бічні; 5,6 – права, ліва клубові; 7 – власне надчеревна (епігастральна); 8 – пупкова або мезогастральна; 9 – надлобкова або гіпогастральна. |
Таблиця
Топографія органів черевної стінки відповідно до ділянок передньої черевної стінки
| № п\п | Топографічна ділянка передньої черевної стінки | Органи черевної порожнини |
| Епігастральна | Шлунок, поперечно-ободова кишка, голівка підшлункової залози | |
| Права підреберна | Печінка, жовчний міхур | |
| Ліва підреберна | Селезінка, хвостова частина підшлункової залози | |
| Пупкова | Шлунок, тонкий кишечник | |
| Права бічна | Висхідна ободова кишка | |
| Ліва бічна | Нисхідна ободова кишка | |
| Надлобкова | Сечовий міхур; матка (при збільшенні) | |
| Права клубова | Сліпа кишка, апендикс | |
| Ліва клубова | Сигмоподібна кишка |
Методика огляду. Огляд живота проводять у двох положеннях (стоячи і лежачи) при прямому та бічному освітленні (бічне освітлення необхідно для виявлення і оцінки видимої пульсації та патологічних утворень), в такій послідовності:
– форма і розміри живота;
– симетричність обох його половин;
– стан пупка;
– стан шкірних покривів черевної стінки;
– стан передньої черевної стінки, наявність випинань і пульсацій;
– участь черевної стінки в акті дихання.
В нормі живіт має округлу форму, симетричний, рівномірно бере участь в акті дихання, пупок втягнутий, шкірні покриви чисті, підшкірні вени не розширені, видима перистальтика відсутня,
Форма і розміри живота в значній мірі визначаються конституціальним типом людини. У нормостеників живіт овальної форми, злегка випнутий, у гіперстеніків великий живіт з рівномірним випинанням його допереду, в астеніків невеликий живіт, зазвичай злегка втягнутий.
В патологічних умовах форма живота може злегка змінюватися: по-перше, він може збільшуватися або зменшуватися зі збереженою симетричністю або, по-друге, може з'являтися западання або випинання окремих його ділянок.
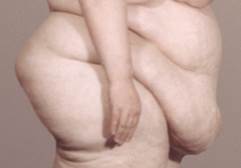
Рівномірне збільшення живота у фізіологічних умовах може спостерігатися у жінок під час вагітності. Патологічне рівномірне збільшення живота найчастіше спостерігається при асциті, ожирінні, метеоризмі (скупченні газів у кишечнику). Крім того, до загального збільшення живота може призвести розвиток великих розмірів кіста черевної порожнини (наприклад, кіста яєчника), скупчення газів у черевній порожнині (пневмоперітонеум), набряклість черевної стінки і опущення органів черевної порожнини (спланхноптоз).(мал 116., 117)
 |  |  |  |
а б в г
Рис. 116. . Зміни форми і розмірів живота:
а) ожиріння; б) пухлина; в) антиперистальтика кишечника; г) випинання пупка з утворенням гриж при асциті.
При асциті форма живота змінються залежно від положення хворого. У положенні лежачи рідина скупчується в нижніх відділах черевної порожнини і живіт випинається в основному в нижній своїй частині; а в положенні лежачи рідина переміщається в бічні синуси черевної порожнини, живіт стає пласким в середній частині, здобуваючи форму «жаб'ячого живота». При значному асциті пупок випнутий. При ожирінні живіт рівномірно збільшений, головним чином, у середній своїй частині, у вертикальному положенні живіт обвислий, у горизонтальному – рівномірно збільшений, пупок зазвичай втягнутий.
При метеоризмі живіт має форму півкулі, рівномірно роздутої; форма живота не змінюється при зміні положення хворого, пупок згладжений, іноді злегка випнутий. Якщо метеоризм обумовлений гостро виникаючою непрохідністю (інвагінація, перекручування кишки тощо), то спочатку здуття живота обмежується окремими його ділянками у зв'язку зі скупченням газів у тій ділянці кишечника, що розташований безпосередньо вище звуження. Чим нижче розташована перешкода, тим більше виражене здуття живота.
При збільшенні живота за рахунок набряклості черевної стінки звертає на себе увагу напружена, блискуча черевна стінка, консистенція шкіри тістоподібна, пупок втягнутий.
При спланхноптозі випинання живота відзначається в положенні лежачи в нижньому його відділі – так званий відвислий живіт зазвичай зустрічається при ослабленні мускулатури черевного преса, при його млявості, спостерігається у жінок, які багато народжували.




1 2 3
Рис. 117. Форми живота:
1 – асцит; 2 – метеоризм; 3 – гіпофізарне ожиріння.
Симетричність живота. Внормі живіт симетричний, бере активну участь в акті дихання. Асиметричне випинання живота, однієї з ділянок, спостерігається при збільшенні окремих органів (печінка, селезінка при мієлолейкозі, пухлина шлунка, підшлункової залози, кишечника). Рис 118
Загальне западання живота характеризується тим, що має човнувату форму (аліментарна дистрофія, хронічна дизентерія, звуження воротаря, гіпофізарне виснаження, ракова кахексія, профузні проноси та блювота). Вкрай рідко зустрічається западання окремих ділянок живота (у надчеревній ділянці при опущенні шлунка або спланхноптозі).




1 2
Рис. 118. Асиметрія живота:
1 – грижа білої лінії живота; 2 – пупкова і пахова грижі.
Стан шкірних покривів черевної стінки.Звичайно шкіра живота тілесного кольору, матова, гладенька. При ураженні органів травлення привертають увагу різного роду висипання, наявність гриж, розвиток підшкірних венозних анастомозів, окремі пульсації, рубці, пігментації.
Пігментація шкіри живота свідчить про тривале застосування грілок, а її локалізація свідчить про місце розташування болісних відчуттів.
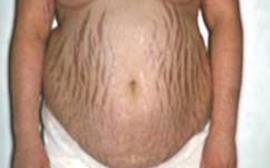
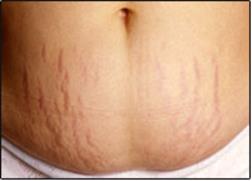
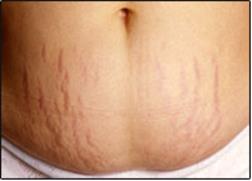
Смуги розтягання, стриї (striae distensae) – атрофія шкіри у вигляді вузьких хвилястих запалих смуг, представлені червонуватими або білуватими прозорими смужками, що розташовані на бічних частинах живота, а також на внутрішній поверхні верхньої третини стегон у вагітних і жінок, які багато народжували (striae gravidarum). Іноді такі смуги можуть з'явитися в осіб, які мають ожиріння ендокринного походження, зокрема, при хворобі Іценко-Кушинга; у людей, стінка живота яких тривалий час була розтягнута (асцит).
Післяопераційні рубці мають діагностичне значення, тому що їхня локалізація, напрямок, характер, допомагають нерідко вирішити питання про те, на якому органі зроблена операція, як протікав післяопераційний період. Рис 119
Грижі можуть локалізуватися в різних відділах живота (пупкова, пахові грижі, грижі білої лінії живота). Частіше грижі краще визначаються в положенні хворого стоячи.рис.120


1 2
3 4
Рис. 119. Рубці та смуги розтягнення передньої черевної стінки:
післяопераційні рубці (1); смуги розтягання (стриї): темно-рожеві при хворобі Іценко-Кушинга (2), рожеві або білі при ожирінні (3), білі післяпологові (4).
|


Виявлення при огляді живота вираженої венозної мережі в більшості випадків свідчить про наявність колатерального венозного кровообігу, викликаного утрудненням відтоку крові по системі ворітної або нижньої порожнистої вени.
Колатеральний венозний кровообіг у вигляді значного розширення звитих, на зразок змій, підшкірних вен живота, що йдуть головним чином від пупка до грудної клітки, одержало назву «голови медузи»; спостерігається переважно при стисканні або закупорці ворітної, рідше нижньої порожнистої вени. Нерідко зустрічається при цирозах печінки, тромбозі та флебіті ворітної вени, при тромбозах нижньої порожнистої вени. Рис. 121




1 2
Рис.121 Розширення підшкірних вен:
1 – тромбоз нижньої порожнистої вени; 2 – портальний цироз печінки, тромбоз ворітної вени.
Видима пульсація і перистальтика. При огляді живота необхідно звернути увагу на рухи передньої черевної стінки, які можуть бути пов'язані з перистальтикою шлунка, кишечника, пульсацією черевної аорти, істинною і передатною пульсацією печінки, а також дихальними екскурсіями.
Перистальтичні рухи можна визначити в здорової людини через тонку черевну стінку (фізіологічна перистальтика). При виникненні перешкоди до пересування вмісту шлунка та кишечника (рубцеві звуження в місці колишніх виразок і зрощень очеревини), мускулатура шлунка і кишечника гіпертрофується, її скорочення підсилюються і стають видимі через черевну стінку у вигляді періодично виникаючих обмежених здуттів живота, що з'являються і зникають хвилеподібно в напрямку пересування вмісту. Патологічна перистальтика відрізняється від фізіологічної більш чітким обмеженням, супроводжується болісними відчуттями. Зникнення видимої перистальтики при хронічній перешкоді свідчить про розвиток паралітичного стану мускулатури кишечника.
Участь живота в акті дихання. В нормі живіт бере активну участь в акті дихання (черевний і змішаний типи дихання). Повна відсутність дихальних рухів передньої черевної стінки свідчить про розвиток розлитого перитоніту. Локальне відставання черевної стінки в акті дихання на обмеженій ділянці вказує на місцевий перитоніт при гострому апендициті, гострому холециститі.
Узагальнені дані огляду живота представлені в таблиці .....
Таблиця
Семіологічне значення ознак, що виявляються при огляді живота
| Ознаки | Норма | Патологія |
| Форма (залежить від конституціаль-ного типу) | Плаский Овальний Круглий | Яйцеподібний, опуклий у мезогастрії (кіста яєчника); кулястий (метеоризм); «жаб'ячий живіт» (асцит у положенні лежачи); «відвислий живіт» (асцит у положенні стоячи) |
| Розмір | Не збільшений Збільшений при вагітності | Утягнений (загальне виснаження, стеноз стравоходу, воротаря шлунка) Збільшений (метеоризм, асцит, ожиріння, пухлина або кіста яєчника, матки) |
| Симетричність | Симетричний | Асиметричний (гепатомегалія, спленомегалія, кишкова непрохідність; велика кіста або пухлина підшлункової залози, яєчника або передміхурової залози) |
| Стан пупка | Утягнений | Згладжений (метеоризм, ожиріння) Випнутий (асцит, пупкова грижа) |
| Обмежене випинання черевної стінки | Відсутні | Визначається (післяопераційна грижа, розходження прямих м'язів живота; грижі – пупкова, пахова або білої лінії живота; ліпома передньої черевної стінки, пухлина черевної порожнини) |
| Видима перистальтика (шлунка і/або кишечника) | В астеніків в положенні лежачи | Антиперистальтичні рухи (стеноз воротаря шлунка, кишкова непрохідність) |
| Шкірні покри-ви, шкірні елементи | Тілесного кольору, шкірні елементи відсутні | Блискучий і напружений (набряк і розтягування черевного преса) Шкірні елементи: телеангіоектазії(цироз печінки), розеоли (черевний тиф); петехії (цироз печінки, ехінококоз), післяопераційні рубці (після апендектомії, грижорозтину, гастректомії, холецистемії); стриї (білі – ожиріння, післяпологові, рожеві – хвороба Іценко-Кушинга) |
| Стан під шкір-них вен | Не виражені | Розширення підшкірних вен вище пупка (тромбоз або стиснення нижньої порожнистої вени); навколо пупка і бічної поверхні – «голова медузи» (цироз печінки, тромбоз ворітної вени |
Пальпація живота
Пальпація є основним методом дослідження живота і органів черевної порожнини.
Правила та умови проведення пальпації живота:
– пальпацію бажано проводити натще та після спорожнювання кишечника;
– у приміщенні повинне бути тепло, тихо;
– положення хворого – лежачи на спині на твердій кушетці без подушки, руки вільно розташовані уздовж тулуби; ноги злегка зігнуті в колінах для кращого розслаблення м'язів передньої черевної стінки; дихання рівне, неглибоке;
– лікар знаходиться праворуч попереду від хворого, обличчям до нього, спостерігає за виразом обличчя хворого при пальпації; при необхідності – відволікати увагу хворого розмовою;
– руки лікаря повинні бути чистими, теплими і сухими, нігті коротко обстрижені; пальпація проводиться плавними, м'якими рухами;
– перед початком дослідження лікар з'ясовує наявність і локалізацію болю, щоб пальпувати цю ділянку в останню чергу.
Основні види пальпації живота: поверхнева (орієнтована, порівняльна і проникаюча) і глибока (бімануальна, білатеральна, проникаюча, балотуючи) пальпація. Кожна пальпація має свою мету і особливості методики проведення.
Поверхнева пальпація живота
Мета пальпації. Метою пальпації є визначення:
– наявності болісності черевної стінки або її окремих ділянок;
– резистентності черевної стінки і наявності м'язової напруги – «м'язового захисту»;
– розходження (діастаз) прямих м'язів живота;
– наявності різних утворень як у черевній стінці (набряк, ліпома, грижове випинання, пухлина), так у черевній порожнині (скупчення вільної рідини, газів, збільшення внутрішніх органів, масивні пухлини);
– болісних точки (Мак-Бурнея, Ленца, Кера) і специфічні симптоми ураження органів черевної порожнини (подразнення очеревини – симптом Щьоткіна-Блюмберга, Менделя та інші).
Методика пальпації. При дослідженні живота хворий повинен дихати спокійно через рот. При поверхневій пальпації лікар кладе праву руку плиском на поверхню живота хворого і злегка зігнутими II-V пальцями проводять плавне неглибоке (не більше 2-3 см) занурення їх у черевну порожнину. Орієнтовну пальпацію проводять у напрямку проти годинникової стрілки, починаючи з лівої клубової ділянки (рис. ), при цьому тільки дистальні фаланги пальців лікаря здійснюють легкий тиск на черевну стінку, а долоня цієї ж руки виконує функцію аналізатора, тобто оцінює реакцію черевної стінки на її подразнення. Потім аналогічним рухом руки лікар проводить порівняльну пальпацію, порівнюючи властивості черевної стінки на симетричних ділянках: лівої з правою клубовою, правої з лівою бічною, ліве з правим підребер'ям, а далі власне епігастральної, мезогастральної і гіпогастральної ділянок (послідовність пальпації показана на рисунку 122 ).
Якщо хворий скаржиться на біль в одній з ділянок, то пальпацію починають із ділянок, більше віддалених від болісної зони, що пальпують в останню чергу.


а б
Рис. 122 Послідовність проведення поверхневої пальпації живота:
а – орієнтовна; б – порівняльна.
У здорової людини передня черевна стінка м'яка, податлива і безболісна.
Болісність черевної стінки при поверхневій пальпації може визначатися над органом патологічним процесом або при запаленні очеревини. Підвищена чутливість шкіри (гіпералгезія шкіри) може з'являтися при захворюваннях органів черевної порожнини, що не супроводжуються запаленням очеревини. Вона є наслідком вісцеросенсорного рефлексу.
При патологічних станах може з'явитися резистентність черевної стінки і м'язова її напруга ("defense musculaire" – м'язовий захист).
Резистентність черевної стінки – відчуття опору черевної стінки пальпуючим пальцям; визначається при запальному процесі у глибоко розташованих органах черевної порожнини без залучення до патологічного процесу очеревини (при апендициті – у точці Мак-Бурнея і Ленца, холециститі – у точці Кера, виразці дванадцятипалої кишки – пілородуоденальній ділянці), а також при скупченні вільної рідини в черевній порожнині, метеоризмі.
М'язова напруга (("defense musculaire") визначається у випадку переходу запального процесу з органів черевної порожнини на очеревину, особливо парієтальну. Локальна м'язова напруга може визначається при місцевому перитоніті (гострий апендицит, гострий холецистит), тоді як загальна м'язова напруга свідчить про наявність дифузного перитоніту (прорив виразки шлунка, перфорація жовчного міхура).
Диференціювати резистентність і м'язову напругу допомагають такі ознаки:
– резистентність виникає і виявляється лише при пальпації, непостійна і може зникати; а м'язова напруга існує постійно;
– при м'язовій напрузі тонус (опір) черевної стінки набагато більше виражений, ніж при резистентності, досягаючи іноді кам'яної твердості («дошкоподібний живіт» при прориві виразки шлунка);
– при м'язовій напрузі поверхнева пальпація супроводжується різким болем, чого не спостерігається при резистентності.
Сильне рефлекторне скорочення м'язів черевного преса, не пов'язане з подразненням або запаленням очеревини, може з'явитися при туберкульозному менінгіті, під час нападу свинцевої кольки, при правці.
Розходження прямих м'язів живота (діастаз) виявляють, попросивши хворого, який перебуває в положенні лежачи на спині, підняти голову, притиснувши підборіддя до грудної клітки. При наявності діастазу м'язів в ділянці білої лінії живота між двох валиків напружених м'язів з'явиться поглиблення, що визначається візуально і пальпаторно (двома пальцями правої руки проводять по білій лінії живота від мечоподібного відростка до пупка – наявність відстані між напруженими прямими м'язами живота вказує на їхнє розходження).
Проникаюча пальпація дозволяє виявити болісність при натисненні так званих «болісних точок»:
– епігастральна – під мечоподібним відростком; болісність при натисненні в цій точці характерна для гастриту, виразки шлунка;
– пілородуоденальна – на середині бісектриси правого верхнього кута, утвореного перетином взаємоперпендикулярних ліній, проведених через пупок; болісність характерна для виразки пілоричного відділу шлунка і цибулини дванадцятипалої кишки;
– точка Мейо-Робсона розташована симетрично пілородуоденальній точці ліворуч; болісність характерна для панкреатиту;
– точка Мак-Бернея розташована праворуч на межі зовнішньої і середньої третини лінії, що з'єднує spina iliaca anterior superior з пупком; болісність характерна для апендициту (рис. 123 );
– точка Ленца розташована на межі правої і середньої третини лінії, що з'єднує spina iliaca anterior superior обох сторін; болісність характерна для апендициту (мал.123 );
– точка Кера розташована на перетині зовнішнього краю правого прямого м'яза живота і реберної дуги, відповідає проекції жовчного міхура; болісність характерна для холециститу (рис 123 ).
|
 обозначения111
обозначения111
Основні симптоми, що виявляються при пальпації живота, наведені в таблиці .
Таблиця
Основні симптоми, що виявляються при пальпації живота
| Симптом Щьоткіна-Блюмберга | Посилення болю в момент швидкого відведення руки, що пальпує, від черевної стінки | Перитоніт |
| Симптом Менделя | Обмежена болісність при легкій пальцевій перкусії в пілородуоденальній ділянці | Виразкова хвороба шлунка і дванадцяти-палої кишки |
| Симптом Оппенховського | Болісність при натисненні на остисті відростки VIII-X грудних хребців | Виразкова хвороба шлунка |
| Симптом Георгіївського Мюссі- | Біль при натисненні між ніжками m.sternocleidomastoideus | Холецистит, піддіафраг-мальний абсцес |
| Симптом Захар'їна | Біль при постукуванні або натисненні на ділянку проекції жовчного міхура | Холецистит |
| Симптом Кера | Болісність при вдиху при пальпації правої підреберної ділянки | Холецистит |
| Симптом Курвуазьє | Збільшений розтягнутий жовчний міхур у хворих на механічну жовтяницю | Закупорка загальної жовчної протоки (каменем, пухлиною) |
| Симптом Ортнера | Біль при постукуванні ребром долоні по правій реберній дузі | Захворювання печінки і жовчного міхура |
| Симптом Мерфі | Великий палець лівої руки помістити в місці проекції жовчного міхура, інші – по краю реберної дуги. При вдиху – гострий біль під великим пальцем | Гострий холецистит |
Визначення симптому подразнення очеревини (симптом Щьоткіна-Блюмберга):післяповільного натиснення на черевну стінку швидко відсмикують пальпуючи руку, при позитивному симптомі в момент відведення руки біль різко підсилюється. Поява або посилення зазначеного болю обумовлено раптовим скороченням очеревини у відповідь на її подразнення при пальпації і свідчить про розвиток перитоніту.
Визначення вільної рідини в черевній порожнині (асциту).В основі діагностики асциту лежить мінливість результатів дослідження залежно від положення хворого, тому основною умовою визначення вільної рідини в черевній порожнині є дослідження хворого в трьох положеннях: стоячи, лежачи на спині і на боці.
Основні способи визначення наявності вільної рідини в черевній порожнині: візуальний, пальпаторний (симптом флуктуації), перкуторний і діагностичний парацентез.
Візуальний спосіб визначення асцитуполягає вогляді живота хворого у вертикальному та горизонтальному положеннях. У положенні хворого стоячи живіт збільшений, «відвислої форми» (за рахунок скупчення рідини в нижніх відділах), пупок нерідко випнутий, а в положенні лежачи – живіт сплощується за рахунок переміщення вільної рідини в бічні відділи живота («жаб'ячий живіт»). При метеоризмі форма живота не змінюється, а при ожирінні – зміна форми менш виражена.
Пальпаторний спосібвизначення симптому флуктуації: долоню лівої руки прикладають праворуч до бічної поверхні живота, а пальцями правої руки наносять короткі поштовхоподібні рухи перпендикулярно лівої бічної поверхні живота хворого. При наявності в черевній порожнині великої кількості вільної рідини ліва рука ясно відчуває коливальні рухи черевної стінки, викликані рухом рідини в черевній порожнині відповідно поштовхам пальців правої руки – позитивний симптом флуктуації (рис 124 ).

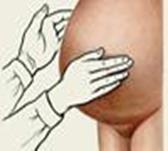

а б
Рис. 124 Визначення симптому флуктуації (а) і диференціальна діагностика з ожиріння (б).
Аналогічні коливання черевної стінки можна одержати і при ожирінні. Для відмінності асциту від ожиріння просять асистента надавити ребром долоні на білу лінію живота: при наявності вільної рідини в черевній порожнині – симптом флуктуації позитивний, а при ожирінні поширення коливань підшкірно-жирової клітковини перериваються долонею асистента по білій лінії живота і не досягають правої половини черевної стінки (симптом флуктуації негативний).
Перкуторный спосіб визначення асциту полягає в перкусії живота у вертикальному і горизонтальному положеннях. В положенні хворого стоячи при перкусії по серединній лінії живота у верхніх відділах визначається тимпанічний звук, а в нижніх – тупий звук, обумовлений скупченням вільної рідини. В положенні лежачи на спині при перкусії від пупка до бічних відділів спостерігається зміна перкуторного звуку від тимпанічного над пупковою ділянкою до тупого звуку над бічними відділами живота (мал. 125 ). При метеоризмі не залежно від положення хворого над всією поверхнею живота визначається чіткий тимпанічний звук.


а б
Рис. 125 Перкуторний спосіб визначення асциту:
а – положення стоячи; б – положення лежачи.
Глибока пальпація живота
Глибока пальпація живота, як об'єктивний метод дослідження органів черевної порожнини, запропонований професором В.П. Образцовим і вдосконалений професором Н.Д. Стражеско, тому повна назва методу «методична глибока проникаюча ковзна пальпація Образцова-Стражеска». Уже в самій назві методики відображені основні принципи глибокої пальпації живота, а саме: «методична», оскільки обов’язково проводиться в певній послідовності, залежно від частоти ураження органа, котрий пальпується; «глибока»– передбачає пальпацію глибоко розташованих органів; «проникаюча» – пальці, що пальпують, разом із черевною стінкою поступово проникають у черевну порожнину в момент глибокого видиху; «ковзна» – у момент ковзання вздовж досліджуваного органу лікар одержує інформацію про стан даного органа. Глибоку пальпацію живота вдосконалив професор В.Х. Василенко – бімануальна пальпація за методом В.Х. Василенка.
Мета глибокої пальпації є визначення:
– топографії органів черевної порожнини;
– стану різних відділів шлунково-кишкового тракту (шлунок, тонкий і товстий кишечник) – розмір, форма, положення, рухливість, болісність, властивості їхньої стінки та характер вмісту;
– стану паренхіматозних органів черевної порожнини (печінка, селезінка, нирки) – визначити розмір, форму, положення, болісність, консистенція;
– наявності патологічних утворень (пухлина, кіста).
Протипоказання для проведення глибокої пальпації:
– кровотеча;
– виражений больовий синдром;
– ригідність м'язів передньої черевної стінки;
– гнійний процес черевної порожнини.
Глибока пальпація утруднена при збільшенні живота (вагітність, асцит, метеоризм).
Методика проведення глибокої пальпації живота.полностью названпе Положення хворого: лежачи на твердій основі з низьким узголів'ям і злегка зігнутими в колінах ногами; дихання глибоке діафрагмальне через ніс (для кращого розслаблення м'язів черевного преса) або навчити хворого дихати животом (попросити під час вдиху підняти пальпуючу руку животом, при видиху – рука опускається долілиць). Положення лікаря: сидячи праворуч від хворого.
Постановка рук лікаря: праву руку розташовують на передній черевній стінці пацієнта плиском на передньої черевної стінки; чотири пальпуючі пальці ставлять перпендикулярно до осі кишечника або краю досліджуваного органа; при бімануальній пальпації кишечника, печінки та нирок – ліву руку розміщають у відповідній поперековій ділянці для фіксації задньої черевної стінки.
Утворення шкірної складки для виключення натягу шкіри та обмеження руху пальпуючої руки під час глибокого вдиху (шкірну складку зміщають у напрямку до пупка, за винятком пальпації поперечно-ободової кишки, коли шкірну складку збирають від пупка).
Занурення пальців у черевну порожнину проводять синхронно глибокому диханню і, користуючись розслабленням передньої черевної стінки, доходять до досліджуваного органа.
Ковзання кінчиками пальців у напрямку поперечній осі або краю досліджуваного органа (при цьому пальці сковзають по пальпуючому органу разом зі шкірою, а не по шкірі.
Пальпацію органів черевної порожнини проводять у такій послідовності: сигмоподібна кишка, сліпа із червоподібним відростком, тонкий кишечник (кінцевий відділ клубової кишки), висхідний і низхідний відділи ободової кишки, поперечно-ободова кишка, шлунок, печінка, селезінка, підшлункова залоза, нирки.
Пальпація сигмоподібної кишки. Сигмоподібна кишка пальпується в 90-95 % випадках в лівій клубовій ділянці. Для пальпації чотири злегка зігнуті і складених разом пальці правої руки встановлюють на межі середньої та зовнішньої третини лінії, що з'єднує пупок і ліву передню верхню ость клубової кістки, паралельно поздовжника сигмоподібної кишки (розташовується ліворуч зверху долілиць і вправо). Під час вдиху, який робить хворий, збирають шкірну складку в напрямку до пупка для вільного проникнення пальців углиб черевної порожнини, а на видиху – лікар плавно (протягом кількох видихів) занурює пальці в черевну порожнину. Досягши задньої черевної стінки, пальці лікаря сковзають по ній перпендикулярно до поздовжника сигмоподібної кишки в напрямку від пупка до передньої верхньої ості клубової кістки (пальці перекочуються через «валик» – сигмоподібну кишку).рис 126
При пальпації визначається товщина, консистенція, характер поверхні, болісність, перистальтика, рухливість і гурчання сигмоподібної кишки.
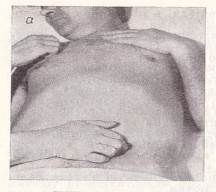
Рис 126 Пальпація сигмоподібної кишки
У нормі сигмоподібна кишка пальпується у вигляді гладенького еластичного безболісного малорухомого циліндра товщиною 2-3 см. Гурчання при пальпації не визначається.
Болісність при пальпації свідчить про гострий запальний процес у кишці та навколо її.
Збільшення щільності спостерігається при спазмі мускулатури, гіпертрофії стінки, гострої запальної інфільтрації, пухлині, а також при наявності калових мас.
Нерівна, горбиста поверхня може бути симптомом пухлини, перисигмоїдита, переповнення щільними каловими масами.
Стовщення кишки може бути ознакою зниження тонусу мускулатури (атонії кишечника), застою газів, калових мас, запальної інфільтрації, пухлини, поліпоза кишечника.
Наявність гурчання свідчить про скупчення в кишці газів і рідкого вмісту при запальному процесі.
Рухливість: сигмоподібна кишка малорухома при пухлині, спайковому процесі (перисигмоїдиті) і навпаки, рухливість збільшується при подовженні її брижів.
Пальпація сліпої кишки. Сліпа кишка пальпується в 78-85 % людей у правій клубовій ділянці. Для пальпації чотири злегка зігнуті та складені разом пальці правої руки встановлюють на межі середньої і зовнішньої третини лінії, що з'єднує пупок і праву верхню передню ость клубової кістки. Під час вдиху який робить хворий, збирають шкірну складку в напрямку до пупка для вільного проникнення пальців углиб черевної порожнини, а на видиху – лікар плавно (протягом кілька видихів) занурює пальці в черевну порожнину. Досягши задньої черевної стінки, пальці лікаря сковзають по ній перпендикулярно до сліпої кишки в напрямку від пупка до правої передньої верхньої ості клубової кістки (пальці перекочуються через «валик» – сліпу кишку).рис 127
При напруженні черевного преса можна долонею та великим пальцем вільної лівої руки надавити біля пупка на передню черевну стінку і продовжити дослідження сліпої кишки пальцями правої руки. Цей прийом використовують для переносу напруги черевної стінки з ділянки сліпої кишки на сусідню ділянку.

Рис. 127 Пальпація сліпої кишки
У нормі сліпа кишка пальпується у вигляді гладкого, м'яко-еластичного, безболісного, злегка буркітливого циліндра, шириною 3-5 см, помірковано пружного і слабко рухливого, з невеликим грушоподібним розширенням донизу.
Сліпа кишка більше, ніж сигмоподібна, піддана різним змінам. Консистенція, об’єм, форма, болісність при пальпації і акустичні феномени (гурчання) сліпої кишки залежать від стану її стінок, а також від кількості і якості вмісту.
При надмірній рухливості її можуть спостерігатися напади раптових болів з явищами часткової або повної непрохідності внаслідок перегинів і заворотів. Зменшення рухливості кишки або повна її нерухомість можуть бути викликані спайками, що виникли після перенесеного запального процесу в цій ділянці.
Болісність і голосне гурчання при пальпації сліпої кишки спостерігаються у випадку в ній запальних процесів і супроводжуються зміною її консистенції. При деяких захворюваннях (туберкульоз, рак) кишка може набувати хрящової консистенції і стає нерівною, горбистою і малорухомою. Об’єм кишки залежить від ступеня наповнення її рідким вмістом і газом. Він збільшується при скупченні калових мас і газів у випадку запорів і зменшується при проносах і спазмі її мускулатури.
Червоподібний відросток сліпої кишки пальпується лише в 10 % випадків, трохи вище або нижче кінцевого відрізка клубової кишки і паралельно йому, у вигляді тоненького безболісного циліндрика товщиною 1-1,5 см, що має гладеньку поверхню, не буркітливого, що не міняє свою консистенцію. При хронічному запальному процесі червоподібний відросток товщає, ущільнюється, стає болісним, малорухомим, і тоді можливість його пальпації зростає. При гострому апендициті прощупати червоподібний відросток не вдається через напругу м'язів передньої черевної стінки.
Пальпація тонкого кишечника. Кінцевий відрізок клубової кишки пальпується у 75-85 % випадків. Це єдиний відділ тонкого кишечника, доступний пальпації в місці переходу його в сліпу кишку завдяки незначній рухливості, відносно поверхневому розташуванню, можливості фіксації до щільної задньої стінки черевної порожнини та кісток таза. Орієнтиром для пальпації є межа між зовнішньою правою та середньою третинами лінії, що з'єднує передні верхні ості клубової кістки, де відрізок клубової кишки має трохи косий напрямок (зсередини назовні і знизу нагору, з малого тазу у великий). При пальпації пальці правої руки, злегка зігнуті в суглобах і складені разом, установлюють паралельно поздовжнику цього відрізка. Під час вдиху, що робить пацієнт, поверхневим рухом пальців нагору до пупка створюють шкірну складку. Під час видиху – занурюють пальці в черевну порожнину, притискають кінцевий відрізок клубової кишки до задньої черевної стінки і зсковзують із його.рис 128
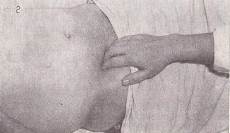
Рис. 128 Пальпація кінцевого відділу клубової кишки
У нормікінцевий відрізок клубової кишки пальпується у вигляді гладенького, щільного, помірно рухливого, безболісного, буркітливого, що змінює консистенцію, циліндрика товщиною з мізинець (приблизно 1-1,5 см) та має перистальтику під рукою.
При спастичному стані клубової кишки він щільний, тонше, ніж у нормі; при ентеритах – болісний, характеризується голосним гурчанням при промацуванні; при атонії або порушенні прохідності збільшується в розмірах, переповняється кишковим вмістом і визначається шум плескоту при пальпації. При запаленні кінцевий відрізок клубової кишки товщає, стає болісним, поверхня його трохи нерівна. При черевному тифі, туберкульозних виразках у кишці поверхня його горбиста.
Пальпація висхідного і низхідного відділу ободової кишки.Висхідна кишка пальпується в початковому відділі ободової кишки, що є безпосереднім продовженням сліпої кишки; низхідна – в кінцевому відділі, що переходить у сигмоподібну кишку. Спочатку пальпують висхідний відділ, потім низхідний. Для збільшення щільності задньої черевної стінки ліву руку підкладають і притискають до відповідної половини поперекової ділянки в напрямку правої руки, що пальпує назустріч, (так звана бімануальна пальпація). Напівзігнуті в суглобах і зімкнуті разом пальці правої руки встановлюють в ділянці правого (для висхідного відділу кишки) або лівого (для низхідного відділу кишки) фланку, по зовнішньому краю прямого м'яза живота, паралельно кишці, у місці її переходу в сліпу (або сигмоподібну) кишку. Під час вдиху, що робить хворий, лікар збирає шкірну складку в напрямку до пупка, на видиху – пальці занурюють у черевну порожнину до задньої черевної стінки, поки не з'явиться відчуття зіткнення з лівою рукою. Потім ковзним рухом пальців правої руки назовні перпендикулярно осі кишки їх перекочують через «валик» – висхідний (або низхідний) відділ ободової кишки. Рис 129
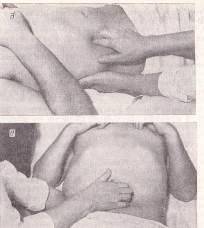
Рис 129 Пальпація висхідного і низхідного відділів ободової кишки
У нормівисхідний і низхідний відділи ободової кишки пальпуються у вигляді гладенького, безболісного, малорухомого циліндра діаметром 2-3 і 5-6 см, помірно щільного або м'яко-еластичного (залежно від наповнення), що іноді гурчить по рукою.
У людей з тонкою і млявою черевною стінкою, часто вдається за допомогою бімануальної пальпації прощупати висхідний і низхідний відділи ободової кишки. Ця можливість зростає при запальних змінах того або іншого відрізка і при розвитку часткової або повної непрохідності нижче розташованих відділів товстого кишечника, оскільки в таких випадках стінки кишки ущільнюються і у них з'являється гурчання та болісність.
Ущільнення, гурчання і болісність спостерігаються при запальних процесах кишечника, а ущільнення, горбистість і мала рухливість – при пухлинних процесах.
Пальпація поперечно-ободової кишки.Поперечно-ободова кишка визначається двома руками обох сторін від серединної лінії живота після визначення нижньої межі шлунка, що служить орієнтиром її розташування, за допомогою білатеральної пальпації. Для цього злегка зігнуті пальці обох рук установлюють із боків білої лінії, паралельно кишці, що досліджується, на 2-3 см нижче великої кривизни шлунка, тобто горизонтально. Потім поверхневим рухом пальців рук під час вдиху хворого збираємо шкірну складку нагору в напрямку до реберних дуг, а під час видиху поступово занурюють пальці в черевну порожнину до зіткнення з її задньою стінкою і сковзають по ній зверху долілиць, наскільки дозволяє величина шкірної складки. При ковзанні пальці однієї або обох рук перекочуються через поперечно-ободову кишку. Якщо кишку не вдається прощупати, то пальпацію повторюють трохи нижче, поступово зміщуючи пальці аж до гіпогастральної ділянки. Рис 130
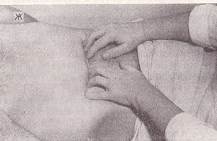
Рис. 130 Пальпація поперечено-ободової кишки
У нормі поперечно-ободова кишка пальпується в 70 % випадків у вигляді безболісного циліндра, товщина його 2-2,5 см, помірної щільності, що легко переміщується нагору та долілиць, не гурчить.
Іноді при пальпації поперечно-ободової кишки чутне гурчання, що свідчить про наявність у ньому газів і рідкого вмісту. При виразковому коліті, туберкульозному ураженні кишки гурчання супроводжується болем малорухомістю її. При спастичному коліті поперечно-ободова кишка визначається у вигляді шнура, а при атонії – у вигляді м'якого циліндра. У випадку значного скупчення газів поперечно-ободова кишка може досягати товщини в 3-4 пальці. Бугристість і деформація поперечно-ободової кишки дає підставу припускати наявність у ній пухлини.
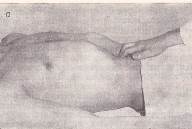
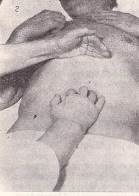
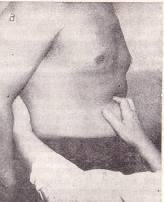
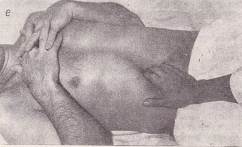
Пальпація шлунка.Велику кривизну шлунка пальпують після попереднього визначення його нижньої межі. Злегка зігнуті пальці правої руки встановлюють вертикально по передній серединній лінії на рівні попередньо знайденої нижньої межі шлунка. Можливо повторити пальпацію великої кривизни, якщо встановити руку зліва від передньої серединної лінії під невеликим кутом до горизонтальної лінії, проведеної через попередньо знайдену нижню межу шлунка. Рис 131 а При пальпації шлунка злегка зігнуті пальці правої руки встановлюють на 2-4 см вище пупка по передній серединній лінії. Шкірну складку збирають нагору до мечоподібного відростка, а після занурення на видиху, досягши хребта, пальці лікаря сковзають зверху долілиць до відчуття «сковзання зі сходинки» – дуплікатура стінки великої кривизни шлунка. Поки пальці перебувають над шлунком, можна відчути гурчання, викликане рухом рідини та газів у шлунку в момент обстеження.
Кращій пальпації шлунка сприяють дихальні екскурсії – хворого просять спокійно і глибоко «дихати животом». На видиху велика кривизна шлунка йде нагору, а пальці роблять рух долілиць і зсковзують із невеликого підняття у вигляді сходинки, утвореної дублікатурой великої кривизни, що відчувається в цей момент як м'який еластичний дугоподібний валик, котрий розташовується з обох сторін від хребта.
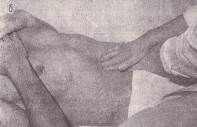
Для знаходження великої кривизни можна застосувати спосіб пальпації «подвійною рукою». З цією метою кінчики пальців лівої руки накладають на кінцеві фаланги правої і роблять ними глибоку ковзну пальпацію.рис 131 б
При пальпації шлунка, крім визначення його локалізації, варто звернути увагу на консистенцію, поверхню і форму, а також на наявність болісності.
а б в
г д е
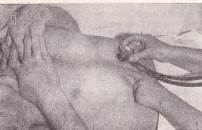
Рис. 131 Пальпація шлунка:
а – великої кривизни звичайним способом; б – способом «подвійної руки»; в – методом пальпаторної аускультації (аускультативної аффрикції); г – перкуторної пальпації (суккусії); д – у вертикальному положенні хворого; е – пальпація воротаря.
У нормі: у здорових людей поверхня шлунка гладенька, велика кривизна шлунка пальпується у вигляді поперечно розташованого валика (у чоловіків на 3-4 см, у жінок на 1-2 см вище пупка) і від colon transversum відрізняється такими ознаками: поперечно-ободова кишка легко огинається пальцями зверху, її можна прощупати по обидва боки хребта, а велику кривизну шлунка тільки ліворуч, велика кривизна розташовується над поперечно-ободовою кишкою.
Крім глибокої ковзної, для визначення нижньої межі шлунка можна використовувати методи пальпаторної аускультації і суккусії (перкуторної пальпації) (рис.131 г).
Метод пальпаторної аускультації: стетоскоп установлюють над ділянкою шлунка. Вказівним пальцем правої руки роблять легкі рухи, що труть, по черевній стінці зверху долілиць у напрямку до пупка. Поки палець перебуває над шлунком, в стетоскопі чутний шурхіт, що зникає або слабшає, коли палець виходить за його межі. Цим простим методом можна встановити положення великої кривизни шлунка, але іноді він дає невірні результати (рис. 131 в).
Метод перкуторної пальпації: ліву руку ульнарним ребром долоні встановлюють на надчеревну ділянку і шляхом тиску відтискують повітря з верхнього відділу шлунка в нижній. Зігнуті пальці правої руки розташовують по мечоподібним відростком і роблять короткі поштовхоподібні удари над ділянкою шлунка в напрямку зверху долілиць, не відриваючи пальці від передньої черевної стінки. При наявності в шлунку рідини з'являється «шум плескоту». Рівень, на якому шум плескоту зникає, визначають як межу великої кривизни шлунка (рис. 131 г).
Розташування нижньої межі шлунка в нормі може мінятися залежно від ступеня наповнення шлунка і кишечника, маси тіла людини, зміни внутрішньочеревного тиску та від інших причин. Діагностичного значення набуває значний зсув нижньої межі шлунка при його розширенні і опущенні.
Стовщення великої кривизни і болісність при пальпації спостерігаються при гастритах, виразковій хворобі. У випадку розвитку пухлини шлунка змінюються його форма і консистенція, поверхня стає горбистою. Це краще виявляється пальпацією шлунка у вертикальному положенні хворого.
Воротар (пілоричного відділу шлунка)пальпується в трикутнику, утвореному реберною дугою, серединною лінією живота і горизонтальною лінією, що проходить на 3-4 см вище пупка в ділянці правого прямого м'яза живота. При пальпації злегка зігнуті пальці правої руки встановлюють паралельно поздовжньої осі пілоричного відділу шлунка по ходу бісектриси прямого кута вищевказаного трикутника. На вдиху хворого поверхневим рухом пальців, що пальпують, утворять шкірну складку нагору. На видиху кінчики пальців правої руки занурюють у глиб живота і ковзним рухом, спрямованим перпендикулярно до поздовжньої осі воротаря зверху долілиць і вправо, перекочують їх через пілоричний відділ шлунка (рис. 131 е).
У нормі воротар пальпується лише в 20-25 % випадків у вигляді тонкого помірно рухливого циліндра, що міняє форму і консистенцію відповідно фазам скорочення і розслаблення його мускулатури («перистальтична гра воротаря»), різної щільності (від щільного до такого, що майже не прощупується), іноді визначається слабке гурчання («мишачий писк» за В.П. Образцовим).
Якщо воротар увесь час залишається щільним, варто думати про спазм або пухлину. При пальпації воротаря можна почути слабке гурчання, обумовлене переміщенням з нього в дванадцятипалу кишку рідини і дрібних пухирців газу внаслідок натиснення. Воротар більше доступний пальпації під час його скорочення (пілороспазм). Це спостерігається при виразковій хворобі шлунка, дванадцятипалої кишки, при підвищеній кислотності шлункового вмісту. При пухлинах воротар щільний, малорухомий, болісний, поверхня його горбиста.
Пальпація підшлункової залози.Зазвичай підшлункову залозу можна пропальпувати тільки при її збільшенні і ущільненні. Пальпацію підшлункової залози проводять натще. Попередньо необхідно пропальпувати велику кривизну шлунка та поперечно-ободову кишку, щоб виключити можливість прийняти їх за підшлункову залозу. Пальці руки, що пальпують, установлюють горизонтально, на 2-3 см вище великої кривизни шлунка. Збирають складку шкіри нагору і на видиху занурюють злегка зігнуті пальці в черевну порожнину. Досягши, протягом кількох видихів, задньої стінки сковзають пальцями зверху долілиць, перекочуючись через «валик» – підшлункову залозу.
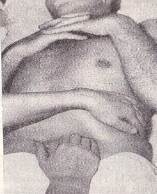
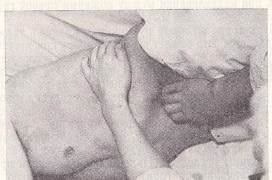
Рис. 132 Пальпація підшлункової залози в положенні хворого на спині і на правому боці.
В нормі підшлункова залоза не пальпується, але іноді її можна пропальпувати у вигляді горизонтально розташованого м'якого, безболісного, не буркітливого, нерухливого циліндра діаметром 1,5-2 см.
При хронічних панкреатитах підшлункова залоза збільшується, ущільнюється, стає болісною і тому легко прощупується. При пухлинах, кістах вона також збільшується, стає горбистою, болісною, часто міняє форму живота, що вже при огляді дає можливість виявити її зміни. Слід зазначити, що легше пальпуються пухлини голівки і хвоста підшлункової залози, чим тіла.
Пальпація печінки, селезінки і жовчного міхура описані у розділі 4.
Перкусія живота
Метод перкусії в дослідженні органів черевної порожнини не має великого значення, як у дослідженні органів грудної клітки.
Мета перкусії живота:
– визначити наявність газу, вільної рідини або щільного утворення в черевній порожнині;
– визначити розміри і розташовані паренхіматозні органи (печінка, селезінка);
– визначення нижньої межі шлунка і оцінка його евакуаторної функції.
Головна мета перкусії живота – визначити причину збільшення живота: наявність газу в кишечнику, вільній рідині або пухлині в черевній порожнині. При здутті живота, пов'язаного з надлишковим газоутворенням (метеоризмом), перкуторно визначається виражений тимпанічний звук; а при скупченні вільної рідини (асциті) звичайно відзначається притуплений або тупий перкуторний звук, причому межі тупості змінюються залежно від положення пацієнта: у положенні лежачи на спині тупий перкуторний звук визначається в бічних відділах, при цьому кишечник «спливає» наверх (зона тимпанічного звуку визначається в ділянці пупка); при повороті хворого на бік в нижніх відділах (місце переміщення рідина) визначається тупий звук, а у відділах, розташованих вище, перкуторний звук стає тимпанічним. Аналогічна зміна перкуторного звуку спостерігається при переході пацієнта з положення стоячи в положення лежачи (дивись вище «перкуторний спосіб визначення асциту»).
Перкусія печінки і селезінки описана в главі «Дослідження гепатобіліарної системи».
Методика визначення нижньої межі шлунка за допомогою перкусії дозволяє діагностувати розширення шлунка або його опущення (гастроптоз). За допомогою перкусії розмежовують межу низького тимпанічного звуку шлунка від ділянки високого тимпанічного звуку кишечника. Кращі результати виходять при безпосередній перкусії одним пальцем за В.П. Образцовим – метод перкуторної пальпації. Він полягає у визначенні положення нижньої межі шлунка по шуму плескоту. Шум плескоту виходить лише при одночасному знаходженні в шлунку газу і рідини. В кожної здорової людини після їжі протягом 4-5 годин в шлунку є рідкий вміст і якась кількість повітря. Якщо за таких умов робити короткі удари по шлунку, виникає звук, називаний шумом плескоту. По цьому звуці можна відрізнити шлунок від розташованих рядом органів.
Методика перкуторної пальпації за Образцовим: лікар ліктьовим краєм лівої кисті надавлює на ділянку мечоподібного відростка, щоб газ, котрий перебував у шлунку, змістився допереду від рідини; потім злегка зігнутими пальцями правої руки наносить короткі поштовхоподібні рухи в надчеревній ділянці, причому пальці, що вдаряють, одночасно роблять ніби загрібаючи рухи зверху усередину і долілиць. В момент удару виникає шум плескоту. Поступово просуваючи пальці з надчеревної ділянки долілиць до припинення шуму плескоту. Знайдена точка зникнення шуму плескоту відповідає нижній межі шлунка.
У здорового чоловіка середньої маси тіла і правильної статури нижня межа визначається на 3-4 см вище пупка по середній лінії, а в жінок – на 1-2 см нижче, ніж у чоловіків.
Положення нижньої межі шлунка міняється і у нормі залежно від ряду факторів (маса тіла, ступінь наповнення шлунка і кишечника, рівень внутрішньочеревного тиску і т.п.). Тому, зміна положення нижньої межі здобуває діагностичне значення лише в тих випадках, коли воно достатньо виражене.
Діагностичне значення перкуторної пальпації за Образцовим:
– зниження нижньої межі шлунка вказує або на розширення шлунка, або на його опущення (гастроптоз);
– визначення шуму плескоту через 7-8 і більше годин після їжі вказує на гіперсекрецію шлунка (гастросукорея) або стеноз воротаря;
– відсутність шуму плескоту через 1-3 години після прийому їжі свідчить про посилення моторної функції шлунка і швидке його спорожнювання;
– визначення шуму плескоту праворуч від передньої серединної лінії живота спостерігається при розширенні передпілоричного відділу (симптом Василенко).
Метод аускультативної перкусії.Лівою рукою ставлять стетоскоп на черевну стінку в ділянці лівого підребер'я на прямий м'яз живота, кінчиком вказівного пальця правої руки наносять легкі уривчасті удари по передній черевній стінці ліворуч від серединної лінії від мечоподібного відростка долілиць. Стетоскопом вислухують перкуторні звуки над шлунком. Межа переходу голосного тимпанічного звуку в глухий відповідає нижній межі шлунка.
Іноді вистукування заміняють легкими штриховими рухами (тертя шкіри) по передньої черевної стінки – аускультативна африкція. У цьому випадку над шлунком вислуховуються шарудливі звуки, які зникають на межі з іншими органами.
Дата добавления: 2016-02-09; просмотров: 5062;
