Глава 2. Почечная колика
Почечная колика (ПК) – это интегральное определение сложного симптомокомплекса (синдрома), развивающегося у пациентов с внезапно наступившей непроходимостью верхних мочевыводящих путей. Болевой синдром – одно из наиболее частых проявлений заболеваний почек и верхних мочевыводящих путей. Причем особое место занимает ПК.
Основным проявлением синдрома ПК является приступообразная сильная боль в поясничной области. Боль часто иррадирует в паховую область, наружные половые органы, соответствующее бедро.
Почечная колика зачастую сопровождается тошнотой, рвотой, вздутием живота, учащенным болезненным мочеиспусканием малыми порциями.
При выраженном болевом синдроме больной не находит такого положения, в котором болевые ощущения стали бы меньше. Это заставляет пациента в прямом смысле метаться, стонать, прыгать. Весьма характерным является положение руки больного на пораженной стороне – ладонь лежит на поясничной области, так что большой палец обращен вниз.
Патогенез
Почечная колика возникает в случае острой непроходимости на любом уровне верхних мочевыводящих путей. Это приводит к избыточному накоплению мочи в лоханке почки и повышению внутрилоханочного давления. Растяжение стенок лоханки почки, богатых нервными окончаниями, вызывает поток импульсов в центральную нервную систему, где они и трансформируются в ощущение сильной боли. Развивающийся спазм чашечек, лоханки и мочеточника в ответ на переполнение их просвета мочой еще больше повышает внутрилоханочное давление, что способствует усилению болевого синдрома. Нарушение гемодинамики в почке при ПК приводит к. ишемии паренхимы почки и ее отеку, что усиливает болевой синдром за счет растяжения фиброзной капсулы.
Когда нарушение оттока мочи из лоханки развивается медленно (постепенное сужение просвета мочеточника), почечная колика не возникает за счет адаптации нервных окончаний в стенке лоханки к растяжению. В этом случае боли могут носить неинтенсивный характер, иногда болевых ощущений вообще не бывает даже при значительном растяжении лоханки.
Приведенный механизм развития ПК подтверждается клиническими наблюдениями – боли в поясничной области прекращаются сразу же после катетеризации лоханки почки и эвакуации избытка накопившейся мочи.
Причины острой обструкции верхних мочевыводящих путей, вызывающих ПК, различны. Наиболее часто ПК вызывает внезапная окклюзия мочеточника конкрементом. Среди 800 наших больных с ПК у 85% причиной ее возникновения были конкременты в мочеточниках, в 6% случаев – обтурация мочеточника сгустками крови при опухолях почек и мочеточников; в 4% – обтурация мочеточника сгустками крови при форникальном кровотечении; в 2% – сдавление мочеточника извне (опухоли, ятрогенные обструкции мочеточников, периуретерит). Только в 3% случаев причину почечной колики установить не удалось, хотя острое нарушение оттока мочи из почки было подтверждено методом УЗИ.
В ответ на остро возникшую окклюзию верхних мочевыводящих путей и повышение внутрилоханочного давления развивается каскад патологических реакций как в мочевой системе, так и в других системах организма, что вызвано связями нервных стволов почки и верхних мочевыводящих путей с нервными сплетениями забрюшинного пространства.
Повышенное давление в лоханке почки из–за общности иннервации чашечно–лоханочной системы почки, самой ткани почки и мочеточника вызывает нарушение гемодинамики почки с развитием ее гипоксии. Это приводит к гипоксии верхних мочевыводящих путей в силу того, что питание лоханки и верхней трети мочеточника осуществляется веточками, отходящими от почечной артерии. Нарушение кровообращения в верхних мочевыводящих путях усиливает нарушения уродинамики. Если в начальном периоде развития почечной колики возникают гиперкинезия и гипертонус стенки лоханки, то по мере усиления гипоксии верхних мочевыводящих путей развиваются ее гипокинезия и гипотония (Ю. А. Пытель, И. И. Золотарев, 1985). Нарушение гемодинамики почки при ПК проявляется венозным стазом и венной почечной индурацией. Венная почечная индурация является причиной развития интерстициального отека, поскольку отток венозной крови из почки резко нарушен. Наряду с нарушением венозного оттока нарушается и лимфатический отток из почки (Ю. А. Пытель, И. И. Золотарев, 1985), что еще больше усиливает отек интерстициальной ткани почки.
Увеличение объема почки в результате венозного стаза и интерстициального отека приводит к сдавлению почечной паренхимы фиброзной капсулой, которая неспособна к большому растяжению.
Таким образом, нарушение гемодинамики почки, вызванное внезапным повышением внутрилоханочного давления, усиливается интерстициальным отеком почки и сдавлением почечной паренхимы фиброзной капсулой.
Повышение внутрилоханочного давления, а затем и внутрипочечного давления при ПК приводит к нарушению всех функций почки.
Почечная колика в случаях единственной почки всегда влечет за собой анурию.
Таким образом, ПК, которая может показаться банальным состоянием из–за ее частоты и кажущейся обратимости вызванных ею процессов в почке, является серьезным патологическим процессом, вызывающим тяжелые расстройства функции почки и таящим в себе опасность развития септических осложнений.
Почечная колика чаще всего кратковременна (1–5 ч), но иногда она длится и несколько суток со светлыми промежутками различной продолжительности.
Анализируя случаи перевязки мочеточника во время гинекологических операций (ятрогенная внезапная обструкция мочеточника), мы отметили, что больные жаловались на боли в поясничной области уже в первые часы после выхода из наркоза. Интенсивные боли продолжались до двух суток, что требовало введения наркотических анальгетиков. Затем из–за наступающего расслабления лоханки и мочеточника выше препятствия давление в лоханке снижалось и болевой синдром уменьшался. Даже при длительно продолжающейся окклюзии верхних мочевыводящих путей при поступлении мочи в лоханку почки не происходит безграничного повышения внутрилоханочного и внутрипочечного давления. Объясняется это наличием ряда механизмов компенсации давления в почке.
Компенсаторными механизмами снижения внутрилоханочного и внутрипочечного давления являются транспорт избытка интерстициальной жидкости через клетчатку почечного синуса в паранефральную и забрюшинную клетчатку (Ю. А. Пытель, И. И. Золотарев, 1985), способность форникального аппарата чашечек реабсорбировать некоторую часть мочи, находящейся в чашечно–лоханочной системе почки.
Форникальный аппарат – это сложное образование, состоящее из уротелия свода чашечки, клетчатки почечного синуса с находящимися в ней крупными венозными сплетениями, лимфатическими и артериальными сосудами, нервными волокнами и мышечного сфинктера форникса.
В ответ на скопление избытка мочи в чашечно–лоханочной системе форникальный аппарат способен на короткое время путем реабсорбции мочи снизить внутрилоханочное давление.
При значительном повышении внутрилоханочного давления из–за продолжающейся окклюзии верхних мочевыводящих путей сначала происходит снижение фильтрации в клубочках до уровня, равного объему реабсорбции мочи в форникальном аппарате.
Если застой мочи в лоханке почки продолжается и давление остается высоким, а компенсаторная функция форникального аппарата становится недостаточной для снижения давления, то включается второй механизм, компенсирующий высокое давление в лоханке почки, но это уже патологическое состояние. Речь идет о возникновении различных лоханочно–почечных рефлюксов – пассивного передвижения мочи из лоханки почки в обратном (антифизиологическом) направлении – в собирательные трубки и канальцы нефронов.
Различают пиелотубулярные, пиелосинусные, пиеловенозные и пиелолимфатические рефлюксы. Благодаря лоханочно–почечным рефлексам почка способна противостоять повышению внутрилоханочного давления, сохраняя функцию нефронов.
А .Я. Пытель еще в 1959 г. показал, что в норме внутрилоханочное давление в почке человека не превышает 20 см вод. ст. Почечная колика возникает при повышении внутрилоханочного давления выше 70 см вод. ст. Сильные боли и рвота появляются у больных при внутрилоханочном давлении 100–150 см вод. ст., при таком же давлении возникают и лоханочно–почечные рефлюксы.
Проникновение мочи из лоханки почки путем рефлюксов в интерстициальную ткань почки и в клетчатку синуса является причиной развития склеротических изменений в тканях, что нарушает крово– и лимфообращение в почке, вызывает гибель нефронов и склерозирование почечных сосочков.
В результате склероза клетчатки почечного синуса нарушается сократительная способность лоханки, теряется тонус чашечек и лоханочно–мочеточникового сегмента. В конечном итоге это приводит к ретенции мочи в лоханке, что способствует камнеобразованию и рецидивированию нефролитиаза.
Один эпизод почечной колики не вызывает патологических изменений, описанных выше, во всей почке благодаря развитию рефлюксов и функции форникальных аппаратов чашечек. Рефлюксы развиваются, по мнению Ю.А, Пытеля и И. И. Золотарева (1985), в одной–двух, максимум в трех чашечках, поэтому и склеротические изменения в почке носят очаговый характер. Многократно повторяющиеся колики приводят к развитию склеротических изменений в сводах всех чашечек, и в дальнейшем их разрыв при острой окклюзии мочеточника уже будет невозможен. В этих случаях возникают благоприятные условия для развития пиелотубулярных рефлюксов, приводящих уже к гибели большого числа нефронов.
Следует отметить, что опасность ПК заключается именно в развитии лоханочно–почечных рефлюксов. Понятно, что по своим последствиям рефлюкс стерильной и инфицированной мочи значительно отличаются друг от друга.
Если мочевая инфильтрация интерстициальной ткани почки и клетчатки почечного синуса стерильной мочой вызывает асептическое воспаление с последующим склерозированием тканей, то инфильтрация инфицированной мочой вызывает инфекционное воспаление и, в частности, острый гнойный пиелонефрит, последствия которого для почки и для самого пациента хорошо известны.
Еще более тяжелые последствия для больного будут иметь пиеловенозные рефлюксы[1]инфицированной мочи. Речь идет о возможном развитии септического шока. В большинстве случаев в основе патогенеза септического шока при остром калькулезном пиелонефрите и лежит пиеловенозный экстравазат инфицированной мочи.
Четкое представление врачом именно этого момента патогенеза почечной колики позволит применить адекватную лечебную тактику при состояниях, сопровождающихся острой обструкцией верхних мочевыводящих путей.
Наблюдая больных с ПК, мы неоднократно отмечали на урограммах признаки различных лоханочно–почечных рефлюксов. Причем особенно часто лоханочно–почечные рефлюксы мы наблюдали на ретроградных уретеропиелограммах, что, с одной стороны, говорит о необходимости осторожного определения показаний для этого исследования, а с другой – ограничения введения в нерасширенную лоханку почки более 5 мл контрастного вещества (рис. 2.1).
Учитывая патогенетические механизмы, сопровождающие ПК, нельзя не согласится со следующим высказыванием Ю. А. Пытеля и И. И. Золотарева (1985): «Мы вправе говорить, что почечная колика – это серьезное страдание, не только проявляющееся мучительными болями, но и таящее в себе возможное развитие ряда серьезных осложнений, представляющих опасность для жизни больного. Только незамедлительное оказание больному с почечной коликой адекватных лечебных мероприятий во многом предотвращает возникновение тяжелых осложнений».
Учитывая то, что ПК чаще всего возникает при нефролитиазе, при дальнейшем изложении материала мы и будем говорить о ПК, вызванной окклюзией мочеточника конкрементами.
Диагностика
Уровень окклюзии мочеточника камнем отражается на иррадиации болей (рис. 2.2).
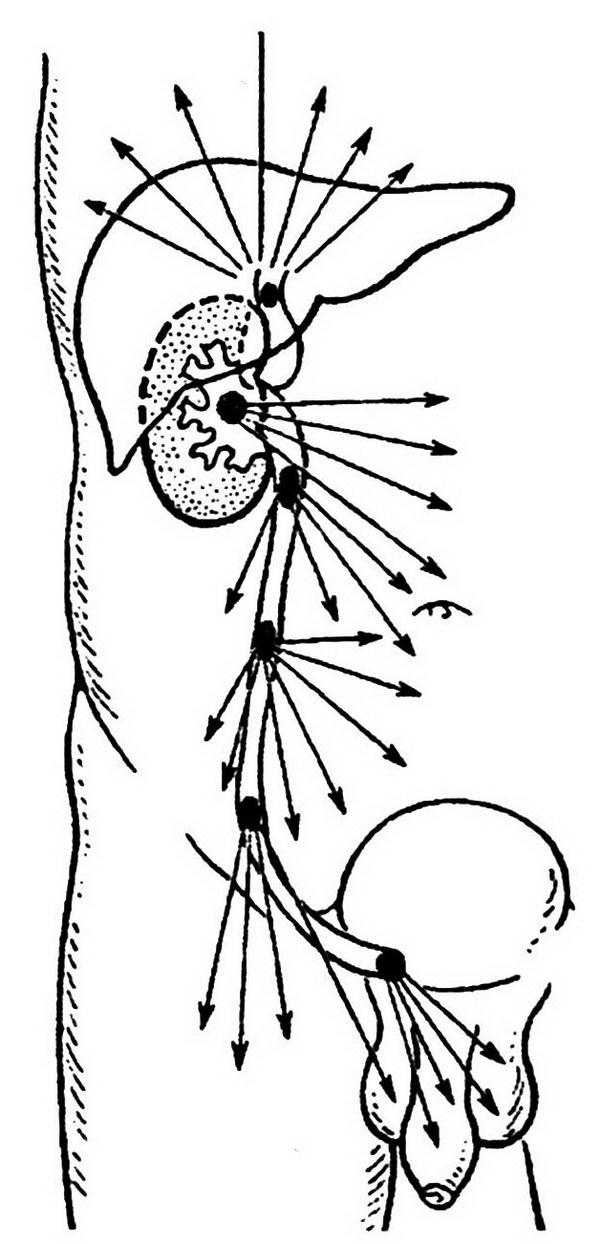
Рис. 2.2. Схема иррадиации болей при желчной, почечной и мочеточниковой коликах
Различная иррадиация болей при ПК вызвана особенностями иннервации почки и мочеточника и анастомозами нервного сплетения почечной ножки с нервными сплетениями органов брюшной полости и забрюшинного пространства.
Все наши больные были госпитализированы, что и позволило провести необходимые обследования и оказать им адекватную помощь. Длительность приступа до поступления в стационар была в среднем 2–5 ч. В наших наблюдениях ПК в 35% случаях сопровождалась рвотой.
Рвота возникала через 10–20 мин после появления болей в поясничной области. При физикальном обследовании отмечена болезненность в соответствующем подреберье и по ходу мочеточника, пальпация была болезненна больше в случаях локализации камня в мочеточнике. Положительный симптом Пастернацкого имел место у всех больных. Симптомы раздражения брюшины были отмечены у 18% больных, что потребовало консультации хирурга при правостороннем процессе. Реакция брюшины при камне мочеточника развивается из–за того, что мочеточник близко прилежит к брюшине на уровне средней и нижней его третей. Поэтому любой патологический процесс в мочеточнике может сопровождаться симптомами раздражения брюшины, парезом кишечника, вздутием живота.
Особенности клинических проявлений правосторонней ПК обусловливают необходимость объективного подтверждения окклюзии верхних мочевыводящих путей. Отсутствием документального подтверждения окклюзии верхних мочевыводящих путей и объясняется часто встречавшаяся ранее ошибочная диагностика острого аппендицита у пациента с правосторонней почечной коликой. Нисколько не умаляя важности значения детального изучения жалоб пациента, анамнеза и результатов пальпации живота, все же в настоящее время необходимо подтверждение окклюзии верхних мочевыводящих путей специальными методами обследования (УЗИ, экскреторной урографией, РРГ).
После физикального обследования выполняются лабораторные исследования крови и мочи.
В общем анализе крови специфических признаков ПК нет. Может иметь место умеренный лейкоцитоз (10–13·109/л), при отсутствии воспаления в почке сдвига формулы белой крови влево не отмечается.
В биохимическом анализе крови необходимо обращать внимание на концентрацию мочевины. Повышение уровня мочевины в крови больного с почечной коликой при хорошо функционирующей второй почке говорит о лоханочно–венозной экстравазации мочи. При таком экстравазате мочи происходит проникновение ее в ток крови, что и вызывает повышение уровня мочевины в крови у больных с почечной коликой. Это требует проведения срочных мероприятий, направленных на восстановление оттока мочи из почки. Обязательно исследуется концентрация креатинина и ионов Са2+для исключения почечной недостаточности и гиперкальциемии.
В анализах мочи при ПК часто выявляется эритроцитурия. Среди наших 800 больных с ПК на момент поступления эритроцитурия была выявлена у 685 человек (85,6±1,2%), у остальных пациентов при поступлении эритроцитурии не было.
Макрогематурия имела место у 90 человек (11,2±1,1%), причем во всех случаях она возникла после появления боли в пояснице (появление гематурии до болевого приступа требует исключения опухоли почки). Лейкоцитурия говорит о присоединении воспалительного процесса. В этих случаях надо выполнить посев мочи для исключения инфекции.
Таким образом, особенности жалоб пациента, анамнез, результаты физикального и лабораторного исследований в большинстве случаев позволяют выявить признаки, позволяющие обоснованно подозревать ПК, предположить ее причину и наметить план последующего специального обследования.
Как уже указывалось выше, диагностика ПК не раскрывает сущности вызвавшего ее заболевания, а лишь указывает на острое нарушение проходимости верхних мочевыводящих путей, которое должно быть подтверждено объективными методами. Причем использование специальных методов обследования в большинстве случаев позволяет диагностировать и заболевание, вызвавшее обструкцию верхних мочевыводящих путей.
Первым методом специального обследования, которое надо применить после проведения физикального и лабораторного исследований является УЗИ почек и мочевого пузыря. УЗИ почек позволяет выявить основной признак нарушенного оттока мочи из лоханки почки – расширение лоханки почки за счет избыточного количества мочи.
В случае мочекаменной болезни при УЗИ иногда можно визуализировать камень в лоханке или в мочеточнике. УЗИ почек и мочевого пузыря позволяет выявить и целый ряд заболеваний, которые могут проявиться почечной коликой, т.е. дает возможность, с одной стороны, подтвердить нарушение оттока мочи из почки, а с другой – уточнить причину, вызвавшую его. Так, УЗИ почек позволяет диагностировать камни лоханки и мочеточника, опухоли паренхимы почки, кистозные поражения почек, уретероцеле, камни, опухоли, дивертикулы мочевого пузыря, доброкачественную гиперплазию простаты.
Таким образом, значение УЗИ при обследовании больных с клиническими признаками ПК является широко доступным и весьма информативным.
После УЗИ выполняется обзорная урография, которая позволяет увидеть тень конкремента в 80–85% случаев ПК, причиной которой является мочекаменная болезнь (МКБ). Если камень на обзорной урограмме виден и его размер не превышает 0,5 см, то ЭУ можно не выполнять. Экскреторная урография проводится после купирования ПК и подготовки больного, с одной стороны, для получения большей информации о мочевыводящих путях, а с другой – на высоте почечной колики контрастное вещество в лоханке может и не накапливаться, поскольку процессы фильтрации в клубочках и реабсорбции в канальцах нефронов при высоком внутрилоханочном давлении резко замедлены.
Если величина камня превышает 0,5 см и вероятность его самостоятельного отхождения сомнительна, то необходимо выполнить сразу экскреторную урографию, что позволит выбрать адекватный метод оказания помощи пациенту. Экскреторная урография должна быть обязательно выполнена в том случае, когда необходимость хирургического лечения пациента очевидна (камни диаметром более 1 см, острый пиелонефрит).
На ЭУ основным признаком ПК на почве камня мочеточника или лоханки является расширение чашечно–лоханочной системы и мочеточника выше места нахождения камня (рис. 2.3).
В процессе обследования больного с клиническими проявлениями почечной колики в 15–20% случаев требуется проведение дифференциальной диагностики целого ряда острых заболеваний органов брюшной полости. Необходимо дифференцировать правостороннюю почечную колику, острый аппендицит, печеночную колику, перфоративную язву желудка или двенадцатиперстной кишки, правосторонний аднексит. Левостороннюю ПК приходится дифференцировать от острого панкреатита, панкреатичесой колики, острой кишечной непроходимости, тромбоза брыжеечных сосудов.
Не вдаваясь в разбор причин схожести клинических проявлений ПК с перечисленными заболеваниями органов брюшной полости, отметим, что в подавляющем большинстве случаев диагностические ошибки происходят из–за отказа от выполнения исследований, объективно подтверждающих обструкцию верхних мочевыводящих путей – ведущего признака ПК.
Здесь надо напомнить, что необходимость в дифференциальной диагностике двух и более заболеваний возникает в том случае, когда эти заболевания могут проявляться похожими клиническими симптомами. Поэтому с учетом дефицита времени в условиях экстренного дежурства уролог должен применить два–три максимально информативных исследования, которые позволят выявить обструкцию верхних мочевыводящих путей или исключить ее.
Применительно к ПК такими исследованиями являются УЗИ почек, ЭУ и хромоцистоскопия (ХЦС). УЗИ среди перечисленных методов обследования играет ведущую роль, так как ХЦС и ЭУ покажут отсутствие функции почки и при окклюзии почечной артерии, что может способствовать диагностической ошибке. Все же этих исследований вполне достаточно, чтобы в условиях экстренного дежурства в ночное время подтвердить или исключить обструкцию верхних мочевыводящих путей и в большинстве случаев МКБ выявить и локализовать конкремент.
Естественно, в рабочее время могут быть использованы и такие высокотехнологичные исследования, как РКТ, многосрезовая спиральная компьтерная томография (МСКТ), МРТ, РРГ, динамическая сцинтиграфия почек, которые позволяют выявить признаки обструкции верхних мочевыводящих путей и установить причину, вызвавшую обтурацию мочеточника или лоханки почки (камни, опухоли, сгустки крови).
Использование МСКТ, МРТ, РРГ, динамической сцинтиграфии почек особенно важно у больных с выраженным болевым синдромом в поясничной области, причиной которого не является обструкция верхних мочевыводящих путей.
Изучая разделы о почечной колике в ранее опубликованных руководствах по неотложной урологии, мы отметили, что в них повторяется указание на то, что причиной почечной колики может быть и острая ишемия почки. Излагая патогенез почечной колики, мы сознательно не упоминаем ишемию почки как причину ПК, поскольку считаем, что ПК является только следствием острой окклюзии верхних мочевыводящих путей. Выраженный болевой синдром, вызванный острой ишемией почки, должен быть отнесен к ишемическим болям. Патогенетически, да и клинически, между болевым синдромом, вызванным острой окклюзией верхних мочевыводящих путей, и болевым синдромом, вызванным острой ишемией почки, знак равенства ставить нельзя.
Выполняя больным раком почки эмболизацию почечной артерии, мы всегда отмечали развитие интенсивного болевого синдрома в поясничной области на стороне эмболизации, но эти боли носили постоянный характер с тенденцией к ослаблению. В случаях острой ишемии почки никогда не отмечается переполнения лоханки мочой. Вот в этих случаях МСКТ и МРТ с контрастным усилением и непрямая изотопная ангиография позволяют уточнить состояние артериального кровотока в почке и выявить ишемическую природу болевого синдрома.
Следовательно, в условиях экстренного дежурства, если уролог исключает у больного с клиническими проявлениями, похожими на ПК, обструкцию верхних мочевыводящих путей, такой пациент должен быть проконсультирован другими специалистами и в первую очередь хирургом. Это позволит исключить острое хирургическое заболевание органов брюшной полости или сосудистую патологию.
Дата добавления: 2016-02-02; просмотров: 2772;
