ПОДГОТОВКА БОЛЬНОГО К ОПЕРАЦИИ
ПОДГОТОВКА СТОМАТОЛОГИЧЕСКИХ И ЧЕЛЮСТНО-ЛИЦЕВЫХ БОЛЬНЫХ К ОПЕРАЦИИ. ПОДГОТОВКА ОПЕРАЦИОННОГО ПОЛЯ И РУК ХИРУРГА
ПОДГОТОВКА БОЛЬНОГО К ОПЕРАЦИИ
Подготовка больного к операции включает:
тщательное собирание анамнеза, внимательное и последовательное обследование больного, установление предоперационного диагноза, осуществление подготовительных мероприятий, способствующих быстрому и эффективному выполнению хирургического вмешательства, а также обеспечивающих заживление раны первичным натяжением и получение стойкого положительного результата хирургического лечения. Подготовку отдельных больных необходимо проводить индивидуально. Особенно важно тщательно продумать план обследования больного, операция у которого будет продолжительной и травматичной.
Обследование всех органов и систем осуществляется по правилам и методикам, применяемым в хирургии.
Анамнез. Сбор анамнеза должен проводиться с учетом уровня интеллектуального развития больного, а также возможностей его речевого аппарата. Беседа с больным должна вестись в обстановке; располагающей к откровенному высказыванию обо всем, что его беспокоит. При этом важно ставить вопросы так, чтобы они вызывали у больного веру в успех предстоящего лечения, и всегда помнить народную мудрость: «То, что говоришь на ветер, падает другому на голову». Особенно это необходимо помнить в разговоре с онкологическим больным, где всякое поспешное и необоснованное суждение способно нанести больному тяжелейшую психическую травму. Если больной не умеет достаточно полно и связно изложить свои жалобы и историю развития заболевания, врач должен помочь ему в этом посредством наводящих и дополнительных вопросов. Собирая анамнез болезни (anamnesis morbi), необходимо выяснить: когда появились первые признаки данного заболевания; кто их заметил (сам больной или окружающие); причиняет ли боль тот процесс или состояние, которое привело больного к врачу; обращался ли больной за помощью ранее; какие проводились исследования, в чем состояло лечение и каков его результат. Следует внимательно ознакомиться с имеющимися у больного справками, выписками из истории болезни, рентгенограммами, данными клинических и патогистологических исследований.
После составления предварительного заключения о давности и характере заболевания врач переходит к направленному уточнению отдельных моментов, исходя из своего предварительного представления о диагнозе. Например, если больной предъявляет жалобы на боль, нужно уточнить ее характер: постоянная, приступообразная, острая или тупая, локализованная или иррадиируюшая (в какую именно область), связанная с приемом пищи, бритьем, умыванием или самостоятельно возникающая и т. д. Уточнение этих данных способствует дифференциальной диагностике между пульпитом, идиопатической невралгией тройничного нерва, наличием опухоли в толще нижней челюсти и т. п.
Если больной жалуется на припухлость в области лица, подчелюстных тканей, языка, неба, дна полости рта и т. д., необходимо выяснить: быстро или медленно увеличивается припухлость; исчезает ли она временами или держится стойко; увеличивается неуклонно или стабилизировалась в своих размерах; вызывает ли боль;
препятствует ли приему пищи. движению языка, глотанию и т. д. Перечисленные сведения помогут врачу дифференцировать злокачественное новообразование от доброкачественного, воспаление от злокачественного новообразования, одонтогенную опухоль от неодонтогенной.
При наличии жалоб на врожденный дефект губы, щеки, десны или неба необходимо выяснить, как протекала беременность у матери (токсикоз беременности, травма и т. д.).
В отношении больных фиброматоэом десен, врожденными несращениями губы или неба, дисплазиями челюстей, гемангиомами и другими пороками развития необходимо провести генеалогическое исследование. Исследованию подлежат родители и сибсы (сестра, брат, двоюродные сестры и братья), дяди, тети, племянники, двоюродные тети и дяди.
Наследственную природу заболевания обычно выявить трудно, т. к. родители бальных внешне, феноти-пичсски обычно оказываются здоровыми, хотя в их организме существует патологический ген. Если передача патологического признака происходит по доминантному признаку, т. е. из поколения в поколение, в таком случае один из родителей больного, а также бабушка или дедушка обязательно страдает тем же заболеванием; если же по рецессивному типу, необходимо исследование сибсов, у которых могут выявиться лишь микропризнаки наследственного заболевания.
Если предстоит операция в полости рта, весьма важно исследовать ее микрофлору и определить чувствительность к антибиотикам.
Если дефект неба или лица возник после рождения, врач выясняет, не было ли у больного язв на половом члене, сыпи по телу (сифилис), бралась ли когда-либо кровь из локтевой вены у ребенка для исследования
(реакция Вассермана), если дефект неба ограничен участком, примыкающим к основанию альвеолярного от ростка необходимо выяснить, не связывает ли больной или по родители возникновение дефекта с воспалением тесны и челюсти (периостит, остеомиелит)
В случае обращения м помощью больного с травмой лица и челюстей нужно выяснить где, когда, при каких обстоятельствах и чем нанесена травма, терял ли больной сознание, была ли рвота, кровотечение из уха, носа, кем и куда доставлен пострадавший, какая ему оказана помощь вводилась ли противостолбнячная сыворотка и т п Записями об указанных сведениях зачастую интересуются впоследствии и следственные органы В случае обращения больного с послеоперационным кровотечением необходимо выяснить, бывали ли раньше аналогичные осложнения после операции, разрезов и случайных повреждений (для исключения геморрагического диатеза и др )
Собирая анамнез жизни (anamnesis vitae), необходимо выяснить условия труда и быта, питания и отдыха, перенесенные заболевания в детском и последующих возрастах (венерические заболевания, туберкулез, ангины и т ц) Такая направленность собирания анамнеза преследует цель определить специфическое у больного заболевание или неспецифическое, сопутствует ли ему какое либо общее заболевание в момент поступления и не будет ли это общее заболевание служить противопоказанием (временным или постоянным) к операции, нужно ли осуществить комплексное лечение сопутствующего и стоматологического заболевания одновременно или в определенной последовательности Важно выяснить вредные привычки больного (курение, злоупотребление алкоголем, употребление наркотиков), состояние здоровья ближайших родственников матери, отца, братьев и сестер (туберкулез, венерические болезни, психозы, выкидыши и мертворожденные у матери, гемофилия, новообразования и т п )
Кроме обычных лабораторных методов обследования больного перед операцией (общий клинический анализ мочи и крови; свертываемость крови, резус-принадлежность и т д), желательно производить исследование витаминного баланса Исследованиями А. Т Руденко (1970) установлено, что еще в дооперационном периоде у подавляющего большинства челюстно-лицевых больных и пострадавших с травмами имеется слабая насыщенность организма аскорбиновой и никотиновой кислотами (при достаточно высокой насыщенности тиамином, рибофлавином и пиридоксином). А через сутки после операции наблюдается резкое падение уровня выделения всех пяти витаминов, причем эта картина для аскорбиновой кислоты и тиамина остается почти неизменной даже к пятнадцатому дню пребывания больных в клинике. В связи с изложенным рекомендуется насыщать организм оперированного больного комплексом витаминов аскорбиновой кислоты — 0 2, никотиновой кислоты — 0015, тиамина, рибофлавина - О 003, пиридоксина - 0 02, фолиевой кислоты - 0001. пантотеновой кислоты — 0005, цианокобаламина - 10 мкг, сахара — 03 Эти витамины рекомендуется назначать больным ежедневно после завтрака
Желательно обеспечивать больных до и после операции 2-3 стаканами настоя шиповника ежедневно еще до операции, заменяя им чай
Объективное обследование челюстно-лицсвой области включает осмотр, пальпацию, зондирование, пункцию, обычную рентгенографию, биопсию, биохимические, микробиологические и другие исследования
Перед осмотром следует усадить больного в стоматологическое кресло или на стул с высокой спинкой, уложив голову на подголовник или прислонив ее к спинке стула При тяжелом общем состоянии больного обследование производится в перевязочной на столе или в палате на кровати
Приступая к обследованию больного, необходимо иметь набор стерильных инструментов-
1) шпатель (для отведения языка при обследовании корня его и глотки, внутренней поверхности десны нижней челюсти, дна полости рта),
2) стоматологическое зеркало (для осмотра зубов и неба), 3) стоматологический — клювовидный пинцет (для определения степени подвижности зубов), 4) зубной зонд - угловой или штыковидный (для зондирования дефектов зубов и определения глубины десневых карманов), ручкой зонда производят перкуссию зубов, 5) тонкий зонд Баумана (из офтальмологического набора) для зондирования протоков слюнных желез, 6) пуговчатый зонд — для зондирования наружных и внутриротовых одонтогенных свищевых ходов, свища верхнечелюстной пазухи, дефектов неба
Приступая к обследованию больного, прежде всего необходимо внимательно выслушать его и осмотреть челюстно-лицевую область Лишь после этого можно приступить к пальпации лица и шеи, осмотру и пальпации полости рта, перкуссии зубов и другим диагностическим приемам.
При осмотре лица необходимо обратить внимание на наличие, характер и степень асимметрии его (границы дефекта или припухлости), характер изменения кожи (цвет, складчатость), наличие свищей, характер отделяемого из них Закончив осмотр, врач переходит к пальпации, чтобы определить степень плотности и эластичности измененных тканей (пастозность, хрящеватость, флюктуация, узуры в костной опухоли, симптом прогибающейся детской пластмассовой игрушки или пергаментного хруста), отношение кожи к подкожной основе, отношение измененного участка мягких тканей к подлежащей кости (спаянность, свободная подвижность, некоторое ограничение подвижности)
Пальпацию лица, подчелюстных областей и шеи следует проводить осторожно, особенно при наличии инфильтрата, наблюдая за выражением лица больного, чтобы определить степень болезненности. Большую диагностическую
Часть I. Подготовка к операции
|

|
Рис. 1. Пальпация поднижнечелюстных лимфоузлов.
Рис 2. Пальпация подбородочных лимфоузлов.
|
|
Рис. 3. Пальпация зачелюстных лимфоузлов
Рис 4 Пальпация шейных лимфоузлов
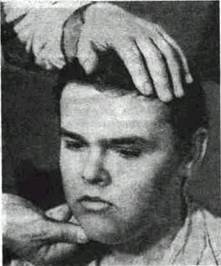
ценность представляют данные пальпации регионарных лимфатических узлов (поднижнечелюстных, подбородочных, надчелюстных, шейных, заушных) Для обследования поднижнечелюстных, подбородочных и зачелюстных лимфатических узлов необходимо слегка наклонить голову больного вниз, чтобы расслабить подкожную мышцу шеи Врач становится справа от больного несколько впереди, положив правую руку на темя больного. В поднижнечелюстной
области узлы ощупываются тремя пальцами (рис 1), а пальпация подбородочных узлов производится указательным пальцем (рис. 2).
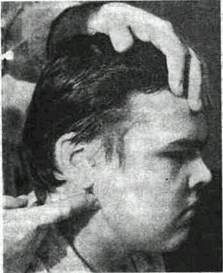
Зачелюстные (ретромандибулярные) узлы пальпируют одним или тремя пальцами между задним краем нижней челюсти и передним краем грудино-ключично-сосцевидной мышцы (рис. 3). Пальпацию боковых шейных узлов производят двумя-тремя пальцами впереди и позади грудино-ключично-сосцевидной мышцы

|
|
Рис 5 Пальпация надключичных лимфоузлов
Рис 6 Постепенное разведение челюстей с помощью пластмассового винта
|
|
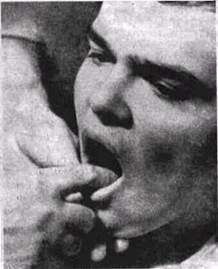
| Рис 7. Бимануальное исследование дна полости |
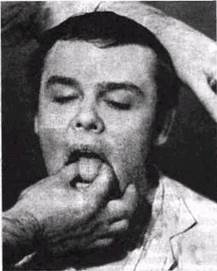
| Рис 8 Прощупывание толщи языка |
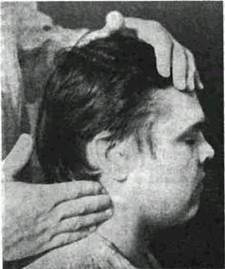
(рис. 4) Для пальпации надключичных узлов врач становится позади больного и прощупывает их тремя пальцами над ключицей (рис 5)
При отсутствии патологических изменений в лимфатических узлах последние не выявляются либо бывают незначительно увеличены, надавливание наних не вызывает боли При остром воспалительном процессе (одонтогенная, стоматогенная или гематогенная инфекция) узлы увеличены, болезненные, спаянные с окружающи
ми тканями (перилимфаденит) и образуют пакеты, малоподвижные или неподвижные Воспаление в узлах и окружающей их клетчатке может перейти в аденофлегмону При хронических воспалениях в полости рта лимфоузлы увеличиваются медленно и постепенно, остаются подвижными и пальпация их не причиняет значительной боли При злокачественных новообразованиях в полости рта и челюстях лимфоузлы быстро поражаются метастазами, они увеличи-
ваются и постепенно становятся все менее подвижными, хотя и безболезненными (пока не присоединится инфекция из полости рта).
В случае первичного поражения сифилисом слизистой оболочки полости рта лимфоузлы увеличены и плотны (склерозированные), а при туберкулезном поражении наблюдается малоболезненный плотный пакет лимфатических узлов.
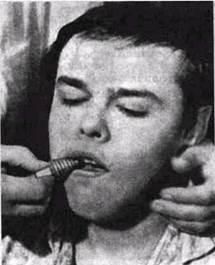
Обследование полости рта начинается с наблюдения за тем, насколько свободно и безболезненно открывает рот больной, не наблюдается ли при этом смещения подбородка в сторону от сагиттальной линии. Если имеется тризм (от греч. trismus - скрип, скрежет; синонимы: судорожное стискивание челюстей, жевательные тиски, тонический спазм жевательной мускулатуры), то обследование полости рта затруднено или невозможно. Чтобы раскрыть рот и осмотреть его, прибегают к спиралевидному роторасширителю из пластмассы АКР-7 (рис. 6) или винтовому расширителю Гейстера. Чтобы эта процедура не причиняла пациенту боли, рекомендуется предварительно провести анальгезирующую премедикацию или регионарную анестезию ветвей тройничного нерва (2% раствором новокаина) на соответствующей стороне (анестезия по Берше). Однако эта анестезия бывает эффективной лишь в ранних стадиях воспаления (первые 7-10 дней). Поэтому раскрывание рта роторасширителем под анестезией на фоне премедикации — более универсальный способ. Техника его довольно проста: между большими коренными зубами верхней и нижней челюсти устанавливают роторасширитель Гейстера и Производят им полуоборот через каждые 1-2 минуты. Если роторасширителя нет, можно между зубами ввести (плашмя) шпатель, обернутый марлей, а затем постепенно пытаться поставить его на ребро.
Обследование полости рта производят при хорошем освещении. При недостаточно полном раскрытии рта, а также при осмотре задней части полости рта рекомендуется пользоваться стоматологическим зеркалом с вмонтированной в него электрической лампочкой либо прибегнуть к лобному рефлектору. Осматривая полость рта, необходимо обратить внимание на окраску (гиперемия, анемия, цианоз, пигментация), блеск (афты, лейкоплакические очаги) и целость (язвы, эрозии, трещины, дефекты, рубцовые стяжения) слизистой оболочки полости рта;
обследовать состояние переходных складок (глубина, наличие естественных складок, рубцовых перетяжек); обратить внимание на состояние мягких тканей за седьмыми зубами (перикоронарит) и выяснить, насколько завершился процесс прорезывания зубов мудрости;
внимательно обследовать зубы и десневые карманы при помощи зубного зонда; выяснить, нет
ли сверхкомплектных или аномально расположенных зубов; записать зубную формулу. Врач должен обратить внимание на характер смыкания зубов.
Обследуя больного с врожденным или приобретенным дефектом неба, необходимо описать локализацию, форму и размер дефекта, а также характер его краев (наличие рубцов), определить степень подвижности мягкого неба, сочетание дефекта неба с несращением десны и губы и т. д.
При подозрении на свищ верхнечелюстной пазухи, возникший после удаления зуба, следует выяснить его связь с верхнечелюстной пазухой или с кистой верхней челюсти. Для этого просят больного надуть щеки (что обычно невозможно при наличии свища верхнечелюстной пазухи). Затем производят зондирование и промывание свища; если имеется связь свищевого хода с верхнечелюстной пазухой, зонд проникает глубоко — до глазницы, а жидкость при промывании будет попадать в полость носа.
При наличии припухлости, дефекта или рубцового стяжения в полости рта нужно прибегнуть к их пальпации.
Если возникло подозрение на наличие воспалительного процесса в поднижнечелюстных слюнных железах и в области дна полости рта, применяют метод бимануального обследования:
одной рукой слегка надавливают на поднижне-челюстную область (в направлении снизу вверх), а указательный палец другой руки помещают в заднем отделе дна полости рта (рис. 7), При этом в области устья протока появляется воспалительный экссудат. Бимануальный метод применяют также при обследовании щек, языка и области перелома нижней челюсти. Обследуя спинку или корень языка (при подозрении на наличие опухоли, инородного тела, инфильтрата), верхушку его захватывают двумя пальцами левой руки, а большим и указательным пальцами правой руки производят ощупывание зоны поражения (рис. 8). Пальпируя язву в полости рта, нужно определить степень плотности ее краев, помня о том, что раковая язва окружена плотным приподнятым инфильтратом, а туберкулезная не имеет его и к тому же резко болезненна при пальпации.
Если заподозрена кистозная полость в челюсти или в окружающих мягких тканях, следует произвести пункцию. Ненагноившееся содержимое одонтогенной кисты прозрачное, янтарного цвета, включает в себя кристаллы холестерина. Последние особенно хорошо видны, если содержимое в шприце рассматривается в проходящем свете. При нагноении содержимого кисты кристаллы холестерина не видны.
Большое значение в практике имеет рентгенография зубов, челюстей, верхнечелюстных пазух, височно-нижнечелюстных суставов, слюн-
ных желез. Применяется также рентгенотомография для уточнения локализации инородных тел и опухолей, протяженности костных изменений при анкилозах и т. д. В зависимости от объекта обследования рентгенография может быть внутриротовой (зубы, камни слюнных протоков и желез) и внеротовой (челюсти, скуловые и носовые кости, височно-нижнечелюстные суставы)
Для получения наиболее полной рентгенологической характеристики очага костных нарушений следует пользоваться ортопантографей, т. е панорамной рентгенотомографией костей лица; это позволяет получить панорамную томографию челюстей с большой толщиной выделенного слоя (от 1 до 1.5 см), дающей характеристику тела и альвеолярных отростков обеих челюстей, обоих зубных рядов, полости носа, гайморовых пазух, височно-нижнечелюстных суставов. Эта методика рентгенографии особенно полезна при обследовании детей, т. к. усиливает лучевую безопасность.
Большую ценность для диагностических целей представляет увеличенная панорамная рентгенография челюстей, особенно при обследовании небольшой детской челюсти. Преимущество ее перед ортопантографией состоит в получении более крупной и четкой рентгенографической характеристики структуры кости, а недостаток — в неизбежном получении представления о более ограниченной зоне кости и зубов, чем на ортопантограмме (охватывающей весь лицевой скелет).
При различного рода деформациях зубочелюстной системы, требующих хирургического вмешательства, необходимо воспользоваться многопроекционной телерентгенографией, т. е. съемкой при большом (более 2 м) расстоянии фокус-пленка и с помощью мощной рентгеновской установки, обеспечивающей очень короткие экспозиции. По полученным телерентгенограммам в трех проекциях врач производит серию антропометрических измерений и на основании их составляет план предстоящей операции по поводу недоразвития или, наоборот, чрезмерного развития верхней или нижней челюсти
Для получения внутриротового рентгеновского снимка небольших размеров пленку вводят в рот больного и просят прижать пленку к десне (мякотью большого пальца) со стороны языка Внеротовой снимок получают, поместив пленку на исследуемую область.
Способность поглощать (задерживать) рентгеновские лучи тканями зубов, периодонта и придаточных пазух различна Благодаря этому интенсивность их теней на рентгенограмме будет различной чем больше они поглощают лучей, тем светлее (на позитиве) будет тень, особенно светлой выглядит тень эмали, содержа
щей много минеральных веществ и потому способной почти полностью поглощать рентгеновские •лучи. По убывающей способности поглощать лучи ткани располагаются в следующем порядке: эмаль — дентин — цемент — кость — пульпа — периодонт — верхнечелюстные пазухи.
Светлые участки и линии, соответствующие пультовой камере и корневым каналам, а также тонкая линия периодонта отчетливо видны на темном фоне твердых тканей зуба и компактной костной пластинки альвеолы. Губчатое вещество челюсти выявляется в виде светлой нежнопетлистой сети с темными промежутками; сеть светлых линий соответствует костным Салочкам На рентгенограмме здоровой челюсти периост не виден: тень его выявляется .лишь при импрегнации солями, что может иметь место при воспалении кости (так называемая периостальная реакция). При изучении рентгенограммы нижней челюсти необходимо обращать внимание на контуры естественных отверстий и каналов подбородочные отверстия проецируются несколько ниже верхушек корней малых коренных зубов в виде небольшой округлой тени. От нее кзади и по направлению к средней части ветви нижней челюсти, где определяется тень отверстия нижней челюсти, располагается тень канала нижней челюсти. На месте давно удаленных зубов может иногда быть участок повышенного склерозирования кости, который на рентгенограмме дает более интенсивную тень, чем нормальная кость. Нижний край нижней челюсти всегда создает более интенсивную тень, чем нормальная кость, за счет утолщенного слоя коркового вещества. На внутриротовой рентгенограмме альвеолярного отростка в области верхних больших коренных зубов следует различать линию контура дна верхнечелюстной пазухи, тень этой полости и границу основания альвеолярного отростка со стороны неба. Если имеет место воспалительный процесс в верхнечелюстной пазухе, тень ее будет более интенсивной, чем симметричной здоровой пазухи. При развитии в верхнечелюстной пазухе злокачественного новообразования контуры ее вскоре оказываются нечеткими и нарушенными вследствие прорастания опухолью кости. При некоторых опухолях и опухолеподобных образованиях костей рекомендуется (М. В. Котельников, 1970) прибегать к тангенциальной («косой») рентгенографии, особенно — при новообразованиях, растущих экзофитно, а также деформирующих кость за счет увеличения ее объема или же, наоборот, разрушающих костную ткань Большое распространение получила панорамная рентгенография зубов и челюстей, которая позволяет значительно сократить дозу ионизирующих излучений, облегчает диагностику пороков развития, деформаций и заболевания зубов, дает информацию о степени включения за-

Рис 9 Укладка при рентгенографии по В С Коваленко
чатка постоянного зуба в полость одонтогенной кисты, помогает в диагностике оссифицированных периостальных наслоении в ранних сроках заболевания, позволяет врачу уточнить степень и характер патологических изменении в под-подбородочном отделе нижней челюсти (В Б Богдашевская, 1974)
Значительные трудности представляет рентгенографическое выявление небольших мягких камней в протоке или паренхиме поднижнечелюстных слюнных желез из-за наложения их тени на тень челюсти. Если есть подозрение на камень в протоке поднижнечелюстной слюнной железы, мы рекомендуем применять метод, разработанный в нашей клинике (В С Коваленко, 1964)- голову больного, уложенного на стол лицом вниз или усаженного в кресле, укладывают таким образом, чтобы выделялся угол нижней челюсти на больной стороне, рентгеновская пленка вводится в рот и прижимается зубами, а луч направляется перпендикулярно к пленке под угол нижней челюсти (рис 9) Такая укладка исключает наложение тени камня на зубы и челюсти, поэтому камень, расположенный в протоке или паренхиме поднижнечелюстной слюнной железы, виден на снимке достаточно четко
Для установления характера патологического процесса в слюнных железах применяется также сиалография, позволяющая судить об изменениях в паренхиме и протоках
В последнее время для целей сиалографии применяются водные растворы трийодированных органических соединений (визотраст 76%, уротраст 75%, верографин 76%, урографин 76% и др) Они малотоксичны, достаточно рентгенконтрастны, обладают высокой резорбционной способностью (в силу чего не задерживаются в железе даже при значительном нарушении ее функции) Однако они очень быстро выводятся из железы, что затрудняет получение качественных сиалограмм с использованием обычной ме-
тодики сиалографии, описанной выше Сущность сиалографии водорастворимыми рентгенконтрастными веществами, разработанной И Я Бабичем (1984), заключается во введении в железу лишь анатомически обусловленного количества рентгенконтрастного вещества под контролируемым давлением с одновременным проведением поэтапной рентгенографии Для этого автором используются мягкие полиэтиленовые катетеры с заостренным концом, а также устройство, позволяющее вводить в железу рентгенконтрастные вещества под физиологически допустимым давлением
Методика вводят катетер в выводной проток слюнной железы, подготавливают устройство для сиалографии к работе, больного укладывают для проведения рентгеновских снимков, устройство для сиалографии подключают к катетеру и создают давление в пределах 180-200 мм рт ст Через 15 секунд с момента начала по дачи в железу рентгенконтрастного вещества производят первый рентгеновский снимок (в фазе заполнения только протоков железы), после чего меняют кассету и производят второй рентгеновский снимок (через 45 секунд с момента начала подачи рентгенконтрастного вещества в железу или через 30 секунд после первого снимка, т с в фазе заполнения паренхимы железы) После второго рентгеновского снимка катетер извлекают из протока На втором рентгеновском снимке определяется заполнение паренхимы железы (разумеется, если она не была разрушена тем или иным патологическим процессом) Кассету меняют вновь и через две минуты после удаления катетера из протока производят третий рентгеновский снимок (фаза резорбции и опорожнения), позволяющий судить о функциональной способности исследуемой железы, ибо в норме в данный промежуток времени водорастворимое рентгенконтрастное вещество резорбируется и выводится из железы Если же функция железы резко нарушена, то и в этом случае оно определяется на рентгенограмме даже через 15-20 минут
Сиалографическая картина в целом аналогична получаемой при применении масляных рентгенконтрастных веществ, однако описанная методика сиалографии позволяет ввести в железу лишь необходимое количество рентгенконтрастного вещества без опасности вредного влияния его на железу и дает возможность судить не только о состоянии протоков и паренхимы железы, но и о их функциональной способности Быстрое выведение водорастворимых рентгенконтрастных веществ из железы позволяет применять их при патологических процессах, приводящих к резкому нарушению функции слюноотделения.
В настоящее время в челюстно-лицевой хирургии используются еще и стереорентгенография (Ю Д. Гершуни, 1991), компьютерная томография (О Hounsfield, I Ambrose, 1972, A Cormack, 1979; В И Самойлов, 1985 и др), контактная термография (И Худояров, М Е Мухина, 1974), дистанционная инфракрасная термография.
Находит положительную оценку также непрямая лимфография, однако, в сопоставлении ее данных с гистологическими показателями.
Касаясь особенностей обследования челюст-но-лицевых больных детского возраста, необходимо подчеркнуть особую важность выяснения эпидемиологического анамнеза; не было ли у матери и других ее детей аллергических и наследственных заболеваний; не болела ли мать на III-IV месяцах беременности; родился ли ребенок в срок или недоношенным; были ли у матери признаки токсикоза первой половины беременности (когда формируются зачатки временных зубов). При осмотре ребенка следует помнить, что общее тяжелое состояние ребенка часто не соответствует скудным местным проявлениям болезни, что подъем температуры тела может быть нс только при воспалительных процессах, но и росте некоторых злокачественных опухолей (саркома Юинга, ряд форм ретикулярных сарком), а гиперемия и инфильтрация кожи - при всех, как правило, стадиях флегмоноэного процесса.
При некоторых заболеваниях детей патогно-моничным является выражение лица по типу fades Hyppocratica (при агональном состоянии);
лицо скрофулодермозное или аденоидное; типичное лицо при болезни Лангдона, Дауна, гипо- и атиреозе.
Исследуя органы дыхания ребенка, нужно учитывать возрастную норму дыхательных экскурсий в 1 минуту (у новорожденного 40-60, в возрасте 1-2 лет - 30-35, 3 года 25-30, старше 7 лет - 20-18), а также то, что в любом возрасте у здорового ребенка на одно дыхание приходится 3.5-4 удара пульса; так, у новорожденных пульс равен 140-120, в возрасте 4-6 лет - 105-95, старше 6 лет — 90-80 ударов в 1 минуту. Повышение температуры тела ребенка на 1 градус влечет за собой учащение пульса на 15-20 ударов в минуту. Артериальное максимальное давление у новорожденных равно 80±30, минимальное 4б±15 мм рт. ст., а у годовалых соответственно 9б±30 и б6±25 мм рт. ст.
Что касается показателей крови, то следует учитывать, что у детей лейкопения встречается при воспалениях реже, чем у взрослых. В последние годы приобретает особо важное значение выявление у больных аллергического состояния для планомерного установления показателей специфической гипосенсибилизации. Для этого используют кожно-аллергические пробы (на тот или иной аллерген), а также лабораторные методы: реакцию лейкоцитолиза, тест бласттрансформации малых лейкоцитов, реакцию пассивной гемагглютинации и др. Для диагностики пищевой аллергии на основе пищевого дневника используют лейкопенический индекс Видаля-Вогана и тромбоцитопенический тест, т. к. кожные пробы при пищевой аллергии
имеют меньшее диагностическое значение.
Рентгенографию зубов и челюстей у детей следует производить на пленках самого высокого качества, что позволяет сократить период воздействия рентгеновскими лучами Снимки внеротовые нужно производить с большого фокусного расстояния (не менее 1 м) с использованием усиливающих экранов с высокой разрешающей способностью (УДФМ, СБ, Perlux); это способствует резкому уменьшению дозы облучения. В момент рентгенографии нужно тщательно следить за тем, чтобы поле облучения было строго ограничено диафрагмами, т. е. не превышало размеров очага, интересующего врача. Диафрагмирование поля на дентальных аппаратах осуществляется фильтрами, вложенными в основание тубуса-локализатора. На стационарных рентгеновских аппаратах диафрагмирование осуществляется оптическими центраторами с раздвижными створками диафрагм.
Из новых методов рентгенодиагностики заболеваний у детей следует назвать телерентгенографию (панорамную томографию), электрорентгенографию, рентгенокинематографию, кт-трастированную артрографию височно-нижнечелюстных суставов; подробное описание их имеется в специальной литературе по рентгенологии.
При обследовании стоматологических больных необходимо помнить о возможности наличия у них симптомов СПИДа, проявляющихся с большей или меньшей частотой в полости рта, на лице, шее. По данным отечественной и мировой литературы они могут выражаться в следующем (Л. М. Цепов, 1990):
1. Лимфоаденопатия в области головы и шеи (встречается почти у половины больных СПИДом).
2. Грибковые поражения слизистой оболочки полости рта (СОПР) — «беспричинный» кандидоз, встречаемый у 75—90% больных.
3. Бактериальные поражения СОПР (гингивит, пародонтит, изъязвление различных участков слизистой оболочки губ).
4. Вирусные инфекции (простой, опоясывающий, рецидивирующий герпес), отличающиеся медленным течением, поражающие кожу лица, слизистую оболочку полости рта, носа, зону Клейна.
5. «Волосатая» лейкоплакия с образованием по краям языка вертикальных уплотнений беловатого цвета.
6. Опухолевые поражения (саркома Калоши -у почти 50% больных СПИДом — особенно в области неба; рак языка, саркома, лимфома Беркита нижней челюсти, эпидсрмоидная карцинома).
7. Опухали и другие заболевания слюнных желез, паралич мышц лица, синдром Стивенса-Джонсона.
8. Эзофагиты
9. Остроконечные кондиломы СОПР.
10 Петехии на СОПР.
11. «Географический язык».
12. Эксфолиативный хейлит.
13. Другие поражения СОПР невыясненной этиологии (различные стоматиты, ксеростомия, гингивиты, хейлиты при отсутствии причины, способной объяснить причину болезни).
При наличии одного, а тем более нескольких из перечисленных признаков СПИДа необходимо направить больного на общий анализ крови, а лаборанта попросить (по телефону, запиской) послать часть крови на анализ для выявления ВИЧ в специальной лаборатории.
В последние годы в челюстно-лицевой хирургии успешно используется метод кристаллографического исследования слюны для дифференциальной диагностики ряда заболеваний (А. Н. Лихота, 1989).
Метод этого исследования, предложенный в МОНИКИ (Мороз Л. А. и совет , 1981), состоит в следующем после трехразового полоскания полости рта изотоническим раствором натрия хлорида берут смешанную или чистую слюну. Чистую слюну получают путем катетеризации выводных протоков больших слюнных желез при помощи полиэтиленовых катетеров К 2 мл смешанной или чистой слюны при постоянном встряхивании добавляют 10 мл 2% спиртового раствора СиС1д Полученную смесь оставляют в стеклянном стаканчике в обычных условиях при комнатной температуре на 15 минут, затем фильтруют через обеззоленные фильтры, а образовавшийся фильтрат переливают в чашку Петри, которую помещают в термостат (при 37 °С). Выращивание кристаллов происходит при постоянной влажности, создаваемой динамической системой СаО*бН2О в течение 5-6 ч. Для контроля в термостат помещают чашку Петри с 10 мл 2% спиртового раствора хлорной меди. Образовавшийся в чаше Петри кристаллографический рисунок изучают макро- и микроскопически (при увеличении в 37 и 60 раз). Макроскопически определяют количество кристаллообразующихся центров и характер рисунка, а микроскопически - форму кристаллов и ее изменение.
В смешанной слюне здоровых людей появляются кристаллы игольчатой или цилиндрической форм, собранные преимущественно в виде 2-5 пучков, исходящих из центров кристаллизации; кристаллы имеют правильную геометрическую форму; пучки их густые в центре, по мере разветвления они истончаются и прерываются;
число этих центров составляет, в среднем, 25 (колебания в пределах от 4 до 47).
У больных острыми серозными одонтоген-ными лимфаденитами число центров кристаллизации смешанной слюны увеличивается в 4-5 раз. Центры, как правило, мелкие, лучи тонкие в виде коротких пучков. Между лучами появляются единичные септированные кристаллы (находящиеся в стадии распада). При гнойных
одонтогенных лимфаденитах число септирован-ных кристаллов увеличено, располагаются они как на концевых участках лучей, так и между ними; чем тяжелее протекает заболевание, тем чаще такие кристаллы встречаются; такая же картина наблюдается и у больных одонтогенными абсцессами.
Кристаллографический рисунок больных одонтогенными- флегмонами отличается большим числом центров (обычно мелких) кристаллизации (их число увеличивается в 6-7 раз по сравнению с нормой); размеры их уменьшаются прямо пропорционально числу. Септированные кристаллы располагаются между центральными и периферическими лучами, местами прерывающимися. В кристаллограммах появляются толстые лучи, покрытые налетом темно-зеленого цвета и имеющие вид «колосьев пшеницы». Микроскопически эти участки представляют собой конгломерат густых пучков кристаллов, расположенных параллельно. Чем тяжелее протекает острый одонтогенный воспалительный процесс в мягких тканях, тем больше число центров кристаллизации, септированных форм кристаллов; распавшихся и толстых лучей не наблюдается.
После успешного хирургического лечения кристаллографический рисунок смешанной слюны нормализуется. Если кристаллограмма у больных в процессе лечения не изменяется, это указывает на неэффективность проводимой терапии.
При сиалоаденитах, особенно у больных острой формой течения процесса, отмечаются такие же изменения в кристаллограммах смешанной слюны, как и при вышеупомянутых острых воспалительных процессах. По мере выздоровления кристаллографический рисунок чистой слюны возвращается к норме.
Существует необходимость изучения еще и секреторной функции слюнных желез, клеточного состава секрета, его физико-химических свойств как ведущих методов дифференциальной диагностики различных заболеваний слюнных желез и прилежащих тканей (О. В. Ры-балов,1987).
Заканчивая описание особенностей обследования больных с заболеваниями челюстно-лицевой области, необходимо особо подчеркнуть важность ведения точной документации не только путем записи в истории болезни, но и посредством зарисовок, фотографирования лица в различных проекциях, изготовления гипсовых или парафиновых масок и т. д. Наличие этих документов и объектов позволяет врачу и больному правильно оценить эффективность проведенного лечения. Следует помнить, что «любая запись в амбулаторной карте или истории болезни всегда может превратиться в судебно-медицинский документ, который в случае кон-
фликта между больным или его родственниками и лечебным учреждением должен помочь подтвердить или опровергнуть доводы одной из сторон» (Н. И. Краковский и Ю. И. Грицман, 1959); практика полностью подтверждает справедливость этого утверждения.
Ортопедические мероприятия при подготовке больного к операции весьма разнообразны и осуществляются каждый раз по индивидуальному плану применительно к данному заболеванию. Например, если больной готовится к операции по поводу дефекта неба (ураностафило-пластика), необходимо заблаговременно изготовить, откорригировать и дать больному «обносить» (на протяжении 2-3 дней) защитную небную пластинку из пластмассы. При подготовке больного к остеопластике без применения ос-теосинтеза изготавливается шина М. М. Ванкевич или проверяется исправность внеротового накостного аппарата (В. Ф. Рудько и соавт.). Если предстоит устранение дефекта тканей щеки с помощью филатовского стебля, необходимо помнить о длительном разведении челюстей в послеоперационном периоде с целью предупреждения рубцовой контрактуры: для этого изготавливается из пластмассы межчелюстная шина-распорка с отверстием для приема пищи. В порядке подготовки к пластическому восстановлению тканей подбородка и нижней губы изготавливается пластмассовая шина-протез с формирующей плоскостью. После операции по поводу анкилоза нижней челюсти и микрогении (остеотомия, артропластика) иногда длительное время необходимо осуществлять вытяжение нижней челюсти вперед. Для этого в предоперационном периоде изготавливают гипсовую шапочку с вмонтированным в нее стержнем; до операции больной ее обнашивает, а после оперативного вмешательства шапочку закрепляют циркулярной гипсовой повязкой через лоб и затылочные бугры.
Психотерапевтическая подготовка является строго обязательной и состоит в том, что врач объясняет характер тактильных ощущений и призывает больного нс воспринимать их во время операции как болевые. Врач просит в случае появления боли спокойно об этом сигнализировать (например, поднятием руки), не делая резких движений головой или туловищем. Полезно объяснить опасность таких порывистых движений. Врач должен заверить больного, что будут предприняты все меры к тому, чтобы операция была безболезненной и предельно кратковременной.
Подготовка больного к наркозу осуществляется анестезиологом по общим правилам. Анестезиолог должен учитывать возможность проведения интубационного наркоза при данном виде заболевания: если интубация невозможна через рот или нос (анкилоз или контрактура нижней
челюсти, опухоль корня языка, синехии в полости носа и т. п.), необходимо предусмотреть в плане операции трахеотомию как подготовительное мероприятие для интубационного наркоза через трахеостому. Предоперационная медикаментозная и психотерапевтическая седатив-ная подготовка в целях предупреждения психоэмоционального стресса, «операционной болезни» (Рэне Лериш) и для достижения потенцирования (усиления) местной анестезии описана в гл. III.
В условиях распространяющегося СПИДа, роста осложнений после широкого применения медикаментозной терапии, а такие значительного ее удорожания, важное место занимает лечение низкими уровнями физических факторов, и, прежде всего, лазерным излучением. Оно не вызывает явных морфологических изменений и положительно влияет на метаболизм и жизнедеятельность биотканей. По аналогии с иглорефлексотерапией, при воздействии лазером раздражение рецепторов и определенных рецепторных зон кожи (зон Захарьина-Геда) приводит к возникновению целенаправленных рефлекторных реакций. Используя описанную закономерность, в нашей клинике разработана (И. Ю. Гарляускайте, 1991) и успешно применяется методика подготовки к операциям в челюстно-лицевой области больных хронической ишемической болезнью сердца.
Методика: в течение 4-5 дней, предшествующих операции, воздействуют светом гелий-неонового лазера на четыре зоны: на участок предстоящего хирургического вмешательства в челюстно-лицевой области и на три зоны Захарьина-Геда — в области грудины, проекции на кожу верхушки сердца и межлопаточную область, по три минуты на каждую зону. Критерием эффективности этой подготовки служат показатели электрокардиографического, реографического, теплометри-ческого исследований, анализ сердечного ритма.
Лазерная терапия, как метод предоперационной подготовки больных с хирургическими заболеваниями челюстно-лицевой области с сопутствующей ишемической болезнью сердца, оказывает положительное влияние на трофику миокарда, уменьшая выраженность его ишемии и способствуя нормализации нарушенного сердечного ритма. Она также значительно уменьшает патологические вегетативные влияния на синусовый узел сердца в ходе хирургического вмешательства и в период реабилитации.
Важным резервом улучшения результатов плановых операций является снижение частоты послеоперационных гнойно-воспалительных осложнений местного характера. Этому способствует использование оптимальных доз излучения гелий-неонового лазера в предоперационном периоде для повышения биологической активности тканевых элементов кожного покрова в области предполагаемого операционного разре-
за. Поэтому в нашей клинике разработана и успешно применяется (В. А. Маланчук, И. Ю. Гарляускайте, 1991) методика с кратковременной ишемией тканей, подвергающихся облучению:
после определения участка предстоящего хирургического вмешательства осуществляется пальцевое пережатое на боковой поверхности шеи с соответствующей стороны приводящего артериального сосуда — наружной сонной артерии. Затем воздействуют на зону ишемии пучком лазерного света (плотность мощности облучения 0.6-0.8 мВт/см2, экспозиция 3-5 мин). Такое однократное облучение проводят в течение 4-5 дней. За счет уменьшения дозы поглощенного кровью излучения достигается увеличение глубины проникновения лучей и, соответственно, повышение интенсивности подготовки тканей к операции.
Дата добавления: 2015-12-08; просмотров: 1102;
