Лечение. Лечение врождённых диафрагмальных грыж оперативное
Лечение врождённых диафрагмальных грыж оперативное. Исключение составляют бессимптомно протекающие небольшие грыжи, локализующиеся справа, когда содержимым бывает часть печени. Срочность лечения зависит от выраженности симптомов дыхательной недостаточности и сердечно-сосудистых расстройств.
Обычно при ложных диафрагмально-плевральных или истинных больших грыжах респираторные и сердечно-сосудистые нарушения настолько выражены, что необходима довольно длительная предоперационная подготовка, заключающаяся в декомпрессии желудка катетером, назотрахеальной интубации, переводе ребёнка на ИВЛ с Созданием положительного давления на выдохе, которое должно быть ^минимальным — не более 20 см вод.ст., в противном случае может развиться пневмоторакс. Устраняют метаболические расстройства. |Йнфузионная и лекарственная терапия должна быть направлена на улучшение реологических свойств крови и восстановление гомеостаза. При этом очень важно применять лекарственные средства, снижающие давление в малом круге кровообращения (допамин). Следу-[^гг подчеркнуть, что дети с подобными расстройствами очень плохо Переносят транспортировку, поэтому указанную терапию следует начинать в родильном доме и продолжать в специальных машинах. Только после улучшения гомеостаза, устранения сердечно-сосудистых расстройств и гипоксии ребёнка можно оперировать.
Принцип оперативного вмешательства заключается в низведении |органов в брюшную полость, ушивании дефекта диафрагмы при ложных диафрагмальных грыжах и пластики диафрагмы при истинных !)Ррыжах. Иногда при аплазии диафрагмальных мышц и наличии толь-jjlro плеврального листка используют пластический материал. Опера-|*ию можно выполнить как через брюшную, так и через грудную полость, но чрезвычайно важно, чтобы в послеоперационном периоде ■lie было значительного внутрибрюшного давления, поэтому во вре-'Мя операции проводят декомпрессию ЖКТ. В послеоперационном периоде осуществляют довольно длительную ИВЛ до улучшения показателей гемодинамики и гомеостаза.
Результаты операции связаны в основном с тяжестью состояния больного при поступлении и степенью недоразвития лёгкого. Кроме того, большое значение имеет качество транспортировки и подготовки новорождённого к операции. При тяжёлых сердечно-сосудистых и респираторных нарушениях детей доставляют в клинику в пер-
вые сутки после рождения, и прогноз более чем в 50% случаев неблагоприятный.
При грыжах пищеводного отверстия диафрагмы срочность операции зависит от выраженности клинических проявлений и эффективности консервативного лечения. При параэзофагеальных грыжах на фоне отсутствия явных клинических симптомов операцию можно выполнить и по достижении ребёнком ясельного возраста. У детей с желудочно-пищеводным рефлюксом при отсутствии улучшения после консервативного лечения в течение 2-3 нед показано хирургическое лечение. В настоящее время эти вмешательства выполняют при лапароскопии.
4.9.2. Травматические диафрагмальные грыжи
У детей травматические диафрагмальные грыжи встречают крайне редко. Причиной бывают или тяжёлые транспортные повреждения, или падение с высоты. Эти грыжи, как правило, ложные. Механизм разрыва — сочетание резкого напряжения диафрагмы и значительного повышения внутрибрюшного давления. При повреждении таза во время падения в результате противоудара также возможен разрыв диафрагмы. Обычно разрыв диафрагмы у детей сочетается с ушибом живота, грудной стенки, сотрясением головного мозга.
Клиническая картина и диагностика
Клинические проявления связаны с шоком и дыхательной недостаточностью. При этом отмечают затруднённое дыхание, смещение органов грудной полости в здоровую сторону. Только в отдельных случаях разрыв диафрагмы протекает легко и выявляется при присоединении болей в животе, одышки при физической нагрузке, особенно после еды, явлений непроходимости кишечника. Перкуторные и аускультативные изменения со стороны грудной клетки аналогичны изменениям при врождённых диафрагмально-плевральных грыжах.
Окончательно поставить диагноз позволяет рентгенологическое исследование. При этом на рентгенограмме выявляют участки просветления и затенения, особенно в нижних отделах лёгочного поля. Патогномоничным признаком служит нарушение правильности и подвижности пограничной линии диафрагмы. Возможна изменчивость рентгенологической картины за счёт смещения в широких пре
делах нефиксированных органов брюшной полости. При затруднениях диагностики показано рентгенологическое исследование ЖКТ с контрастным веществом (рис. 4-48).
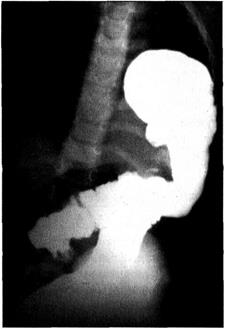
Рис. 4-48. Травматическая левосторонняя диафрагмальная грыжа. Ирриго-графия с контрастным веществом. Петля толстой кишки расположена в левой плевральной полости.
Лечение
Лечение хирургическое.
4.9.3. Паралич и парез диафрагмы
Паралич диафрагмы характеризуется её высоким стоянием и отсутствием дыхательных движений. В отличие от грыжи, нет грыжевых ворот и мешка. Мышечно-связочный компонент на всём протяжении сохранён (особенно в ранние сроки заболевания, пока ещё не наступила атрофия).
Паралич диафрагмы у новорождённых обычно возникает при родовой травме в результате повреждения шейных спинальных корешков, относящихся к диафрагмальному нерву. Подобная изолированная родовая травма возникает редко, чаще повреждаются все корешки плечевого сплетения с развитием паралича верхней конечности, при этом в процесс иногда вовлекается и диафрагмальный нерв.
Приблизительно у 5% новорождённых, перенёсших неонатальную травму, выявляют парез диафрагмы разной степени выраженности, в большинстве случаев сочетающийся с параличом Эрба. У грудных детей и детей старшего возраста парез диафрагмы возникает в результате повреждения диафрагмального нерва при операции, во время пункции подключичных вен или вследствие вовлечения нерва в воспалительный процесс при эмпиемах различного происхождения и опухолевых поражениях.
Клиническая картина и диагностика
Наиболее тяжёлая клиническая картина развивается при параличе диафрагмы у новорождённых: выражена дыхательная недостаточность с одышкой и цианозом, дыхание нередко аритмичное, с втяже-нием уступчивых мест грудной клетки, границы сердца смещены в здоровую сторону, на стороне поражения дыхание прослушивается хуже. У большинства детей обнаруживают симптомы сердечно-сосудистых расстройств.
Диагноз можно поставить при УЗИ и рентгенологическом исследовании. Характерно высокое стояние купола диафрагмы, его контур имеет чёткую полусферическую форму, органы средостения смещены в здоровую сторону (рис. 4-49). Синхронные дыхательные движения диафрагмы отсутствуют, чаще она бывает неподвижной, но возможны и парадоксальные движения.
Дифференциальная диагностика
Дифференциальную диагностику проводят в основном с истинной диафрагмальной грыжей, когда выявляют гипоплазию всего купола диафрагмы, или с опухолями. В отличие от пареза диафрагмы, при релаксации купол диафрагмы стоит значительно выше (вплоть до купола плевральной полости), причём его контур определяется значительно хуже (он очень тонкий). Для дифференциации с опухо
лью применяют обычно многоосевую рентгеноскопию, при которой более чётко выявляют контуры опухоли; если состояние больного позволяет, выполняют диагностический пневмоперитонеум.
Лечение
Лечение зависит от тяжести состояния, выраженности гипоксии и респираторных нарушений. Обычно начинают с консервативной терапии, направленной на поддержание сердечной деятельности и адекватной лёгочной вентиляции. Помимо постоянной оксигенации периодически проводят дыхание с повышенным сопротивлением на выдохе. При отсутствии эффекта подключают вспомогательное или искусственное дыхание. При отсутствии эффекта через 2—3 нед выполняют хирургическое лечение, заключающееся в проведении торакоскопии и наложении матрацных швов таким образом, чтобы произошло уплощение купола диафрагмы. При этом нужно помнить, что в швы не должны попасть диафрагмальный нерв или его основные ветви, так как в отдалённые сроки возможно восстановление функций диафрагмы.
Результаты операции во многом зависят от степени повреждения ЦНС и выраженности присоединившихся воспалительных изменений в лёгких. Обычно после операции состояние детей быстро начинает улучшаться.
4.10. Опухоли и кисты средостения
Опухоли и кисты средостения у детей имеют в основном дизонто-генетическое происхождение (90%). Нельзя исключить возможность возникновения подобных опухолей и кист у детей после рождения и даже у взрослых, так как процессы регенерации и самообновления тканей продолжаются в организме в течение всей жизни человека, хотя интенсивность их с возрастом уменьшается.
Классификация
Все первичные опухоли средостения, исходя из гистогенеза, следует разделять на гомопластические (возникающие из тканей собственно средостения) и гетеропластические (образующиеся из клеток, дистопированных в средостение).
Схематически можно изобразить наиболее частую локализацию образований средостения в зависимости от происхождения и морфологического состава опухоли или кисты (рис. 4-50).
Опухоли средостения целесообразно разделять на зрелые и незрелые, а уже затем, в зависимости от клинического течения, на доброкачественные и злокачественные.
• К группе зрелых первичных опухолей и кист средостения следует отнести новообразования, состоящие из дифференцированных клеток и достигающие довольно высокой степени структурного и функционального развития. Как правило, эти опухоли бывают доброкачественными, обладают медленным ростом и не метастазируют. У детей почти не бывает их злокачественной трансформации. Зрелые новообразования составляют основную группу опухолей и кист средостения у детей.
• К группе незрелых отнесены опухоли с незрелыми малодифферен-цированными клетками. Они могут достигать в относительно короткий срок больших размеров и рано метастазировать.
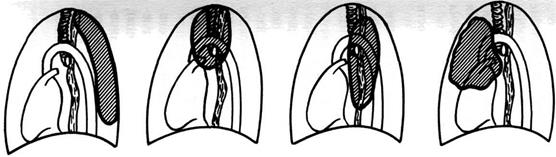
| Нейрогенные опухоли | Бронхогенные опухоли | Дупликационные кисты | Сосудистые образования (гемолимфангиомы, лимфангиомы) |

264 ❖ Хирургические болезни детского возраста ❖ Раздел И
Дата добавления: 2015-09-07; просмотров: 1073;
