Клиническая картина и диагностика
& При лёгкой форме заболевания рот у ребёнка полуоткрыт, но он Ьгожет спрятать язык. В более тяжёлых случаях ребёнок не может закрыть рот, происходит постоянное слюнотечение, слизистая оболочка языка высыхает, атрофируется, становится «лаковой», покрывается трещинами, кровоточит. В случае присоединения инфекции появляются местные воспалительные явления, повышается температура тела, состояние ребёнка ухудшается.
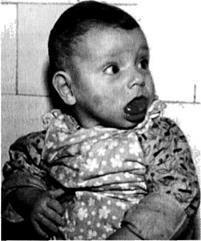
Рис. 3-9. Вид ребёнка с макроглоссией.
Лечение
Оперативное лечение заключается в клиновидной резекции поражённого сегмента языка с применением П-образных швов. При лимфангиомах и гемангиомах показано комбинированное лечение (частичное иссечение, склерозирование, эмболизация питающих ге-мангиому сосудов, гормонотерапия).
3.1.9. Ранула
Ранула — кистозная опухоль, расположенная в подъязычной области в толще мышц дна полости рта. Название это дано из-за сходства опухоли с раздувающимся глоточным пузырём у некоторых видов лягушек (лат. гапа — лягушка).
Опухоль исходит из подъязычной слюнной железы, открывающейся на нижней поверхности языка. Значительно реже ранула берёт начало из аномально расположенных отростков подъязычной железы. Возникновение опухоли большинство авторов связывают с хроническим воспалением железы и сужением выводного протока, что ведёт к задержке секрета и развитию ретенционной кисты. Железа при этом постепенно атрофируется. Некоторые авторы считают ранулу кистозной эмбриональной опухолью.
Клиническая картина и диагностика
Ранула — тонкостенная киста, покрытая слизистой оболочкой полости рта, через которую просвечивает жидкость, что придаёт ей синеватый оттенок. Киста обычно располагается справа или слева от уздечки языка, значительно реже встречают двустороннее поражение. Содержимое кисты — бесцветная жидкость, по виду напоминающая белок куриного яйца (рис. 3-10).
Пальпация опухоли безболезненна, характерна флюктуация. Размеры ранулы различны. Ранула небольших размеров не причиняет ребёнку особых неприятностей. По мере увеличения киста приподнимает язык, выпячивает его наружу, мешает сосать и глотать. Ранула больших размеров может затруднять дыхание.
Дифференциальную диагностику проводят с гемангиомой и лим-фангиомой дна полости рта, реже — с липомой и дермоидной кистой.
Существует дифференциально-диагностический приём, позволяющий отличить лимфангиому от ранулы: при надавливании на подбородочную область при лимфангиоме опухолевидное образование в подъязычной области увеличивается за счёт перемещения жидкого
содержимого. Гемангиома, в отличие от ранулы, имеет синюшно-багровый цвет, сопровождается расширением сосудов и обладает склонностью к быстрому росту. При надавливании гемангиома уплощается. Липома — более плотная опухоль беловато-жёлтого цвета. Дермоид-ная киста чаще бывает расположена по срединной линии, имеет чёткие границы и содержит беловатую крошковидную массу.
Лечение
Устранить ранулу можно только оперативным путём. Предпочтительно вылущивание кисты после разреза слизистой оболочки полости рта. В тех случаях, когда полностью удалить кисту невозможно, иссекают её переднюю стенку, а полость кисты смазывают спиртовым раствором йода.
В случае, когда состояние ребёнка (чаще новорождённого) не позволяет выполнить радикальную операцию, возможна пункция кисты.
Сроки операции зависят от размеров кисты. При затруднении глотания или дыхания оперативное вмешательство проводят сразу после установления диагноза, в том числе и грудным детям. В послеоперационном периоде назначают туалет полости рта.
3.2. Пороки развития
мозгового скелета и позвоночника
3.2.1. Черепно-мозговая грыжа
Черепно-мозговая грыжа — довольно редкий порок развития (встречают у 1 из 4000—8000 новорождённых), при котором через дефекты в костях черепа пролабируют оболочки головного мозга, а иногда и его вещество. Возникновение черепно-мозговых грыж связывают с нарушением развития черепа и мозга на ранних стадиях эмбрионального периода, когда происходят закладка мозговой пластинки и замыкание её в мозговую трубку. Среди причин, вызывающих черепно-мозговые грыжи, отмечают инфекционные и другие заболевания беременной. Большое значение придают наследственности.
Черепно-мозговые грыжи делят на передние, сагиттальные (свода черепа), задние и грыжи основания черепа (базилярные). Преимущественно встречают передние грыжи, локализующиеся в местах
эмбриональных щелей — у корня носа, внутреннего края глазницы. Задние мозговые грыжи бывают расположены в области затылочного отверстия (выше или ниже его). При базилярных, наиболее редких формах грыж, дефект локализуется в области передней или средней черепной ямки, грыжевое содержимое выступает в полость носа или ротовую полость (рис. 3-11).
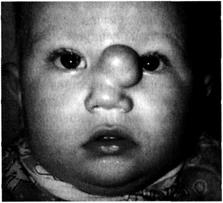
Рис. 3-11. Вид ребёнка с передней черепно-мозговой грыжей.
Менингоцеле — форма грыжи, при которой содержимое грыжевого мешка включает только оболочки мозга (мягкую и паутинную) и ликвор. Твёрдая мозговая оболочка и мозговое вещество остаются ин-тактными. Твёрдая мозговая оболочка, не принимая участия в образовании грыжевого выпячивания, прикрепляется к краям дефекта кости со стороны полости черепа.
Энцефалоцеле — истинная черепно-мозговая грыжа. Содержимое грыжевого мешка — мозговые оболочки и ткань головного мозга.
Энцефалоцистоцеле — наиболее тяжёлая форма. Содержимое грыжевого мешка — мозговое вещество с частью расширенного желудочка мозга.
Достаточно часто наблюдают отшнуровавшиеся мозговые грыжи. Это наиболее благоприятная форма, когда сообщения с полостью черепа нет. В тяжёлых случаях мозговые грыжи сопровождаются мик-Ро- и гидроцефалией.
Следует помнить, что нередко при указанных пороках развития головного мозга у детей формируется мальформация Арнольда-Кияри — хроническое сдавление и смещение структур мозжечка и
ствола головного мозга в большое затылочное отверстие и ниже с нарушением кровообращения в вертебробазилярном бассейне и циркуляции ликвора, преимущественно в краниовертебральной области.
Клиническая картина и диагностика
Черепно-мозговые грыжи имеют разнообразную форму и величину, что обусловливает вариабельность клинической картины. При осмотре ребёнка выявляют опухолевидное образование, чаще расположенное в области переносицы, у внутреннего угла глаза, реже — в затылочной области. Кожа над опухолью не изменена, пальпация безболезненна. При передних грыжах обращает на себя внимание истинный гипертелоризм (широко расставленные глазные яблоки). Консистенция грыжевого выпячивания мягкая, эластическая. При беспокойстве ребёнка образование становится более напряжённым, иногда удаётся определить флюктуацию, что свидетельствует о сообщении с полостью черепа. Значительно реже пальпируются края костного дефекта черепа.
При передних черепно-мозговых грыжах на первый план выступают деформации лицевого скелета, уплощение переносицы, гипертелоризм, косоглазие. Задние мозговые грыжи, при которых головной мозг страдает сильнее, часто сопровождаются микроцефалией и умственной отсталостью.
Симптомы со стороны ЦНС могут отсутствовать, но чаще, если они слабо выражены (особенно у новорождённых), их трудно выявить. В более старшем возрасте у детей обнаруживают поражения черепных нервов, асимметрию сухожильных рефлексов, клонусы стоп, патологические рефлексы; иногда выявляют парезы конечностей, эпилептические припадки.
Диагноз черепно-мозговой грыжи подтверждают обнаружением костного дефекта при рентгенографии костей черепа.
УЗИ головного мозга позволяет выявить структурные аномалии, наличие и степень внутричерепной гипертензии, форму мозговой грыжи. В сложных случаях показана КТ или магнитно-резонансная томография (МРТ).
Дифференциальную диагностику передних черепно-мозговых грыж проводят главным образом с дермоидными кистами, иногда расположенными у внутреннего угла глаза. В отличие от мозговых грыж, дермоидные кисты обычно бывают небольшими (редко более 1—1,5 см), плотной консистенции. Причиной диагностической ошибки может
jfTiaea 3 -0- Пороки развития и заболевания лица, мозгового Ф 127
||ргать узурация костной пластинки, выявляемая при рентгенографическом исследовании, принимаемая за дефект кости при мозговой |рыже. Реже черепно-мозговую грыжу приходится дифференцировать рдапомой, гемангиомой и лимфангиомой. При опухолевидных образованиях мягких тканей никогда не бывает костного дефекта и пуль-рщии, характерных для черепно-мозговой грыжи. ш Базилярные черепно-мозговые грыжи необходимо дифференцировать с фиброангиомами и тератомами. Последние чаще бывают ор-рцоидными, состоящими из узлов различной плотности и величины, сопровождаются положительной реакцией Абелева-Татаринова рыявление а-фетопротеина).
Ш Отличить мозговую грыжу, расположенную в полости носа, от по-рипа позволяют следующие симптомы: своеобразная деформация ррсового скелета в виде широкой переносицы, выбухание одной из второй носа. Носовая перегородка резко смещена в противоположную сторону. Цвет грыжи голубоватый, в отличие от серого цвета порта носа. Грыжи, как правило, односторонние, имеют широкое основание. При пункции грыжевого образования в пунктате обнаруживают ликвор.
Дата добавления: 2015-09-07; просмотров: 1257;
