Пути и факторы передачи ВБИ
В большинстве случаев ВБИ наблюдаются различные пути и факторы передачи возбудителей болезни.
По данным В.П. Венцеля (1990), в хирургических клиниках среди механизмов передачи микроорганизмов, которые вызывает послеоперационные инфекции, на первом месте контактный (прямой или непрямой) путь передачи инфекции руками хирургов, на втором — воздушно-капельный путь перенесения микроорганизмов в операционную рану.
В результате эпидемиологических исследований установлено, что стафилококковые инфекции в хирургических стационарах передаются воздушно-капельным (аэрогенным) и контактно-бытовым (белье, медицинские инструменты, некоторые медикаментозные препараты) путями. Так, в хирургических отделениях г. Грозного выделяли 1877—2094 бактерии с 1 м3 воздуха помещений, в том числе 71 —72 колонии St. aureus (в операционных — 19 колоний St. aureus, главным образом, госпитальных штаммов). Причем максимальные колебания бактериального загрязнения воздуха наблюдались с 7.00 до 11.00, т. е. во время уборки помещений, перестилания постелей, проведения манипуляций. С предметов и рук персонала (хирургов) в 14—27% проб, а перед операцией в 4—6% проб выделяли стафилококки.
В родильных домах или отделениях возбудителей инфекции выделяли с пищевых продуктов, растворов, грудного молока женщин, болеющих гнойным или серозным маститом.
Сальмонеллы обнаруживали на игрушках, кроватях, пеленальных столах, постельном белье, руках больных и медицинского персонала, а также в пробах пыли и воздуха из вентиляционных каналов.
Синегнойная палочка, протей, клебсиеллы, энтеробактерии способны размножаться в водных растворах. Их высевали из смывов умывальников, ванн, предметов ухода за больными, находились они и на полотенцах. Установлено, что возбудители инфекции лучше и дольше сохраняются на предметах с шеро-, ховатой поверхностью.
В последнее время, как считает В.И. Покровский (1992), одновременно с традиционными (воздушно-капельный, контактно-бытовой, фекально-ораль-ный) все большее значение приобретает артифициальный механизм передачи. В странах СНГ он играет значительно большую роль, чем в других странах мира. Инвазивные вмешательства при нарушении режима стерилизации, низком уровне профессиональной грамотности медицинского персонала, дефиците одноразовых шприцев, систем одноразового использования для внутривенных вливаний, гемодиализа и пр., по данным ВОЗ и отечественных исследований, не обоснованы. Имеется в виду настоящая агрессия медицинских диагностических и лечебных инвазивных процедур.
Профилактика ВБИ, как и других инфекционных заболеваний, осуществляется путем организации и проведения комплекса мероприятий (рис. 124), направленных на источник инфекции, механизм его передачи и восприимчивый организм.
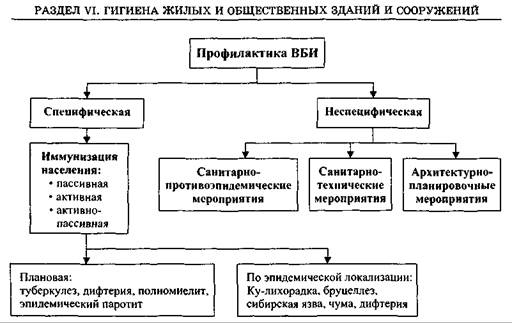
Рис. 124. Схема профилактики ВБИ
Санитарно-противоэпидемические мероприятия в больницах проводятся в соответствии с:
• приказом МЗ № 59 "Об усовершенствовании мероприятий по профилактике внутрибольничных инфекций в родильных домах (акушерских стационарах)" от 10.02.2003 г.;
• приказом МЗ № 288 "Об утверждении Инструкции о санитарно-проти-воэпидемическом режиме больниц и порядке осуществления органами и учреждениями санитарно-эпидемиологической службы государственного санитарного надзора за санитарным состоянием лечебно-профилактических учреждений" от 23.03.1976 г.;
• приказом МЗ № 720 "Об улучшении медицинской помощи больным с гнойными хирургическими заболеваниями и усилении мероприятий по борьбе с внутрибольничной инфекцией" от 31.07.1978 г.;
• приказом МЗ № 770 "О введении в действие ОСТ 42-21-2-85 "Стерилизация и дезинфекция изделий медицинского назначения. Методы, средства, режимы" от 10.06.1986 г.
Санитарно-противоэпидемическиемероприятия, направленные на источник инфекции, осуществляются путем своевременного выявления, изоляции и адекватного лечения больных, а также выявления и санации бациллоносителей.
Существуют следующие пути разрыва механизма передачи инфекции: обеззараживание; обработка и дезинфекция рук медперсонала; обеззараживание воздуха в помещениях; стерилизация, дезинфекция.
Резистентность организма повышают посредством организации рационального питания, создания оптимального микроклимата и воздухообмена, адекват-
ГИГИЕНА ЛЕЧЕБНО-ПРОФИЛАКТИЧЕСКИХ УЧРЕЖДЕНИЙ
ной медикаментозной и физиотерапии, специфической профилактики гнойно-септических осложнений за счет введения стафилококкового анатоксина (до операции) и гамма-глобулина (после операции).
Мероприятия, направленные на источник инфекции, — выявление, изоляция и санация больных. Вопрос очень сложный. К сожалению, современное состояние медицинской науки не позволяет полностью устранить возможность возникновения ВБИ. В настоящее время в детских больницах количество коек не дает возможности разместить детей по этиологическим признакам болезни. Например, понос инфекционного происхождения может возникать в результате попадания в организм шигелл (свыше 40 типов) и сальмонелл (несколько сотен вариантов). Кроме того, у детей понос может быть вызван разными типами патогенной кишечной палочки, стафилококками. О какой изоляции здесь можно говорить?!
Сверхсложным также является вопрос борьбы с носителями. В настоящее время лечебные учреждения не имеют эффективных методов ликвидации стафилококкового бациллоносительства, отсутствуют методы своевременного распознавания здоровых бациллоносителей, нет возможности госпитализировать здоровых бациллоносителей. А это становится причиной занесения инфекции в больницу. К этому следует также добавить, что часто врачи, медицинские сестры, у которых болезни протекают с маловыраженной симптоматикой (насморк, ангина, кожные процессы, гнойный отит, незначительный понос), продолжают работать и становятся источником инфекции.
Для выявления носительства среди медицинского персонала проводятся профилактические медицинские обследования персонала в соответствии с приказом МЗ Украины № 280 от 23.07.2002 г. "Об организации проведения обязательных профилактических медицинских осмотров работников отдельных профессий, производств и организаций, деятельность которых связана с обслуживанием населения и может привести к распространению инфекционных болезней".
Разрыва механизма передачи возбудителей ВБИ в условиях больницы достигают посредством соблюдения санитарно-противоэпидемического режима, в том числе проведения дезинфекции и стерилизации с применением химических и физических методов обработки в соответствии с приказами МЗ Украины. Стерилизации подлежат изделия, соприкасающиеся с раневой поверхностью, контактирующие с кровью, инъекционными препаратами, и отдельные виды медицинских инструментов, которыми манипулируют на слизистых оболочках и которые могут их повредить.
Дезинфекции подлежат: помещения (палаты, коридоры, процедурная и др.); инвентарь (тазы для использованного перевязочного материала, эмалированные лотки, резиновые коврики); санитарно-технические установки (раковины, ванны, унитазы); выделения больного (мокрота, моча, кал).
Архитектурно-планировочные мероприятияпредусматривают решение следующих вопросов:
1 ) месторасположение больницы в плане населенного пункта;
2) выбор земельного участка под строительство больницы;
3) система застройки больницы;
РАЗДЕЛ VI. ГИГИЕНА ЖИЛЫХ И ОБЩЕСТВЕННЫХ ЗДАНИЙ И СООРУЖЕНИЙ
4)функциональное зонирование территории;
5) внутренняя планировка и оборудование основных подразделений больницы. Месторасположение больницы обычно определено генеральным планом и
проектом детальной планировки населенного пункта, которые должны учитывать перспективу развития лечебно-профилактических учреждений в населенном пункте. В отдельных случаях может возникнуть необходимость в выборе участка для больницы, если ее строительство не предусмотрено генеральным планом или при его отсутствии.
Проблема выбора земельного участка под застройку больницы непроста. При этом следует учитывать комплекс социально-экономических, медицинских, демографических, экологических и других показателей.
Существуют различные подходы к решению обозначенной проблемы. Одни специалисты считают, что больницы необходимо максимально приблизить к населению и строить в центре города или микрорайона. Другие же считают, что они должны быть за пределами больших городов в районах зеленых массивов, где микроклимат способствует выздоровлению. Это дает возможность выбрать достаточный по размеру, с живописным пейзажем участок. Но при этом вдвое, а иногда и больше, повышается стоимость их строительства и эксплуатации. Поэтому перспективным является расположение их в селитебной зоне, но как можно далее от промышленных объектов и автомагистралей, вблизи лесопарковой зоны.
В Украине, согласно санитарному законодательству, больницы следует
строить в селитебной, зеленой или пригородной зонах в соответствии с утверж
денным генеральным планом и проектами детальной планировки населенного
пункта с учетом функционального зонирования. *.
Специализированные больницы или комплексы на 1000 коек и более для длительного пребывания больных, а также стационары с особым режимом такой же мощности (психиатрические, туберкулезные и др.) следует выносить в пригородную зону или на окраины районов, по мере возможности — в зеленые массивы, соблюдая разрывы от селитебной зоны не менее 1000 м. При оборудовании этих стационаров в пригородной зоне природные условия становятся дополнительным лечебным фактором.
При расположении лечебных учреждений и родильных домов в селитебной зоне населенного пункта лечебные и палатные корпуса необходимо строить не ближе чем за 30 м от красной линии и за 30—50 м от жилых домов, в зависимости от этажности здания.
Дата добавления: 2015-09-02; просмотров: 2692;
