Диуретики 3 страница
1. Диспептические расстройства. Снижение аппетита (анорексия), тошнота, рвота, изредка диарея — относятся к числу наиболее ранних проявлений интоксикации гликозидами. Их возникновение, как правило, не связано с “раздражением” гликозидами слизистой оболочки желудка или кишечника, а имеет преимущественно центральное происхождение (стимуляция сердечными гликозидами продолговатого мозга).
2. Неврологические расстройства заключаются в появлении быстрой утомляемости, головокружений, выраженной сонливости или, наоборот, бессонницы, ночных кошмаров, беспокойства и, наконец, спутанного сознания, психоза и делирия.
Характерны нарушения зрения, в частности, появление вокруг предметов ореолов желтого или желто-зеленоватого цветов (ксантоксия), особенно при взгляде на источник света, снижение остроты зрения, восприятие предметов в уменьшенном или увеличенном виде.
3. Кардиальные расстройства — это наиболее тяжелые и опасные проявления гликозидной интоксикации. В половине случаев они могут предшествовать диспептическим и неврологическим нарушениям. Чаще всего встречаются следующие нарушения ритма и проводимости:
- желудочковая экстрасистолия (ЖЭ), в том числе наиболее характерная для гликозидной интоксикации ЖЭ по типу бигеминии и тригеминии;
- желудочковая тахикардия (ЖТ), в том числе полиморфная ЖТ по типу “пируэт”;
- фибрилляция желудочков (ФЖ);
- пароксизмальная наджелудочковая тахикардия, нередко в сочетании с АВ-блокадой I и II степени;
- непароксизмальные наджелудочковые тахикардии;
- АВ-блокада I–III степени;
- выраженная брадикардия, в том числе синусовая брадикардия, СА-блокады, остановка СА-узла с замещающими ритмами из АВ-соединения или желудочка;
- фибрилляция или трепетание предсердий (редко).
Чаще всего из перечисленных нарушений ритма и проводимости встречаются непароксизмальная наджелудочковая тахикардия и желудочковые аритмии (около 70% больных с гликозидной интоксикацией). Механизмы возникновения, диагностические критерии и лечение этих и других аритмий подробно описаны в главе 3.
Следует помнить, что в некоторых случаях гликозидная интоксикация поначалу может проявляться только усугублением признаков сердечной недостаточности, снижением массы тела, гинекомастией и неврологическими расстройствами.
Изменения ЭКГ при лечении сердечными гликозидами достаточно характерны. Помимо перечисленных нарушений ритма и проводимости, которые возникают на фоне гликозидной интоксикации, при применении гликозидов нередко можно обнаружить корытообразное смещение сегмента RS–Т ниже изолинии с формированием сглаженного, двухфазного (–+) или отрицательного зубца Т, а также некоторое укорочение интервала Q–Т (рис. 2.50).
 Запомните
Корытообразное смещение сегмента RS–Т, сглаженный, двухфазный (–+) или отрицательный зубец Т, а также укорочение интервала Q–Т, возникающие на фоне приема сердечных гликозидов, строго говоря, не являются признаками гликозидной интоксикации, а отражают лишь насыщение препаратом. Диагноз гликозидной интоксикации ставится только на основании клинических ее признаков, включая перечисленные выше нарушения ритма и проводимости, а описанные изменения ЭКГ должны лишь настораживать врача в отношении повышенного риска возникновения интоксикации сердечными гликозидами. Запомните
Корытообразное смещение сегмента RS–Т, сглаженный, двухфазный (–+) или отрицательный зубец Т, а также укорочение интервала Q–Т, возникающие на фоне приема сердечных гликозидов, строго говоря, не являются признаками гликозидной интоксикации, а отражают лишь насыщение препаратом. Диагноз гликозидной интоксикации ставится только на основании клинических ее признаков, включая перечисленные выше нарушения ритма и проводимости, а описанные изменения ЭКГ должны лишь настораживать врача в отношении повышенного риска возникновения интоксикации сердечными гликозидами.
|
| Рис. 2.50. ЭКГ при насыщении сердечными гликозидами | 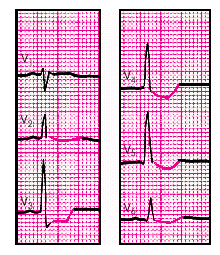
|
Лечение гликозидной интоксикации всегда начинается с отмены сердечных гликозидов. В легких случаях иногда этого бывает достаточно для купирования минимальных клинических проявлений интоксикации: единичных ЖЭ, АВ-блокады I степени, легких диспептических расстройств и т.п.
При наличии гипокалиемии назначаются препараты калия:
· внутривенно капельно: 200 мл 2% раствора калия хлорида + 200 мл 5% раствора глюкозы + 1–4 ЕД инсулина;
· внутрь: 10% раствор калия хлорида по 1 столовой ложке 3–4 раза в день.
Следует помнить, что при наличии АВ-блокады II степени препараты калия не применяются (риск возникновения АВ-блокады III степени).
Для лечения аритмий применяют:
· Дифенин, который в отличие от других антиаритмических ЛС улучшает АВ-проводимость. Препарат вводят внутривенно струйно медленно в дозе 100 мг каждые 10 мин вплоть до купирования аритмии или появления побочных эффектов самого дифенина (головокружение, возбуждение, повышение температуры тела, затрудненное дыхание). После купирования аритмии внутрь назначают поддерживающие дозы препарата (400–600 мг в сутки).
· Лидокаин — внутривенно болюсом (100 мг) каждые 3–5 мин вплоть до купирования аритмии с последующим внутривенным капельным введением препарата со скоростью 1–2 мг/мин. Лидокаин особенно эффективен при желудочковых аритмиях.
· b-адреноблокаторы применяют при наджелудочковой экстрасистолии, а также при наджелудочковой пароксизмальной тахикардии. Анаприлин (обзидан, индерал) вводят внутривенно струйно медленно в дозе от 1,0 до 5,0 мг (1–5 мл 10% раствора) или внутрь по 10–20 мг 4 раза в сутки. При наличии АВ-блокады b-адреноблокаторы не применяют (риск усугубления нарушений АВ-проводимости).
Для лечения АВ-блокад используют:
· атропин (1 мл 0,1% раствора внутривенно или подкожно);
· при отсутствии эффекта производят временную электрокардиостимуляцию сердца (подробнее — см. главу 3).
В тяжелых случаях гликозидной интоксикации для связывания сердечных гликозидов, циркулирующих в крови, применяют специфические фрагменты антител к дигоксину — Fab fragments. Через 20–40 мин после внутривенного введения препарата у половины больных удается полностью купировать проявления гликозидной интоксикации.
b-адреноблокаторы
b-адреноблокаторы — это ЛС, обладающие свойствами конкурентно связываться с b1- и b2-адренорецепторами и блокировать их взаимодействие с норадреналином и адреналином, а также с другими (в том числе искусственными) стимуляторами b-рецепторов.
Напомним, что в сердце преобладают b1–адренорецепторы, стимуляция которых, как известно, сопровождается положительным инотропным, хронотропным и дромотропным эффектами (см. табл. 1.2). Блокаторы b-адренорецепторов препятствуют взаимодействию катехоламинов с соответствующими рецепторами клеток, устраняя, таким образом, активацию мембранной аденилатциклазы и внутриклеточного цАМФ. Это сопровождается отрицательным инотропным, хронотропным, дромотропным и батмотропным действием. Происходит угнетение автоматизма СА-узла, уменьшение ЧСС и замедление проведения электрического импульса по проводящей системе сердца. Одновременно уменьшается вероятность возникновения эктопических очагов в предсердиях, АВ-соединении и в меньшей степени в желудочках.
Под действием b-адреноблокаторов происходит снижение АД у пациентов с АГ. Эти и некоторые другие свойства b-адреноблокаторов широко используются при лечении больных АГ, ИБС, аритмиями и ХСН.
 Запомните
Основными клинически значимыми эффектами b-адреноблокаторов являются: отрицательный хронотропный эффект (уменьшение ЧСС); отрицательное инотропное действие (снижение сократимости, которое сопровождается уменьшением работы сердца и потребности миокарда в кислороде); отрицательный дромотропный эффект (замедление проводимости преимущественно по АВ-соединению); снижение активности САС и РААС; антиаритмический эффект и повышение порога фибрилляции; антигипертензивный и гипотензивный эффекты (подробнее — см. главу 7); антиангинальный и антиишемический эффекты (подробнее — см. главу 5). Запомните
Основными клинически значимыми эффектами b-адреноблокаторов являются: отрицательный хронотропный эффект (уменьшение ЧСС); отрицательное инотропное действие (снижение сократимости, которое сопровождается уменьшением работы сердца и потребности миокарда в кислороде); отрицательный дромотропный эффект (замедление проводимости преимущественно по АВ-соединению); снижение активности САС и РААС; антиаритмический эффект и повышение порога фибрилляции; антигипертензивный и гипотензивный эффекты (подробнее — см. главу 7); антиангинальный и антиишемический эффекты (подробнее — см. главу 5).
|
Все b-адреноблокаторы могут быть разделены на несколько подгрупп в зависимости от наличия или отсутствия у них 4-х основных свойств b-адреноблокаторов:
- b1-кардиоселективности;
- внутренней симпатомиметической активности (ВСА);
- продолжительности b-адреноблокирующего действия;
- наличия дополнительных вазодилатирующих свойств.
1. b1-кардиоселективность — это способность избирательно блокировать b1-адренорецепторы, не оказывая влияния на функцию b2-адренорецепторов (табл. 2.16).
Неселективные b-адреноблокаторы (пропранолол, надолол и др.) препятствуют взаимодействию с адреналином и норадреналином как b1-, так и b2-адренорецепторов. Нередко они обладают высокой клинической эффективностью, например, при лечении больных АГ или ИБС (см. ниже). Однако блокада обоих типов b-адренорецепторов (b1 и b2) ведет к потере важных фармакодинамических свойств, которыми обладают нормально функционирующие b2-адренорецепторы, а также к относительному преобладанию эффектов a-адренорецепторов (например, сужение периферических сосудов). Напомним, что к числу таких свойств b2-адренорецепторов относятся:
- расширение бронхов;
- расширение артериол и вен;
- активация гликогенолиза в печени и скелетных мышцах;
- стимуляция секреции инсулина;
- расслабление матки.
В связи с этим при лечении неселективными b-адреноблокаторами нередко могут выявляться нежелательные побочные эффекты: бронхоспазм (отсутствие расслабления гладкой мускулатуры бронхов), ухудшение периферического кровообращения, в том числе синдром Рейно, похолодание конечностей (отсутствие расширения периферических сосудов), быстрая утомляемость и слабость в скелетных мышцах, коронароспазм, нарушения углеводного обмена (недостаточная секреция инсулина и угнетение гликогенолиза в печени и скелетных мышцах), спастические сокращения матки во время беременности и т.п. Эти и некоторые другие нежелательные реакции возникают в результате блокирования b2-адренорецепторов, а также относительного преобладания эффектов a-рецепторов.
Кардиоселективные b1-адреноблокаторы во многом лишены описанных побочных эффектов в связи с отсутствием у них свойств блокировать b2-адренорецепторы. Эти препараты можно, хотя и с известной осторожностью, применять у больных с сопутствующими обструктивными заболеваниями легких, сахарным диабетом, нарушениями периферического кровообращения, а также во время беременности. Кардиоселективные b1-адреноблокаторы, в отличие от неселективных, не вызывают сужения сосудов скелетных мышц и реже вызывают мышечную слабость и повышенную утомляемость.
Следует все же отметить, что b1-кардиоселективность — свойство весьма относительное. При применении малых доз b-адреноблокаторов относительная b1-кардиоселективность сохраняется, тогда как при использовании высоких доз этих препаратов их селективность может уменьшаться или исчезать совсем.
2. Внутренняя симпатомиметическая активность (ВСА) — это способность некоторых b-адреноблокаторов не только блокировать взаимодействие b-адренорецепторов с норадреналином и адреналином, но и частично стимулировать b-адренорецепторы. Препараты с ВСА не вызывают столь резкого уменьшения ЧСС и сократимости миокарда в покое, и их отрицательные хронотропный и инотропный эффекты проявляются почти исключительно при физической и эмоциональной нагрузке.
b-адреноблокаторы с ВСА реже, чем препараты без ВСА, влияют на липидный и углеводный обмен. Общее количество побочных реакций при применении b-адреноблокаторов с ВСА также меньше, чем при лечении b-адреноблокаторами без ВСА, однако клиническая эффективность этих препаратов по понятным причинам также оказывается ниже, чем b-адреноблокаторов без ВСА.
Таким образом, b-адреноблокаторы с ВСА целесообразно использовать в тех случаях, когда не требуется значительного снижения ЧСС, АД и сократительной способности миокарда (по крайней мере, в покое).
В табл. 2.16. представлена рабочая классификация b-адреноблокаторов в зависимости от наличия кардиоселективности и внутренней симпатомиметической активности препаратов.
Таблица 2.16
Рабочая классификация b-адреноблокаторов
| Кардиоселективность | Без ВСА | с ВСА |
| b1-кардиоселективные | Атенолол Бисопролол Метопролол | Ацетобутол Талинолол |
| Неселективные | Пропранолол Надолол Соталол Тимолол | Окспренолол Пиндолол |
| С дополнительными свойствами a-адреноблокаторов | Карведилол Лабеталол |
Вазодилатирующие свойства b-адреноблокаторов. Некоторые современные b-адреноблокаторы обладают вазодилатирующими свойствами. Этот эффект достигается с помощью нескольких механизмов:
· за счет наличия внутренней симпатомиметической активности в отношении b2-адренорецепторов (пиндолол и др.);
· за счет дополнительной блокады a-адренорецепторов (лабеталол, карведилол и др.);
· за счет прямого сосудорасширяющего эффекта препаратов.
b-адреноблокаторы с вазодилатирующими свойствами целесообразно использовать у больных АГ с высокими цифрами АД и у пациентов с исходно высоким тонусом гладкой мускулатуры.
4. Продолжительность действия. Различают липофильные и гидрофильные b-адреноблокаторы, которые отличаются по своим фармакодинамическим свойствам, а также выраженности некоторых побочных эффектов.
Липофильные (жирорастворимые) b-адреноблокаторы (пропранолол, метопролол, окспренолол, тимолол, карведилол и др.) почти полностью всасываются в желудочно-кишечном тракте, хорошо проникают через гематоэнцефалический барьер, что объясняет частоту побочных реакций со стороны ЦНС (слабость, сонливость, депрессия, кошмарные сновидения, галлюцинации). Липофильные b-адреноблокаторы хорошо метаболизируются в печени и в основном выделяются с желчью. Они имеют сравнительно короткий период полувыведения (около 3–5 ч) и назначаются в связи с этим не реже 2–3 раз в сутки. При ухудшении функции печени нарушается выведение препарата из организма, что требует снижения суточной дозы препарата и тщательного контроля за функциональным состоянием печени и концентрацией b-адреноблокаторов в крови.
Гидрофильные (водорастворимые) b-адреноблокаторы (атенолол, надолол, соталол) сравнительно хуже всасываются в желудочно-кишечном тракте и незначительно метаболизируюся в печени. Они экскретируются почками и выделяются с мочой в виде метаболитов или в неизмененном виде. При снижении функции почек нарушается экскреция b-адреноблокаторов с мочой, что также требует снижения суточной дозы препарата.
Гидрофильные b-адреноблокаторы не проникают через гематоэнцефалический барьер и поэтому реже, чем липофильные препараты, вызывают побочные реакции со стороны ЦНС.
Период полувыведения гидрофильных b-адреноблокаторов чаще всего достигает 6–12 ч или больше, что дает возможность принимать препараты 1–2 раза в сутки.
Гидрофильные b-адреноблокаторы целесообразно назначать больным с поражением печени, а также пациентам с психическими нарушениями.
 Запомните
1. Липофильные b-адреноблокаторы хорошо метаболизируются в печени и выделяются с желчью, а гидрофильные препараты элиминируются почками и выделяются с мочой. 2. При нарушении функции печени (цирроз печени, застойная печень при ХСН и др.) целесообразно назначать гидрофильные b-адреноблокаторы, а при умеренной ХПН — липофильные средства. Запомните
1. Липофильные b-адреноблокаторы хорошо метаболизируются в печени и выделяются с желчью, а гидрофильные препараты элиминируются почками и выделяются с мочой. 2. При нарушении функции печени (цирроз печени, застойная печень при ХСН и др.) целесообразно назначать гидрофильные b-адреноблокаторы, а при умеренной ХПН — липофильные средства.
|
Применение b-адреноблокаторов при ХСН
В патогенезе СН важнейшая роль принадлежит, как известно, чрезмерной активации САС и повышению уровня катехоламинов в крови, оказывающих неблагоприятное влияние на сердечно-сосудистую систему. Напомним, что хроническая гиперактивация САС сопровождается:
· тахикардией;
· вазоконстрикцией и повышением постнагрузки;
· токсическим воздействием катехоламинов на миокард, ведущим к “перегрузке” кардиомиоцитов кальцием, повреждению мембран, нарушению электрической стабильности (аритмии) и некрозу клеток;
· повышением потребности миокарда в кислороде и увеличением гипоксии, в условиях которой участки работоспособного миокарда как бы погружаются в “спячку” (состояние гибернации) и в конечном счете происходит запуск процесса программируемой гибели кардиомиоцитов — апоптоз;
· стимуляцией развития гипертрофии сердечной мышцы и снижением диастолической податливости ЛЖ;
· усилением отечного синдрома и застойных явлений в легких вследствие активации РААС (альдостерон и задержка Nа+ и воды) и секреции АДГ (задержка воды).
Интересно, что избыточный уровень норадреналина обусловливает значительную перестройку рецепторного аппарата миокарда. Если у здорового человека в сердечной мышце существенно преобладают b1-адренорецепторы (до 80–85%), возбуждение которых закономерно сопровождается увеличением сократимости миокарда, то при ХСН число b1-рецепторов значительно уменьшается (они связаны с молекулой норадреналина), почти достигая уровня b2-адренорецепторов. Поэтому даже на фоне избытка норадреналина в крови сократительная функция миокарда не увеличивается, а снижается (down regulation).
Все эти неблагоприятные воздействия катехоламинов способствуют падению сократимости и быстрому прогрессированию СН. В связи с этим в последние годы большое значение в комплексной терапии ХСН придают рациональному применению b-адреноблокаторов. Доказано, что длительное применение у больных ХСН кардиоселективных b-адреноблокаторов метопролола и бисопролола снижает число обострений ХСН, общую смертность, а также частоту внезапной сердечной смерти на 34–49%. Особенно хорошо зарекомендовали себя b-адреноблокаторы при ХСН, развившейся на фоне ИБС, АГ, ГКМП (см. ниже).
Следует добавить, что еще недавно вопрос о целесообразности и правомочности назначения b-адреноблокаторов при ХСН дискутировался. Считалось, что эти ЛС в связи с наличием у них отрицательного инотропного действия вообще противопоказаны при СН. Однако в последние годы было убедительно показано, что отрицательный инотропный эффект b-адреноблокаторов у больных ХСН выражен в малой степени и лишь на начальном этапе лечения. Длительное применение оптимально подобранных доз b-адреноблокаторов сопровождается возрастанием насосной функции сердца и увеличением сердечного выброса, что является следствием широкого спектра положительных влияний b-адреноблокаторов на сердце.
 Запомните
К числу положительных эффектов b-адреноблокаторов у больных ХСН относятся: 1. Отрицательное хронотропное действие — замедление сердечного ритма, что особенно полезно при исходной тахикардии. 2. Прямая защита миокарда от токсических влияний катехоламинов, в том числе: антиаритмическое действие; уменьшение гибели кардиомиоцитов (за счет некроза и апоптоза); повышение порога фибрилляции желудочков. 3. Замедление или блокирование процесса ремоделирования сердца (обратное развитие гипертрофии и уменьшение размеров полостей сердца). 4. Улучшение диастолической функции сердца. 5. Антиишемическое действие (снижение потребности миокарда в кислороде и уменьшение гипоксии и гибернации жизнеспособных кардиомиоцитов). 6. Восстановление чувствительности b-адренорецепторов к внешним регуляторным стимулам. 7. Уменьшение активности РААС и снижение выраженности отечного синдрома. 8. Увеличение сердечного выброса (при длительной терапии) (В.Ю. Мареев, 1999). Запомните
К числу положительных эффектов b-адреноблокаторов у больных ХСН относятся: 1. Отрицательное хронотропное действие — замедление сердечного ритма, что особенно полезно при исходной тахикардии. 2. Прямая защита миокарда от токсических влияний катехоламинов, в том числе: антиаритмическое действие; уменьшение гибели кардиомиоцитов (за счет некроза и апоптоза); повышение порога фибрилляции желудочков. 3. Замедление или блокирование процесса ремоделирования сердца (обратное развитие гипертрофии и уменьшение размеров полостей сердца). 4. Улучшение диастолической функции сердца. 5. Антиишемическое действие (снижение потребности миокарда в кислороде и уменьшение гипоксии и гибернации жизнеспособных кардиомиоцитов). 6. Восстановление чувствительности b-адренорецепторов к внешним регуляторным стимулам. 7. Уменьшение активности РААС и снижение выраженности отечного синдрома. 8. Увеличение сердечного выброса (при длительной терапии) (В.Ю. Мареев, 1999).
|
Показания
Согласно рекомендациям Американской ассоциации кардиологов (1999), использование b-адреноблокаторов показано всем больным ХСН с систолической дисфункцией (ФВ меньше 40%), относящимся к ФК II–III по NYHA, при отсутствии у них противопоказаний к приему препаратов и при условии стабилизации клинических симптомов ХСН. Особенно эффективны b-адреноблокаторы у больных ХСН, развившейся на фоне АГ, ГКМП и ИБС, что связано с влиянием препаратов на уровень системного АД, замедлением сердечного ритма, улучшением диастолической функции ЛЖ, а также с антиангинальным действием b-адреноблокаторов.
Противопоказания
Применение b-адреноблокаторов противопоказано при следующих заболеваниях и синдромах:
· обструктивные заболевания легких (бронхиальная астма, хронический обструктивный бронхит в стадии обострения);
· ХСН ФК IV по NYHA;
· обострение ХСН и дестабилизация клинической картины СН (отек легких, кардиогенный шок, нарастание отечного синдрома);
· выраженная брадикардия (ЧСС меньше 60 в мин);
· артериальная гипотензия (САД меньше 100 мм рт. ст.);
· АВ-блокады и СА-блокада;
· СССУ;
· беременность.
Следует также соблюдать осторожность при назначении b-адреноблокаторов больным с сахарным диабетом, ХПН, при нарушении функции печени и портальной гипертензии, а также у пациентов с нарушением периферического кровообращения — перемежающейся хромотой и синдромом Рейно (кроме карведилола).
Методика лечения
Для лечения больных ХСН в настоящее время рекомендован длительный прием одного из трех блокаторов b-адренорецепторов (метопролол, бисопролол и карведилол), для которых на большом клиническом материале доказан отчетливый положительный эффект терапии, в том числе достоверное снижение смертности больных ХСН. Метопролол и бисопролол являются кардиоселективными b1-блокаторами без внутренней симпатомиметической активности, а карведилол — неселективным b1,2-адреноблокатором, обладающим к тому же свойствами вазодилататоров (за счет блокады сосудистых a-адренорецепторов).
Выбор одного из этих b-адреноблокаторов определяется в основном конкретной клинической ситуацией.
 Запомните
1. Кардиоселективные b1-адреноблокаторы (метопролол и бисопролол) отличаются большей безопасностью и реже приводят к возникновению внесердечных осложнений. Они предпочтительны для лечения больных ХСН с сопутствующими хроническими заболеваниями легких (необструктивными) и нарушениями углеводного обмена. 2. Неселективный карведилол, помимо блокады b1,2-адренорецепторов, обладает выраженными вазодилатирующими свойствами и особенно показан у пациентов с облитерирующим атеросклерозом сосудов нижних конечностей и высокой АГ. Карведилол не следует применять у больных с артериальной гипотензией. Запомните
1. Кардиоселективные b1-адреноблокаторы (метопролол и бисопролол) отличаются большей безопасностью и реже приводят к возникновению внесердечных осложнений. Они предпочтительны для лечения больных ХСН с сопутствующими хроническими заболеваниями легких (необструктивными) и нарушениями углеводного обмена. 2. Неселективный карведилол, помимо блокады b1,2-адренорецепторов, обладает выраженными вазодилатирующими свойствами и особенно показан у пациентов с облитерирующим атеросклерозом сосудов нижних конечностей и высокой АГ. Карведилол не следует применять у больных с артериальной гипотензией.
|
Для лечения больных, естественно, могут быть использованы и другие препараты данного класса, преимущественно не обладающие внутренней симпатомиметической активностью: соталол, пропранолол и др.
Побочные эффекты
Лечение больных ХСН b-адреноблокаторами во многих случаях представляет достаточно сложную проблему, главным образом, из-за риска возникновения различных побочных эффектов. К числу наиболее значимых из них относятся:
· артериальная гипотензия;
· синусовая брадикардия;
· АВ-блокады;
· ухудшение периферического кровообращения на фоне облитерирующего атеросклероза артерий нижних конечностей или васкулита, протекающего с синдромом Рейно;
· усугубление бронхиальной обструкции (у больных с заболеваниями легких);
· снижение толерантности к глюкозе (особенно неселективные b-адреноблокаторы);
· повышение уровня триглицеридов и ЛОНП (особенно неселективные).
Избежать этих побочных эффектов позволяет строгое соблюдение следующих основных принципов лечения больных ХСН b-адреноблокаторами.
1. b-адреноблокаторы назначаются в соответствии с показаниями и противопоказаниями, описанными выше.
2. У больных ХСН b-адреноблокаторы назначаются только дополнительно к ингибиторам АПФ и диуретикам (иногда вместе с сердечными гликозидами), причем больные должны находиться на заранее подобранной стабильной дозе этих препаратов при уровне АД не ниже 100 мм рт. ст.
3. Стартовая доза препаратов должна быть очень низкой (не выше 20% от средней терапевтической):
o карведилол — 3,125 мг/сутки;
o бисопролол — 1,25 мг/сутки;
o метопролол — 12,5 мг/сутки.
4. Увеличение дозы b-адреноблокаторов осуществляется очень медленно: примерно 1 раз в 2 недели доза может быть увеличена в 2 раза.
5. Период “титрования” дозы b-адреноблокаторов может продолжаться 6–8 недель, причем оптимальными терапевтическими дозами, к которым следует стремиться, хотя это и не всегда возможно у больных ХСН, считают следующие:
o для карведилола — 50 мг/сутки;
o для бисопролола — 10 мг/сутки;
o для метопролола — до 150 мг/сутки.
6. Больной должен быть предупрежден, что в первые 2–3 недели лечения возможно ухудшение самочувствия, даже прогрессирование симптомов ХСН и небольшая задержка жидкости. После “прохождения” начального периода в большинстве случаев наступает улучшение.
 Запомните
1. Дозы b-адреноблокаторов следует подбирать индивидуально, ориентируясь прежде всего на ЧСС и АД: ЧСС должно быть не ниже 55–60 ударов в 1 мин, а систолическое АД — не меньше 100–110 мм рт. ст. 2. b-адреноблокаторы нельзя отменять внезапно после длительного лечения, так как в этих случаях может наступить резкое обострение основного заболевания (“синдром отмены”). Запомните
1. Дозы b-адреноблокаторов следует подбирать индивидуально, ориентируясь прежде всего на ЧСС и АД: ЧСС должно быть не ниже 55–60 ударов в 1 мин, а систолическое АД — не меньше 100–110 мм рт. ст. 2. b-адреноблокаторы нельзя отменять внезапно после длительного лечения, так как в этих случаях может наступить резкое обострение основного заболевания (“синдром отмены”).
|
Другие лекарственные средства
Описанные выше ингибиторы АПФ, диуретики, сердечные гликозиды и блокаторы b-адренорецепторов относятся к так называемой базисной терапии больных ХСН. Помимо этих классов ЛС, при необходимости могут назначаться следующие медикаментозные препараты:
o периферические вазодилататоры;
o антиагреганты и антикоагулянты;
o антиаритмические препараты;
o препараты, оказывающие влияние на метаболизм миокарда и т.п.
Подробное описание механизмов действия и способа применения этих ЛС приведено в следующих главах.
Подбор лекарственной терапии у больных с систолической ХСН
Оптимальный выбор ЛС и их комбинаций для лечения систолической ХСН определяется тяжестью сердечной недостаточности (ФК по NYHA), а также наличием или отсутствием тех или иных клинических проявлений СН:
o синусового ритма или мерцательной аритмии;
o тахикардии;
o отечного синдрома и признаков застоя крови в легких;
o артериальной гипотензии и т.п.
Большое значение имеет также характер и тяжесть основного заболевания, на фоне которого развилась СН, а также наличие некоторых осложнений основного заболевания и ХСН (аритмий, склонности к гиперкоагуляции, внутрисердечных тромбов, электролитных нарушений и т.д.).
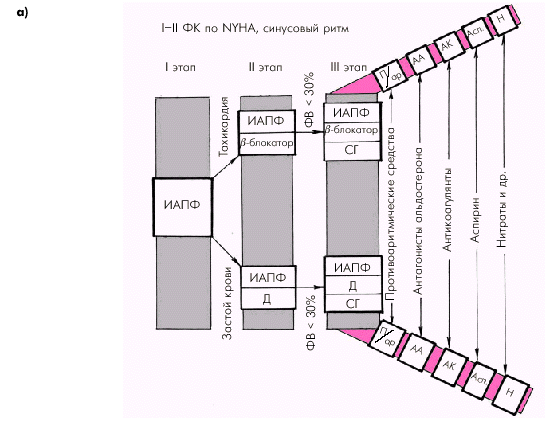
Существует несколько ориентировочных схем выбора лекарственной терапии у больных ХСН (Ю.Н. Беленков). Так, у больных с начальными стадиями СН (ФК I–II поNYHA) и сохраненным синусовым ритмом (рис. 2.51, а) на первом этапе подбора лекарственной терапии назначается один из ингибиторов АПФ. На втором этапе к ингибитору АПФ может добавляться диуретик (при наличии у больного отечного синдрома) или b-адреноблокатор (при наличии синусовой тахикардии). Если оказывается, что у больного, несмотря на умеренные клинические проявления СН, имеется значительная систолическая дисфункция (ФВ меньше 30%) или выявляется артериальная гипотензия, на третьем этапе лечения возможно назначение сердечных гликозидов. Кроме того, по показаниям к такому лечению могут добавляться альдактон (верошпирон), антиаритмические препараты и антикоагулянты, а также нитраты, аспирин и т.п.
|
|
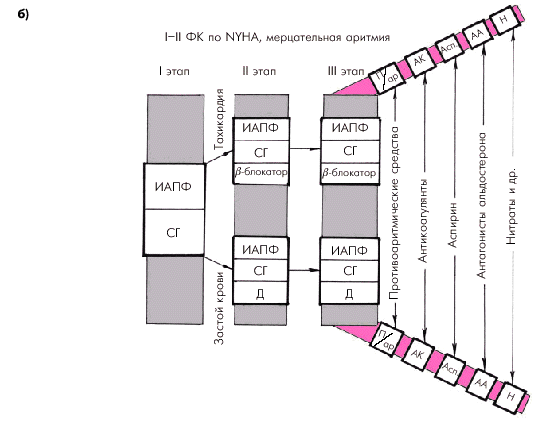
| Рис. 2.51. Ориентировочная схема выбора лекарственной терапии больных с начальными стадиями ХСН (ФК I–II по NYHA): а — при сохранении синусового ритма; б — при постоянной форме мерцательной аритмии. Д — диуретики; ИАПФ — ингибиторы АПФ; СГ — сердечные гликозиды; П/ар — противоаритмические средства; АА — антагонисты альдостерона; АК — антикоагулянты; Асп — аспирин; Н — нитраты |
Сходные подходы к лечению существует для больных с начальными стадиями ХСН (ФК I–II по NYHA), но наличием постоянной формы мерцательной аритмии (рис. 2.51, б). Однако в этих случаях уже на первом этапе подбора терапии целесообразно назначить не только один из ингибиторов АПФ, но и дигоксин. По показаниям на втором и третьем этапах лечения могут добавляться диуретики, b-адреноблокаторы, антиаритмические препараты, альдактон, нитраты и др. Особое значение у больных ХСН с мерцательной аритмией приобретает применение антикоагулянтов в связи с повышенным риском тромбоэмболических осложнений.
У больных с выраженными клиническими проявлениями ХСН (ФК III–IV), сохраненным синусовым ритмом (рис. 2.52, а) на первом этапе подбора терапии целесообразно назначить ингибитор АПФ и диуретик. На втором этапе в зависимости от выраженности застоя крови, тахикардии и снижения ФВ к этой терапии обычно добавляется альдактон, b-адреноблокатор или сердечный гликозид. В дальнейшем возможно “подключение” к этой терапии других препаратов.
Дата добавления: 2015-08-04; просмотров: 849;
