Изоляции (госпитализации) подлежат: дети первых месяцев жизни; дети из закрытых детских коллективов (домов ребенка, детских домов и т.п.).
Все больные коклюшем (дети и взрослые), выявленные в яслях, яслях-садах, домах ребенка, родильных домах, детских отделениях больниц, детских санаториях, летних оздоровительных детских организациях, школах, школах-интернатах и детских домах, подлежат изоляции сроком на 14 дней от начала заболевания. Также подлежат изоляции бактерионосители из этих организаций до получения двух отрицательных результатов бактериологического исследования, проведенных 2 дня подряд или с интервалом 1–2 дня. Допуск в детские учреждения осуществляется после полного клинического выздоровления, без дополнительного бактериологического обследования, за исключением детей из закрытых детских коллективов.
Мероприятия, направленные на прерывание путей передачи.
В очаге коклюшной инфекции заключительную дезинфекцию не проводят. В помещении осуществляют ежедневную влажную уборку и частое проветривание.
Мероприятия, направленные на восприимчивый организм. Прививки против коклюша в очагах коклюшной инфекции не проводят. Общавшимся с больными коклюшем непривитым детям в возрасте до 1 года, детям старше 1 года, непривитым или с незаконченными прививками, а также ослабленным хроническими или инфекционными заболеваниями, целесообразно вводить антитоксический противококлюшный иммуноглобулин. Иммуноглобулин вводят независимо от сроков, прошедших со дня общения с больным.
Корь
Определение. Корь — антропонозная вирусная острая инфекционная болезнь с аспирационным механизмом передачи возбудителя, характеризующаяся лихорадкой, интоксикацией, катаральным воспалением конъюнктивы и слизистых верхних дыхательных путей, энантемой и этапными пятнисто-папулезными высыпаниями на коже.
Стандартное определение случая кори (Сан Пин МЗ РФ, 2002). Корь представляет собой острое инфекционное заболевание, характеризующееся в типичной манифестной форме совокупностью следующих клинических проявлений: с 4 и 5 дня поэтапное высыпание пятнисто-папулезной сливной сыпи (в 1-й день — лицо, шея; на 2-й — туловище; на 3-й день — ноги, руки), температура 38 ◦С и выше, кашель или насморк, конъюнктивит, общая интоксикация.
Классификация случая кори.Подозрительным считают случай острого заболевания, при котором имеется один или несколько типичных клинических признаков кори.
Вероятным считают случай острого заболевания, при котором имеются клинические признаки, отвечающие «стандартному определению» случая кори, и эпидемическая связь с другим подозрительным или подтвержденным случаем данной болезни.
Подтвержденным считают случай кори, классифицированный как подозрительный и вероятный, после лабораторного подтверждения диагноза. Лабораторно подтвержденный случай необязательно должен отвечать клиническому определению случая (аитпичные, стертые формы).
Этиология. Вирус кори — Polynosa morbillorum — относится к семейству Paramyxoviridae, роду Morbillivirus. Геном вируса представлен одной молекулой однонитчатой РНК. Вирион содержит комплекс антигенов, наиболее важными из которых являются гемагглютинин, гемолизин, нуклеокапсид и мембранный белок. Наибольшей иммуногенной активностью обладает гемагглютинин. Естественные варианты вируса кори, отличающиеся по антигенной структуре, неизвестны. Вирус, вызывающий подострый склерозирующий панэнцефалит (ПСПЭ), по структуре генома и белковых соединений подобен, но не идентичен вирусу кори. Искусственным путем получены различные варианты вакцинных штаммов вируса кори, обладающие различной гемагглютинирующей, гемолизирующей, цитопатогенной и интерфероногенной активностью. Однако значительных штаммовых отличий как наружных, так и внутренних антигенных комплексов вакцинных вариантов вируса кори не обнаружено.
Вирус кори мало устойчив к воздействию физических и химических факторов внешней среды: инактивируется при температуре 56 оС в течение 30 мин, теряет активность при 37 оС, быстро инактивируется при рН 2,0–4,0, разрушается детергентами. Но возбудитель кори может сохраняться в высохшем слизистом отделяемом верхних дыхательных путей больного человека при комнатной температуре в течение нескольких дней.
Резервуар и источник инфекции. Корь — типичная антропонозная инфекция. Источником возбудителя инфекции может быть больной корью человек, который выделяет вирус в последние 1–2 дня инкубационного периода и первые 4 дня периода кожных высыпаний. Больные корью являются источниками возбудителя независимо от клинической формы заболевания.
Механизм передачи — аэрозольный.
Пути и факторы передачи. Вирус распространяется от человека к человеку главным образом с помощью мельчайших капелек аэрозоля отделяемого слизистых оболочек верхних дыхательных путей при разговоре, кашле, чихании (воздушно-капельный путь), но может также распространяться с ядрышками высохших капелек слизи (воздушно-пылевой путь). Благодаря высокой дисперсности слизистого аэрозоля и малой скорости его оседания, вирус кори может распространяться с потоком воздуха на значительные расстояния. Вследствие низкой устойчивости вируса во внешней среде контактно-бытовой путь передачи возбудителя инфекции не имеет эпидемиологического значения. При заболевании корью беременной женщины возможна реализация вертикального пути передачи возбудителя инфекции. Вирус кори обладает тератогенным действием.
Инкубационный период составляет 8–17 дней, у пациентов, получивших иммуноглобулин, может удлиняться до 21 дня. Вирус при попадании в восприимчивый организм вначале локализуется на респираторном эпителии носоглотки и, возможно, на конъюнктиве, а затем распространяется в региональные лимфатические узлы. Первичная вирусемия развивается на 2–3-й день после заражения. Вторичная вирусемия приводит к развитию заболевания и дальнейшей репликации вируса в коже, конъюнктиве, респираторном тракте и других органах. Количество вируса в крови и пораженных тканях достигает максимума на 11–14-й день после заражения.
Эти события совпадают с инкубационным периодом, т.е. временем от момента заражения до развития клинических симптомов.
Клинические формы инфекции. Выделяют типичные и атипичные формы кори. При типичном течении кори характерно наличие интоксикации, катарального воспаления верхних дыхательных путей, конъюнктивита и сыпи. Различают три периода течения кори: катаральный, период сыпи и период пигментации. Катаральный период сопровождается лихорадкой (до 39–40 оС), недомоганием, конъюнктивитом, насморком и трахеобронхитом. Характерными симптомами являются насморк и сухой кашель. Часто возникают рвота, боли в животе и диарея. Пятна Филатова-Бельского-Коплика появляются на слизистой оболочке щек за 1–2 дня до начала высыпаний на коже и могут наблюдаться еще 1–2 дня после появления сыпи.
Эритематозные и макулопапулезные высыпания обычно появляются на 4–7-й день болезни и поэтапно распространяются с головы на конечности в течение 3–4 дней. Этапность сыпи — важный диагностический признак кори. В течение следующих 3–4 дней сыпь постепенно исчезает.
Переход сыпи в пигментацию происходит поэтапно. Нередко после пигментации наблюдается отрубевидное шелушение, что также патогномоничный признак кори.
Особенность кори у детей первого года жизни — раннее и обширное вовлечение в инфекционный процесс внутренних органов (печени, селезенки) и большое число (более 55%) бактериальных осложнений (пневмония, гнойный конъюнктивит, инфекция мочевых путей и др.).
Отличительные особенности кори у взрослых — резко выраженная гипертермия и интоксикация при относительно слабом катаральном синдроме, позднее появление обильной сыпи с тенденцией к слиянию, значительная и длительно сохраняющаяся (до 3–4-го дня сыпи) энантема и пятна Бельского—Филатова—Коплика, преобладание (98,0%) тяжелых и среднетяжелых клинических форм. Течение пролонгированное с более длительной продромой (3–6 дней) и удлинением периода высыпания (до 5 дней).
При атипичных формах кори основные симптомы выражены слабо, стерто, некоторые симптомы могут отсутствовать. Иногда отсутствует катаральный период, не выражена этапность высыпаний.
Митигированная корь (у получивших в инкубационном периоде иммуноглобулин) характеризуется более длительной инкубацией, легким течением, невысокой температурой, необильной мелкопятнистой экзантемой; отсутствием катаральных явлений, пятен Бельского-—Филатова-—Коплика и этапности высыпаний. Такое же течение может иметь корь у привитых.
К атипичным формам кори относятся и тяжелые варианты клинического течения: гипертоксические, осложненные инфекционно-токсическим шоком; геморрагические, при которых наряду с резкой интоксикацией отмечаются множественные кровоизлияния в кожу и слизистые, а также гематурия.
Общая диагностика. В период разгара болезни диагноз типичной кори трудностей не представляет. В начальном периоде до появления коревой экзантемы диагноз основывается на выраженном конъюнктивите с отеком нижнего века, катаре верхних дыхательных путей, энантеме и особенно на выявлении пятен Бельского-—Филатова-—Коплика.
Для современной кори характерно высокая частота атипичных форм, диагностировать которые возможно только с помощью лабораторных методов. Так, в Москве в 2009 г. среди 38 случаев заболевания с клиническим диагнозом кори лабораторное подтверждение получили только 21 (55,3%), в 2 случаях лабораторно была диагностирована краснуха (5,3%).
Лабораторная диагностика. Результатами лабораторных исследований, подтверждающими клинический диагноз случая кори, являются:
● выявление в стандартных серологических тестах (ИФА) специфических IgM в пробе сыворотки крови, взятой не позднее 7 дней после появления сыпи;
● статистически значимое увеличение уровня (титра) суммарных специфических антител во второй сыворотке крови по сравнению с первой при одновременном исследовании в стандартных серологических тестах (РТГА, РПГА, ИФА) парных сывороток крови больного (при условии соблюдения сроков сбора сывороток крови: первой — в первые дни болезни, второй — через 2–3 нед.);
● выявление в сыворотке крови специфических низкоавидных IgG (индекс авидности менее 25%);
● выделение вируса кори из крови и/или носоглоточной слизи в период высыпания. С этой целью производят посев клинического материала на культуру клеток (клетки почки обезьян). Показатель размножения вируса — появление симпластов или положительная реакция иммунофлюоресценции.
В обычной практике методы выделения вируса кори применяются редко. Диагноз, как правило, ставят на основании клинических признаков, а лабораторное подтверждение диагноза проводится ретроспективно с использованием серологических методов выявления специфических IgM.
Диференциальная диагностика. Наиболее сложно диагностировать атипичную корь у привитых. Дифференцировать приходится от краснухи, энтеровирусной экзантемы, инфекционной эритемы Розенберга, аллергической (лекарственной, сывороточной) сыпи, от инфекционного мононуклеоза.
Лечение. Неосложненные формы чаще лечат на дому. Госпитализируют больных с тяжелыми и осложненными формами, а также по эпидемиологическим показаниям. Длительность постельного режима зависит от степени интоксикации и ее продолжительности. Специальной диеты не требуется. Этиотропное лечение не разработано. При интоксикации назначают большое количество жидкости. Проводят уход за полостью рта и глазами. Исключают раздражающее воздействие прямого солнечного и яркого искусственного света. Также назначают антигистаминные и симптоматические препараты. В некоторых случаях, при тяжелом и осложненном течении кори, назначают антибиотики.
Прогнозблагоприятный. Летальные исходы кори регистрируются с частотой 1 на 10 000 случаев. Риск серьезных осложнений и смерти наиболее высок у маленьких детей и взрослых.
Выделяют три группы осложнений кори: со стороны дыхательной системы, ЦНС и ЖКТ. Наиболее часто встречаются такие осложнениями коревой инфекции, как средний отит (7–9%), пневмония (1–6%), постинфекционный энцефалит (1 на 1000–2000 случаев). ), реже — в качестве кератиты, иридоциклиты, увеиты, коревой круп, стоматиты, колиты, энцефаломиелиты, гнойничковые поражения кожи (фурункулез и др.). Более частое осложнение у взрослых, чем у детей, — менингоэнцефалит, нередко приводящий к необратимым последствиям со стороны ЦНС.
ПСПЭ[U3] (подострый склерозирующий панэнцефалит) — редкое дегенеративное заболевание центральной нервной системы, вызываемое персистенцией дефектного кореподобного вируса, которое развивается приблизительно через 7 лет после перенесенной кори с частотой 1 на 100 000 случаев этой инфекции. У больных появляются прогрессивные изменения личности, миоклонические судороги и двигательные расстройства, приводящие к коме и смерти. ПСПЭ чаще встречается у мужчин, чем у женщин. Постморбидное носительство возбудителя при кори отсутствует.
Восприимчивость и иммунитет. Корь — повсеместно распространенное высококонтагиозное заболевание, поражающее при отсутствии вакцинации почти каждого человека независимо от возраста. Ребенок, мать которого до его рождения перенесла корь, как правило, защищен от этой инфекции на первом году жизни благодаря наличию в его крови материнских специфических антител. У лиц, переболевших корью, иммунитет к этой инфекции сохраняется в течение всей жизни. Случаи повторного заболевания корью чрезвычайно редки.
В развивающихся странах все еще сохраняется летальность при кори, показатель летальности достигает 15%. Летальность в значительной степени зависит от возраста, дозы заражения, состояния питания больного и проводимого лечения. В России еще недавно регистрировались единичные летальные исходы заболевания корью. Так, в 1998 г. показатель смертности от кори составил по стране 0,001 на 100 000 населения. В последние годы летальные исходы при кори не отмечены.
Проявления эпидемического процесса. Современные особенности эпидемического процесса кори определяются осуществляемой в России с 1967 г. массовой, а затем плановой иммунизацией детского населения живой коревой вакциной. В динамике заболеваемости корью прослеживается выраженная тенденция снижения (рис. 13.24) .
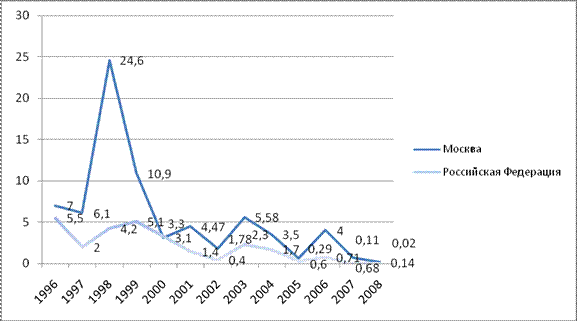
Рис. 13.24. Динамика заболеваемости корью в РФ и г. Москве в 1999–2009 гг. (в показателях на 100 000 населения)
При рассмотрении долговременной динамики заболеваемости корью на фоне низких показателей отмечаются периодические подъемы, связанные с накоплением восприимчивых лиц. Длительность эпидемического цикла кори определяется плотностью населения на конкретной территории. Так, в Москве прослеживались выраженные подъемы с интервалом 3–4 года: в 1999, 2003, 2006 гг. Периодичность подъемов и спадов заболеваемости сохранилась, однако резко уменьшилась амплитуда их колебаний.
Сохраняется постоянство в сезонном распределении кори. Как правило, на период января по май приходится около 85% всех регистрируемых в течение года случаев заболеваний, а в 2007 и 2009 гг. отмечено прерывание эпидемического процесса кори в Москве (рис. 13.25). 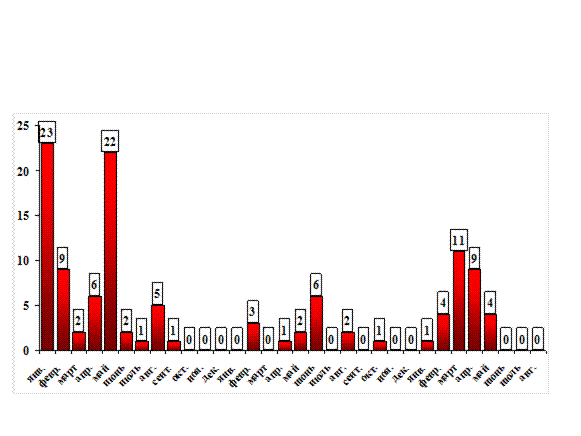
2007 г. 2008 г. 2009 г.
Рис. 13.25. Сезонное распределение заболеваний корью в Москве в 2007–2009 гг.
Удельный вес вспышечной заболеваемости колеблется от 23,0 до 43,1%. В межэпидемический период вспышечная заболеваемость практически не регистрируется.
Заболеваемость корью носит в основном завозный характер и регистрируется в виде единичных случаев среди разных возрастных групп (рис. 13.26).
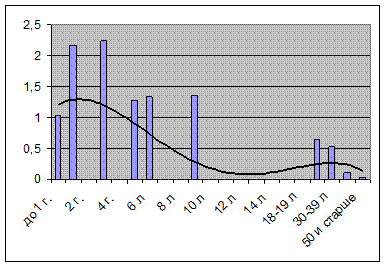
Рис. 13.26. Заболеваемость корью различных возрастных групп населения г. Москвы в 2009 г. (в показателях на 100 000 населения данного возраста)
Существенно изменилась возрастная структура больных корью. В 2009 г. соотношение доли заболевших детей в возрасте до 14 лет и взрослых составило соответственно 27,7% и 72,3%, или 1 : 3. При этом среди взрослых доля лиц в возрасте 20–39 лет составила 65,3%.
Наиболее поражаемыми группами населения являются дети первого года жизни (показатели заболеваемости на уровне 5–7 на 1000), дети в возрасте от 1 года до 2 лет (7–8 на 1000) и взрослые (0,9 на 1000). При этом наибольший прирост заболеваемости наблюдается среди взрослых. Анализ внутригодовой динамики заболеваемости по возрастным группам показывает, что первыми в эпидемический процесс вовлекаются дети в возрасте от 1 года до 2 лет, затем — дети в возрасте до 1 года и взрослые. Среди детей максимальные показатели заболеваемости регистрировались в возрастной группе 3–4 года.
В январе-мае 2010 г. в четырех субъектах Российской Федерации (в Амурской и Белгородской областях, Республике Бурятия, Забайкальском крае) зарегистрировано 82 случая кори, из них 12 случаев (15%) — завезены в Россию из КНР и Индии. В структуре заболевших наибольший удельный вес приходился на детей до 1 года (26 чел. — 35,1%) и лиц возрастной группы 18–45 лет (33 чел. — 45,6%). Среди последних — 20 чел. (60,6%) — не привиты или не имеют сведений о профилактических прививках, что свидетельствует о наличии значительной прослойки неиммунного населения и следствие неудовлетворительной работы по иммунизации взрослых. При расследовании вспышки установлено, что 29,7% заболевших привиты против кори: однократно — 9 человек (4 ребенка от 2 до 10 лет и 6 взрослых 18–39 лет), двукратно — 12 человек (5 детей от 11 до 17 лет и 7 взрослых 18–39 лет). При этом у всех заболевших, ранее привитых, выявлены коревые IgM, что указывает на отсутствие иммунитета, несмотря на прививки в анамнезе. При этом в эпидемический процесс были вовлечены медицинские работники, что обусловлено тесным профессиональным контактом с источниками возбудителя инфекции. Всего заболели 11 медицинских работников (15% от числа всех заболевших корью), что подтверждает отсутствие иммунитета к кори у данной категории лиц. Имевшие место факты отказов медицинских работников от вакцинации свидетельствуют о недостаточной профессиональной компетенции и отсутствии ответственности у медицинских работников, руководителей лечебных учреждений за возможные последствия распространения инфекции среди пациентов. Был выявлен целый ряд недостатков в организации профилактических, противоэпидемических мероприятий, а также оказании медицинской помощи заболевшим, в т.ч. отказы населения от профилактической вакцинации в период регистрации вспышки свидетельствуют о неэффективной информационной работе с населением, в результате чего были созданы условия, способствующие распространению заболеваемости.
Высокая заболеваемость детей первого года жизни связана с увеличением числа серонегативных к кори лиц среди беременных женщин (с 1,9% в 1986 г. до 30% в 1998 г.). Если в допрививочный период подавляющее большинство женщин детородного возраста имели достаточно напряженный постинфекционный иммунитет к кори, то к настоящему времени достигли детородного возраста женщины, однократно привитые против кори в детстве и не болевшие этой инфекцией, у которых уровень специфических антител в крови значительно ниже. Поэтому значительная часть новорожденных не получала пассивный иммунитет к кори от своих матерей и не была защищена на первом году жизни от этой инфекции. Кроме того, до сих пор существует реальная опасность заболевания корью беременных женщин, что может привести к преждевременному патологическому прерыванию беременности или рождению детей с тяжелыми пороками развития.
В условиях плановой вакцинопрофилактики кори детское население, в основном, привито и защищено от этой инфекции, поэтому удельный вес взрослых среди заболевших корью растет на фоне снижения интенсивности циркуляции вируса кори. Когорты детей, не привитых или некачественно привитых в предшествующие годы, могут достичь старшего возраста, так и не встретившись с источником возбудителя инфекции. Число восприимчивых лиц среди подростков и взрослых постепенно накапливается, в результате чего создается потенциал для развития среди них вспышки кори. Вспышечная заболеваемость корью связана с первичными (отсутствие иммунного ответа на прививку) и вторичными (снижение уровня поствакцинального иммунитета) вакцинальными неудачами, с несвоевременностью диагностики и несовершенством противоэпидемических мероприятий.
«Повзросление» кори привело к увеличению в структуре заболеваемости удельного веса тяжелых и среднетяжелых клинических форм. Между коэффициентом тяжести и заболеваемостью взрослых выявлена прямая сильная корреляционная связь.
В современных условиях весьма реальной представляется возможность возникновения внутрибольничных спорадических заболеваний корью и даже внутрибольничных эпидемических вспышек этой инфекции. Занос возбудителя инфекции в лечебно-профилактическое учреждение возможен как при обращении за медицинской помощью или госпитализации ребенка (или взрослого), находящегося в инкубации или продроме кори, так и при заболевании сотрудников ЛПУ. Поскольку какие-либо особые «госпитальные» штаммы вируса кори до сих пор не были выделены, то основа профилактических и противоэпидемических мероприятий в отношении внутрибольничной кори, так же как и в отношении «внебольничной» инфекции, — вакцинопрофилактика.
Факторы риска. Развитие эпидемического процесса кори определяют следующие основные факторы: абсолютная восприимчивость людей; пожизненная невосприимчивость у переболевших; аэрозольный механизм передачи; слабая устойчивость вируса во внешней среде; интенсивность и характер общения людей. Высокая и всеобщая восприимчивость к кори в сочетании с легкостью передачи возбудителя обусловливает ее широкое распространение в первую очередь среди детей.
Эпидемиологический надзор. Российская Федерация в соответствии с резолюцией Всемирной организации здравоохранения о глобальной ликвидации кори разработала национальную программу ликвидации этой инфекции к 2010 г. (Приказ Министерства здравоохранения и социального развития РФ от 19.08.2002 № 270 «Об утверждении программы ликвидации кори на территории Российской Федерации к 2010 г.»).
В соответствии с этой Программой, мероприятия, необходимые для ее реализации, планировалось осуществить в три этапа.
Первый этап (2002–2004 гг.) — достижение повсеместной стабилизации показателей заболеваемости корью на спорадическом уровне на всех территориях России.
Второй этап (2005–2007 гг.) — создание условий для предупреждения возникновения случаев кори и полного искоренения коревой инфекции в России.
Третий этап (2008–2010 гг.) — сертификация территорий, свободных от кори.
Основные принципы ликвидации кори:
● достижение высокого (не менее 95–98%) уровня охвата населения прививками иммуногенной ареактогенной живой коревой вакциной;
● полное и активное выявление всех случаев кори и их обязательное лабораторное подтверждение;
● эффективный эпидемиологический надзор за корью, предусматривающий своевременное принятие управленческих решений и контроль их выполнения.
Для реализации этой программы был создан Национальный научно-методический центр по надзору за корью на базе МНИИЭМ им. Г.Н. Габричевского (приказ МЗ РФ № 327 от 15/8-01) и 10 региональных центров на базе Центров гигиены и эпидемиологии в Москве, Ростовской, Нижегородской, Новосибирской, Пермской, Амурской областях, Красноярском и Приморских краях, Республике Башкортостан и Санкт-Петербургском НИИ эпидемиологии и микробиологии им. Пастера. Все территории РФ закреплены за тем или иным региональным центром (приказ МЗ РФ № 59 от 20/02-02).
В 2008 г. начался третий этап реализации Программы ликвидации кори в РФ к 2010 г., основная задача которого — сертификация территорий, свободных от кори. В 2008 г. впервые зарегистрировано всего 27 случаев кори против 173 случаев в 2007 г. Все случаи подтверждены при лабораторном обследовании больных. Ежегодно увеличивается число территорий свободных от кори. В 2008 г. на территории 75 регионов случаев кори не выявляли. В 2009 г. интенсивный показатель заболеваемости корью составил 0,07 на 100 000 населения (всего зарегистрирован 101 случай кори). В 73 регионах страны (88%) случаи кори не регистрировались.
В условиях спорадической заболеваемости особо важное значение приобретает эпидемиологический надзор за корью (табл. 13.9, 13.10). Приняты следующие определения:
● элиминация кори — ситуация, при которой эндемичная передача вируса кори не может осуществляться, а в случае завоза заболевания вторичное распространение прекращается без дополнительных мероприятий;
● завозный (импортированный) случай кори — больной, подвергшийся заражению за пределами страны в течение инкубационного периода до появления сыпи (7–18 дней), что подтверждается эпидемиологическими и /(или) вирусологическими данными;
● местный случай кори — любой случай кори, не соответствующий определению «завозный».
Таблица 13.9. Критерии элиминации кори
| Критерий | Оценочный показатель |
| 1. Показатель заболеваемости корью (исключая завозные случаи кори) | Менее 1,0 на 1 млн населения или отсутствие случаев кори |
| 1.1. Вторичные случаи кори в очаге | Не превышают двух генераций воспроизведения инфекции |
| 2. Отсутствие эндемичного штамма вируса кори на территории (по данным генотипирования) | На протяжении не менее 12 мес. |
| 3. Охват прививками против кори | |
| 3.1. Детей в возрасте до 2 лет и в 6 лет | Не менее 95% в каждом амбулаторно-поликлиническом учреждении |
| 3.2. Охват взрослого населения (18–35 лет) одной дозой ЖКВ | Не менее 90% |
Таблица 13.10. Индикаторы качества эпидемиологического надзора за корью в период элиминации
| Индикатор | Оценочный показатель | ||
| Рутинный надзор | |||
| 1. | Процент случаев кори, обследованных эпидемиологически в течение 48 ч после регистрации | Не менее 80% | |
| 2. | Процент случаев кори с установленным источником заражения | Не менее 80% | |
| 3. | Процент очагов кори без распространения | Не менее 90% | |
| 4. | Лабораторное обследование больных корью и подозрительных на корь (корь, корь?) | Не менее 95% | |
| 5. | Процент случаев с адекватными пробами для диагностики | Не менее 80% | |
| 6. | Процент случаев с получением результатов лабораторных исследований в течение 7 дней после доставки в лабораторию (заполняется региональным центром) | Не менее 80% | |
| 7. | Процент генотипированных очагов кори (заполняется Национальным центром) | Не менее 80% | |
| 8. | Процент очагов кори, в которых противоэпидемические мероприятия осуществляются не позднее 3 дня с момента появления сыпи у больного | Не менее 90% | |
| Активный надзор | |||
| 9. | Процент фактически обследованных больных с лихорадкой и сыпью (исходя из показателя не менее 2 на 100 000 населения) | 100% |
Один из основных принципов эпидемиологического надзора — активный и систематический сбор, анализ и оценка необходимой информации, постоянный обмен ею между всеми заинтересованными службами и ведомствами. В системе эпидемиологического надзора за корью необходимо получать информацию не только о каждом случае заболевания корью или подозрительного на корь, но и о результатах лабораторных исследований, о проведенных прививках и случаях реакций на прививку и поствакцинальных осложнений, а также о соблюдении условий хранения, транспортировки и применения живой коревой вакцины.
Врачи всех специальностей, средние медицинские работники, независимо от форм собственности и ведомственной принадлежности лечебно-профилактических учреждений, а также медицинские работники детских подростковых и оздоровительных учреждений обязаны выявлять больных корью и лиц с подозрением на эту инфекцию при обращении населения за медицинской помощью, оказании медицинской помощи на дому; при приеме у частнопрактикующих врачей; при медицинском наблюдении за лицами, общавшимися с больными корью.
При постановке диагноза следует использовать «стандартное определение» случая кори, включающее перечень основных симптомов заболевания: «Корь — острое заболевание, характеризующееся совокупностью следующих клинических проявлений: генерализованная сыпь в течение 3 и более дней, температура 38 оС и выше, кашель или насморк, или конъюнктивит».
Эпидемиологическая классификация случаев кори:
● случай острого заболевания, при котором имеется один или
несколько типичных клинических признаков кори, перечисленных выше,
следует считать «подозрительным»;
● случай острого заболевания, при котором имеются клинические
признаки, отвечающие стандартному определению случая кори, и
эпидемиологическая связь с другим подозрительным или подтвержденным случаем кори следует считать «вероятным»;
● случай острого заболевания, классифицированный как
«подозрительный» или «вероятный» после лабораторного подтверждения
диагноза, считается «подтвержденным».
При этом лабораторно подтвержденный случай кори не обязательно
должен отвечать стандартному клиническому определению случая
(атипичные, стертые формы).
При отсутствии лабораторного подтверждения диагноза кори из-за
невозможности проведения исследований «вероятный» случай автоматически классифицируется как «подтвержденный».
Основные принципы эпидемиологического надзора в условиях спорадической заболеваемости: индивидуальное и тщательное расследование каждого случая кори, установление источника возбудителя инфекции, обязательное лабораторное подтверждение диагноза (ИФА, ПЦР), поддержание высокого уровня охвата населения прививками живой коревой вакциной, полное и активное выявление всех случаев кори с помощью обязательного лабораторного обследования больных с экзантемными заболеваниями. Эти принципы сохранят, по-видимому, свою актуальность и в постсертификационный период, до тех пор, пока вспышки кори будут регистрироваться в разных регионах мира. Благополучная эпидемиологическая ситуация по кори подтверждается результатами активного поиска больных корью среди лиц с экзантемой и лихорадкой, обследование которых в целом по стране приближается к целевому показателю (2 на 100 000 населения).
Все сведения о заболеваниях корью обобщают в месячных и годовых отчетах по формам государственной статистической отчетности: ф. № ф. 1 «Об инфекционных и паразитарных заболеваниях» (месячная), ф. № ф. 2 «Об инфекционных и паразитарных заболеваниях» (месячная и годовая).
Для осуществления эпидемиологического надзора за корью информация о результатах лабораторных исследований должна включать не только сведения о лабораторном подтверждении диагноза кори, но и данные об иммуноструктуре различных групп населения по результатам выборочных серологических обследований. Необходимо также анализировать сведения о биологической активности отдельных серий живой коревой вакцины, получаемые с предприятия-изготовителя или при выборочном контроле на отдельных этапах транспортировки, хранения и применения препарата. Согласно требованиям Фармакопейной статьи на живую коревую вакцину, в одной дозе препарата должно быть не менее 1 000 ТЦД50 вируса.
Объективным критерием эффективности вакцинации против кори могут служить данные выборочных серологических обследований привитых. Поскольку известны величины «условно защитных» титров (уровней) антител к кори, определенных в различных тестах (РТГА, РПГА, ИФА), не представляет большой сложности оценить удельный вес «защищенных» среди той или иной группы лиц, обследованных серологически. В частности, «условно защитным» титром коревых антигемагглютининов в сыворотке крови, определенным в РТГА (с 4ГАЕ коревого антигена), считают титр 1 : 4, в РПГА — 1:10. В ИФА — уровень антител, выявляемый в разведении сыворотки 1 : 50 при показателе ΔОП более 0,2.
Цель серологического мониторинга в рамках эпиднадзора — оценка состояния индивидуального, коллективного и популяционного иммунитета на конкретной территории, определение уровня фактической защищенности от инфекции в отдельных возрастных группах населения, а также возможность судить о качестве прививочной работы на местах.
Серологическое обследование привитых осуществляется на всех
территориях РФ в 4 основных индикаторных группах
населения:
● дети 3–4 лет (детские сады и комбинаты);
● дети 9–10 лет (школьники 3–4 классов);
● подростки 16–17 лет (учащиеся школ, средних учебных
заведений);
● взрослые 23–25 лет (студенты последних курсов ВУЗов, доноры
без учета сведений прививочного анамнеза).
Для обследования следует выбирать коллективы, где случаи заболевания корью не регистрировались в течение года. В каждой индикаторной группе обследуется 50–100 человек.
По усмотрению эпидемиолога серологическое обследование может быть проведено и в других возрастных группах.
По результатам серологического обследования детей в возрасте 3–4 лет и школьников 9–10 лет судят об уровне и напряженности противокоревого иммунитета в ближайшие сроки, соответственно после вакцинации и ревакцинации ЖКВ, а серологическое обследование подростков 16–17 лет — в отдаленные сроки после ревакцинации ЖКВ (при выпуске из школы), а также об уровне иммунной прослойки к кори в новых коллективах, формирующихся в средних и высших учебных заведениях. Результаты обследования лиц 23–25 лет характеризуют состояние специфического иммунитета к кори среди молодого взрослого населения.
Критериями эпидемического благополучия при кори принято считать
выявление не более 7% серонегативных результатов в каждой возрастной
группе.
На основании проведенного анализа информации об эпидемическом процессе коревой инфекции принимаются решения о проведении или коррекции проводимых профилактических и противоэпидемических мероприятий, а также составляется прогноз развития эпидемиологической ситуации.
В последние годы в связи с перспективой ликвидации кори в глобальном масштабе появилась потребность осуществления вирусологического мониторинга за «дикими» штаммами возбудителя кори.
Данные генотипирования в сочетании с данными эпидемиологического надзора позволяют осуществлять мониторинг циркуляции вируса и иллюстрировать прогресс в достижении элиминации путем дифференцирования случаев заболевания, связанных с индигенной трансмиссией вируса и импортированием. Это должно касаться и случаев кори, выявляемых при проведении активного надзора за больными с экзантемой и лихорадкой.
В 2009 г. во всех субъектах РФ заболеваемость была обусловлена завозными случаями и нередко была связана с туристическими и деловыми поездками граждан России за рубеж. Из 101 зарегистрированных в 2009 г. случаях кори 20 были завозными из Китая, Таиланда, Индии, Индонезии, Германии, Франции, Вьетнама и Украины, 21 — связаны с завозными случаями и 15 — выявлены активно. Импортирование кори установлено при эпидемиологическом расследовании и подтверждено методами молекулярно-генетического типирования. Генотипирование 43 диких штаммов вируса кори свидетельствует об отсутствии на территории России циркуляции эндемичного штамма. В 2009 г. в РФ отмечалась циркуляция вируса кори генотипов D4, D8, D9, H1, B3, импортированных из разных государств. При этом длительной циркуляции завозных штаммов на территории России не наблюдалось. Прерывание циркуляции ранее эндемичного генотипа D6 в течение 2 последних лет и отсутствие продолжительной (более 6 мес.) местной циркуляции импортированных генотипов вируса свидетельствует о стабилизации фазы элиминации кори в РФ.
Низкие показатели заболеваемости с преобладанием завозных случаев на фоне высокого охвата населения прививками ЖКВ подтверждают возможность начала сертификации территорий для подтверждения их статуса «свободных от местных случаев кори».
Профилактические мероприятия. Основа профилактики кори — вакцинация населения. Национальным календарем профилактических прививок РФ предусмотрены однократная вакцинация и ревакцинация детей против кори живой коревой вакциной в 12 мес. и 6 лет соответственно.
С 2007 г. была введена плановая вакцинация против кори подростков 15–17 лет включительно и взрослых в возрасте до 35 лет, не болевших, не привитых или привитых однократно и не имеющих сведений о профилактических прививках; а также контактных лиц из очагов заболевания, не болевших, не привитых или привитых однократно и не имеющих сведений о профилактических прививках против кори — без ограничения по возрасту.
Как и при других инфекциях, управляемых средствами специфической профилактики, неотъемлемая часть эпидемиологического надзора за корью — надзор за осуществлением вакцинации. Учет прививок против кори ведется в установленном порядке с помощью специально разработанных статистических форм порядке. Сведения о выполненной прививке или о введении специфического иммуноглобулина (дата введения, название препарата, номер серии, доза, контрольный номер, срок годности, предприятие-изготовитель, характер реакции на введение), а также о результатах серологических исследований, если они проводились, должны быть занесены в следующие формы медицинской документации: карта профилактических прививок (ф. 063/у); история развития ребенка (ф. 112/у); для школьников — медицинская карта ребенка (ф. 026/у); сертификат о профилактических прививках (ф. 156/е-93). Сведения обо всех проведенных прививках детям до 14 лет 11 мес. 29 дней и подросткам, независимо от места их проведения должны быть внесены в ф. 112/у, 026/у, 025/у, 063/у.
Учет реакций на прививку и поствакцинальных осложнений в ЛПУ и центрах госсанэпиднадзора проводится в установленном порядке в ф. 060/у, а в ЛПУ кроме того и в ф. 112/у, 025/у, 063/у. О каждом случае поствакцинального осложнения дается экстренное извещение и сообщается в ГИСК им. Л.А. Тарасевича.
Отчет о проведенных прививках составляют в соответствии с действующей формой государственного статистического наблюдения № 5 «Сведения о профилактических прививках» (полугодовая, годовая) и ф. 6 «Сведения о контингентах детей, подростков и взрослых, привитых против инфекционных заболеваний по состоянию на 31 декабря прошедшего года (годовая)».
Каждая серия живой коревой вакцины должна быть сертифицирована. Хранение и транспортировка вакцины, а также надзор за соблюдением требований «холодовой цепи» в процессе движения вакцины от производителя к потребителю осуществляются в соответствии с требованиями санитарно-эпидемиологических правил «Условия транспортировки и хранения медицинских иммунобиологических препаратов».
Противоэпидемические мероприятия в очагах кори. Эпидемиологическое расследование случая заболевания корью или подозрительного на эту инфекцию (независимо от возраста заболевшего) проводится в течение 24 ч с момента получения экстренного извещения. Врач-эпидемиолог совместно с лечащим врачом заполняет карту эпидемиологического расследования случая кори или подозрительного на это заболевание.
В случае смерти больного заполняется «Извещение на умершего от
кори», которое вместе с картой эпидрасследования направляется в
Национальный центр по надзору за корью.
Очагом считается семья или коллектив, где выявлен хотя бы один
случай заболевания корью или подозрительный случай на эту инфекцию.
Границами очага кори следует считать весь организованный коллектив (детское дошкольное учреждение, школа, ПТУ, ВУЗ-курс, факультет), общежитие, квартира и подъезд, где проживает больной. Если случай кори зарегистрирован в сельской местности или в небольшом населенном пункте, очагом следует считать весь населенный пункт.
| Мероприятия | Содержание | |
| 1. Мероприятия, направленные на источник инфекции | ||
| 1.1. Выявление | Осуществляется врачами лечебно-профилактических учреждений во время амбулаторного приема, посещения больного на дому, лечения в стационаре, при диспансерном наблюдении и медицинском наблюдении за лицами в очагах кори на основании обращения за медицинской помощью, эпидемиологических данных, результатов контроля состояния здоровья при утренних приемах в дошкольные учреждения, активного наблюдения за состоянием здоровья детей и взрослых | |
| 1.2. Диагностика | Проводится по клиническим, эпидемиологическим данным и результатам лабораторных исследований. Больные корью и подозрительные на это заболевание подлежат обязательному серологическому обследованию. Взятие крови у больного на 4–5-й день с момента появления сыпи организует лечебно-профилактическое учреждение, где выявлен больной. При госпитализации больного взятие крови осуществляется в стационаре. При изоляции больного на дому забор крови осуществляется в домашних условиях специалистами лечебно-профилактического учреждения, в котором был выявлен больной В случае сомнительного результата при исследовании первой сыворотки (или при отрицательном результате серологического обследования больного в первые три дня сыпи), по запросу лаборатории центра госсанэпиднадзора с функциями контроля за корью (далее — региональный центр), у больного берут кровь повторно, через 1–2 нед., но не позднее 1,5 мес. с момента заболевания. Региональный центр надзора за корью проводит исследование сывороток крови от больных корью и подозрительных на это заболевание в течение 72 ч с момента поступления материала и сообщает о результатах серологических исследований в Управление Роспотребнадзора субъекта РФ, направивший материал | |
| 1.3. Учет и регистрация | Первичные документы учета информации о заболевании: карта амбулаторного больного (ф. 025/у); история развития ребенка (ф. №112/у), медицинская карта ребенка (ф. 026/у). Каждый случай заболевания кори подлежит регистрации и учету в журнале учета инфекционных заболеваний (ф. 060/у) по месту выявления больного. | |
| 1.4. Экстренное извещение в ФГУЗ «Центр гигиены и эпидемиологии» | Информацию о случае заболевания или подозрении на него врач либо представитель среднего медицинского персонала передает в территориальный ФГБУЗ по телефону и письменно в виде экстренного извещения (ф. 058/у) в течение 12 ч после выявления заболевания | |
| 1.5. Изоляция | На дому изолируют больных с легким течением заболевания при наличии возможности соблюдения противоэпидемического режима по месту жительства. Госпитализацию в инфекционный стационар осуществляют по клиническим и эпидемиологическим показаниям. Клинические показания: тяжелые и среднетяжелые формы инфекции. Эпидемические показания: · невозможность обеспечения изоляции на дому и организации соответствующего режима., · Ббольные корью из детских учреждений с постоянным пребыванием детей, общежитий, проживающие в неблагоприятных бытовых условиях должны быть госпитализированы. Изоляция больных проводится до момента исчезновения клинической симптоматики, но не менее чем на 5 дней с момента появления сыпи | |
| 1.6. Лечение | Проводится в соответствии с протоколами (стандартами) обследования и лечения, больных инфекционными и паразитарными болезнями до клинического выздоровления | |
| 1.7. Выписка | Выписка из стационара проводится после клинического выздоровления, но не ранее 5-го дня от момента появления сыпи. | |
| 1.8. Порядок допуска в организованные коллективы и к работе | Допуск реконвалесцентов в коллектив разрешается после клинического выздоровления даже при наличии вторичных случаев кори в очаге | |
| 1.9. Диспансерное наблюдение | Не регламентировано | |
| 2. Мероприятия, направленные на механизм передачи возбудителя | ||
| 2.1. Текущая дезинфекция | В очаге кори не проводится. Больному и лицам, осуществляющим уход за ним, необходимо строго соблюдать правила личной гигиены. В помещении, где находится больной, необходимо регулярно проводить влажную уборку и проветривание | |
| 2.2.2. Заключительная дезинфекция | Не проводится | |
| 3. Мероприятия, направленные на лиц, общавшихся с источником инфекции | ||
| 3.1. Выявление | Выявляются лица, общавшиеся с заболевшим на протяжении 21 дня до появления у него первых клинических признаков заболевания | |
| 3.2. Клинический осмотр | Осуществляется участковым врачом и включает оценку общего состояния, осмотр зева, кожных покровов (высыпания) и измерение температуры тела. В детских дошкольных учреждениях и школах, медицинскими сестрами или врачами данных учреждений ежедневно проводятся осмотры контактных детей | |
| 3.3. Сбор эпидемиологического анамнеза | Выявляют не болевших корью ранее и не привитых против нее; не болевших корью ранее и однократно привитых против нее (если с момента прививки прошло не менее 6 мес.); лица с неизвестным инфекционным и прививочным анамнезом в отношении кори; беременные женщины | |
| 3.4. Медицинское наблюдение | При наличии среди контактных не привитых и не болевших корью устанавливается медицинское наблюдение сроком на 21 день с момента выявления первого случая заболевания в очаге. В этот период должно проводиться активное выявление заболевших (по возможности с использованием серологических методов исследования для выявления легких, атипичных и бессимптомных форм инфекции) | |
| 3.5. Режимно- ограничительные мероприятия | В течение 21 дня с момента выявления последнего заболевшего в детское учреждение, школу не принимаются дети, не болевшие корью и не привитые против этой инфекции | |
| 3.6. Экстренная профилактика | В целях профилактики вторичных случаев заболевания корью в очаге этой инфекции в течение 72 ч с момента выявления первого больного проводится вакцинация (ревакцинация) следующих категорий лиц (в возрасте от 12 мес. до 35 лет) из числа общавшихся с больными: не болевшие корью ранее и не привитые против нее; не болевшие корью ранее и однократно привитые против нее (если с момента прививки прошло не менее 6 мес.); лица с неизвестным инфекционным и прививочным анамнезом в отношении кори. Если среди лиц, общавшихся с больным (больными) корью, есть дети в возрасте от 8 до 12 мес., не привитые и не имеющие противопоказаний к вакцинации, им необходимо сделать прививку против кори (однократно). В последующем их прививают повторно через 6–10 мес. В возрасте 6–7 лет эти дети подлежат плановой ревакцинации против кори. Применение нормального иммуноглобулина человека в целях экстренной профилактики кори у контактных в очагах этой инфекции в настоящее время недостаточно эффективно из-за низкого содержания антител к вирусу кори в донорской плазме, из которой готовится этот препарат. Однако в случае, если среди общавшихся с больным корью имеются лица с противопоказаниями к вакцинации или дети в возрасте от 3 до 7 мес. 29 дн., им необходимо ввести внутримышечно нормальный (или специфический коревой, если таковой будет в наличии) иммуноглобулин человека в дозе 3 мл | |
| 3.7. Лабораторное обследование | Если среди лиц, общавшихся с больным (больными) корью, есть беременные женщины, ранее не болевшие корью, за ними устанавливают медицинское наблюдение и проводят их серологическое обследование. Если в первой пробе сыворотки крови беременной были выявлены антитела к вирусу кори в титрах, равных или выше «условно защитных», то дальнейшее наблюдение не проводится. Если в первой пробе сыворотки крови беременной не были выявлены (или были выявлены в титрах менее «условно защитных») антитела к возбудителю кори, то проводится динамическое наблюдение и повторное серологическое обследование через 2 нед. после первого. В случае, если при повторном серологическом обследовании не выявлено прироста титров антител к вирусу кори, то наблюдение продолжают до 17 дня с момента выявления последнего больного корью в очаге, а затем вновь проводят серологическое обследование. Если при третьем обследовании будет зафиксирован тот же результат, беременную женщину информируют о том, что она восприимчива к кори и рекомендуют избегать общения с больными корью в будущем вплоть до родов. После рождения ребенка эта женщина подлежит вакцинации против кори, а ее ребенок должен быть привит против этой инфекции в возрасте 8 мес. В случае если у беременной женщины появились клинические признаки кори и/или при повторном серологическом обследовании в ее крови выявлен диагностический прирост титров антител к вирусу кори или специфические IgM, то ставится диагноз кори и решается вопрос о прерывании беременности (на ранних сроках), а при сохранении беременности за женщиной осуществляется диспансерное наблюдение вплоть до родов | |
| 3.8. Санитарное просвещение | В работе с населением основное внимание следует уделять информированию об опасности заболевания корью, особенно для детей в возрасте до 1 года и беременных женщин, о необходимости и безвредности вакцинации против кори, о сроках проведения прививок. Взрослому населению нужно разъяснять установленные законом обязанности граждан по выполнению предписания медицинских работников в отношении вакцинации своих несовершеннолетних детей, а также подопечных и опекаемых лиц | |
Дата добавления: 2015-08-04; просмотров: 1423;
