Эпидемический паротит
Определение. Эпидемический паротит (паротитная инфекция) — антропонозная вирусная инфекционная болезнь с аспирационным механизмом передачи возбудителя, характеризующаяся общей интоксикацией, поражением слюнных желез, реже других железистых органов, а также нервной системы.
Стандартное определение случая заболевания. Эпидемический паротит характеризуется общей интоксикацией (слабость, недомогание, лихорадка) и одним или несколькими из следующих синдромов и симптомов:
● болезненное увеличение (распухание) одной или нескольких слюнных желез (одностороннее или двухстороннее) — паротит;
● резкие боли в эпигастральной области, тошнота, многократная рвота, напряженные мышцы живота, симптомы раздражения брюшины (панкреатит);
● у мужчин — сильные боли в области мошонки (чаще с одной стороны), иррадиирующие в нижние отделы живота, увеличение размеров яичка (орхит);
● у женщин — болезненность в подвздошной области (чаще с одной стороны) — оофорит;
● лихорадка до 39 °С и выше, озноб, сильная головная боль, рвота, ригидность затылочных мышц, симптом Кернига и/или симптом Брудзинского — серозный менингит.
Этиология. Вирус эпидемического паротита (mumps virus) относится к семейству Paramyxoviridae, роду Paramyxovirus. Геном вируса представлен однонитчатой РНК. Все известные штаммы принадлежат к одному серотипу. Вирус обладает гемагглютинирующей, гемолизирующей, нейраминидазной и цитопатогенной (симпластообразующей) активностью. Вирион содержит комплекс антигенов, наиболее важными из которых являются гемагглютинин, гемолизин и белки нуклеокапсида. Гемагглютинины вируса имеют штаммовые особенности. Искусственным путем получены различные варианты вакцинных штаммов вируса эпидемического паротита. Но значительных отличий в специфичности как наружных, так и внутренних антигенных комплексов вакцинных вариантов вируса паротита до настоящего времени не обнаружено.
Вирус паротита малоустойчив к воздействию физических и химических факторов внешней среды: разрушается при действии 2% формалина, 1% лизола, быстро инактивируется под действием высокой температуры, ультрафиолетовых лучей. Однако при 200 ◦С вирус сохраняет инфекционность в течение 4–6 сут, при 40 ◦С до 1 мес., при 20 ◦С — до 3 мес.
Резервуар и источник инфекции. Эпидемический паротит — типичная антропонозная инфекция. Источник возбудителя инфекции — больной человек, независимо от того, в какой клинической форме — манифестной или инаппарантной — протекает заболевание. По имеющимся данным, до 40% случаев заболевания эпидемическим паротитом протекает в стертой и инаппарантной (бессимптомной) формах. Эти случаи не регистрируются и, следовательно, их роль как источников инфекции не учитывается при организации и проведении противоэпидемических мероприятий.
Механизм передачи инфекции — аэрозольный, возможна реализация вертикального механизма передачи вируса.
Пути и факторы передачи. Вирус выделяется из организма с крупнокапельным аэрозолем слюны (воздушно-капельный путь), который из-за своей низкой дисперсности далеко не распространяется и быстро оседает. Однако вследствие своей устойчивости к высыханию возбудитель может также распространяться с ядрышками высохших капелек слизи (воздушно-пылевой путь). При заболевании паротитной инфекцией беременной женщины возможна трансплацентарная передача вируса плоду.
Инкубационный период. Период инкубации при паротитной инфекции колеблется от 11 до 21 дня, в отдельных случаях — от 4 до 35 дней.
Период заразительности начинается с последних дней инкубации и продолжается до окончания воспалительного процесса в слюнных железах. Больной особенно опасен для окружающих в продромальном периоде и в первые 5–6 дней болезни. Длительность заразительного периода — до 9 дней от начала болезни. После исчезновения клинических проявлений больной считается неопасным.
Формы инфекции. Течение эпидемического паротита может быть манифестным и бессимптомным. Манифестным формам паротитной инфекции свойственно многообразие клинических проявлений. В этой связи название «эпидемический паротит» в современной литературе все чаще заменяют на термин «паротитная инфекция» («паротитновирусная инфекция»). Выделяют железистые, нервные и железисто-нервные формы заболевания. Железистые формы характеризуются острым началом, общей интоксикацией, и симптомами воспаления желез (слюнных, половых, поджелудочной).
Возможно поражение и других желез: слезных, молочных, щитовидной, паращитовидной, предстательной, а также надпочечников.
Нервные формы начинаются остро, сопровождаются лихорадкой до 39 оС и выше. Наблюдаются озноб, сильная головная боль, рвота, ригидность затылочных мышц, положительные симптом Кернига (невозможность полного разгибания в коленном суставе ноги, согнутой под прямым углом в тазобедренном и коленном суставах) и симптом Брудзинского (рефлекторное сгибание ноги в коленном суставе при пассивном наклоне головы или слабом механическом раздражении кожи верхней части живота — серозный менингит), иногда развивается очаговая симптоматика — менингоэнцефалит.
Железисто-нервные формы характеризуются сочетанием перечисленных выше клинических проявлений.
Тяжесть течения при эпидемическом паротите определяется выраженностью и продолжительностью лихорадки, поражением нервной системы и отдельных железистых органов.
Одна из важнейших особенностей паротитной инфекции — наличие стертых и бессимптомных клинических форм. В очагах эпидемического паротита, по данным различных авторов, обнаруживалось от 15 до 50% лиц со стертой формой инфекции. При этом стертые формы эпидемического паротита иногда регистриоровали под диагнозами «грипп», «шейный или подчелюстной лимфаденит».
Проявления врожденной паротитной инфекции изучены мало. Особенно опасно заболевание эпидемическим паротитом для беременных женщин в I триместре, т.к. при этом значительно возрастает смертность плода, обусловленная пролиферативным некрозом и васкулитом в плаценте. Согласно немногим литературным данным, поражение вирусом эпидемического паротита развивающегося плода вызывает дисплазию миокарда, стеноз водопровода с развитием гидроцефалии, врожденную глухоту.
Постморбидное носительство возбудителя при эпидемическом паротите отсутствует.
Диагностика. В типичных случаях эпидемический паротит диагностировать нетрудно. Подозрительным на эпидемический паротит считают случай острого заболевания, при котором имеются один или несколько типичных клинических признаков эпидемического паротита, вероятным — случай острого заболевания, клинические признаки которого отвечают «стандартному определению случая эпидемического паротита», а также имеется эпидемическая связь с другим подозрительным или подтвержденным случаем эпидемического паротита. Классифицированный как «подозрительный» или «вероятный» случай эпидемического паротита после лабораторного подтверждения диагноза считается «подтвержденным». Лабораторно подтвержденный случай необязательно должен отвечать клиническому определению случая (атипичные, стертые формы).
Лабораторная диагностика. Результатами лабораторных исследований, подтверждающими клинический диагноз случая паротитной инфекции, являются:
● выявление в стандартных серологических тестах (ИФА) специфических IgM в пробе сыворотки крови, взятой не позднее 3 дней после начала клинических проявлений заболевания, а также выявление низкоавидных IgG- антител в ИФА (индекс авидности менее 20%);
● статистически значимое увеличение уровня (титра) специфических антител во второй сыворотке крови по сравнению с первой при одновременном исследовании в стандартных серологических тестах (РТГА, РРГ, РСК, ИФА) парных сывороток крови больного (при условии соблюдения сроков сбора сывороток крови: первой — в первые дни болезни, второй — через 2–3 нед.);
● идентификация РНК вируса методом ПЦР в клиническом материале (слюна, кровь, спинномозговая жидкость или моча больного);
● выделение вируса эпидемического паротита из слюны, крови, спинномозговой жидкости или мочи больного. С этой целью производят посев клинического материала на культуру ткани (фибробластов японских перепелов или куриных эмбрионов, клеток почек морской свинки) или в 5–7-дневные куриные эмбрионы. Показатель размножения вируса на культуре ткани — появление симпластов или положительная реакция иммунофлюоресценции, в куриных эмбрионах — рост гемагглютинирующей активности аллантоисной и амниотической жидкости.
В обычной практике методы выделения вируса эпидемического паротита почти не применяются.
Диагноз, как правило, ставят на основании клинических признаков, а лабораторное подтверждение диагноза проводится с использованием серологических или молекулярно-генетических методов.
Дифференциальная диагностика. Заболевание следует отличать от гнойных воспалительных заболеваний околоушных желез, их увеличения при обтурации стенонова протока слюнным камнем, паратонзиллярном абсцессе, инфекционном мононуклеозе, а также при дифтерии, сопровождающейся отеком подкожной клетчатки (токсической форме).
Лечение. При неосложненных формах лечение амбулаторное. Больных обычно госпитализируют по эпидемиологическим показаниям или в случаях возникновения осложнений. Средства этиотропного лечения отсутствуют. Постельный режим рекомендуют в лихорадочный период независимо от тяжести заболевания. На область околоушных желез применяют сухое тепло (сухие согревающие компрессы, облучение лампой соллюкс), назначают местные физиотерапевтические процедуры в виде УФО, УВЧ-терапии, диатермии. При выраженном токсикозе проводят дезинтоксикационное лечение с назначением небольших доз глюкокортикоидов (под врачебным контролем). При развитии орхита кроме постельного режима рекомендуют применять суспензории, местно в первые 3–4 дня — холод, а в последующие дни — тепло. Также проводят раннее лечение средними дозами глюкокортикоидов.
Прогноз. Острая фаза эпидемического паротита протекает благоприятно, но возможны серьезные осложнения в более поздние сроки.
Осложнения. К возможным осложнениям паротитной инфекции относятся миокардиты и перикардиты, глухота, артриты, нефриты, тромбоцитопения. У 20–30% заболевших мальчиков-подростков 5% девочек наблюдаются поражения половых желез (орхиты и оофориты), которые в дальнейшем нередко становятся причиной нарушения детородной функции и даже бесплодия. Наряду с бесплодием возможно развитие и других резидуальных явлений — хронического панкреатита (у 1 из 30 заболевших), сахарного диабета, хронического сиалоаденита, глухоты. У взрослых приблизительно в 5 раз чаще встречается тяжелое течение паротитной инфекции, независимо от ее формы с более выраженным синдромом интоксикации.
Факторы риска. Скученность, низкий охват вакцинацией.
Восприимчивость и иммунитет. Паротитная инфекция может поражать лиц любого возраста. Ребенок, мать которого до его рождения перенесла эпидемический паротит, как правило, защищен от этой инфекции на первом году жизни благодаря наличию в его крови материнских специфических антител.
У переболевших паротитной инфекцией формируется длительный, стойкий иммунитет. Случаи повторного заболевания эпидемическим паротитом нуждаются в лабораторном подтверждении диагноза.
Проявления эпидемического процесса. Эпидемический паротит распространен повсеместно, отмечается неравномерность его распределения по территории страны, среди различных групп населения и во времени. В динамике заболеваемости эпидемическим паротитом в России можно выделить три периода (рис. 13.31):
• первый — до начала вакцинации и в первые годы после ее введения, средний показатель заболеваемости (до 1984 г.) 412,8 на 100 000 населения;
• второй — годы отчетливого проявления эффекта массовой иммунизации, заболеваемость, по сравнению с первым периодом, снизилась в 4,7 раза (среднемноголетний показатель с 1984 по 2000 гг. — 88,5 на 100 000 населения);
• третий — последние годы (с 2000 г.), когда заболеваемость имеет неуклонную тенденцию снижения и показатели заболеваемости близки к спорадическому уровню.
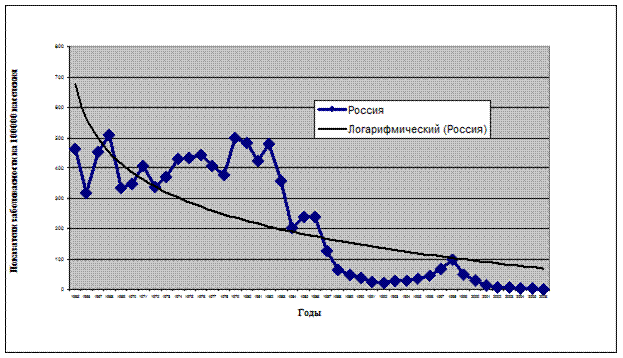
Рис. 13.31. Динамика заболеваемости эпидемическим паротитом в РФ в 1997–2006 гг.
Массовая иммунизация повлекла за собой изменения периодичности паротитной инфекции, однако цикличность многолетней заболеваемости эпидемическим паротитом сохранилась (рис. 13.32). Длительность эпидемического цикла возросла с 3–4 до 8–10 и более лет.
В 1998 г. имел место один из самых интенсивных периодических подъемов заболеваемости эпидемического паротита, в целом по стране показатель составил 98,9 на 100 000 населения, а в отдельных субъектах Российской Федерации — от 200 до 400 на 100 000 населения. Это объяснялось неодинаковым качеством организации вакцинации детского населения, а также — что, очевидно особенно существенно — отсутствием ревакцинации.
С 1999 г. по настоящее время заболеваемость паротитом снижается и можно предполагать, что длительность эпидемического цикла превысит 11 лет.
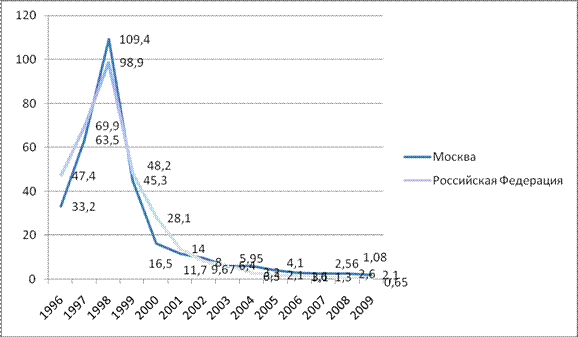
Рис. 13.32. Динамика заболеваемости эпидемическим паротитом в РФ и г. Москве в 1999–2009 гг. (в показателях на 100 000 населения)
При сохранении характерной для довакцинального периода зимне-весенней сезонности эпидемического паротита отмечается укорочение амплитуды сезонных колебаний. Значение сезонных факторов в динамике заболеваемости в условиях вакцинопрофилактики уменьшилось. Однако удается выявить региональные особенности сезонности паротитной инфекции, а также неодинаковое сезонное распределение заболеваемости в разные фазы эпидемического цикла (рис. 13.33).
В целом, периодические подъемы в системе многолетних циклов обусловлены резким повышением заболеваемости весной: более 60% всех случаев заболеваний регистрируют в январе–мае. Подъем заболеваемости в зимне-весенний период отмечается постоянно как среди детей, посещающих детские учреждения, так и среди детей домашнего воспитания. Ежегодно повторяющиеся осенние подъемы заболеваемости обусловлены, напротив, практически только заболеваемостью «организованных» детей, и связаны с действием социального фактора — началом учебного года и общения детей в коллективах.
Показатели заболеваемости эпидемическим паротитом городского населения, как и ранее, превышают показатели заболеваемости сельского населения, что объясняется не только большей плотностью населения в городах, но и более высоким уровнем медицинского обслуживания городского населения по сравнению с сельским.
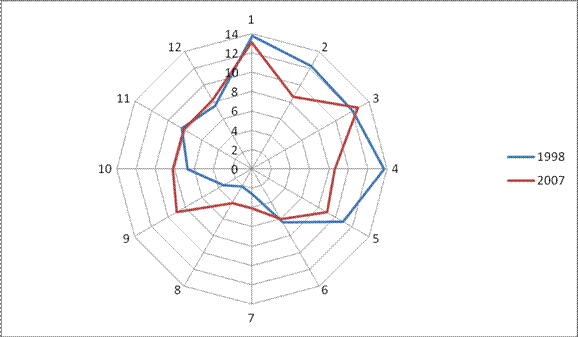
Рис. 13.33. Помесячное распределение заболеваемости эпидемическим паротитом в г. Москве в год эпидемического подъема (1998 г.) и в межэпидемический период (2007 г.)
Эпидемический паротит издавна считался «детской» инфекцией и болезнью организованных коллективов. До начала массовой иммунизации дети в возрасте до 14 лет составляли более 95% от общего числа заболевших эпидемическим паротитом.
В условиях массовой плановой вакцинации возрастная структура заболевших претерпела существенные изменения. Удельный вес детей 3–6 лет снизился с 50 до 29,5%. Среди заболевших существенно возросла доля детей 10–14 лет, значительно увеличился удельный вес молодежи в возрасте от 15 до 19 лет, более чем в 2 раза повысился удельный вес лиц в возрасте 20 лет и старше. Так, в 2009 г. среди заболевших эпидемическим паротитом 61,4% составляли взрослые. Таким образом, наблюдается выраженное «повзросление» эпидемического паротита, что, прежде всего, связано с недостаточной эффективностью и качеством первичной однократной иммунизации.
Тенденция «повзросления» опасна тем, что появляется риск заболевания женщин детородного возраста и, следовательно, развития врожденных форм эпидемического паротита. Закономерным следствием отсутствия антител к вирусу эпидемического паротита у части матерей является также то, что их новорожденные дети, не обладая пассивным (материнским) иммунитетом, не защищены от этой инфекции с момента рождения и могут активно вовлекаться в эпидемический процесс паротитной инфекции в течение первого года жизни.
Сравнительный анализ интенсивных показателей заболеваемости доказывает, что дети по-прежнему чаще болеют эпидемическим паротитом. По данным за 2009 г., в Москве заболеваемость детей (0–14 лет) превышала заболеваемость подростков и взрослого населения (15–99 лет) в 4,8 раза (7,14 и 1,48 на 100 000 населения соответствующего возраста). Максимум возрастной заболеваемости пришелся на возрастную группу 5–6 лет (рис. 13.34).
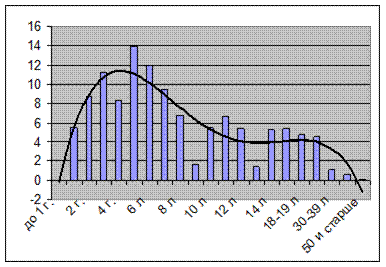
Рис. 13.34. Заболеваемость эпидемическим паротитом различных возрастных групп населения г. Москвы в 2009 г. (в показателях на 100 000 населения данного возраста)
Снижение заболеваемости эпидемическим паротитом сопровождается значительным уменьшением очаговости: в 78–95% очагов регистрируется лишь 1 случай эпидемического паротита. Очаговость обусловлена вспышками прежде всего в детских, подростковых учреждениях (школы, училища) и вузах. Например, если в 1998–1999 гг. регистрировались множественные очаги этой инфекции в школах Москвы (в среднем 22–29 случаев в каждом очаге), то в 2009 г. в очагах эпидемического паротита было по 1–3 случая заболевания.
В современных условиях весьма реальной представляется возможность возникновения внутрибольничных спорадических заболеваний эпидемическим паротитом и даже внутрибольничных эпидемических вспышек этой инфекции. Занос инфекции в соматический стационар возможен как при госпитализации ребенка (или взрослого), находящегося в инкубации или больного бессимптомной формой паротитной инфекции, так и при заболевании паротитом сотрудников стационара.
Основа профилактических и противоэпидемических мероприятий в отношении внутрибольничной паротитной инфекции, так же как и в отношении «внебольничной» инфекции, — вакцинопрофилактика.
Эпидемиологический надзор. Всемирная организация здравоохранения относит эпидемический паротит к инфекциям, которые могут быть ликвидированы с помощью активной иммунизации населения.
Национальные программы иммунизации в Европейском регионе уже ставили целью ликвидацию местных случаев эпидемического паротита к 2000 г. В 36 странах региона ведется регистрация случаев этой инфекции. За последнее десятилетие ежегодные показатели заболеваемости эпидемическим паротитом в этих странах снизились на 85%, что объясняется увеличением охвата прививками ассоциированной вакциной против кори, паротита и краснухи.
На основе результатов, проведенных в Центральном научно-исследовательском институте эпидемиологии Роспотребнадзора, исследований и анализа данных литературы сформулирована концепция системы управления эпидемическим процессом паротитной инфекции.
В ходе эпидемиологического надзора в процессе сбора информации было предложено регистрировать все случаи острых заболеваний, удовлетворяющих стандартному описанию случая эпидемического паротита.
Рекомендовано использовать классификацию случаев паротитной инфекции (подозрительный, вероятный, подтвержденный случай) и начинать противоэпидемические мероприятия сразу после выявления заболевания, подозрительного на эпидемический паротит.
В структуре подсистемы эпидемиологического надзора за паротитной инфекцией было определено место лабораторных исследований. Используя системный подход к организации эпидемиологического надзора, была выделена в виде отдельного блока информация, получаемая при проведении лабораторных исследований («лабораторный контроль»). Основные направления лабораторных исследований: лабораторное подтверждение диагноза, мониторинг популяции возбудителя, мониторинг состояния коллективного иммунитета населения к данной инфекции и исследование вероятных факторов передачи возбудителя инфекции в целях определения их эпидемиологического значения.
Необходимо также анализировать сведения о биологической активности отдельных серий живой паротитной вакцины, получаемые с предприятия-изготовителя или при выборочном контроле на отдельных этапах транспортировки, хранения и применения препарата. Согласно требованиям Фармакопейной статьи на живую паротитную вакцину, в одной дозе препарата должно быть не менее 10 000 ТЦД50 вируса.
Для эпидемического паротита особое значение имеет анализ таких показателей, как заболеваемость привитых детей, удельный вес тяжелых клинических форм и осложнений. При этом целесообразно сопоставлять показатели заболеваемости отдельных групп населения с данными их выборочных серологических обследований.
Как и при других инфекциях, «управляемых» средствами специфической профилактики, неотъемлемая часть эпидемиологического надзора за паротитной инфекцией — надзор за осуществлением вакцинации. Учет прививок ведется в установленном порядке с помощью специально разработанных статистических форм.
При осуществлении эпидемиологического надзора проводится анализ полученной информации: определяются основные характеристики эпидемического процесса паротитной инфекции (динамика заболеваемости, периодичность, сезонность, возрастная структура заболевших, очаговость), оценивается эффективность профилактических и противоэпидемических мероприятий. Чрезвычайно важное значение имеет оценка эффективности проведенной вакцинации как мероприятия, а также эффективность отдельных серий живой паротитной вакцины. Для оценки охвата детей прививками применяются критерии ВОЗ, согласно которым эпидемиологическое благополучие в отношении паротитной инфекции обеспечивает уровень охвата своевременной вакцинацией детей в возрасте 12 мес. не менее 95%. Охват ревакцинацией детей в возрасте 6–7 лет также не должен быть менее 95%.
Объективным критерием эффективности вакцинации против эпидемического паротита могут служить также данные выборочных серологических обследований привитых.
На основе результатов обработки поступившей информации принимаются управленческие решения, примерами которых являются эффективные стратегии борьбы с эпидемическим паротитом. Достижение 95% охвата вакцинацией и ревакцинацией декретированных контингентов детского населения — главная, но не единственная стратегия борьбы с эпидемическим паротитом. Необходимы также усилия по совершенствованию календаря прививок (внедрение комбинированной вакцины против кори, краснухи и эпидемического паротита), улучшению качества используемой вакцины (оптимизация содержания вируса в прививочной дозе ЖПВ, повышение термостабильности вакцины), иммунизации по эпидемическим показаниям (в т.ч. взрослых), активному выявлению случаев эпидемического паротита и совершенствованию диагностики, пассивной иммунопрофилактике осложнений (с помощью специфического иммуноглобулина), эпидемиологическому надзору за состоянием коллективного иммунитета населения к эпидемическому паротиту.
Профилактические мероприятия. Основной метод защиты населения от паротитной инфекции — вакцинопрофилактика, которая направлена на создание индивидуальной невосприимчивости к этой инфекции. У лиц, получивших живую паротитную вакцину, вырабатывается противовирусный иммунитет, который защищает от заболевания более 80% привитых, предотвращает развитие тяжелых форм заболевания и осложнений.
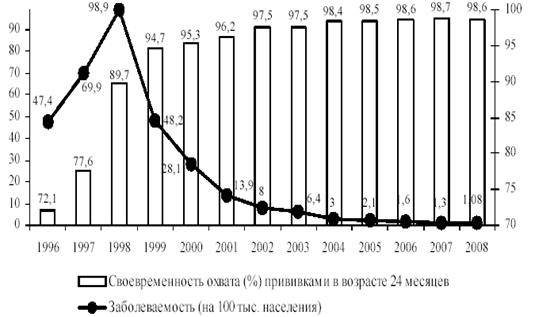
Рис. 13.35. Динамика заболеваемости эпидемическим паротитом в России и охвата своевременной иммунизацией против этой инфекции детей в возрасте 24 мес.
Основные современные эпидемиологические признаки паротитной инфекцией определяются осуществляемой в России с 1980 г. массовой, а затем плановой иммунизацией детского населения живой паротитной вакциной. Эпидемиологический анализ позволил доказать наличие обратной сильной корреляционной связи уровня охвата прививками детей декретированных возрастов и показателей заболеваемости эпидемическим паротитом, коэффициент корреляции составил 0,79–0,91. С 2000 г. охват детей своевременной вакцинацией против эпидемического паротита превышает 95%. В 2008 г. ревакцинацию против эпидемического паротита в 6 лет получили 97,07% детей (в 2007 г. — 96,90%) (рис.13.35).
Каждый ребенок, не болевший эпидемическим паротитом, должен быть привит против этой инфекции в соответствии с действующим календарем прививок дважды: в возрасте 12 мес. и 6–7 лет. Любое посещение ребенком ЛПУ или медицинского работника должно использоваться для выяснения прививочного анамнеза ребенка и, в случае необходимости, проведения прививок. При отсутствии прививок против паротита в анамнезе ребенка врач-педиатр обязан выяснить причины, из-за которых ребенок не был привит, и принять необходимые меры по его иммунизации. Вплоть до 1998 г. при практически одинаковых противопоказаниях к введению коревой и паротитной вакцин последней прививали в среднем на 20% детей меньше. Решить эту проблему помогло создание и внедрение в практику отечественной комбинированной паротитно-коревой вакцины. В настоящее время охват вакцинацией против кори и эпидемического паротита поддерживается на одинаково высоком уровне.
В связи с тенденцией «повзросления» необходимо было принять меры для сокращения числа восприимчивых к паротитной инфекции лиц среди подростков и взрослых, не получивших в детстве ревакцинацию против паротита. Приказом МЗ РФ № 386 от 26 октября 1999 г. регламентирована вакцинация (или для ранее однократно привитых — ревакцинация) школьников и студентов (вплоть до 1–2 курсов средних и высших учебных заведений), не болевших эпидемическим паротитом.
Необходимо также проводить серологический скрининг беременных женщин в целях определения групп риска в отношении заболевания эпидемическим паротитом среди новорожденных детей.
Дети с неизвестным прививочным анамнезом в отношении эпидемического паротита и не болевшие этой инфекцией (или с неизвестным инфекционным анамнезом в отношении этой инфекции) считаются не привитыми и подлежат вакцинации. Ревакцинация таких детей проводится в плановом порядке в соответствии с календарем прививок, но не ранее 6 мес. после первой прививки (в соответствии с наставлением по применению вакцины). Если имеется возможность проведения перед вакцинацией серологических исследований, прививки против паротита проводятся детям, в сыворотке крови которых в стандартных серологических тестах не были обнаружены антитела к возбудителю этой инфекции, либо выявленный уровень антител оказался ниже «условно защитного».
Профилактические прививки против паротитной инфекции проводятся только живыми моно- или ассоциированными вакцинами, содержащими вирус эпидемического паротита, зарегистрированными на территории РФ в установленном порядке, в строгом соответствии с инструкциями по их применению. При использовании моновакцин против кори, паротита или краснухи эти препараты могут вводиться одновременно в разных шприцах, в разные участки тела.
В России производятся и применяются живые паротитная и паротитно-коревая вакцины на основе штамма Ленинград-3.
При эпидемиологическом обследовании очагов было выявлено, что заболеваемость паротитом детей, привитых вакциной содержащей в дозе менее 40 000 ГАДЕ50 вируса, была существенно выше заболеваемости привитых препаратом с более высоким содержанием вируса — 31,76 против 16,29% соответственно. Таким образом, была продемонстрирована связь эпидемиологической эффективности ЖПВ с содержанием вируса в прививочной дозе и необходимость его повышения до 40 000 ГАДЕ50.
Аналогичные данные получены при изучении антигенной активности различных серий вакцины. С увеличением содержания вируса в дозе препарата возрастали показатели сероконверсии, удельный вес защищенных от паротитной инфекции лиц среди привитых вакциной этой серии, а также СГТ антител (коэффициенты корреляции 0,35, 0,85, 0,78, соответственно).
Мероприятия в эпидемическом очаге.Противоэпидемические мероприятия необходимо начинать сразу же после выявления случая заболевания, подозрительного на эпидемический паротит. Цель проведения противоэпидемических мероприятий в очаге эпидемического паротита — его локализация и ликвидация.
| Мероприятия | Содержание | |
| 1. Мероприятия, направленные на источник инфекции | ||
| 1.1. Выявление | Осуществляется врачами лечебно-профилактических учреждений во время амбулаторного приема, посещения больного на дому, лечения в стационаре, при диспансерном наблюдении и медицинском наблюдении за лицами в очагах эпидемического паротита на основании обращения за медицинской помощью, эпидемиологических данных, результатов контроля состояния здоровья при утренних приемах в дошкольные учреждения, активного наблюдения за состоянием здоровья детей и взрослых | |
| 1.2. Диагностика | Проводится по клиническим, эпидемиологическим данным и результатам лабораторных исследований. Все больные эпидемическим паротитом подлежат серологическому обследованию. Взятие крови у больного организует лечебно-профилактическое учреждение, где выявлен больной. При госпитализации больного взятие крови осуществляется в стационаре. При изоляции больного на дому забор крови осуществляется в домашних условиях специалистами лечебно-профилактического учреждения, в котором был выявлен больной. В случае сомнительного результата при исследовании первой сыворотки, у больного берут кровь повторно, через 1–2 нед., но не позднее 1,5 мес. с момента заболевания | |
| 1.3. Учет и регистрация | Первичные документы учета информации о заболевании: карта амбулаторного больного (ф. 025/у); история развития ребенка (ф. 112/у), медицинская карта ребенка (ф. 026/у). Каждый случай заболевания эпидемическим паротитом подлежит регистрации и учету в журнале учета инфекционных заболеваний (ф. 060/у) по месту выявления больного | |
| 1.4. Экстренное извещение в ФБУЗ «Центр гигиены и эпидемиологии» | Информацию о случае заболевания или подозрении на него врач либо представитель среднего медицинского персонала передает в территориальный ФБУЗ по телефону и письменно в виде экстренного извещения (ф. № ф. 058/у) в течение 12 ч после выявления заболевания | |
| 1.5. Изоляция | На дому изолируют больных с легким течением заболевания при наличии возможности соблюдения противоэпидемического режима по месту жительства. Госпитализацию в инфекционный стационар осуществляют по клиническим и эпидемиологическим показаниям. Клинические показания: тяжелые и среднетяжелые формы инфекции. Эпидемические показания: · невозможность обеспечения изоляции на дому и организации соответствующего режима; · . больные из детских учреждений с постоянным пребыванием детей, общежитий, проживающие в неблагоприятных бытовых условиях. Изоляция больных проводится до момента исчезновения клинической симптоматики, но не менее чем на 9 дней с момента появления признаков заболевания | |
| 1.6. Лечение | Проводится в соответствии с протоколами (стандартами) обследования и лечения, больных инфекционными и паразитарными болезнями до клинического выздоровления | |
| 1.7. Выписка | Выписка из стационара проводится после клинического выздоровления, но не ранее 9-го дня от начала заболевания | |
| 1.8. Порядок допуска в организованные коллективы и к работе | Допуск реконвалесцентов в коллектив разрешается после клинического выздоровления даже при наличии вторичных случаев краснухи в очаге | |
| 1.9. Диспансерное наблюдение | Не регламентировано. Однако имеются рекомендации о необходимости диспансерного наблюдения в течение 2 лет за перенесшими паротитный серозный менингит или менингоэнцефалит в связи с возможностью отклонений в неврологическом или психическом статусе | |
| 2. Мероприятия, направленные на механизм передачи возбудителя | ||
| 2.1. Текущая дезинфекция | В очаге эпидемического паротита не проводится. Больному и лицам, осуществляющим уход за ним, необходимо строго соблюдать правила личной гигиены. В помещении, где находится больной, необходимо регулярно проводить влажную уборку и проветривание. | |
| 2.2.2. Заключительная дезинфекция | Не проводится | |
| 3. Мероприятия, направленные на лиц, общавшихся с источником инфекции | ||
| 3.1. Выявление | Выявляются лица, общавшиеся с заболевшим на протяжении 21 дня до появления у него первых клинических признаков заболевания | |
| 3.2. Клинический осмотр | Осуществляется участковым врачом и включает: оценку общего состояния, осмотр околоушных и подчелюстной слюнных желез, измерение температуры тела. В детских дошкольных учреждениях и школах, медицинскими сестрами или врачами данных учреждений ежедневно проводятся осмотры контактных детей | |
| 3.3. Сбор эпидемиологического анамнеза | Выявляют не болевших эпидемическим паротитом ранее и не привитых против него; не болевших эпидемическим паротитом ранее и однократно привитых против него (если с момента прививки прошло не менее 6 мес.); лиц с неизвестным инфекционным и прививочным анамнезом в отношении эпидемического паротита и беременных женщин. У беременных выясняют анамнез в отношении эпидемического паротита и прививок против него в прошлом | |
| 3.4. Медицинское наблюдение | При наличии среди контактных лиц, не привитых и не болевших эпидемическим паротитом за ними устанавливается медицинское наблюдение сроком на 21 день с момента выявления первого случая заболевания в очаге. В этот период должно проводиться активное выявление заболевших (по возможности с использованием серологических методов исследования для выявления легких, атипичных и бессимтомных форм инфекции) | |
| 3.5. Режимно- ограничительные мероприятия | Контактные лица, не болевшие эпидемическим паротитом и не привитые против него, не допускаются в организованные коллективы, санатории, не принимаются в стационары в течение 21 дня с момента контакта с больным эпидемическим паротитом. Дети и взрослые, переболевшие эпидемическим паротитом или двукратно привитые, разобщению не подлежат. С момента выявления первого больного и в течение 21 дня с момента выявления последнего заболевшего в коллектив (отделение стационара) не принимаются лица, не болевшие эпидемическим паротитом и не привитые против нее | |
| 3.6. Экстренная профилактика | Если среди лиц, общавшихся с больным эпидемическим паротитом, есть дети в возрасте до 12 мес., им необходимо ввести нормальный (или специфический паротитный, если таковой будет в наличии) иммуноглобулин человека в дозе 3 мл не позднее 5-го дня с момента выявления больного. В целях профилактики вторичных случаев заболевания в очаге в течение 7 дней с момента выявления первого больного проводится вакцинация (ревакцинация) следующих категорий лиц (в возрасте от 12 мес. до 35 лет) из числа общавшихся с больными: ● не болевшие эпидемическим паротитом ранее и не привитые против него; ● не болевшие эпидемическим паротитом ранее и однократно привитые против него (если с момента прививки прошло не менее 6 мес.); ● лица с неизвестным инфекционным и прививочным анамнезом в отношении эпидемического паротита. Для проведения прививок лицам, общавшимся с больными эпидемическим паротитом, могут использоваться моно- или ассоциированные живые вакцины с паротитным компонентом, применение которых разрешено на территории РФ. Прививки проводятся в соответствии с наставлением по применению вакцины. Сведения о прививках (дата прививки, название и серия вакцины, контрольный номер серии вакцины), проведенных лицам, контактировавшим с больными эпидемическим паротитом, регистрируются во всех учетных формах прививочной документации | |
| 3.7. Лабораторное обследование | Если среди лиц, общавшихся с больным (больными) эпидемическим паротитом, есть беременные женщины, ранее не болевшие этой инфекцией, за ними устанавливают медицинское наблюдение и проводят серологическое обследование. Если в первой пробе сыворотки крови беременной были выявлены антитела к вирусу паротита в титрах, равных или выше «условно защитных», то дальнейшее наблюдение не проводится. Если в первой пробе сыворотки крови беременной не были выявлены (или были выявлены в титрах менее «условно защитных») антитела к возбудителю паротита, то проводится динамическое наблюдение и повторное серологическое обследование через 2 нед. после первого. В случае, если при повторном серологическом обследовании не выявлено прироста титров антител к вирусу эпидемического паротита, то наблюдение продолжают до 21 дня с момента выявления последнего больного паротитом в очаге, а затем вновь проводят серологическое обследование. Если при третьем обследовании будет зафиксирован тот же результат, беременную женщину информируют о том, что она восприимчива к эпидемическому паротиту и рекомендуют избегать контактов с больными паротитом вплоть до родов. После рождения ребенка эта женщина подлежит вакцинации против паротита, а ее ребенок должен быть привит против этой инфекции в возрасте 12 мес. В случае, если у беременной женщины появились клинические признаки эпидемического паротита и/или при повторном серологическом обследовании в ее крови выявлен диагностический прирост титров антител к вирусу паротита или специфические IgM, то ставится диагноз паротита и акушерами-гинекологами проводятся дополнительные исследования в целях решения вопроса о прерывании беременности (на ранних сроках), а при сохранении беременности за женщиной проводится диспансерное наблюдение вплоть до родов | |
| 3.8. Санитарное просвещение | В работе с населением основное внимание следует уделять информированию об опасности заболевания эпидемическим паротитом, особенно для беременных женщин, юношей и мужчин, о необходимости и безвредности вакцинации против паротита, о сроках проведения прививок. Взрослому населению нужно разъяснять установленные законом обязанности граждан по выполнению предписания медицинских работников в отношении вакцинации своих несовершеннолетних детей, а также подопечных и опекаемых лиц. | |
Дата добавления: 2015-08-04; просмотров: 2403;
