ОСТРЫЕ ГЕПАТИТЫ 34 страница
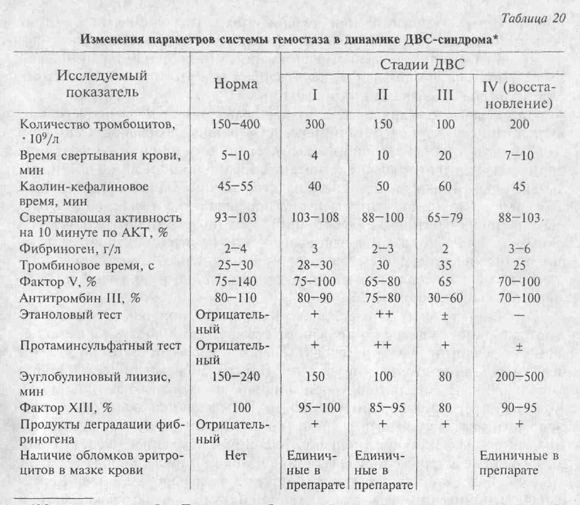
При некоторых инфекциях нарушения системы свертывания крови имеют свои особенности. В частности, у больных тяжелыми формами вирусных гепатитов изначально отмечается дефицит факторов свертывания, синтезируемых печенью. В подобных случаях, по нашему мнению, более оправдан термин «коагулопатия дефицита», предполагающий соответствующую схему коррекции гемостаза. У больных гриппом, геморрагическими лихорадками, риккетсиозами (сыпным тифом) вследствие вазопатического действия возбудителей преобладающим является нарушение целостности эндотелия сосудов и диссеминированное образование микротромбов, а коагулопатия развивается не во всех случаях. Возможен не диссеминированный, а очаговый (местный) ДВС-синдром (гемоколит
при шигеллезах, кишечное кровотечение у больных брюшным тифом, так называемые ранние гриппозные энцефалиты или первичные гриппозные пневмонии). Поэтому диагностика и тактика интенсивной терапии больных с ДВС-синдромом основываются прежде всего на учете особенностей патогенеза той или иной инфекции.
Интенсивная терапия должна быть направленной в первую очередь на купирование факторов, инициировавших и поддерживающих синдром ДВС. К этой группе мероприятий следует отнести рациональную этиотропную и энергичную патогенетическую терапию инфекций с потенциальной угрозой нарушений системы свертывания крови. Необходимы своевременные и адекватные меры по профилактике и выведению больных из таких критических состояний, как инфекционно-токсический шок, острая печеночная и почечная недостаточности (см. выше). Эти мероприятия являются фоном, на котором осуществляются меры по восстановлению равновесия свертывающих, антикоагулянтных и фибринолитических свойств крови.
На ранних стадиях ДВС основными целями интенсивной терапии являются остановка диссеминированного свертывания крови и восстановление ее реологии. Для этого вводят гепарин в малых дозах 1000—5000 ЕД через 4—8 ч внутривенно и подкожно. Повторные введения осуществляются в 0,9% растворе натрия хлорида или 5% раствора глюкозы (100 мл). Количество и темп введения гепарина определяются необходимостью поддерживать время свертывания крови на уровне 15—20 мин по Ли—Уайту. Эффективность терапии гепарином возрастает, если его вводить со свежезамороженной плазмой, в которой в сбалансированном количестве содержатся все факторы гемостаза. Целесообразна предварительная гепаринизация свежезамороженной плазмы, для чего рекомендуется вводить 10—25 ЕД гепарина на 100 мл плазмы. Образование при этом комплекса антитромбин III-гепарин способствует более быстрому обрыву диссеминированного свертывания крови.
Для улучшения реологических свойств крови, устранения блокады микроциркуляторного русла свертками крови показано введение реополиглюкина по 400—800 мл/сут в сочетании с такими дезагрегантами, как трентал (100 мг в 100 мл 0,9% раствора натрия хлорида) или дипиридамол по 10 мг, но не более 150—200 мг/сут внутривенно при темпе инфузии до 200 мкг/мин.
В случаях выраженного геморрагического синдрома (ДВС III—IV стадии), когда фибринолиз преобладает над процессами коагуляции, приоритетными являются введение ингибиторов протеиназ и фибринолиза. С этой целью показаны введения апротинина (до 200000 КИЕ каждые 2—3 ч), который оказывает ингибирующее действие на все ферментные системы крови, снижая ее фибринолитическую активность. Кроме того, антипротеиазы обладают антиагрегационным и дезагрегационным эффектами. Однако ингибиторы протеиназ и фибринолиза необходимо обязательно применять в сочетании с гепарином (2500 ЕД внутривенно, а затем подкожно — не более 5000-7500 ЕД). При отсутствии эффекта или в случаях профузного кровотечения показаны дополнительные введения свежезамороженной плазмы (до 1,5 л в течение короткого промежутка времени).
Больным вирусным гепатитом с геморрагическим синдромом, который является одним из ранних и объективных показателей острой печеночной недостаточности, показаны переливания свежезамороженной плазмы (1,5—2 л/сут) в сочетании с фибриногеном, сухим тромбином и другими факторами свертывания, в зависимости от показателей коагулограммы. При геморрагической анемии осуществляют заместительную терапию свежеконсервированной кровью до повышения уровня гемоглобина (100 г/л) и гематокрита (не ниже 0,35 л/л). Противопоказаны осмодиуретики.
При локальных кровотечениях, в частности желудочно-кишечных, у больных брюшным тифом, наряду с воздействием на системный гемостаз, применяют местные кровоостанавливающие средства: внутрь эпсилон-аминокапроновую кислоту (5% раствор — 100 мл), гемостатическую губку, а также охлаждение (пузырь со льдом, прием охлажденной жидкости). Парентерально — адроксон (0,025% раствор — 5 мл внутримышечно), этамзилат (12,5% раствор 2 мл внутримышечно). Осуществляют контроль за гемодинамикой.
При инфекциях с выраженным вазопатическим воздействием возбудителей (сыпной тиф и другие риккетсиозы, геморрагические лихорадки, грипп и др.) с целью предупреждения диссеминированного пристеночного тромбообразования, особенно у лиц пожилого возраста, применяют антикоагулянты, в частности гепарин в дозах, указанных выше и под контролем времени свертывания крови. С профилактической целью в случаях легкого и среднетяжелого течения могут быть использованы малые дозы ацетилсалициловой кислоты (0,1 г/сут внутрь), угнетающие внутрисосудистую коагуляцию посредством стимуляции простациклина.
В системе мероприятий интенсивной терапии больных с синдромом ДВС, особенно на фоне предшествовавшей тяжелой инфекционной интоксикации, могут быть использованы глюкокортикостероиды и лечебный плазмаферез. Терапевтическая эффективность последнего состоит в деблокировании системы фагоцитируюших макрофагов продуктами протеолитического взрыва и другими экзогенными (микробные токсины) и эндогенными (избыток биологически активных веществ, ЦИК) токсическими субстанциями.
Рациональная терапия в случаях ДВС-синдрома трудно укладывается в определенные стандартные схемы. Она может и должна меняться в соответствии с особенностями патогенеза, состояния больного и фазности (стадийности) коагулопатических процессов. Для лечения больных должны привлекаться специалисты-гемотрансфузиологи, а по возможности специализированные реанимационно-гематологические бригады.
ПРИНЦИПЫ И МЕТОДЫ РЕАБИЛИТАЦИИ
Вопросы реабилитации и диспансеризации инфекционных больных активно разрабатываются в последние годы. Интерес к ним понятен. Инфекционные заболевания относятся к самым частым и распространенным среди населения. Они приводят в общей сложности к самым большим трудопотерям. Установлено, что каждый второй случай (56%) и каждый третий день (39%) нетрудоспособности в стране связаны с инфекционными болезнями. Доминирующую роль играют грипп и другие острые респираторные заболевания, на долю которых приходится около половины всех случаев временной нетрудоспособности, а экономический ущерб составляет около 3,5 млрд рублей в год (в ценах 1990 г.). Помимо них наиболее значимыми являются вирусный гепатит, острые кишечные инфекции, так называемые «детские» инфекции, а также менингококковая инфекция и тифопаратифозные заболевания. Если в расчете социально-экономической значимости принять тот факт, что после перенесенных инфекций нередко развиваются серьезные соматические и неврологические осложнения, лечение которых является сложной задачей, то становится понятным особое значение реабилитации инфекционных больных. Уже в остром периоде болезни и особенно в периоде ранней реконвалесценции возможно осуществление целенаправленных действий, предупреждающих нежелательные последствия и ускоряющих восстановление функций организма. Эти реабилитационные мероприятия, по существу, являются профилактическими в отношении возможных нарушений трудоспособности переболевших. Последовательная и систематическая реабилитация может привести к полному и скорейшему возвращению переболевших к активному общественно-полезному труду. Проведение собственно диспансеризации в таком случае оказывается последовательным и логическим продолжением реабилитации. Особенности диспансеризации будут вытекать не только из характера перенесенного инфекционного заболевания, но также из предшествовавших ей реабилитационных мероприятий.
Таким образом, очевидна тесная связь и преемственность реабилитации и диспансеризации инфекционных больных. Однако если в других областях клинической медицины (терапия, хирургия, психиатрия и др.) это положение давно и прочно укоренилось в представлениях врачей, то в учении об инфекционных болезнях до сих пор сам термин «реабилитация» вызывает у некоторых специалистов недоумение, а под диспансеризацией часто понимается лишь необходимость производить в течение определенного времени и с определенной частотой осмотры и бактериологические исследования, или, в лучшем случае, — «долечивание» больных в амбулаторно-поликлинических условиях. Такое положение дел уже не отвечает требованиям времени. Реабилитацинное направление, широко распространившееся за последние годы вообще, закономерно внедряется и в учение об инфекционных болезнях. Оформились, в основном, взгляды на причины и факторы, определившие интенсивное изучение проблемы реабилитации. Среди них необходимо указать следующие:
1) высокие темпы научно-технического прогресса, предъявляющие повышенные требования к физиологическим и психофизиологическим системам человека, особенно, в процессе выполнения им сложной и высокодифференцированной трудовой деятельности;
2) повышение ценности квалифицированных кадров из-за длительности и дороговизны их подготовки;
3) изменения в демографической структуре общества — относительная нехватка рабочей силы за счет уменьшения удельного веса лиц молодого работоспособного возраста; изучению реабилитации способствует также растущая тенденция к гуманизации медицины, углубление интереса различных наук к человеку как объекту изучения.
Применительно к инфекционным больным актуальность проблемы реабилитации и диспансеризации имеет дополнительные аспекты. Они заключаются, во-первых, в сохраняющемся высоком уровне заболеваемости при ряде массовых и высокозаразных инфекций (вирусный гепатит, острые кишечные инфекции, грипп и острые респираторные заболевания, ангина, менингококковая инфекция и др.), что определяет большую суммарную временную нетрудоспособность. Во-вторых, — в появлении в арсенале современного этиопатогенетического лечения новых средств, позволяющих быстро добиваться освобождения организма инфекционного больного от возбудителя и затем рано начинать собственно восстановительную терапию. В связи с этим следует заметить, что вопросы реабилитации инфекционных больных долгое время находились на второстепенном месте. Это объяснялось переоценкой значимости эпидемиологических данных. При ряде бактериальных инфекций (дизентерия, брюшной тиф и др.) заразность больных в значительной степени определяет сроки стационарного лечения. Этот фактор и сейчас остается одним из ведущих. Поэтому не случайно основное внимание обращалось на этиотропную терапию. В ней как раз и достигнуты значительные успехи. Применяя эффективные методы и средства этиотропного лечения, можно быстрее добиться освобождения организма от возбудителей при ангине, острой дизентерии, других кишечных инфекциях. Многие бактериальные инфекции стали управляемыми. Это открывает возможность более ранней выписки больных, эпидемиологически уже неопасных для окружающих. Однако полное выздоровление инфекционного больного, даже при применении высокоактивных антибактериальных средств, в конечном итоге зависит от мобилизации защитных сил организма — факторов неспецифической резистентности, иммунитета и патофизиологических реакций, направленных на восстановление гомеостаза. В этом смысле воздействие на защитные силы организма комплексной терапией с включением наряду с этиотропными препаратами патогенетических методов и средств способствует реализации конечной цели антибактериальной терапии — подавлению жизнедеятельности и уничтожению возбудителей инфекции. При тяжелом течении бактериальных инфекций существенной является патогенетическая терапия; при многих вирусных болезнях она становится самостоятельной и имеет большое значение.
Успехи антибактериальной терапии выдвинули на первый план необходимость поиска тех методов, которые позволили бы сократить период времени, потребного для восстановления нарушенных болезнью функций организма и ускорить процесс реадаптации.
Несмотря на то, что о реабилитации инфекционных больных заговорили сравнительно недавно, она уже прочно вошла в практическую деятельность инфекционистов и является одной из наиболее актуальных проблем в инфекционной патологии. Тем не менее приходится, к сожалению, констатировать, что до сих пор отсутствуют единые представления о самом понятии «реабилитация». Принципиальными вопросами, по которым ведутся дискуссии, являются: 1) определение понятия; 2) место реабилитации в системе лечебно-профилактических мероприятий (в том числе взаимосвязь с лечением и диспансеризацией, время начала и окончания, сроки реабилитации); 3) содержание реабилитационных мероприятий; 4) организация реабилитации.
Эти вопросы в инфекционной патологии до последнего времени в широком научном плане не решались. В отечественной и иностранной литературе имеется лишь одна монография по проблеме реабилитации и диспансеризации инфекционных больных (Лобзин Ю. В., Захаров В. И., 1994).
Семантика слова «реабилитация» (от лат. re — возобновление, habilitas — способность, пригодность; т. е. восстановление пригодности к чему-либо) дает возможность лишь в самом общем виде охарактеризовать суть понятия и не позволяет принять дословный перевод термина в качестве его определения. К тому же термин «реабилитация» часто используют не только в медицине, но и в юридической практике (снятие обвинения и полное восстановление в правах по суду).
Концепция реабилитации больных и инвалидов получила свое современное содержание в годы Второй мировой войны в Англии и США, хотя имеются указания, что отдельные мероприятия и публикации предпринимались гораздо раньше. Интересно, что еще в середине XVIII века во время Семилетней, а затем и русско-турецкой войны, высочайшим повелением в адрес командующего армией предписывалось в заграничных «гошпиталях выздоравливающих, после как из лечения выдут, для приведения их в силу до отправки к армиям и к полкам, содержать при гошпитале и довольствовать по целому месяцу» (ЭСВМ., Т. 1, М., 1946, с. 424). К настоящему времени идеи реабилитации получили исключительно широкое распространение.
Так же как и лечение, реабилитация представляет собой прежде всего активное воздействие на объективные процессы. Именно поэтому она может и должна рассматриваться как метод подхода к больному человеку и метод воздействия на него. Таким образом, уровень рассмотрения реабилитации применительно к решению конкретных практических задач примерно соответствует тому уровню, на котором находятся и изучаются лечение и диспансеризация. Как методы, включающие в себя различного рода мероприятия, направленные на восстановление здоровья и трудоспособности, лечение, реабилитация и диспансеризация могут быть поставлены в один ряд в системе лечебно-профилактического обеспечения населения.
В этом ряду реабилитация занимает самостоятельное и особое положение. Во-первых, она требует от клинициста перехода от традиционного организмоцентрического к новому популяционному, а точнее «человеко-центрическому» стилю мышления. При этом решаются вопросы не только биологического выздоровления особи, но и восстановления социальных функций больного, возвращения его как полноценной личности в общество. Во-вторых, реабилитация выходит за пределы собственно клинической медицины, да и медицины вообще, поскольку требует привлечения специальных знаний по физиологии, психологии, психофизиологии, педагогике и др. В-третьих, реабилитация представляет собой метод синтетического междисциплинарного подхода, стержнем которого является единство научных проблем теоретической, профилактической и клинической медицины. Это тем более важно, что в современной медицине пока еще аналитические методы явно преобладают над синтетическими концепциями.
Таким образом, клиницистам, занимающимся реабилитацией, необходимо в первую очередь владеть категориями, используемыми физиологами и патофизиологами, чтобы достаточно четко представлять сущность процессов, происходящих в организме выздоравливающих. По сути дела, клиницист, применяя те или иные лечебно-реабилитационные воздействия, проводит эксперимент. В ходе него он обязан правильно трактовать развивающиеся в организме больного сложные физиологические и патофизиологические процессы. Помимо клинического и физиологического аспектов в реабилитации не менее важным и необходимым является социальный. Не всегда существует прямая корреляция между здоровьем и трудоспособностью. Переболевший может восстановить биологическое здоровье, но оставаться неработоспособным. И наоборот, даже больной человек может сохранять профессиональную работоспособность. Следовательно, реабилитация требует от клинициста синтезировать в подходе к больному биологическое и социальное. Более того, исходя из конечной цели — восстановления социальной полноценности, социальная сторона является ведущей. Что касается биологического здоровья, то его восстановление сопряжено и в известной степени соподчинено решению этой главной задачи. В этой связи уместно привести формулу здоровья Р. М. Баевского, который под здоровьем понимает возможность организма человека адаптироваться к изменениям окружающей среды, свободно взаимодействуя с ней на основе биологической, психологической и социальной сущности. Другими словами, здоровье человека — это состояние его нормальной жизнедеятельности. При этом между организмом и окружающей средой устанавливаются гармонические взаимоотношения. Когда же они нарушаются, например, вследствие болезни, могут возникнуть различные отклонения в степени адаптивности. То есть, в результате процесса дизадаптации (например, болезни) возникает дизадаптированность, в основном являющаяся результатом того, что плата за адаптацию к экстремальным условиям (например, взаимодействие с патогенным возбудителем болезни) вышла за пределы «биосоциального бюджета» организма и неизбежным образом выдвинула перед ним новые проблемы. Главной задачей при этом является восстановление утраченной вследствие болезни адаптированности. Поэтому такое восстановление, повторное приспособление к привычным до болезни условиям жизни и социальной деятельности (к труду) может быть названо реадаптацией.
Реадаптация — это возврат к состоянию нормальной адаптированности организма. Причем реадаптация — это не простое восстановление, а новое приобретение утраченной адаптированности, которая может иметь удивительное внешнее сходство с прежней, но при более глубоком изучении всегда будет в том или ином отношении иной. Осуществление такой реадаптации будет проводиться как «старыми», уже проверенными в онто- и филогенезе механизмами, так и новыми, не существовавшими ранее. Например, при инфекционном заболевании — образование новых специфических иммунных антител. Однако новое будет чаще всего заключаться в новом функциональном взаимодействии, чем в коренном изменении структуры. В этом смысле может быть точнее отражал бы суть термин «переадаптация».
Таким образом, если ввести понятие о реадаптации как об общебиологической основе реабилитации, то становится понятным, что для осуществления научно-обоснованных восстановительных мероприятий необходимо, прежде всего, рационально воздействовать на реадаптационные процессы. При этом если реадаптация — это активная функция самого организма и личности больного по приспособлению после болезни к условиям окружающей среды и трудовой деятельности, то реабилитация — это активное воздействие на организм и личность больного человека, активная функция общества по отношению к личности больного. В этой связи недопустимо употребление термина реадаптация как синонима реабилитации или как ее составной части.
Реабилитация как метод активного воздействия на инфекционного больного представляет собой систему последовательных и преемственных медицинских и социально-экономических мероприятий, направленных на скорейшее и полное восстановление нарушенной болезнью адаптированности больного, т. е. к установлению между ним и окружающей средой динамического равновесия, определяющего оптимальную жизнедеятельность (в том числе трудоспособность) в данных условиях. Таким образом, целью реабилитации является восстановление не только здоровья, но и трудоспособности переболевшего.
Различные термины, существующие рядом с реабилитацией, — ресоциализация, социальная интеграция и другие — не имеют самостоятельного значения. Они лишь подчеркивают ее социальную направленность, не являясь полноценными синонимами реабилитации. Неправильно говорить также о существовании медицинской, профессиональной, социальной реабилитации и т. д. Реабилитация едина, она совмещает в себе все частные варианты, которые отражают лишь преобладание того или иного метода воздействия внутри самой системы реабилитации. Термин «медицинская реабилитация», который используется как синоним восстановительного лечения, является переходным, отражает исторический процесс переключения смыслового содержания реабилитации с юридического на медицинский аспект и, будучи по сути неверным (нет специальной медицинской реабилитации, а есть реабилитация больного), не должен употребляться в настоящее время.
Приурочив реабилитацию к процессам реадаптации, можно установить временные взаимоотношения между реабилитацией и лечением. Реабилитация должна начинаться тогда, когда возникнут процессы реадаптации. Если больной поступит к врачу уже в том периоде, когда процессы реадаптации сформировались, то следует одновременно лечить и реабилитировать больного. Реабилитация может начинаться одновременно с лечением, может запаздывать, но не может опережать лечения. При этом лечение будет направлено в первую очередь на устранение возбудителя и (или) следствий, вызванных им в организме (этиопатогенез), а реабилитация — на поддержание жизнедеятельности организма и улучшение приспособления больного к новым условиям, к окружающей среде, а затем и к социальным факторам — труду, обществу (адаптациогенез). По мере того как под влиянием лечебных воздействий восстанавливаются защитные и компенсаторные механизмы организма, намечаются первоначальные признаки восстановления функций, должны подключаться реабилитационные мероприятия с тщательно дозированной, адекватно подобранной состоянию организма нагрузкой. Неправильно говорить о реабилитации, когда патологический процесс прогрессирует и может привести к гибели больного. Реабилитация в этом случае лишена смысла. Термин «реабилитация» в этой ситуации может иметь лишь абстрактно-теоретический характер и в лучшем случае указывать на принцип подхода к больному, на возможные перспективы его восстановления, если он останется в живых.
Указать четкую грань, абсолютно точно разделить лечение и реабилитацию невозможно, так как некоторые мероприятия могут быть одновременно лечебными и реабилитационными. Это относится к мероприятиям так называемого восстановительного лечения. Нужно заметить, что сам термин «восстановительное лечение» не вполне удачный, так как не существует лечения, которое не преследовало бы в конечном счете цели восстановления. Тем не менее это понятие укоренилось. Если использовать этот термин для обозначения лечебных мероприятий, которые относятся преимущественно к восстановительным, становится понятным, что именно восстановительное лечение — это то общее, что связывает лечение и реабилитацию. Рассматривая лечение и реабилитацию в одной плоскости, а именно, в системе лечебно-профилактических мероприятий, их можно представить в виде двух пересекающихся множеств. При этом общая для обоих множеств часть и представляет собой восстановительное лечение. Такое понимание взаимосвязи лечения и реабилитации исключает существующие попытки включать реабилитацию в лечение и, наоборот, относить лечение к реабилитации. Таким образом, реабилитация в такой же мере часть лечебного процесса, как и лечебный процесс является частью реабилитации.
Применительно к инфекционным больным необходимо выделять следующие основные принципы реабилитации:
1. Возможно раннее начало восстановительных мероприятий. Они начинаются в остром периоде или в периоде ранней реконвалесценции, когда миновала угроза жизни больного и начались процессы реадаптации.
2. Строгая последовательность и преемственность восстановительных мероприятий, обеспечивающих непрерывность на различных этапах реабилитации и диспансеризации.
3. Комплексный характер восстановительных мероприятий с участием различных специалистов и с применением разнообразных методов воздействия.
4. Адекватность реабилитационно-восстановительных мероприятий и воздействий адаптационным и резервным возможностям реконвалесцента. При этом важны постепенность возрастания дозированных физических и умственных нагрузок, а также дифференцированное применение различных методов воздействия.
5. Постоянный контроль эффективности проводимых мероприятий. При этом учитываются скорость и степень восстановления функционального состояния и профессионально-значимых функций переболевших (косвенными и прямыми методами).
Указанные общие принципы должны преломляться через призму нозологического подхода, определяющего особенности реабилитации и диспансеризации при тех или иных инфекционных заболеваниях. Так, для переболевших вирусным гепатитом особенности в проведении реабилитации и диспансеризации будут в значительной степени определяться тем, какой именно гепатит перенес больной. В настоящее время можно считать доказанным, что для вирусного гепатита А переход в хронические формы не характерен, хотя и не исключается полностью. В то же время при вирусном гепатите В хронизация наблюдается значительно чаще — до 10—19%. Особенно неблагоприятным в прогностическом отношении может оказаться гепатит С. По данным зарубежных авторов, частота хронизации при этом гепатите достигает 30—54%. Понятно, что эти данные не могут не учитываться при проведении реабилитации и диспансеризации переболевших вирусным гепатитом. Следует подчеркнуть, что возможность хронизации после вирусного гепатита требует улучшения раннего распознавания и лечения хронического гепатита.
Совокупность приведенных выше принципов находит отражение в программах реабилитации и диспансеризации, разрабатываемых для определенных категорий инфекционных больных (дифференцирование, в зависимости от нозологической и клинической формы, степени тяжести, течения болезни и т. д.). Предпосылкой составления такой программы является точный диагноз, позволяющий оценивать степень нуждаемости в реабилитации. В программе должны определяться:
1) основные этапы реабилитации и диспансеризации данной категории инфекционных больных;
2) оптимальные сроки проведения восстановительных мероприятий и методы реабилитационных воздействий;
3) система оценок для контроля адекватности и эффективности реабилитационных мероприятий;
4) непосредственная реализация такой программы для каждого конкретного реконвалесцента должна осуществляться путем выполнения специально составляемых индивидуальных планов реабилитации и диспансеризации; в этих планах для каждого больного указывают время перехода от одного режима реабилитации к другому, подробно излагают методы лечебно-восстановительных воздействий, а также методики оценки восстановления нарушенных функций (в том числе профессионально-значимых); одним из важных моментов в составлении и выполнении индивидуального плана является аппеляция к личности реконвалесцента, его активное включение в лечебно-восстановительный процесс.
В процессе реабилитации и диспансеризации переболевших инфекционными болезнями могут применяться самые разнообразные методы и средства воздействия. Условно можно выделить два основных направления, по которым целесообразно осуществлять управление функциональным состоянием и корригировать работоспособность реконвалесцентов. Первое направление связано с непосредственным воздействием на реконвалесцента. Второе — с воздействием на окружающие переболевшего условия труда и быта. Первое направление является ведущим на ранних стадиях реабилитации и диспансеризации. При этом могут использоваться как общие методы воздействия, применимые у всех инфекционных больных, так и дополнительные средства, действующие целенаправленно на частные специфические механизмы восстановления функций при тех или иных инфекциях. Среди общих лечебно-восстановительных мероприятий необходимо выделять следующие:
1. Режим. Он является основой для осуществления лечебно-восстановительных мероприятий. Режим представляет собой научно-обоснованную регламентацию различных видов деятельности и отдыха больного с использованием разнообразных средств лечебного, восстановительного, профессионального и культурно-воспитательного воздействия. Он определяет во времени частоту, интенсивность, продолжительность и чередование лечебных процедур, приемов пищи, культурно-массовых и других мероприятий. Основным требованием при выборе и назначении режима (щадящего, щадяще-тренирующего или активирующего) является, с одной стороны, щажение динамического стереотипа, создание оптимальных условий для лечения и отдыха, а с другой, объективно обоснованная перестройка на каждом из этапов реабилитации, тренировка основных систем и всего организма в целом, достижение конечной цели — возвращения к профессиональной или другим видам трудовой деятельности.
2. Лечебное питание. Диета назначается с учетом тяжести и клинических проявлений перенесенного инфекционного заболевания. Она должна быть полноценной по составу и калорийности. При преимущественном поражении каких-либо органов (печени, кишечника, почек и др.) используют соответствующую этим поражением диету. Обязательным является дополнительное назначение витаминов, что связано с повышенным расходом витаминов во время лихорадочного периода болезни и антивитаминным действием некоторых антибиотиков и химиопрепаратов. Как правило, назначают поливитамины в дозах, в 2-3 раза превышающих суточную потребность.
3. Двигательная активность реконвалесцентов и лечебная физкультура. В настоящее время со всей определенностью можно заявить, что абсолютная неподвижность на больничной койке и даже резкое ограничение двигательной активности больного являются устаревшими методами. Во всех случаях необходимо проводить лечебную гимнастику, соответствующую тяжести состояния больного и характеру местных изменений. Регламентированная двигательная активность способствует восстановлению моторной доминанты, что оказывает существенное влияние на состояние вегетативных центров и мобилизацию защитно-приспособительных механизмов организма реконвалесцента к возрастающим физическим и нервно-психическим нагрузкам. Чем интенсивнее нагрузка в процедурах лечебной физкультуры, тем больше выражена ответная реакция организма, тем сильнее процесс восстановления и выше работоспособность. Только интенсивная и разнообразная мышечная деятельность, предъявляющая повышенные требования к организму, совершенствует и развивает его. При этом следует помнить, что критерием адекватности физической нагрузки служит физиологическая реакция на нее (нормотонический тип ответа, проявляющийся умеренным учащением ЧСС и подъемом систолического артериального давления или умеренным снижением диастолического давления наряду с учащением пульса и повышением систолического давления). Кроме того, должна учитываться функция наиболее пораженного органа или системы (например, функция печени при вирусном гепатите).
4. Физиотерапия, физические и физиолого-гигиенические средства и методы. У реконвалесцентов после инфекционных болезней могут широко применяться водные процедуры (душ, ванны и др.), воздушные и солнечные ванны, общее УФО, другие процедуры закаливания. По показаниям могут использоваться массаж и электрофизиологические методы — УВЧ, диатермия, диадинамик, соллюкс, токи Д. Арсонваля, отрицательная ионизация вдыхаемого воздуха, электросон (аппаратом «Ленар»), электростимуляция нервно-мышечного аппарата и др. В последнее время широко разрабатывается воздействие на биологически активные точки кожи в восстановительной терапии инфекционных больных. Эффективным средством купирования астенического синдрома после тяжелых инфекций, сопровождающихся выраженной гипоксией, может оказаться ингаляция кислорода под нормальным или избыточном давлением (гипербарическая оксигенация).
5. Психотерапевтические средства и методы. Целесообразно проведение психопрофилактических бесед с реконвалесцентами. Могут использоваться аутогенная тренировка, другие методы воздействия (гипноз, функциональная музыка и т. д.).
6. Фармакологические средства. Среди препаратов, которые могут использоваться в целях восстановления функций и работоспособности переболевших инфекционными болезнями, можно выделить несколько основных групп:
«психоаналептики» или стимуляторы. К ним относятся стимуляторы фенаминового ряда, кофеин и другие препараты, которые в короткие сроки резко увеличивают работоспособность («допинги»), но требуют в последующем длительного отдыха. Понятно, что эти препараты мало пригодны для использования у реконвалесцентов после инфекционных болезней. Они могут применяться только в исключительных экстремальных случаях и критических ситуациях;
«психоэнергизаторы». Эти препараты улучшают широкий круг обменных процессов, нормализуют энергетический баланс. К ним примыкают такие перспективные препараты как ноотропы. Последние являются высокоэффективными в восстановительной терапии переболевших менин-гококковой инфекцией. Кроме того, ноотропные средства могут быть использованы для купирования астенического синдрома и после других инфекционных заболеваний:
«актопротекторы». Это препараты, которые экономизируют использование кислорода и метаболитов-макроэргов, снимают фактор гипоксии и ускоряют процесс восстановления. Один из этих препаратов — бемитил с успехом апробирован в восстановлении работоспособности переболевших вирусным гепатитом. За счет усиления препаратом протеинсинтеза отмечено положительное его влияние на ускорение купирования цитолитического синдрома; « «энергодающие соединения и субстраты». К ним относятся калия и магния аспаргинаты (панангин), янтарная кислота, витамины группы В, глутаминовая кислота, рибоксин. Сюда же примыкают препараты, стимулирующие репаративные процессы и синтез белка — метилурацил, пентоксил и др. Основными недостатками препаратов этой группы являются необходимость длительного их применения и относительно небольшое увеличение работоспособности;
«адаптогены». Это вещества, повышающие неспецифическую сопротивляемость организма к широкому спектру факторов внешней среды. Они оптимизируют метаболические процессы, улучшают нервную и гормональную регуляцию функций, ускоряют восстановление работоспособности. Давно и хорошо известен такой адаптоген как дибазол, нашедший применение в восстановительной терапии при ряде инфекций. В последнее время особый интерес вызывают адаптогены животного (сапарал, пантокрин) и особенно растительного происхождения (элеутерококк, жень-шень, китайский лимонник, заманиха, золотой корень и др.). Однако для получения эффекта от этих препаратов также требуется длительный прием.
Адаптогены, так же как нейротропные средства (адреналин, норадреналин) и биостимуляторы, могут быть использованы в проведении неспецифической терапии на основе теории общих адаптационных реакций — тренировки и активации [Гарькави Л. X. с соавт., 1979]. Такая терапия может оказаться перспективной в восстановлении здоровья и работоспособности переболевших инфекционными болезнями.
Помимо приведенных выше общих методов воздействия на инфекционных больных в целях ускорения их реабилитации, дополнительно могут быть использованы средства, действующие целенаправленно на частные механизмы восстановления функций отдельных органов и систем. Так, у больных менингококковой инфекцией — это средства восстановления нарушенной микроциркуляции в сосудах головного мозга (трентал, доксиум), нормализации тканевого и клеточного обмена нервной ткани (ноотропы и др.). У больных вирусным гепатитом — это средства восстановления функций печени (гепатотропные препараты — эссенциале, легален и др.; иммуномодуляторы и иммуностимуляторы). У больных гриппом и ОРЗ, корью — средства нормализации тонуса и секреции бронхиального дерева. У больных ангиной — средства, уменьшающие содержание токсических продуктов и иммунных комплексов в крови (дезинтоксикация, десенсибилизация, иммуномодуляторы). У больных кишечными инфекциями — средства, ускоряющие регенерацию слизистой оболочки кишечника (пентоксил, метацил и др.), и нормализующие секреторно-моторную функцию желудка и кишечника (заместительная ферментная терапия и др.). И так далее.
Вторым направлением, по которому можно улучшать восстановление функционального состояния и работоспособности переболевших инфекционными болезнями, является воздействие на окружающие реконвалесцента условия труда и быта. Это направление приобретает особое значение на завершающих стадиях реабилитации и диспансеризации. Оно включает все меры, направленные на оптимизацию объекта, содержания, условий и организации профессиональной деятельности переболевшего. Оно требует также учета возможно большего числа эргономических и психологических факторов. Рациональное трудоустройство может оказать решающее воздействие на полное восстановление здоровья и высокой профессиональной работоспособности переболевшего. При этом под рациональным трудоустройством понимается такое трудоустройство, которое не влияет отрицательно на общее состояние реконвалесцента, соответствует его способностям, обеспечивает моральное и экономическое вознаграждение. Кроме того, учитывает не только медицинские, но и социально-экономические факторы (характер труда, наличие неблагоприятных профессиональных факторов и др.).
Переходя к вопросам организации реабилитации и диспансеризации инфекционных больных, следует еще раз подчеркнуть необходимость раннего начала лечебно-восстановительных мероприятий. Они начинаются еще в стационаре, а заканчиваются, как правило, уже после того, как переболевший приступил к своей обычной повседневной трудовой деятельности. В этой связи очевидно, что реабилитация и диспансеризация не могут организовываться и осуществляться на всем протяжении одним специалистом (только врачом стационара, или только врачом реабилитационного отделения (центра), или только врачом поликлиники). На каждом этапе реабилитации и диспансеризации осуществлять восстановительные мероприятия будут различные врачи-инфекционисты. В этих условиях строгая последовательность и преемственность проводимых лечебно-восстановительных мероприятий может быть обеспечена только за счет единого методологического и методического подхода к реабилитации и диспансеризации. Такой подход предполагает одинаковые представления врачей-инфекционистов разных этапов о сущности, принципах и методах реабилитации и диспансеризации инфекционных больных. В связи с этим важно определить принципиальную схему реабилитации инфекционных больных. Один из вариантов такой схемы предусматривает, что основные этапы и мероприятия реабилитации должны быть приурочены к периодам болезни. Основными этапами являются:
1) инфекционное отделение стационара;
2) реабилитационное отделение (центр) или санаторий;
3) поликлиника по месту жительства (КИЗ) или медсанчасть предприятия.
На первом этапе в остром периоде болезни и в периоде ранней реконвалесценции осуществляются медицинские мероприятия реабилитации. На втором этапе в условиях реабилитационного отделения (центра) или санатория в периоде поздней реконвалесценции к медицинским мероприятиям добавляются также социально-экономические (в том числе специальные профессиональные). Наконец, на третьем этапе (поликлиника, медсанчасть предприятия) в периоде исходов перенесенной инфекции роль медицинского компонента существенно уменьшается, осуществляются в основном мероприятия социально-экономического характера (МСЭК, рациональное трудоустройство и др.). Следует заметить, что второй этап является факультативным и для большинства инфекционных больных основными этапами могут быть стационар и поликлиника. В некоторых случаях, когда инфекционные больные не госпитализируются, основным и единственным этапом может стать амбулаторно-поликлинический. В этой связи понятно, что ведущую роль в организации реабилитационных и диспансерных мероприятий будут играть инфекционисты кабинетов инфекционных заболеваний (КИЗ). Существование в нашей стране системы КИЗов создает благоприятные предпосылки для реализации основных положений реабилитации и диспансеризации инфекционных больных. Однако инфекционисты КИЗ должны взять на себя реабилитацию и диспансеризацию не всех инфекционных больных (что практически невозможно), а лишь тех, помощь которым требует специальных знаний, специфических методов обследования и лечения. Но одновременно инфекционисты КИЗ обязаны организовать осуществление реабилитационных и диспансерных мероприятий для всех инфекционных больных на амбулаторно-поликлиническом этапе. Даже если эти мероприятия проводит участковый терапевт (например, при ангине, ОРЗ и др.), они должны быть согласованы с инфекционистом КИЗ и проводиться по специально разработанным и научно обоснованным схемам. В этой связи возрастает роль КИЗ как организационно-методических центров. Новые возможности у инфекционистов КИЗ могут появиться в связи с проведением в стране политики на дальнейшее развитие специализированных служб, создание отделений профилактики и восстановительного лечения в поликлиниках. В сложных случаях, когда инфекционист КИЗ затрудняется в определении точного диагноза и составления адекватных программ и плана реабилитации переболевшего, он может направлять реконвалесцентов на консультацию в специализированный стационар или центр.
Дата добавления: 2015-07-14; просмотров: 578;
