Заболевания костей и суставов
Лучевая диагностика заболеваний опорно-двигательного аппарата — увлекательная и вместе с тем очень сложная область знания. Описано свыше 300 болезней и аномалий развития костей и суставов. Каждое заболевание характеризуется определенной динамикой - от начальных проявлений, нередко неуловимых при лучевом исследовании, до грубых деформаций и разрушений. К тому же патологический процесс может развиться как во всем скелете, так и практически в любой из 206 составляющих его костей. На симптомы болезни влияют возрастные особенности скелета, свойства возбудителя, многочисленные регуляторные, в том числе эндокринные, влияния. В связи с изложенным понятно, насколько неоднотип-
ны рентгенограммы каждого больного, как вдумчиво врач должен рассмотреть совокупность анамнестических, клинико-рентгенологйческих и лабораторных данных, чтобы поставить правильный диагноз.
8.4.1. Системные и распространенные поражения
Системные и распространенные поражения имеют в основе одно из 5 патологических состояний: 1) аномалии развития костно-суставного аппарата; 2) расстройство белкового, витаминного или фосфорно-кальциевого обмена; 3) поражение других органов и систем (эндокринных желез, системы крови, печени, почек); 4) генерализованные опухолевые процессы; 5) экзогенные интоксикации (включая ятрогенные воздействия, например лечение стероидными гормонами).
Врожденные нарушения развития возникают внутриутробно. После рождения они могут прогрессировать, но в основном до тех пор, пока продолжаются рост и дифференцировка костно-суставной системы. Некоторые из этих аномалий протекают скрыто, и их случайно выявляют при рентгенологическом исследовании, другие вызывают выраженные расстройства функций скелета. Системные аномалии оказывают влияние на состояние всего костно-суставного аппарата, но наиболее выражено поражение тех или иных отделов. Если нарушение развития произошло в период формирования соединительнотканного скелета, то возникают различные варианты фиброзной дисплазии, а если во время образования хрящевого скелета — хрящевой дисплазии (дисхондро-п д а з и и). Многие аномалии связаны с нарушениями, происходящими в период замены хрящевого скелета костным (костные дисплазии). К ним принадлежат изолированные и сочетанные пороки энхондрального, периостального и эндостального окостенения.
Рентгенологические симптомы системных и распространенных аномалий разнообразны. Среди них выделяются изменения величины, формы и структуры костей. Например, для такой хрящевой дисплазии, как хонд-родистрофия, характерны непропорционально короткие и плотные кости конечностей с расширенными в виде раструбов метафизами и мае* сивными эпифизами. При таком пороке, как арахнодактилия, наоборот, трубчатые кости непомерно удлинены, тонкие. При множественных хрящевых экзостозах на поверхности костей конечностей появляются причудливые выступы, состоящие из костной и хрящевой ткани (рис. Ш.230). При хондроматозе костей на рентгенограммах определяются разнообразной формы хрящевые включения в расширенные метафизы длинных трубчатых костей.
Аномалии эндостального окостенения нередко выражаются в уплотнении костной ткани. Наблюдателя поражает мраморная болезнь; при ней кости черепа, позвонки, кости таза, проксимальные и дистальные отделы бедренных костей очень плотные, на снимках они кажутся сделанными из слоновой кости и бесструктурными. А при таком пороке, как остеопойкилия, чуть ли не во всех костях определяются множественные островки компактного костного вещества.
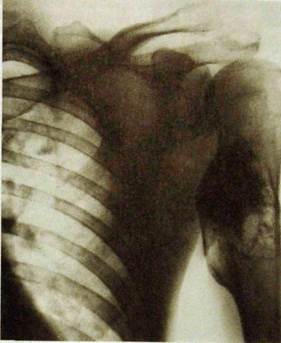
Рис. Ш.230. Рентгенограмма плечевой кости. Большой костно-хрящевой экзостоз.
Эндокринные и обменные нарушения проявляются в задержке или изменении нормального роста костей в длину и системном остеопорозе. Классическим примером таких нарушений служит рахит. Кости при нем сильно разрежены и нередко искривлены, так как не выдерживают обычной нагрузки. Метафизарные отделы костей расширены в виде блюдца, их концы, обращенные в сторону эпифиза, имеют вид бахромы. Между метафизом и эпифизом расположена широкая светлая полоса, представляющая собой сумму росткового хряща и остеоидного вещества, которое своевременно не подверглось обызвествлению. Экзогенные интоксикации наиболее часто приводят к системному остеопорозу, но при попадании в организм ребенка солей тяжелых металлов в дистальной части метафизов обнаруживается поперечная интенсивная полоса затемнения. Своеобразную картину можно наблюдать при длительном проникновении в организм фтористых соединений: на снимках отмечается системный склероз костей, напоминающий мраморную болезнь. В клинике системные поражения скелета наиболее часто наблюдаются при опухолевых поражениях: метастазах рака в кости, миеломной болезни, лейкозах, лим-фобластомах, в том числе лимфогранулематозе. При всех этих заболеваниях в костном мозге могут образовываться опухолевые очаги, которые ведут к разрушению костной ткани. Пока разрушения невелики» их можно обнаружить главным образом посредством остеосцинтиграфии (рис. III.231). Когда очаги увеличиваются, они определяются на рентгено-
| ultfW. ** | РЮ | ||
| эз | |||
| 5*С | |||
| т | "Л. w | ||
| |Я | •;':".■.•-' :'•'•'• 1 ;-■' -: ' " - ••-< I г" 1 ' | ||
| i ^м■■■■■'Л '■■' ■ '- | Вам | ||
| 1 К/Ж | 1 Ип|И | н&э | |
| " • ' •. ] |
фаммах в виде участков деструкции. Такие очаги называют остео-литическими (см. рис. Ш.199).
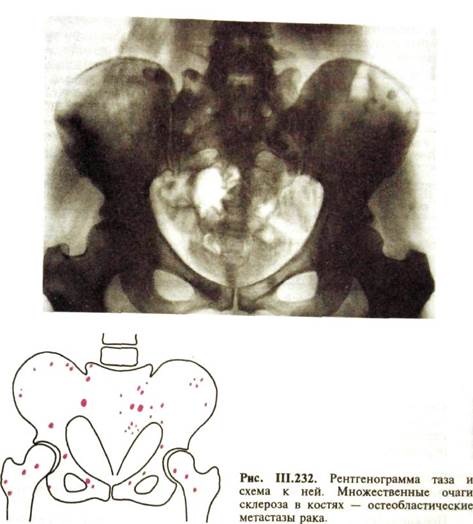
На образование опухолевых узелков костная ткань иногда отвечает выраженной остеобласти-ческой реакцией. Иными словами, вокруг узелков рака образуется зона склероза. Такие очаги обусловливают на рентгенограммах не дефекты, а очаги уплотнения в костях, которые называют остеобластическими метастазами (рис. III.232). Их нетрудно отличить от аномалий развития, при которых в костной ткани образуются плотные остеосклеротичес-кие островки: последние в противоположность метастазам опухоли не концентрируют РФП при остеосцинтиграфии.
В целом тактика обследования больного при подозрении на метастазы рака в костях (а это, к сожалению, весьма часто решаемая клиническая задача) отражена в приведенной ниже схеме (см. с. 450).
| Рис. Ш.231. Сцинтиграмма скелета. Множественные «горячие» очаги в костях — метастазы злокачественной опухоли. Накопление РФП в почках и мочевом пузыре объясняется выведением РФП из организма почками. |
Целесообразно упомянуть еще об одном заболевании, часто принимающем системный характер,— о деформирующей остеодистрофии (болезнь Педжета). Ее характерным проявлением служит перестройка костной структуры, прежде всего своеобразное утолщение и вместе с тем раз-волокнение кортикального слоя: он как бы разделен на грубые костные пластинки. Трубчатые кости деформированы, костномозговой канал их перекрыт изображением пересекающихся в разных направлениях искривленных и утолщенных костных балок. В костях свода черепа и таза, обычно утолщенных, наблюдаются бесформенные участки склероза, иногда чередующиеся с дефектами костной ткани. Причина этой болезни не установлена, но ее рентгенологическая картина типична и обычно служит надежной основой диагноза.
Остеопороз принадлежит к числу наиболее часто встречающихся и одновременно важных системных заболеваний скелета. Впервые описал клиническую картину остеопороза и выделил его из остеомаляции Рот-тег в 1885 г. Однако только в 1940 г. после работ, проведенных известным американским остеологом F. Albright и представителями его школы, это заболевание становится известным широкому кругу врачей. Особую актуальность остеопороз приобрел в 60-е годы вследствие значительного увеличения числа пожилых людей и, что не менее важно, благодаря развитию методов лучевой диагностики этого заболевания. Особенно велика социальная значимость остеопороза, поскольку он является наиболее частой причиной переломов у лиц среднего и особенно пожилого возраста. Так, у 17 % мужчин и 32 % женщин в возрасте 80 лет возникают переломы шейки бедра, 20 % из них умирают, 25 % становятся инвалидами.
| ОСТЕОСЦИНТИГРАФИЯ | i | ||||||||||||
| • | |||||||||||||
| Г | |||||||||||||
| Очаги повышенного накопления РФП | Нет изменений при наличии клинических симптомов | ||||||||||||
| \\ | V | ||||||||||||
| Рентгенография (с учетом данных остеосцинтиграфии) | Рентгенография скелета | ||||||||||||
| V | * | у | |||||||||||
| Изменения выявлены | Нет изменений | Нет изменений | Изменения выявлены | ||||||||||
| кт | |||||||||||||
| t | * | V | |||||||||||
| Есть изменения | Данные сомнительны | ||||||||||||
| V | |||||||||||||
| биопсия | |||||||||||||
Системный остеопороз — это состояние скелета, характеризующееся уменьшением костной массы и микроархитектурными нарушениями костной ткани, приводящими к повышению ломкости костей и риска переломов.
Вероятнее всего, остеопороз следует рассматривать не как отдельную нозологическую форму, а как единообразный ответ скелета на воздействие различных эндогенных и экзогенных факторов.
Прежде всего необходимо четко выделить первичный остеопороз (его называют также старческим, или и н в о л ю т и в н ы м). Одной из его разновидностей является постменопаузальный (пресенидьный) остеопороз женщин. Изредка встречается ювенильныи идиопатический остеопороз (болезнь «рыбьих» позвонков). Вторичный остеопороз возникает как следствие различных заболеваний или некоторых видов медикаментозной терапии.
От остеопороза, как первичного, так и вторичного, необходимо отличать остеомаляцию (деминерализация скелета вследствие воздействия различных факторов при сохраненной структуре органической матрицы кости), гипостозы (недостаточное образование костной ткани во время развития скелета) и физиологическую возрастную атрофию.
К факторам риска развития остеопороза можно отнести семейную предрасположенность к этому заболеванию, женский пол, позднее начало менструаций, рано наступившую или вызванную хирургическим путем менопау-
зу, недостаток кальция в пище, увлечение кофеином и алкоголем, курение, лечение кортикостероидами, антикоагулянтами, противосудорожными средствами, метотрексатом, многократное лечение голодом для снижения массы тела («диетическое похудание»), гипермобильность. Существует особый тип «остеопоротичных людей» — это невысокие худощавые женщины с голубыми глазами и светлыми волосами, веснушками и гипермобильностью суставов. Такие женщины кажутся преждевременно состарившимися.
В понимании остеопороза как патологического состояния скелета важное значение имеет изучение динамики минерализации кости на протяжении жизни человека. Как известно, у представителей обоих полов кости формируются приблизительно до 25 лет, однако у женщин количество костной массы на 13 % меньше, чем у мужчин. Начиная с 40 лет кортикальная костная масса уменьшается у мужчин в среднем на 0,4 %, у женщин на 1 % ежегодно. Таким образом, общая потеря компактного вещества к 90 годам достигает 19 % у мужчин и 32 % у женщин. Динамика губчатого вещества иная: его убыль начинается намного раньше, чем компактного,— с 25—30 лет, с одинаковой скоростью у мужчин и женщин — в среднем по 1 % в год. Общая потеря губчатого вещества к 70 годам достигает 40 %. Особенно быстро уменьшается масса костного вещества у женщин в пост-менопаузальный период.
Рентгенологическая диагностика остеопороза включает ряд методов исследования. Прежде всего необходимо выполнить рентгенографию позвоночника в двух проекциях, костей таза, черепа и кистей. Рентгенологическими признаками остеопороза являются повышение прозрачности костей и деформация позвонков, начиная от легкой и кончая выраженной («рыбьи позвонки*). Следует, однако, отметить, что визуальная оценка прозрачности кости по рентгенограмме весьма субъективна: человеческий глаз способен оценить изменение прозрачности рентгенограммы лишь при уменьшении костной массы не менее чем на 30—40 %. В связи с этим более важными являются различные количественные методы оценки минеральной плотности костной ткани.
В последние годы в клиническую практику введены радионуклидные и рентгеиоденситометрические абсорбционные методы определения плотности кости. При этом выделяют несколько основных показателей.
• Содержание минеральных солей в кости (ВМС —• bone mineral content), измеряемое в граммах на 1 см (г/см).
• Костная минеральная плотность (BMD — bone mineral density), измеряемая в граммах на 1 см2 (г/см2).
• Костная минеральная объемная плотность (BMVD — bone mineral volume density), измеряемая в граммах на 1 см3 (г/см3).
Наиболее точным показателем является ВМС. Однако индекс BMD более важен, так как лучше совпадает с повышением риска переломов, поэтому имеет большее прогностическое значение. Показатель BMVD в настоящее время применяют сравнительно редко, так как для его получения требуется компьютерная томография с весьма сложной и дорогостоящей программой обработки данных.
В соответствии с рекомендациями ВОЗ принято следующее деление остеопороза и остеопении.
• Норма. Показатели ВМС и BMD не выше 1 SD — стандартного квадратичного отклонения, полученного при обследовании референтной группы молодых субъектов.
• Уменьшение костной массы (остеопения). Показатели ВМС и BMD в пределах от 1 до 2,5 SD.
• Остеопороз. Показатели ВМС и BMD превышают 2,5 SD.
• Тяжелый (стабильный) остеопороз. Показатели ВМС и BMD выходят за рамки 2,5 SD, при этом наблюдаются одиночный перелом или множественные переломы костей.
В настоящее время существует несколько количественных способов определения минерализации скелета. При однофотонной абсорбциометрии в качестве источника радиации используют |251, имеющий энергию гамма-квантов 27,3 кэВ, для двухфотонной абсорбциометрии применяют в качестве источника радиации ,53Gd с энергией квантов 44 и 100 кэВ. Однако наибольшей популярностью пользуется однофотонная рентгеновская абсорбциомет -рия. Это исследование проводят на специальных компактных рентгеновских приставках: изучают дистальную часть (содержание кортикальной кости 87 %) и эпифиз (содержание трабекулярной кости 63 %) костей предплечья.
Наиболее совершенным и распространенным методом является двухфо-тонная рентгеновская абсорбциометрия. Сущностью метода является сравнительный анализ двух пиков энергии рентгеновского излучения (обычно 70 и 140 кэВ). С помощью компьютера определяют параметры ВМС и BMD в отдельных «зонах интереса» — обычно в поясничных позвонках, костях предплечья и проксимальном отделе бедренной кости. В настоящее время данный метод является основным диагностическим тестом при организации скрининга с целью выявления инволютивного остеопороза у пожилых лиц и женщин в до- и постменопаузальном периоде. Обнаружение пониженной минерализации скелета позволяет провести своевременную терапию и снизить риск возникновения переломов.
Количественная компьютерная томография служит для определения минерализации скелета, в основном позвоночника, предплечья и больше берцовой кости. Принципиальной особенностью метода является возможность определения минерализации губчатой кости, которая, как известно, наиболее рано рассасывается при остеопорозе. Новым направлением КТ стал объемный (волюметрический) анализ минерализации скелета, в качестве единицы измерения которой используют наиболее показательный индекс — BMVD (г/см3). Это позволило значительно повысить точность измерения, особенно в позвонках и шейке бедра.
Количественное измерение минерализации скелета с помощью ультразвуковой биолокации позволяет определять уникальные параметры кости, в частности ее архитектурные свойства, такие как эластичность, усталость трабекул, анизотропию костной структуры. К новым направлениям МРТ относится получение высокоразрешающего магнитно-резонансного изображения трабекулярной структуры кости. Основным достоинством данного исследования является уникальная возможность изучить архитектонику тра-бекулярного вещества кости с установлением ряда важных параметров: соотношения трабекул и костномозговых пространств, общей длины трабекул в единице поверхности кости, количественной характеристики степени анизотропии костного рисунка и др.
8.4.2. Очаговые поражения костей
Большую группу очаговых поражений составляют локальные изменения костей, вызванные воспалительным процессом различной природы. Среди них особое практическое значение имеют остеомиелиты и туберкулез, а также артриты.
Остеомиелит — это воспаление костного мозга. Однако, начавшись в костном мозге, воспалительный процесс переходит на окружающую костную ткань и надкостницу, т.е. включает в себя и остит, и периостит. В зависимости от происхождения болезни различают гематогенный и травматический (в том числе огнестрельный) остеомиелит.
Острый гематогенный остеомиелит начинается внезапно. У больного отмечаются высокая температура тела, озноб, частый пульс, головная боль и неясные боли в области пораженной кости. Клиническая картина дополняется нейтрофильным лейкоцитозом в периферической крови и увеличением СОЭ. Несмотря на выраженную клиническую картину, на рентгенограммах никаких изменений в костях в этот период не определяется. Для подтверждения клинических данных и своевременного начала лечения необходимо использовать другие лучевые методы. В первые часы заболевания при радионуклидном исследовании скелета отмечается повышенное накопление РФП в зоне поражения. При сонографии сравнительно рано может быть установлено наличие жидкости (гной!) под надкостницей, а в дальнейшем — абсцесс в мягких тканях. Клинико-радиологические данные являются основанием для проведения ранней антибиотикотерапии в больших дозах. Новые перспективы в диагностике остеомиелита открывает МРТ. На томограммах непосредственно обнаруживают поражение костного мозга.
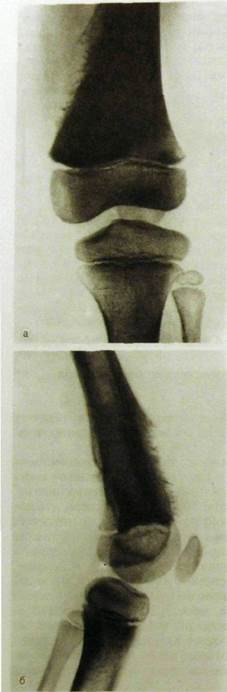
При успешном лечении изменения в костях на рентгенограммах могут вообще не появиться и процесс заканчивается выздоровлением. Однако в большинстве случаев гематогенный остеомиелит сопровождается выраженными рентгенологическими симптомами, которые обнаруживают преимущественно к концу 2-й недели после острого начала болезни (у детей — к концу 1-й недели). Если участок воспаления расположен в глубине кости, то самыми ранними рентгенологическими признаками являются локальный остеопороз и мелкие очаги разрушения костной ткани (деструктивные очаги). Первоначально их можно обнаружить на компьютерных и магнитно-резонансных томограммах. На рентгенограммах в губчатой костной ткани метафиза трубчатой кости или в плоской кости определяются просветления, своеобразная «ноздреватость» с расплывчатыми неровными очертаниями (рис. III.233).
Если участок воспаления локализуется поднадкостнично, то первым рентгенологическим симптомом оказываются периостальные наслоения. Вдоль края кости на расстоянии 1—2 мм от ее поверхности вырисовывается узкая полоска обызвествленной надкостницы (см. рис. Ш.221). Наружный контур кортикального слоя в этой области становится неровным, как бы изъеденным.
В дальнейшем мелкие деструктивные очаги сливаются в более крупные. При этом костные фрагменты разной величины и формы отделяются от
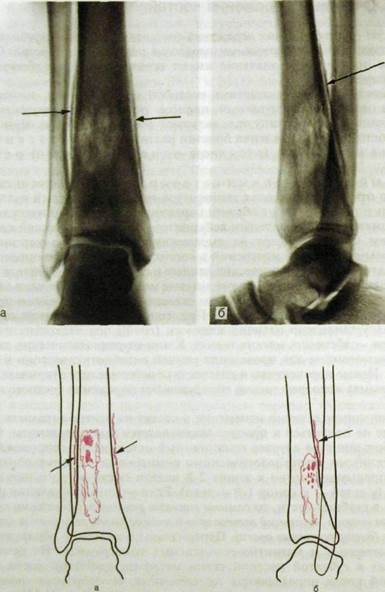
Рис. Ш.233. Рентгенограммы голени в прямой (а) и боковой (б) проекциях и схемы к ним. Острый гематогенный остеомиелит большеберцовой кости. Большие очаги деструкции с мелкими секвестрами. Отслоенный периостит (указано стрелками).
краев разрушающейся кости, плавают в гное, омертвевают и превращаются в секвестры, которые в свою очередь поддерживают воспаление. Периостальные наслоения нарастают, очертания их становятся неровными (бахромчатый периостит). Следовательно, в острой фазе забо-
левания преобладают процессы разрушения, некроза и гнойного воспаления тканей. Их рентгенологическим отражением являются деструктивные очаги, секвестры и периостальные наслоения.
Постепенно в рентгенологической картине появляются признаки реактивного воспаления вокруг омертвевших участков, отграничение очагов воспаления и симптомы сепаративного остеобластического процесса. Разрушение кости приостанавливается, края деструктивных очагов становятся более резкими, вокруг них возникает зона остеосклероза. Периостальные наслоения сливаются с поверхностью кости (происходит ассимиляция этих наслоений кортикальным слоем). Течение остеомиелита переходит в хроническое.
Гнойные массы часто находят выход на поверхность тела — образуется свищ. Лучшим способом исследования свища является его искусственное контрастирование — фистулография. В наружное свищевое отверстие вводят контрастное вещество, после чего производят рентгенограммы в двух взаимно перпендикулярных проекциях, а при необходимости — и компьютерные томограммы. Фистулография позволяет установить направление и ход свища, источник его образования (секвестр, гнойная полость, инородное тело), наличие ответвлений и гнойных затеков.
К сожалению, хронический остеомиелит не всегда удается излечить посредством однократного оперативного вмешательства. Болезнь склонна к рецидивам. О них сигнализируют возобновляющиеся боли, повышение температуры тела, изменения в крови. Радионукл идное исследование является эффективным методом выявления рецидива. На рентгенограммах определяются новые деструктивные очаги и «свежие» периостальные наслоения.
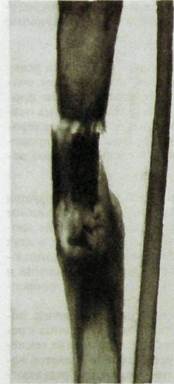
Рентгенологическая картина огнестрельного остеомиелита многообразнее и труднее для интерпретации. На рентгенограммах, произведенных после ранения, определяется огнестрельный перелом кости. В течение 10 дней после повреждения щель перелома увеличивается, отмечается регионарный остеопороз, но эти симптомы наблюдаются после любого перелома и не могут быть основанием для установления диагноза остеомиелита. Лишь в начале 3-й недели и особенно к ее концу в краях отломков намечаются мелкие очаги разрушения, которые удается отличить от местного остеопороза ввиду их неравномерного распределения, размытых очертаний, наличия мелких секвестров в центре очагов. Гнойное воспаление ведет к некротизации и отделению участков кости. Размеры и форма секвестров различны: могут отделиться мелкие кусочки губчатой костной ткани, продолговатые пластинки компактного костного вещества, часть эпифиза или диафиза. На фоне остеопороза секвестры выделяются как более плотные участки, потерявшие связь с окружающей костью (рис. III.234).
В первые недели болезни, как и при гематогенном остеомиелите, преобладают процессы некроза, разрушения и расплавления тканей. Образование костной мозоли резко нарушено, вследствие чего консолидация отломков задерживается, при неблагоприятных обстоятельствах может образоваться ложный сустав. Однако своевременно проведенные антибиотикоте-рапия и оперативное вмешательство предотвращают подобный исход. Когда острые воспалительные явления стихают, усиливаются пролифера-тивные процессы. Деструктивные очаги постепенно уменьшаются и исчеза-
|
ют, на их месте обнаруживаются участки склероза. Периостальные наслоения становятся ровными, разрывы в них ликвидируются. В конце концов эти наслоения сливаются с костью, которая вследствие этого утолщается. Концы отломков фиксируются костной мозолью. Обычно на рентгенограммах можно обнаружить просветления в склерозированной кости. Одни из них окаймлены тонкой замыкающей пластинкой и представляют собой фиброзно-остеоид-ные поля, другие окружены склерозированной костью и являются замурованными в зоне склероза остаточными полостями. Они могут быть причиной рецидива остеомиелита.
| Рнс. III.234.Рентгенограмма голени. Огнестрельный остеомиелит больше-берцовой кости. Множественные секвестры в области деструкции кости. |
Туберкулезное поражение кости возникает вследствие переноса в костный мозг микобактерий туберкулеза из первичного очага в легком или, реже, в кишечнике. В костном мозге формируется туберкулезная гранулема, которая приводит к рассасыванию и разрушению костных балок. Такой грануляционный очаг образуется в эпифизе и обычно клинически не проявляется или симптомы его слабо выражены. На рентгенограммах он обусловливает одиночный участок просветления или группу рядом расположенных очажков с неровными очертаниями. При благоприятном течении грануляционная ткань превращается в фиброзную и впоследствии замещается костью. При творожистом некрозе с обызвествлением кости может быть обнаружен уплотненный очаг.
Применее благоприятных обстоятельствах разрастающаяся грануляционная ткань замещает костные балки, определяется один или несколько крупных деструктивных очагов. В центре такого очага нередко вырисовывается губчатый костный секвестр. Постепенно края очагов уплотняются, иони превращаются в костные каверны. В отличие от гематогенного остеомиелита, вызванного стафилококком или стрептококком, при туберкулезном остеомиелите сепаративные явления развиваются медленно. Это, в частности, объясняется расположением очага в эпифизе. Периостальные наслоения выражены слабо, так как в этой области надкостница тонка и слаба.
Ввиду локализации в эпифизе туберкулезный процесс очень часто переходит на сустав. До этого момента болезнь находится в так называ-
|
|
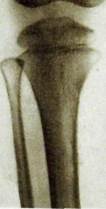
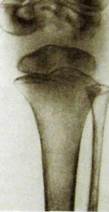
Рис. Ш.235. Рентгенограммы коленных суставов в прямой проекции. Туберкулезный гонит. Большая деструктивная полость с секвестрами в эпиметафизе левой бедренной кости.
емой преартритической фазе, но распространение грануляционной ткани по синовиальной оболочке неуклонно ведет к развитию туберкулезного артрита (артритическая фаза болезни), несомненно, основной стадии туберкулезного поражения.
Клинически вступление в артритическую фазу знаменуется постепенным нарушением функции сустава, появлением или усилением болевых ощущений и медленно прогрессирующей атрофией мышц. Остеосцинти-графия и термография позволяют установить вовлечение сустава в патологический процесс еще до появления рентгенологических симптомов. Первый из них — остеопороз. Если при туберкулезном остеомиелите остеопороз имеет локальный характер и определяется только в области формирующихся туберкулезных очагов, то при артрите он становится регионарным. Это значит, что остеопороз захватывает целую анатомическую область — суставные концы и прилежащие к ним отделы костей.
Прямыми признаками артрита служат сужение рентгеновской суставной щели и деструктивные очаги. Последние чаще обнаруживают как мелкие узуры в местах прикрепления суставной капсулы и связок к костной части эпифиза. Контуры замыкающих пластинок обоих эпифизов становятся неровными, местами истончаются, местами склерозируют-ся. Очаги разрушения вызывают нарушение питания участков эпифиза, которые омертвевают (некросты) и отделяются (секвестры; рис. Ш.235).
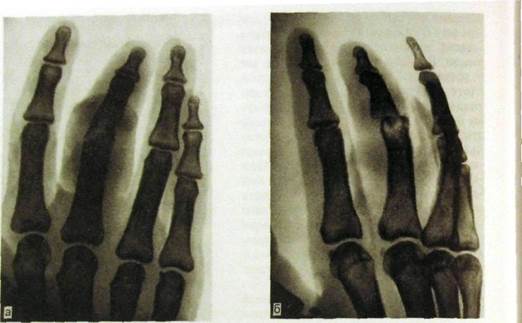
Рас Ш.236. Рентгенограммы кисти в прямой (а) и косой (б) проекциях. Костно-суставной панариций среднего пальца кисти. Деструкция суставных концов костей, сужение суставной щели, подвывих в межфаланговом суставе.
Затихание туберкулезного артрита отображается на рентгенограммах замещением мелких деструктивных очагов костной тканью, уплотнением и склеротическим отграничением крупных очагов. Рентгеновская суставная щель остается суженной, но контуры замыкающих пластинок эпифизов восстанавливаются, становятся непрерывными. Постепенно болезнь переходит в постартритическую фазу (метатуберкул езн ый остеоартроз), когда наступает стабилизация измененных тканей. Она может быть стойкой в течение многих лет. Остеопороз сохраняется, но приобретает новые черты: соответственно новым условиям нагрузки в костях утолщаются продольно идущие костные балки. Они резко выделяются на фоне разреженной кости. Такой остеопороз называют репаративным. Кортикальный слой костей утолщается.
Среди очаговых воспалительных поражений нельзя обойти вниманием панариции — острые гнойные воспалительные процессы в тканях пальцев. Рентгенограммы крайне важны, чтобы исключить или подтвердить развитие костного или костно-суставного панариция и отличить его от изолированного поражения мягких тканей. При костном панариции уже через 5—8 дней после начала болезни определяется остеопороз костной фаланги и начинают обнаруживаться мелкие деструктивные очаги. К этому могут присоединиться мелкие секвестры. По краям пораженной фаланги вырисовывается узкая полоска отслоенного периостита. Очаги деструкции развиваются главным образом у мест прикрепления суставной капсулы, отчего процесс нередко переходит на межфаланговый сустав. Щель его суживается, а в другом суставном конце также появляются очаги разрушения костной ткани (рис. Ш.236).
Костно-суставной панариций - пример того, как в типичных случаях выглядит любой гнойный артрит. Для него характерны следующие рентгенологические признаки: сужение рентгеновской суставной щели (неравномерное и быстро прогрессирующее), деструктивные очаги в суставных поверхностях сочленяющихся костей, регионарный остеопороз, увеличение объема сустава. Повышенная концентрация РФП при остеосцинтиграфии, признаки разрушения суставных хрящей при сонографии и КТ дополняют эту картину.

|
«Здравый смысл — это тот пласт предрассудков, который мы накапливаем до шестнадцати лет».
А. Эйнштейн
«Невозможно? — воскликнул Мирабо, отвечая своему секретарю.— Никогда не говорите мне этого глупого слова».
В последние десятилетия значительное распространение получил ревматоидный артрит — хроническое рецидивирующее системное заболевание, протекающее с преимущественным поражением суставов. Оно характеризуется прогрессирующим течением и нарушениями в иммунной системе организма. В крови больных обнаруживают особый иммуноглобулин — ревматоидный фактор. К группе очаговых поражений ревматоидный артрит можно отнести лишь условно, так как рентгенологические изменения могут определяться в нескольких суставах.
В начальном периоде болезни безукоризненные по качеству рентгенограммы неотличимы от таковых в норме, поэтому явное преимущество имеют другие лучевые методы исследования. Остеосцинтиграммы демонстрируют повышенное накопление РФП в области пораженных суставов. Сонограммы отражают утолщение синовиальной оболочки, появление жидкости в суставе, изменения суставного хряща, развитие синовиальных кист, степень периартикулярного отека (рис. III.237).
Позднее появляются рентгенологические симптомы ревматоидного артрита. Прежде всего это припухание мягких тканей сустава, остеопороз и небольшое сужение суставной щели. Затем к этому добавляются эрозии (мелкие краевые дефекты в суставных концах костей) и округлые кистевидные просветления в эпифизах. Эти дефекты, а также нарушение целости замыкающей костной пластинки раньше и более четко выявляются с помощью рентгенографии с прямым увеличением изображения. По мере прогрессирования процесса наблюдаются дальнейшее сужение суставной щели, значительное увеличение выраженности оствопороза и новые очаги разрушения в костной ткани эпифизов, в результате чего может развиться тяжелая деструкция с подвывихами и уродливой деформацией суставных концов костей.
В отсутствие ревматоидного фактора говорят о серонегативных артритах, к которым относят многие поражения суставов. Одни из них возникают как местное проявление системного заболевания соединительной ткани (системная красная волчанка, узелковый периартериит, склеродермия и др.), осложнение заболеваний печени и кишечника, мочекислого диатеза (подагра). Другие представляют собой особые нозологические формы: синдром Рейтера, псориатический артрит, анкилозирующии спондилоартрит
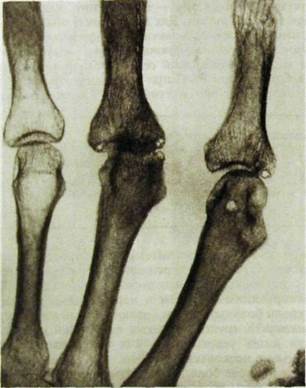
Рис. III.237. Рентгенограмма, выполненная с прямым увеличением изображения. Поражение костей и суставов кисти при ревматоидном артрите. Остеопороз, сужение суставных щелей, подвывих в 3-м пястно-фаланговом суставе, кистевидные просветления в суставных концах костей.
(болезнь Бехтерева). Их распознавание и нелегкая подчас дифференциальная диагностика базируются на совокупности клинических, лабораторных и рентгенологических данных. Важно отметить, что чаще всего наиболее значимые симптомы выявляют при рентгенографии пораженного сустава, а также мелких суставов кистей и стоп, крестцово-подвздошных сочленений и позвоночника.
Целесообразно обратить внимание на очень часто наблюдаемые поражения связок и сухожилий. Их разделяют на фиброостозы (тендинозы) и фиброоститы (тендиниты). При фиброостозе не отмечается повышенного накопления РФП в участке поражения, а на рентгенограммах могут определяться окостенения мест прикрепления связок и костные выступы (остеофиты). Эти выступы имеют ровные контуры и костную структуру. Фиброостит — процесс воспалительной природы. Он часто сопровождает ревматические болезни и серонегативные спондилиты. Выступы на костях имеют неправильную форму, иногда нерезко контурированы. В месте прикрепления связки может определяться краевой дефект. РФП интенсивно концентрируется в зоне поражения. Типичными примерами
|
|
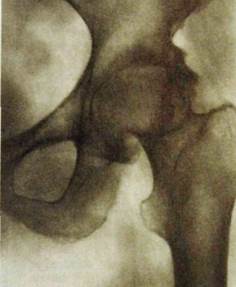
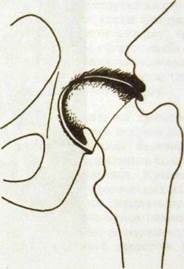
Рис. Ш.238. Рентгенограмма тазобедренного сустава и схема к ней. Деформирующий остеоартроз в тазобедренном суставе (коксартроз). Значительное сужение суставной щели, костные разрастания по краям суставных поверхностей, склероз подхрящевого (субхондрального) слоя костной ткани.
тендинита служат плечелопаточный пе-риартрит и ахиллобурсит, а также пяточный фиброостит ревматической природы.
Другую большую группу очаговых поражений костей и суставов составляют дистрофические процессы и асептические некрозы. Дистрофические изменения развиваются преимущественно в суставах и в сущности представляют собой преждевременное изнашивание суставного хряща (в позвоночнике — межпозвоночного хряща). Теряющие свое нормальное состояние и омертвевающие частички хряща обладают антигенными свойствами и вызывают иммунопатологические изменения в синовиальной оболочке. Перегрузка сустава ведет к вторичным, в том числе компенсаторным, реакциям в костной ткани эпифизов.
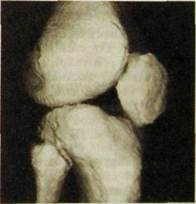
Рис Ш.239. Трехмерная реконструкция коленного сустава при компьютерной томографии. Деформирующий артроз коленного сустава.
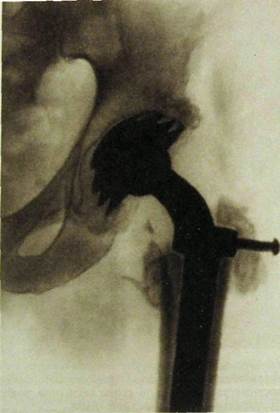
Рас. III.240. Протез проксимального отдела бедренной кости.
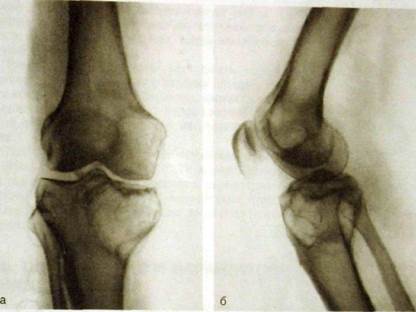
Рентгенологическая картина дистрофического поражения сустава достаточно стереотипна. Бе составляют следующие основные симптомы: сужение рентгеновской суставной щели, уплотнение и расширение замыкающей костной пластинки эпифизов, склероз субхондрального слоя костной ткани (т.е. слоя, лежащего под замыкающей костной пластинкой), костные разрастания по краям суставных поверхностей. В целом такой процесс получил название «деформирующий остео-артроз» (рис. Ш.238, Ш.239).
Деформирующий остеоартроз наблюдается очень часто и может поразить любой сустав. Наибольшее распространение получили дегенеративно-дистрофические заболевания позвоночника, а среди них — остеохондроз. Лучевая семиотика этого состояния была описана выше. Немалую группу больных составляют лица с деформирующими артрозами тазобедренных и коленных суставов, межфаланговых суставов кисти и 1-го плюс-нефалангового сустава. В последние годы довольно широко используют хирургические методы лечения остеоартроза, в частности замещение деформированного суставного конца кости протезом (рис. II 1.240).
В группу асептических некрозов включают различные патологические процессы. Их сближают три общих признака: 1) развитие асептического некроза костного вещества и костного мозга; 2) хроническое доброкачественное течение; 3) закономерная клинико-морфологическая эволюция с относительно благоприятным исходом. Большую роль в генезе болезни играет перегрузка того или иного отдела скелета. Если перегрузка касается целой кости, то развивается асептический некроз всей кости (например, ладьевидной кости стопы). Если перегружен целиком эпифиз, то возникает некроз этого эпифиза или его части. Примером служит наиболее часто наблюдаемый вид асептического некроза — поражение головки бедренной кости. Перегрузка части диафиза приводит к образованию так называемой зоны перестройки, а перегрузка апофиза — к его некрозу.
Лучевую картину асептического некроза удобно описать на примере головки бедренной кости ребенка (этот вид асептического некроза называют остеохондропативй головки бедренной кости или болезнью Легга—Калъве—Пертеса). Ребенок жалуется на слабовыраженные болевые ощущения. Отмечается ограничение функции сустава. Крайне важна ранняя диагностика, но на рентгенограммах патологических изменений не видно. Главное в этот период — применить специальные методики. Остеосцинтиграфия позволяет выявить повышенное накопление РФП в головке бедренной кости, л КГ к МРТдшг возможность непосредственно обнаружить участок некроза костного вещества и костного мозга.
Позднее появляются рентгенологические симптомы. Пораженный участок кости выделяется на снимках как более плотный очаг, лишенный костной структуры. Это связано главным образом с множественными переломами и спрессовыванием костных балок, что приводит к деформации эпифиза — его сплющиванию и неровности очертаний (рис. Ш.241).
В этой фазе исключительно важную роль играет дифференциальная диагностика асептического некроза и туберкулеза сустава, поскольку при последнем в суставном конце тоже возникает некроз костного вещества. Однако опорные пункты для разграничения вполне прочны: при туберкулезе суставная щель суживается, а при асептическом некрозе у ребенка она расширяется. При туберкулезе поражается и второй суставной конец (в нашем примере — вертлужная впадина), а при асептическом некрозе он длительно интактен. В дальнейшем разграничение еще больше упрощается. При асептическом некрозе омертвевший участок разбивается на несколько плотных костных островков (фрагментация), эпифиз еще больше уплощается, суставная щель расширяется и наблюдается небольшой подвывих.
Чем раньше распознана болезнь, тем благоприятнее ее последствия. Костная структура эпифиза восстанавливается, он остается лишь слегка деформированным. Суставная щель незначительно расширена. Однако при запоздалом выявлении болезни сустав остается неполноценным вследствие возникающих в нем деформаций.
У взрослых наблюдается преимущественно асептический некроз части головки, обычно наиболее нагружаемой, т.е. верхненаружного отдела эпи-
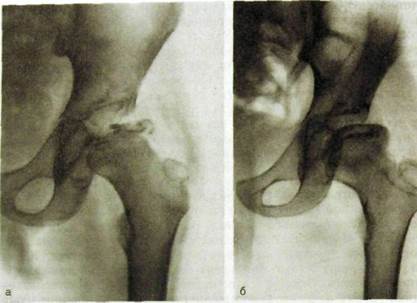
Рис. Ш.241. Асептический некроз головки бедренной кости.
а — фаза фрагментации эпифиза; б — исход болезни с деформацией эпифиза.
физа. В этих случаях суставная щель не расширяется, подвывих не возникает, всегда развивается артроз, причем фрагменты омертвевшего хряща или кости могут проникать в полость сустава, превращаясь в суставные «мыши». К часто наблюдаемым очаговым поражениям скелета относятся опухоли костей. Условно их разделяют на доброкачественные и злокачественные, хотя доброкачественные новообразования почти всегда представляют собой не истинные опухоли, а локальные пороки развития.
В зависимости от строения и тканевого состава среди доброкачественных опухолей выделяют образования из костной ткани (остеомы), соединительной ткани (фибромы), хряща (хондромы), хрящевой и костной ткани (остеохондромы), сосудов (гемангиомы, лимфангиомы).
Общими признаками всех этих опухолей являются их медленное развитие, относительно резкие контуры и четкая отграниченность от окружающих тканей (отсутствие инфильтративного роста), правильный структурный рисунок. Опухоль не разрушает, а замещает костное вещество. Она может привести к деформации кости с увеличением ее объема.
Рентгенологическое распознавание доброкачественных опухолей редко наталкивается на серьезные препятствия. Компактная остеома четко выделяется на снимках как плотное бесструктурное образование. Губчатая остеома сохраняет структуру пластинчатой кости. Остеома может располагаться в глубине кости или на ее поверхности. Фибромы и хондромы обусловливают дефект в кости Щ светлый участок с резкими
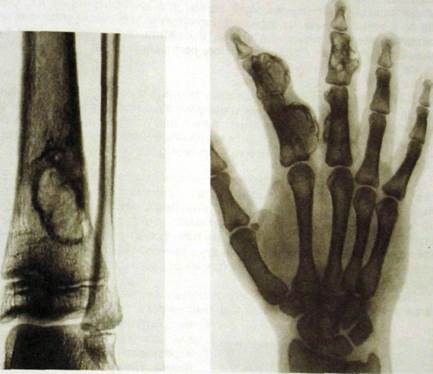
Рис. III.242. Неокостеневаюшая Рис. III.243. Хондромы фаланг кисти,
фиброма больше берцовой кости.
очертаниями, причем при хондроме на фоне дефекта могут вырисовываться крапчатые тени известковых и костных включений (рис. III.242, Ш.243). Пожалуй, наиболее демонстративна остеохондрома: она имеет широкое основание или ножку и растет в сторону от кости (рис. III.244). Хрящевые участки видны как просветления в изображении опухоли, а костные балки образуют расходящиеся стропила. Гемангиома также обусловливает дефект костной ткани, но в нем нередко заметен кружевной костный рисунок или рад и ар но расходящиеся костные пластинки. В своде черепа гемангиомы образуются довольно часто. Опухоль вызывает округлый дефект, отграниченный от окружающей кости узкой полоской склероза. Края дефекта четкие, могут быть слегка волнистыми. В теле позвонка гемангиомы обусловливают многочисленные просветления, разделенные грубыми вертикально идущими костными балками. Тело позвонка вздуто. Мелкие просветления и змеевидные полоски могут определяться и в дуге пораженного позвонка. В этих случаях очень важны компьютерные и магнитно-резонансные томограммы, так как они дают возможность обнаружить внекостное развитие сосудистой сети (в частности, в позвоночном канале).
Существует большое число различных злокачественных опухолей костей и суставов. Одни из них характеризуются быстрым ростом и значительным
разрушением костной ткани, другие развиваются сравнительно медленно и скорее отдавливают окружающие ткани, чем инфильтрируют их. Однако для всех злокачественных опухолей характерны прогрессирующее течение, усиливающиеся болевые ощущения, изменения в периферической крови (анемия, увеличение СОЭ), появление регионарных или отдаленных метастазов.
Классическим признаком злокачественной опухоли является разрушение костной ткани. На рентгенограммах в ней определяется дефект, чаше всего с неровными и нерезкими контурами. При этом, что очень важно для различения с воспалительным поражением, не возникает секвестров и отслоенного или бахромчатого периостита.
Своеобразной формой костной опухоли является остеобласт о-кластома (ее называют также гигантоклеточной опухоль ю). Она развивается в плоских костях, позвонках или эпиметафизе трубчатой кости, характеризуется сравнительно правильной формой и резкой отграниченностью от окружающей костной ткани (рис. II 1.245). Во многих остеобластокластомах определяется крупноячеистый костный рисунок, что позволяет дифференцировать эту опухоль от других злокачественных новообразований.
Наиболее известной злокачественной костной опухолью является остеогенная саркома. Она быстро растет и инфильтрирует кость,

|
на рентгенограммах проявляется как участок разрушения кости с неровными и нерезкими очертаниями. По краям опухоли, где она смещает надкостницу, образуются обызвествленные выступы — пе-риостальные козырьки. Для этой опухоли характерен игольчатый периостит, при котором перпендикулярно к поверхности изъеденного кортикального слоя расположены множественные костные иглы — спикулы.
Клетки остеогенной саркомы
способны продуцировать костное
вещество, поэтому часто в опухоли
обнаруживают хаотически разбро
санные очаги окостенения. Иногда
они своей тенью заслоняют об
ласть деструкции (рис. III.246).
Такой вариант саркомы называют
остеобластическим в отличие от
первого — остеолитического. Од
нако на границе затемненного
костными массами участка удается
Рис. III.244. Остеохондрома бедренной разглядеть разрушение кортикаль-
кости. ного слоя, периостальные козырь-
Рмс. III.245. Большая опухоль в эпиметафизе болывеберцовой кости — остеоли-тический тип остеобластокластомы.
а — рентгенограмма коленного сустава в прямой проекции; б — в боковой.
ки и спикулы. Саркома склонна давать ранние метастазы в легкие, поэтому больным нужно назначать рентгенологическое исследование органов грудной полости.
Одним из сравнительно часто наблюдаемых вариантов злокачественных опухолей является саркома Юинга, исходящая из клеток костного мозга. На снимках она обусловливает группу деструктивных очагов, преимущественно в диафизарной части кости. Подчеркнем, кстати, что локализация опухоли имеет определенное дифференциально-диагностическое значение. Если для остеобл астокластомы характерно распространение в эпифиз трубчатой кости, то для остеогенной саркомы — локализация в метафизе и прилежащей части диафиза, а для саркомы Юинга — в диафизе. Коварство последней состоит в том, что клиническая симптоматика и деструктивные очаги могут быть сходны с таковыми при гематогенном остеомиелите. У больных отмечаются лихорадка, лейкоцитоз, боли в конечности. Однако при опухоли отсутствуют секвестрация кости и отслоенный периостит. Изменения надкостницы при опухоли Юинга именуют луковичным, или слоистым, периоститом, при котором вдоль поверхности пораженной кости в несколько рядов расположены полоски обызвествленнои надкостницы.
Выше была описана рентгенологическая картина генерализованного метастатического опухолевого поражения скелета. Однако нередко встречаются одиночные или немногочисленные метастазы. Они также бывают двух типов: остеолитические и остеобластические.
|
|
|
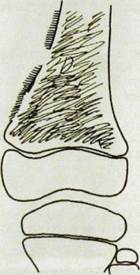
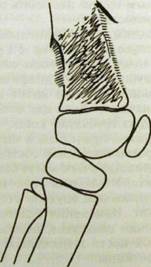
Ряс. HI.246. Остеогенная саркома (остеобластический тип) в метафизе и прилежащем отделе диафиза бедренной кости. Массивное костеобразование прикрывает деструкцию костной ткани. Видны периостальные «козырьки» и игольчатый периостит.
а — рентгенограмма в прямой проекции; б — в боковой.
Первые обусловливают деструктивные очаги в кости. При вторых деструкция может быть незаметна, так как окружающий ее остеосклероз ведет к тому, что на снимках вырисовываются лишь очаги уплотнения костной ткани.
Природу поражения легко установить, если у больного в анамнезе была злокачественная опухоль или таковая обнаружена одновременно с метастазом в кости. Если соответствующих данных нет, то ориентируются на лучевые симптомы. В пользу метастазов свидетельствуют множественность очагов, их деструктивный характер, отсутствие секвестров и периостальной реакции.
Особое значение приобрела остеосцинтиграфия. Повышенное накопление фосфорных соединений 99тТс в очаге поражения, свидетельствующее об активности обменных процессов, характерно для злокачественных новообразований. Важно, что радионуклидные признаки обнаруживают задолго, иногда за несколько месяцев, до четких рентгенологических симптомов деструкции кости.
Дата добавления: 2015-06-12; просмотров: 4975;
