Лучевое исследование кишечника
Рентгенологическое исследование — традиционный способ изучения тонкой и толстой кишки. Показания к нему многочисленны. В условиях неотложной медицинской помощи — это подозрение на кишечную не-
проходимость, перфорацию кишки, тромбоэмболию мезентериальных сосудов, желудочно-кишечное кровотечение. В обычной клинической практике показаниями являются боли в животе, изменения частоты, и характера стула, необъяснимая анемия, поиски скрыто протекающего ракового процесса, признаки гастроинтестинального кровотечения, источник которого не найден ни в пищеводе, ни в желудке.
На обычных рентгенограммах очертания кишечных петель плохо различимы, видны лишь скопления газа и тени сформировавшихся каловых масс в дистальных отделах толстой кишки и в прямой кишке. В связи с этим обзорные рентгенограммы используют преимущественно в диагностике острой кишечной непроходимости (см. далее). Ведущим методом рентгенологического исследования является искусственное контрастирование — введение контрастного вещества в просвет кишки.
Каждый отдел кишечника исследуют при разной степени наполнения контрастной массой и при разном положении тела больного. Малое наполнение дает возможность детально оценить рельеф внутренней поверхности кишки, складки ее слизистой оболочки. В сочетании с раздуванием кишки воздухом оно обеспечивает получение пластичных картин стенок и внутренней поверхности кишки. Массивное (тугое) наполнение позволяет определить положение, форму, величину, очертания, смещаемость и функцию органа. По ходу исследования сочетаются обзорные и прицельные рентгенограммы. В последние годы все большее значение приобретают компьютерная томография и ультразвуковое исследование кишечника.
4.3.1. Нормальная тонкая кишка
Наиболее физиологичным способом искусственного контрастирования тонкой кишки является пероральное контрастирование, достигаемое путем приема водной взвеси сульфата бария внутрь. Пройдя желудок и двенадцатиперстную кишку, контрастная масса поступает в тощую и далее — в подвздошную кишку. Через 10—15 мин после приема бария определяется тень первых петель тощей кишки, а через 1—2 ч — остальных отделов тонкой кишки (рис. ИМ 12).
Фазы заполнения тонкой кишки фиксируют на рентгенограммах. Если необходимо ускорить продвижение контрастной массы, то используют сильно охлажденный барий, который принимают отдельными порциями, или дополнительно ледяной изотонический раствор натрия хлорида. Эффект ускорения пассажа бария наблюдается также под воздействием подкожной инъекции 0,5 мг простигмина или внутримышечного введения 20 мг метоклопра-мида. Недостатками данной методики исследования тонкой кишки являются большая длительность процедуры и сравнительно высокая лучевая нагрузка.
Все пероральные методы искусственного контрастирования имеют существенный недостаток: заполнение кишки бывает неравномерным, фрагментарным, отдельные сегменты ее вообще не видны на рентгенограммах. Вследствие этого по результатам перорального контрастирования можно составить лишь ориентировочное представление о морфологическом состоянии тонкой кишки.
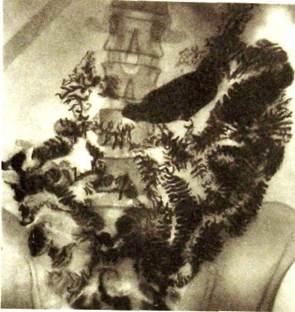
|
 РясIII. 112. Рентгенограмма тонкой кишки. Петли ее заполнены контрастным веществом, поступающим из желудка. Хорошо вырисовываются круговые (кер-кринговы) складки слизистой оболочки.
РясIII. 112. Рентгенограмма тонкой кишки. Петли ее заполнены контрастным веществом, поступающим из желудка. Хорошо вырисовываются круговые (кер-кринговы) складки слизистой оболочки.
| I |
Основным методом рентгенологического исследования тонкой кишки является рентгеноконтрастная знтероклизма.
При этом исследовании для равномерного тугого заполнения тонкой кишки пациенту в условиях искусственной медикаментозной гипотонии кишечника вводят удлиненный кишечный зонд (или специальный катетер) в двенадцатиперстную кишку. Через зонд вливают 600—800 мл водной взвеси сульфата бария. В норме в течение 10—15 мин контрастная масса заполняет всю тонкую кишку и начинает поступать в слепую (рис. III. 113). Это создает возможность изучения морфологических особенностей тощей и подвздошной кишки. Для улучшения визуализации кишечной стенки вслед за бариевой взвесью через катетер в кишку дозированно вводят воздух, т.е. выполняют двойное контрастирование тонкой кишки.
Петли тощей кишки расположены преимущественно в центральных отделах брюшной полости (см. рис III.112). Они имеют вид узких лент шириной 1,5—2 см, контуры кишки зубчатые, поскольку на них равномерно распределены узкие выемки — отражение круговых (керкринго-вых) складок слизистой оболочки. Сами складки выделяются как нежные поперечно и косо направленные полоски, расположение и форма которых изменяются при разнообразных движениях кишечных петель. В момент прохождения круговых волн складки принимают продольное направление. В целом для тощей кишки считается характерным так на-
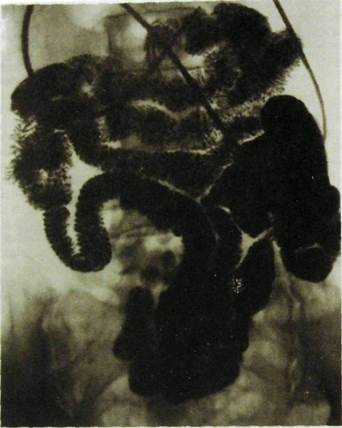
Рис. Ш. 113. Чреззондовая энтерография. Петли тонкой кишки равномерно заполнены контрастным веществом через зонд.
зываемый перистый рисунок рельефа внутренней поверхности. Петли подвздошной кишки находятся ниже, часто в области таза. По ходу подвздошной кишки зубчатость контуров становится все меньше и в конце концов исчезает. Калибр складок уменьшается от 2—3 мм в тошей кишке до 1—2 мм в подвздошной.
Последняя петля подвздошной кишки впадает в слепую кишку. На месте впадения находится илеоцекальныи клапан (баугиниева заслонка), его края вырисовываются как полуовальные выемки на контуре слепой кишки. Наблюдая за кишечными петлями с помощью рентгеноскопии, можно видеть их различные движения, способствующие перемещению и перемешиванию содержимого: тонические сокращения и расслабления, перистальтику, ритмичную сегментацию, маятникообразные движения. В подвздошной кишке, как правило, отмечается ее сегментация.
Процессы всасывания в тонкой кишке изучают с помощью радионук-лидных методик. При подозрении на пернициозную анемию исследуют вса-
сывание витамина В12 в кишечнике. Для.этого пациент принимает внутрь два РФП: Со-В|2 и 57Со-В12, при этом один из них связан с внутренним желудочным фактором (ВЖФ), который секретируется слизистой оболочкой желудка. В его отсутствие или при недостатке нарушается всасывание витамина В!2. Затем больному парентерально вводят большое количество немеченого витамина В,2 — примерно 1000 мкг. Стабильный витамин блокирует печень, а его радиоактивные аналоги выводятся с мочой. Собрав выделившуюся за сутки мочу и определив ее радиоактивность, можно вычислить процент всосавшегося Bi2. В норме экскреция этого витамина с мочой составляет 10—50 % введенной дозы. Как было отмечено выше, пациент принимает два РФП. Поскольку излучения двух радионуклидов кобальта различаются по своим характеристикам, это дает возможность выяснить, что лежит в основе плохого всасывания витамина — недостаток ВЖФ или другие причины (нарушение абсорбции в кишечнике, генетически измененный транспорт витамина Bi2 белками крови и др.).
Всасывание нейтрального жира и жирной кислоты в тонкой кишке оценивают после приема пациентом внутрь меченных ш1 триолеат-глицерина и олеиновой кислоты. Чаще всего к этому прибегают, чтобы установить причину стеатореи, т.е. повышенного содержания жира в каловых массах. Уменьшение всасывания триолеата-глицерина указывает на то, что стеато-рея связана с недостаточным выделением липазы — фермента поджелудочной железы. Всасывание олеиновой кислоты при этом не нарушается. При заболеваниях кишечника нарушается всасывание как триолеат-глицерина, так и олеиновой кислоты.
После приема этих препаратов производят радиометрию всего тела пациента дважды: вначале без экрана, а затем со свинцовым экраном над областью желудка и кишечника. Радиометрию повторяют через 2 и 24 ч. Об усвоении триолеат-глицерина и олеиновой кислоты судят по их содержанию в тканях.
4.3.2. Нормальная толстая и прямая кишка
На обычных снимках четкое изображение толстой и прямой кишки отсутствует. Если производить снимки после приема пациентом водной взвеси сульфата бария внутрь, то можно зарегистрировать пассаж контрастной массы по пищеварительному каналу. Из терминальной петли подвздошной кишки барий переходит в слепую кишку и затем последовательно перемещается в остальные отделы толстой кишки. Этот метод — метод «контрастного завтрака» — используют только для оценки моторной функции толстой кишки, но не для изучения ее морфологии. Дело в том, что контрастное содержимое распределяется в кишке неравномерно, смешано с пищевыми шлаками, а рельеф слизистой оболочки вообще не отображается.
Основным лучевым методом исследования толстой и прямой кишки является их ретроградное заполнение контрастной массой — ирриго-скопия.
При этом исследовании очень важна тщательная подготовка больного: бесшлаковая диета в течение 2—3 дней, прием слабительных — одна столовая ложка касторового масла в обед накануне, проведение
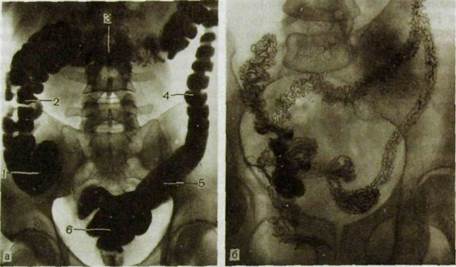
Рис. III. 114. Рентгенограммы толстой кишки.
а — после ретроградного заполнения контрастным веществом: 1 — слепая кишка, 2 — восходящая ободочная, 3 — поперечная ободочная, 4 — нисходящая ободочная, 5 — сигмовидная ободочная, 6 — прямая; б — после опорожнения кишки: виден складчатый рельеф слизистой оболочки кишки.
серии очистительных клизм — накануне вечером и рано утром в день исследования. Некоторые рентгенологи предпочитают подготовку с помощью специальных таблеток, например контактлаксантов, способствующих отторжению каловых масс от слизистой оболочки кишки, а также применение слабительных свечей и сульфата магния.
Водную бариевую взвесь вводят через задний проход с помощью аппарата Боброва в количестве 600—800 мл. Оценивают положение, форму, величину, очертания, смешаемость всех отделов толстой и прямой кишки (рис. III. 114). Затем больному предлагают опорожнить толстую кишку. В результате основная масса контрастной взвеси удаляется из кишечника, а налет бария остается на слизистой оболочке и обрисовывает ее складки (см. рис. III. 114).
После изучения рельефа слизистой оболочки в толстую кишку под контролем рентгеноскопии вдувают до 1 л воздуха. Это дает возможность оценить растяжимость (эластичность) стенок кишки. Кроме того, на фоне растянутых складок слизистой оболочки лучше выделяются малейшие неровности, например грануляции, полипы» небольшие раковые опухоли. Подобную методику называют двойным контрастированием толстой кишки.
В последние годы получил распространение метод одновременного двойного контрастирования толстой кишки. При этом исследовании в кишку сначала вводят относительно небольшое количество контрастной массы — около 200—300 мл, а затем под контролем просвечивания дозированно и
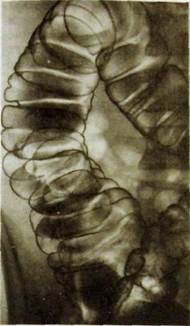
|
|
 Рис. III. 115. Рентгенограмма Рис. III. 116. Прицельная рентгенограм-
Рис. III. 115. Рентгенограмма Рис. III. 116. Прицельная рентгенограм-
слепой и восходящей кишки ма слепой кишки. Контрастное вещест-
(двойное контрастирование). во заполнило червеобразный отросток.
осторожно вдувают воздух, проталкивая таким образом воздушным столбом введенный ранее болюс бариевой взвеси проксимально, вплоть до илеоцекального клапана. Затем производят серию обзорных рентгенограмм органов брюшной полости в стандартных позициях, дополняя их отдельными снимками интересующего участка кишки (рис. П1.115). Обязательным условием проведения исследования по методу первичного двойного контрастирования является предварительная медикаментозная гипотония кишки.
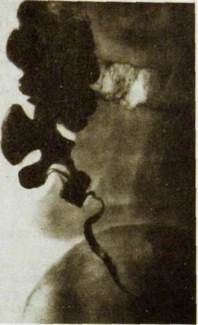
Толстая кишка занимает преимущественно периферические отделы брюшной полости. В правой подвздошной области находится слепая кишка. У ее нижнего полюса нередко заполняется контрастной массой червеобразный отросток в виде узкого канала длиной 6—10 см (рис. IIIЛ16). Слепая кишка без резких границ переходит в восходящую ободочную, которая поднимается до печени, образует правый изгиб и продолжается в поперечную ободочную кишку. Последняя направляется влево, образует левый изгиб, от которого вдоль левой боковой стенки брюшной полости идет нисходящая ободочная кишка. В левой подвздошной области она переходит в сигмовидную ободочную кишку, образующую один-два изгиба. Ее продолжением является прямая кишка, имеющая два изгиба: крестцовый, обращенный выпуклостью кзади, и промежностный — выпуклостью кпереди.
Наибольший диаметр имеет слепая кишка; в дистальном направлении поперечник толстой кишки в общем уменьшается, вновь увеличиваясь при переходе в прямую кишку. Контуры толстой кишки волнисты из-за гаустральных перетяжек, или гаустр. При пероральном заполнении толстой кишки гаустры распределены относительно равномерно, имеют гладкие закругленные очертания. Впрочем, распределение, глубина и форма гаустр изменяются в связи с перемещениями кишечного содержимого и движениями кишечной стенки. При ирригоско-шда гаустрация менее глубокая, а местами незаметна. На внутренней поверхности кишки гаустрам соответствуют полулунные складки слизистой оболочки. В тех отделах, где содержимое задерживается дольше, преобладают косые и поперечные складки, а в тех отделах, которые служат для выведения каловых масс, чаще видны узкие продольные складки. В норме рельеф слизистой оболочки кишки изменчив.
4.3.3. Заболевания кишечника
Распознавание заболеваний кишечника основывается на клинических, рентгенологических, эндоскопических и лабораторных данных. Все возрастающую роль в этом комплексе играет колоноскопия с биопсией, особенно в диагностике ранних стадий воспалительного и опухолевого процессов.
Острая механическая непроходимость кишечника. В ее распознавании большое значение имеет рентгенологическое исследование. Больному в вертикальном положении производят обзорные рентгенограммы органов брюшной полости. На непроходимость указывает вздутие кишечных петель, расположенных выше места закупорки или сдавления кишки. В этих петлях определяются скопления газа и горизонтальные уровни жидкости (так называемые чаши, или уровни, Каойбера; рис. Ш.117). Все петли кишки дистальнее места закупорки находятся в спавшемся состоянии и не содержат газа и жидкости. Именно этот признак — спадение постстенотического отрезка к и ш е ч н и"к а — позволяет отличить механическую непроходимость кишечника от динамической (вчастности, от пареза кишечных петель). Кроме того, при динамической пара' литической непроходимости не наблюдается перистальтики кишечных петель. При рентгеноскопии не удается заметить перемещения содер-жимого в кишке и колебаний уровней жидкости. При механической непроходимости, наоборот, повторные снимки никогда не копируют сделанные ранее, картина кишечника все время меняется.
Наличие острой механической непроходимости кишечника устанавливают по двум основным признакам; вздутию престенотической части кишки и спадению постстенотической.
Эти признаки появляются через 1—2 ч после начала заболевания, а еще через 2 ч обычно становятся отчетливыми.
Важно разграничить непроходимость тонкой и толстой к и ш к и. В первом случае вздуты петли тонкой кишки, а толстая находится в спавшемся состоянии. Если это недостаточно ясно по снимкам, то можно
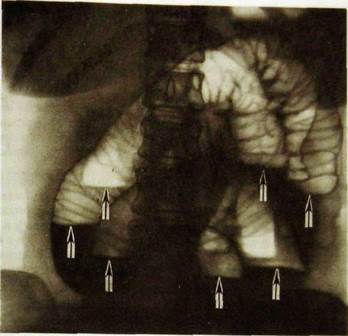
Рис. Ш.117. Обзорная рентгенограмма живота. Острая механическая непроходимость тонкой кишки. Кишечные петли раздуты газом, в них имеются многочисленные уровни жидкости (указаны стрелками).
произвести ретроградное заполнение толстой кишки бариевой взвесью. Раздутые кишечные петли при тонкокишечной непроходимости занимают преимущественно центральные отделы брюшной полости, причем калибр каждой петли не превышает 4—8 см. На фоне раздутых петель видна поперечная исчерченность, обусловленная раздвинутыми круговыми (керкринговыми) складками. Гаустральных втяжений на контурах тонкой кишки, естественно, нет, так как они бывают только в толстой кишке.
При непроходимости толстой кишки наблюдаются громадные раздутые петли с высокими газовыми пузырями в них. Скопление жидкости в кишке обычно невелико. На контурах кишки намечаются гау-стральные втяжения, видны также дугообразные грубые полулунные складки. Вводя контрастную взвесь через прямую кишку, можно уточнить место и характер непроходимости (например, обнаружить раковую опухоль, приведшую к сужению кишки). Укажем лишь, что отсутствие рентгенологических признаков не исключает кишечную непроходимость, так как при некоторых формах странгуляционной непроходимости интерпретация рентгенологической картины может быть затруднена. В этих случаях большим подспорьем оказываются сонография и компьютерная томография. Они позволяют выявить растяжение престенотического отдела кишки, обрыв ее изображения на границе со спавшимся постстенотическим, тень узлообразования.
Особенно трудна диагностика острой ишемии кишечника и некроза кишечной стенки. При закупорке верхней
брыжеечной артерии отмечаются скопления газа и жидкости в тонкой кишке и в правой половине толстой кишки, причем проходимость последней не нарушена. Однако рентгенография и сонография обеспечивают распознавание мезентериального инфаркта лишь у 25 % больных. При КТ удается диагностировать инфаркт более чем у 80 % больных на основании утолшения кишечной стенки в зоне некроза, появления газа в кишке, а также в воротной вене. Наиболее точным методом является ангиография, производимая с помощью спиральной КТ, магнитно-резонансного исследования или катетеризации верхней брыжеечной артерии. Преимуществом мезенте-рикографии является возможность последующего направленного транска-тетерного введения вазодилататоров и фибринолитиков. Рациональная тактика исследования представлена ниже на схеме.
При частичной непроходимости большую пользу приносит повторное исследование через 2—3 ч. Допустимо введение небольшого количества водорастворимого контрастного вещества через рот или назоеюнальныи зонд (энтерография). При завороте сигмовидной ободочной к и ш-к и ценные данные получают при ирри гос копии. При спаечной непроходимости прибегают к рентгенологическому исследованию в разных положениях больного, регистрируя участки фиксации кишечных петель.
ОСТРАЯ НЕПРОХОДИМОСТЬ КИШЕЧНИКА
Рентгенологическое исследование органов грудной и брюшной полостей
£
 |  |  |  |  |  |  |  |
| Механическая |
| Т |
| Тонкой кишки |
| Толстой кишки |
| Z |
| Сонография |
| Колоно- скопия или ирриго- скопия (по показаниям) |
| Непроходимость |
Непроход и мость
Динамическая
Всего кишечника
Отдельных петель
| Меэенте- риальной артерии |
Рентгено-контрастное исследование (по показаниям)
Сонография
Нет признаков
непроходимости
Сонография
Т
| Картина неясна |
Непроходимость
Отсроченное
рентгенологическое
исследование или
сонография
Нет признаков непроходимости



 Ангиография
Ангиография
КТ или продолжение наблюдения
Аппендицит. Клинические признаки острого аппендицита известны каждому врачу. Лучевое исследование служит ценным способом подтверждения диагноза и особенно показано при отклонении от типичного течения болезни. Тактика обследования представлена в виде следующей схемы.
 |  |
| ОСТРЫЙ АППЕНДИЦИТ | ||
| и | ||
| Сонография | ||
| Аппендицит |
| _£ |
1
| Картина неясна | ||
| V | ||
| Рентгенография органов брюшной полости | ||
±
| Аппендицит |
Картина неясна
КТ



 ±
±
Аппендицит
Нет признаков аппендицита
 Как видно на схеме, лучевое исследование целесообразно начинать с сонографии органов брюшной полости. Симптомами острого аппендицита считают расширение червеобразного отростка, заполнение его жидкостью, утолщение его стенки (более 6 мм), выявление камней в отростке и его фиксация, скопление жидкости у стенки отростка и слепой кишки, гипо-эхогенное изображение абсцесса, вдавление от абсцесса на стенке кишки, гиперемия периаппендикулярных тканей (при допплерографии).
Как видно на схеме, лучевое исследование целесообразно начинать с сонографии органов брюшной полости. Симптомами острого аппендицита считают расширение червеобразного отростка, заполнение его жидкостью, утолщение его стенки (более 6 мм), выявление камней в отростке и его фиксация, скопление жидкости у стенки отростка и слепой кишки, гипо-эхогенное изображение абсцесса, вдавление от абсцесса на стенке кишки, гиперемия периаппендикулярных тканей (при допплерографии).
Основные рентгенологические признаки острогоаппендицита:
небольшие скопления газа и жидкости в дистальной части подвздошной
кишки и в слепой кишке как проявление их пареза, утолщение стенки сле
пой кишки из-за ее отека, утолщение и ригидность складок слизистой обо
лочки этой кишки, камни в червеобразном отростке, небольшой выпот в
брюшной полости, отек мягких тканей брюшной стенки, нерезкость очер
таний правой поясничной мышцы. Аппендикулярный абсцесс
обусловливает затемнение в правой подвздошной области и вдавление на
стенке слепой кишки. Иногда в абсцессе и в проекции отростка определя
ется небольшое скопление газа. При прободении отростка могут быть мел
кие пузыри газа под печенью. шлшшШШШЛ
КТ несколько эффективнее сонографии и рентгенографии в диагностике острого аппендицита, позволяя с большой четкостью об суживать утолщение стенки червеобразного отростка и аппендикулярный абсцесс.
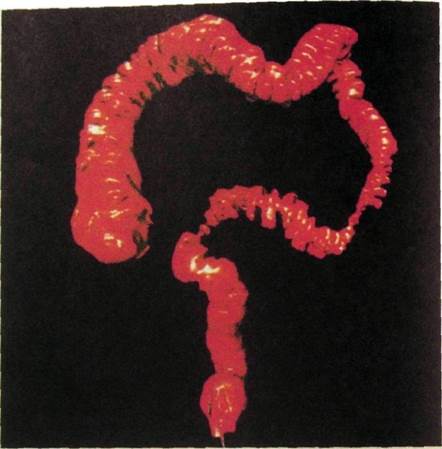
Ряс. Ш.118. Виртуальная эндоскопия на спиральном компьютерном томографе. Спастические сокращения нисходящей и сигмовидной кишки при колите.
При хроническом аппендиците отмечают деформацию отростка, его фиксацию, фрагментацию его тени при рентгеноконтрастном исследовании или незаполнение отростка сульфатом бария, наличие камней в отростке, совпадение болевой точки с тенью отростка.
Дискинезии кишечника. Рентгенологическое исследование является простым и доступным методом уточнения характера продвижения содержимого по петлям тонкой и толстой кишки и диагностики различных вариантов констипапии (запора) (рис. Ш.118).
Энтероколиты. При остром энтероколите различной этиологии наблюдаются сходные симптомы. В кишечных петлях появляются небольшие пузырьки газа с короткими уровнями жидкости. Продвижение контрастного вещества происходит неравномерно, отмечаются отдельные скопления его, между которыми наблюдаются перетяжки. Складки слизистой оболочки утолщены или вообще не дифференцируются. Для всех хро яяческих энтероколитов, сопровождающихся синдромом нарушения всасывания (мальабсорбции), характерны общие при-
знаки: расширение кишечных петель, скопление в них газа и жидкости (гиперсекреция), разделение контрастной массы на отдельные комки (седиментация и фрагментация содержимого). Пассаж контрастного вещества замедлен. Оно распределяется по внутренней поверхности кишки неравномерно, могут быть видны мелкие изъязвления.
Мальабсорбция. При ней нарушается всасывание различных составных частей пищи. Чаще всего встречаются болезни группы спру. Две из них — целиакия и нетропическая спру — относятся к врожденным, а тропическая спру — к приобретенным. Независимо от природы и вида мальабеорбции рентгенологическая картина более или менее однотипна: определяется расширение петель тонкой кишки. В них скапливаются жидкость и слизь. Бариевая взвесь из-за этого становится неоднородной, флоккулирует, делится на фрагменты, превращается в хлопья. Складки слизистой оболочки становятся плоскими и продольными. При радионуклидном исследовании с триолеат-глицерином и олеиновой кислотой устанавливают нарушение всасывания в кишечнике.
Региональный энтерит и граиулематозный колит (болезнь Крона). При этих заболеваниях может быть поражен любой отдел пищеварительного канала — от пищевода до прямой кишки. Однако наиболее часто наблюдаются поражения дистального отдела тощей кишки и проксимальной части подвздошной (е ю н о и л е и т), концевых отделов подвздошной (т е р-минальный илеит), проксимальных частей толстой кишки.
В течении болезни выделяют две стадии. В первой стадии отмечаются утолщение, выпрямление и даже исчезновение складок слизистой оболочки и поверхностные изъязвления. Контуры кишки становятся неровными, зубчатыми. Затем вместо привычной картины складок обнаруживают множественные округлые просветления, обусловленные островками воспаленной слизистой оболочки. Среди них могут выделяться полосковидные тени бария, отложившегося в поперечных трещинах и щелевидных язвах. В области поражения кишечные петли выпрямлены, сужены. Во второй стадии отмечается значительное сужение кишечных петель с образованием рубцовых перетяжек длиной от 1—2 до 20—25 см (рис. III. 119). На снимках стенозиро-ванный участок может выглядеть как узкий неровный канал (с и м п т **t «ш н у р а»). В отличие от синдрома нарушенного всасывания не наблюдается диффузного расширения кишечных петель, гиперсекреции и фрагментации контрастного вещества, четко выражен гранулярный характер рельефа внутренней поверхности кишки. Одно из осложнений болезни Крона — абсцессы, дренирование которых осуществляют под лучевым контролем.
Туберкулез кишечника. Чаще всего поражается илеоцекальный угол, к© уже при исследовании тонкой кишки отмечаются утолщение складок слизистой оболочки, небольшие скопления газа и жидкости, замедленное продвижение контрастной массы. В области поражения контуры кишки неровные, складки слизистой оболочки замещены участками инфильтрации, иногда с изъязвлениями, гаустрация отсутствует. Любопытно, что контрастная масса в зоне инфильтрации не задерживается, а быстро перемешается дальше (симптом местной гиперкинезии). В дальнейшем происходит сморщивание кишечной петли с уменьшением ее просвета и ограничением смещаемости из-за спаек.
Неспецифический язвенный колит. При легких формах отмечаются утолщение складок слизистой оболочки, точечные скопления бария и мел-
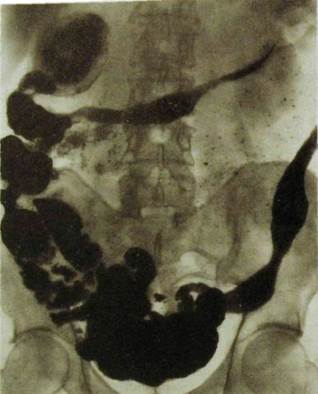
Рис. Ш.119. Рубцовые сужения поперечной, нисходящей и сигмовидной ободочной кишки при болезни Крона.
кая зубчатость контуров кишки в результате образования эрозий и маленьких язв. Тяжелые формы характеризуются сужением и ригидностью пораженных отделов толстой кишки. Они мало растягиваются, не расширяются при ретроградном введении контрастной массы. Гаустрация исчезает, контуры кишки делаются мелкозазубренными (рис. III. 120). Вместо складок слизистой оболочки вырисовываются грануляции и скопления бария в изъязвлениях. Преимущественно поражаются дистальная половина толстой кишки и прямая кишка, которая при этом заболевании резко сужена.
Рак кишки. Рак возникает в виде небольшого утолщения слизистой оболочки, бляшки или пол и по подобно го плоского образования. На рентгенограммах определяется краевой или центральный дефект наполнения в тени контрастной массы. Складки слизистой оболочки в области дефекта инфильтрированы или отсутствуют, перистальтика прерывается. В результате некроза опухолевой ткани в дефекте может появиться депо бария неправильной формы — отображение изъязвленного рака. По мере дальнейшего роста опухоли наблюдаются преимущественно два варианта рентгенологической картины. В первом случае выявляется бугристое образование, вдающееся в просвет кишки (экзофитный тип роста; рис. III. 121, III. 122). Де-

Рис. III.120. Неспецифический язвенный колит. Нормальный рельеф слизистой оболочки замещен диффузными мелкими грануляциями.
фект наполнения имеет неправильную форму и неровные контуры. Складки слизистой оболочки разрушены. Во втором случае опухоль инфильтрирует стенку кишки, приводя к ее постепенному сужению. Пораженный отдел превращается в ригидную трубку с неровными очертаниями (эндофитный тип роста). Сонография, КТи МРТ позволяют уточнить степень инвазии стенки кишки и соседних структур. В частности, эндорекгпальная сонография ценна при раке прямой кишки. Компьютерные томограммы дают возможность оценить состояние лимфатических узлов в брюшной полости (рис. III. 123).
Доброкачественные опухоли. Около 95 % доброкачественных новообразований кишечника составляют эпителиальные опухоли — поли п ы. Они бывают одиночными и множественными. Наи-
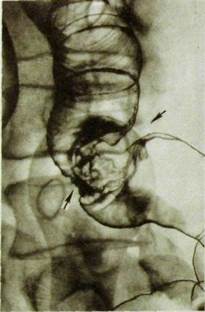
Рас. Ш.121. Прицельная рентгенограмма нисходящей кишки (двойное контрастирование). В просвет кишки вдается бугристая опухоль (указана стрелками).
более часты аденоматозные полипы. Они представляют собой небольшие, обычно размером не более 1—2 см, разрастания железистой ткани, нередко имеют ножку (стебель). При рентгенологическом исследовании эти полипы обусловливают дефекты наполнения в тени кишки, а при двойном контрастировании — дополнительные округлые тени с ровными и гладкими краями (рис. III. 124).
Ворсинчатые полипы при рентгенологическом исследовании выглядят несколько иначе. Дефект наполнения или дополнительная тень при двойном контрастировании имеют неровные очертания, поверхность опухоли покрыта барием неравномерно: он затекает между извилинами, в бороздки (рис. III. 125). Однако стенка кишки сохраняет эластичность. Ворсинчатые опухоли в противоположность адено-матозным полипам часто озлокачест-вляются. На злокачественное перерождение указывают такие признаки, как наличие стойкого депо бариевой взвеси в изъязвлении, ригидность и втяну-тость стенки кишки в месте расположения полипа, его быстрый рост. Решающее значение имеют результаты колоно-скопии с биопсией.

|
Одна пациентка спросила прославленного русского врача СП. Боткина:
— Скажите, доктор, какие упражнения самые полезные, чтобы похудеть?
— Поворачивайте голову справа налево и слева направо,— ответил Боткин.
— Когда?
— Когда Вас угощают.
«Он ел и пил в меру»,— эту фразу можно было прочесть в древнем Риме на памятнике, украшавшем могилу 112-летнего старика.
— Каким был Ваш наибольший вес?
— Сто килограммов.
— А наименьший?
— Три.
(Медики и пациенты обмениваются улыбками.— Ташкент: Медицина, 1985)

Рнс. III. 122. Рентгенограмма восходящей кишки (тугое заполнение). Раковая опухоль циркулярно охватывает суженный просвет кишки.
Острый живот. В данной главе были рассмотрены некоторые острые состояния органов брюшной полости. В заключение целесообразно остановиться в целом на синдроме острого живота. Причины этого синдрома разнообразны. Для установления срочного и точного диагноза важны анамнестические сведения, результаты клинического осмотра и лабораторных анализов. К лучевому исследованию прибегают при необходимости уточнения диагноза. Как правило, его начинают с рентгенографии органов грудной полости, так как синдром острого живота может быть следствием иррадиации болей при поражении легких и плевры (острая пневмония, спонтанный пневмоторакс, наддиафрагмальный плеврит).
Затем выполняют рентгенографию органов брюшной полости с целью распознавания прободного пневмоперитонеума, непроходимости кишечника, почечных и желчных камней, обызвествлений в поджелудочной железе, острого заворота желудка, ущемления грыжи и тд. (см. рис. III. 105). Однако в зависимости от организации приема больных в лечебном учреждении и предполагаемого характера болезни порядок обследования может быть изменен. На первом этапе может быть проведено ультразвуковое исследование, что в ряде случаев позволит в дальнейшем ограничиться рентгенографией органов грудной полости.
|
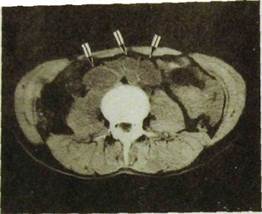
Рве. Ш.123. Компьютерная томограмма брюшной полости. Множественные крупные лимфатические узлы (указаны стрелками).
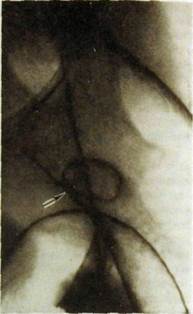
Рнс. III. 124. Рентгенограмма толстой кишки (двойное контрастирование). Одиночный полип (указан стрелкой).
ОСТРЫЙ ЖИВОТ (без ясной локализации поражения)
Ж
Рентгенологическое исследование органов грудной и брюшной полостей




 Изменения
Изменения
Картина неясна или изменения не выявлены









 Острая
Острая
пневмония
или другое
поражение
органов
грудной
полости
Поражение
органов
брюшной
полости
(пневмопе-ритонеум, жидкость
в брюшной полости, кишечная непроходимость, острый
аппендицит,
почечная
колика)
Сонография органов брюшной полости и таза
±
| Диагноз ясен |
Диагноз неясен или требует уточнения
| Jl |
КТ или МРТ
| Диагноз ясен |
Диагноз неясен или требует уточнения
Рентгеноконтрастное исследование
желудочно-кишечного тракта, сцинтиграфия,
ангиография (по показаниям)
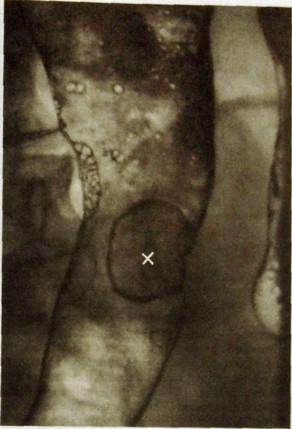
Рис. III. 125. Рентгенограмма толстой кишки (двойное контрастирование). Ворсинчатая опухоль (х), видны множественные пузырьки газа.
Роль сонографии особенно велика при выявлении небольших скоплений газа и жидкости в брюшной полости, а также в диагностике аппендицита, панкреатита, холецистита, острых гинекологических заболеваний, поражения почек. При возникновении сомнений относительно результатов сонографии показана КТ. Ее преимуществом перед сонографией является то, что скопления газа в кишечнике не препятствуют диагностике. Примерная схема лучевого обследования при синдроме острого живота представлена на с. 320.
Дата добавления: 2015-06-12; просмотров: 4242;
