Лучевое исследование печени и желчных путей
Печень состоит из двух долей, которые принято делить на 8 сегментов. В каждый сегмент входят ветвь воротной вены и ветвь печеночной артерии, а из сегмента выходит желчный проток. Сегменты I и II составляют левую долю печени, а Ш—VIII — правую. Основную клеточную массу печени — около 85 % всех клеток — образуют гепатоциты. Они собираются в дольки, которых в печени около 500 000. Гепатоциты в дольках расположены рядами вдоль желчных капилляров и мельчайших венозных разветвлений. Стенки последних состоят из звездчатых ретикулоэндотелиоцитов — клеток Купфера, они составляют 15 % всех печеночных клеток.
Система кровообращения печени включает в себя два привносящих кровеносных сосуда: воротную вену, через которую поступает 70—80 % общего объема притекающей крови, и печеночную артерию, на которую приходится 20—30 %. Отток крови из печени происходит по печеночным венам, идущим в нижнюю полую вену, а отток лимфы — по лимфатическим путям.
На обзорных рентгенограммах печень дает интенсивную однородную тень приблизительно треугольной формы. Верхний контур ее совпадает с изображением диафрагмы, наружный выделяется на фоне экстраперитоне-альной жировой клетчатки, а нижний соответствует переднему краю и вырисовывается на фоне других органов брюшной полости. Нормальный желчный пузырь на обычных снимках виден редко и то главным образом в области дна.
При ультразвуковом исследовании изображение печени здорового человека довольно однородное, с мелкозернистой эхоструктурой, обусловленной элементами стромы, сосудами, желчными протоками и связками (рис. III. 126). Границей между правой и левой долями печени служит овальное пшерэхогенное образование — отображение круглой связки печени.
В области ворот печени определяются тонкостенные трубчатые образования. Это прежде всего воротная вена с ее относительно толстыми стенками и калибром основного ствола 1-1,2 см, печеночные артерий, а также 322
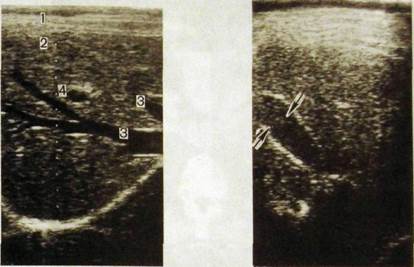
Рис. HI.126. Сонограмма печени здо- Рис. Ш.127. Сонограмма нормального
рового человека. желчного пузыря (указан стрелками).
1 — передняя брюшная стенка; 2 — правая доля печени; 3 — печеночные вены; 4 — ветвь воротной вены.
общий желчный проток диаметром около 0,7 см. Внутри печени артерии и желчные протоки незаметны, но зато четко намечаются эхонегативные полоски венозных сосудов. Особенно ясно видны печеночные вены, направляющиеся к нижней полой вене1.
На сонограммах хорошо различается желчный пузырь как однородное эхонегативное образование овальной формы с ровными краями (рис. Ш.127). Его размеры варьируют в широких пределах —- от 6 до 12 см в длину и от 2,5 до 4 см в ширину. Толщина стенки желчного пузыря в области дна и тела равна 2 мм, в области воронки и шейки — 3 мм.
Изображение печени на компьютерных томограммах зависит от уровня выделяемого слоя. Если идти сверху, то на высоте Thix—Thx появляется тень правой доли, а на уровне Thx—Thxi — и левой доли. На последующих срезах обнаруживается однородная структура печени плотностью 50— 70 HU (рис. III. 128). Контуры печени ровные и резкие. На фоне ткани печени могут определяться изображения сосудов; плотность их тени ниже (30—50 HU). Ясно видны ворота печени, у заднего края которых определяется воротная вена, а кпереди и вправо от нее — общий желчный проток (в норме вырисовывается неотчетливо). На уровне Thxi—Thxii отмечается изображение желчного пузыря. На спиральных томографах можно исследовать
1 Подробнее см.: Клиническое руководство по ультразвуковой диагностике. В 3 томах.— М.: ВИДАР, 1997.
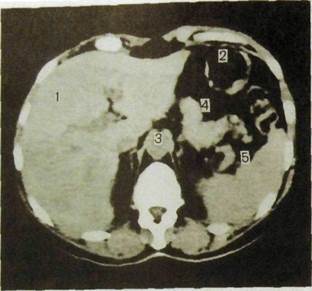
Рнс. III. 128. Компьютерная томограмма нормальной печени.
1 — печень; 2 — свод желудка; 3 — брюшная аорта; 4 — поджелудочная железа; 5 —
селезенка.
сосудистую систему печени. С этой целью томографию проводят при задержанном дыхании пациента после введения в венозное русло болюса водорастворимого контрастного вещества.
Возможности магнитно-резонансной томографии печени схожи с таковыми КТ, но при МРТ можно получить изображение слоев печени во всех плоскостях. Кроме того, варьируя методику магнитно-резонансного исследования, можно получить изображение сосудов печени (MP-ангиография), желчных протоков и протоков поджелудочной железы (МР-холангиогра-фия; рис. III. 129).
Для рентгенологического исследования желчного пузыря и желчевыво-дящих путей разработан ряд способов их искусственного контрастирования1. Их разделяют на три группы: 1) холецистаграфия; 2) холеграфия; 3) хо-лангиография.
Холецистография — это рентгенологическое исследование желчного пузыря. Вечером накануне исследования пациент принимает внутрь йодсоде-ржащий гепатотропный препарат. Он всасывается в кишечнике, улавливается из крови печеночными клетками и выделяется с желчью, но в сравнительно небольшой концентрации. Однако в течение ночи препарат концентрируется в желчном пузыре (при этом пациент не должен принимать пишу). Утром выполняют рентгенологическое исследование — обзорные снимки области пузыря, на которых видно его изображение (рис. III. 130).
1 Подробнее см.: Линденбратен Л.Д. Рентгенология печени и желчных путей. ML: Медицина, 1980.
|
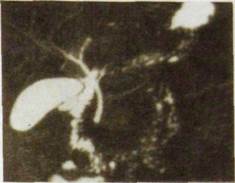
| Рве. Ш.129. Магнитно-резонансная хо-лангиопанкреатограмма. Хорошо кон-трастированы желчный пузырь и стено-зированный общий желчный проток. |
|
Нормальный желчный пузырь отображается на холецистограмме в виде удлиненной овальной суживающейся кверху тени с ровными четкими контурами. При вертикальном положении обследуемого желчный пузырь расположен справа от срединной линии живота приблизительно параллельно позвоночнику. Размеры и форма пузыря варьируют. Длина его тени составляет в среднем 6—10 см, а наибольший поперечник — 2—4 см. Тень пузыря однородная, постепенно усиливается в каудальном направлении. В связи с развитием сонографии клиническое значение хо-лецистографии заметно уменьшилось. В настоящее время основным показанием к этому исследованию является определение необходимости литотрипсии — дробления камней в желчном пузыре ударными волновыми импульсами»
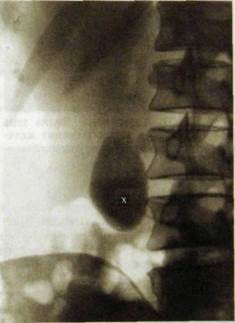
| Рис. III. 130. Холецистограмма. Желчный пузырь (х) обычной формы, величины и положения, тень его однородна и интенсивна. |
Холеграфия — это рентгенологическое исследование желчного пузыря и желчных протоков. Гепа-тотропное йодсодержащее контрастное вещество вводят внутривенно медленно. Препарат соединяется с белками крови, захватывается гепатоцитами и выделяется с желчью. Поскольку концентрация его в желчи относительно высока, на снимках, произведенных через 5—7 мин после введения контрастного препарата, последовательно появляются тени сначала желчных протоков, а затем и желчного пузыря (рис. III. 131). Основное назначение холеграфии — получение функционально-морфологических данных о состоянии жел-чевыделительной системы. Заметим, что в связи с развитием сонографии роль холеграфии, как и холецистографии, уменьшилась.
Ее проводят лишь в тех случаях, когда результаты сонографии сомнительны, как, например, при исследовании ретробульбарного участка общего желчного протока, когда ультразвуковое исследование не всегда эффективно.
|
| Рис. Ш.131. Холеграмма. Видна тень желчных протоков, изображение желчного пузыря отсутствует (холецистэкто-мия в анамнезе). |
Холангиография — группа мето
дов рентгенологического исследо
вания желчных путей после прямо
го введения в их просвет контраст
ного вещества. Холангиография не
связана с деятельностью печеноч
ных клеток и концентрационной
способностью желчного пузыря.
Контрастное вещество может быть
введено разными путями: ч ре с кож
ным проколом в желчные протоки
или желчный пузырь (чрескожная
чреспеченочная холангиография или
чрескожная холеццстография); под
контролем дуоденоскопии в от
верстие большого сосочка двенад
цатиперстной кишки (эндоскопи
ческая ретроградная холангиопан-
креатография — ЭРХПГ); во время
оперативного вмешательства (ин-
траоперационная холангиография)
или в послеоперационном периоде
через дренажную трубку (рис.
III. 132). В последнее время быстро
и успешно развивается магнитно-
резонансная холангиография. Ос
новное назначение холангиографии —
исследование желчных путей у боль
ных с механической (подпеченочной)
1Ш—тшв^ш^^^шшш^^^^^^ш, желтухой различной этиологии. Ее
проводят после сонографии и компьютерной томографии. Изображение печени и желчных путей может быть получено с помощью радионуклидных методов. Для этого больному внутривенно вводят РФП, который захватывается из крови либо гепатоцитами (""Тс-бутил-ИДА), либо звездчатыми ретикулоэндотелиоцитами (""Тс-коллоид). В первом случае методику называют гепатобилисцинтиграфией, во втором — ге-патосцинтиграфией. В обоих случаях на сцинтиграммах появляется изображение печени (рис. III. 133). В прямой проекции оно имеет вид большого треугольника; в нем можно различить правую и левую доли, углубление сверху (сердечную вырезку), иногда выемку по нижнему контуру соответственно ямке желчного пузыря. Плотность тени выше в центральной части правой доли, поскольку здесь больше объем печеночной ткани. В боковой проекции тень печени по форме напоминает неправильный овал, ромб или треугольник. Во всех положениях регистрируется равномерное распределение РФП в органе.
Гепатобилисцинтиграфия — функционально-морфологический метод, предназначенный для изучения желчеобразовательной и желчевыделитель-ной функций печени. На серии сцинтифамм, произведенных с интервалом 2—5 мин сразу же после внутривенного введения РФП, через 10—12 мин

Рис. Ш.132.Холангиография через дренажную трубку после холецистэктомии (снимок выполнен по методике дигитальной субтракционной рентгенографии).
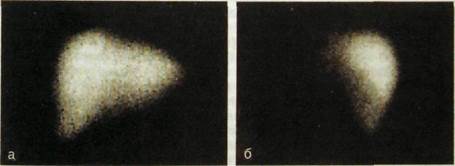
Рис. Ш.133.Сцинтиграммы нормальной печени, а — прямая проекция; б — правая боковая проекция.
после появления изображения печени начинают визуализироваться желчные протоки, а чуть позже, через 3—4 мин, появляется изображение желчного пузыря (рис. III. 134). У здоровых людей максимальная радиоактивность над печенью регистрируется примерно через 12 мин. К этому времени кривая радиоактивности достигает максимума. Затем она приобретает
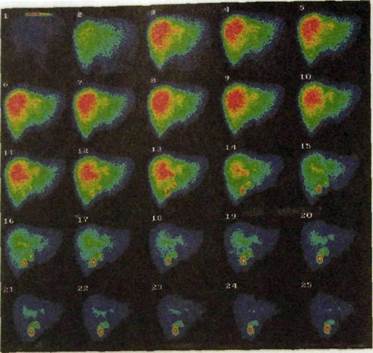
Рис. III. 134. Динамическая сцинтиграфия печени и желчных путей. Цифры обозначают минуты после внутривенного введения РФП.
характер плато: в этот период скорость захвата и выведения РФП гепато-цитами уравновешивают друг друга. По мере выведения РФП с желчью радиоактивность печени снижается (на 50 % за 30 мин), а интенсивность излучения над желчным пузырем начинает возрастать. Для того чтобы форсировать выделение РФП с желчью в кишечник, пациенту дают жирный завтрак. После него опорожнение пузыря значительно ускоряется, его изображение на сцинтиграммах начинает прогрессивно уменьшаться, а над кишечником регистрируется увеличивающаяся радиоактивность. Таким же способом можно оценить проходимость желчных путей.
Выбрав на сцинтиграммах несколько «зон интереса» (печень, желчный пузырь, желчные протоки, кишечник), на компьютере можно построить кривые, отражающие прохождение РФП по системе печень — желчные протоки — желчный пузырь — кишечник. На основании анализа этих кривых можно изучать функциональные параметры данной системы.
Гепатобилисцинтиграфия показана при всех нарушениях функционирования желчевыделительной системы: холестазе различной природы, дискинезии, аномалиях развития (например, агенезии желчных протоков у детей), наличии патологических соустий и др. Одновременно этот метод позволяет получить представление о дезинтоксикационной функции печени.
При гепатосцинтиграфии, как и при гепатобилисцинтиграфии, после внутривенного введения соответствующего РФП получают серию изобра-
328 Ш1
жений печени с интервалом в несколько минут. По первым сцинтиграммам судят о васкуляризации органа, по последующим — о функциональной активности звездчатых ретикулоэндотелиоцитов, но главное - о топографии и макроструктуре органа (положение, форма, размер, наличие очаговых образований). Конечно, коллоидные частицы улавливаются из крови ретику-лоэндотелиоцитами не только печени, но также находящимися в селезенке и костном мозге. В норме печень захватывает примерно 90 % введенного РФП, поэтому на сцинтиграммах присутствует только ее изображение. При поражении печени на сцинтиграммах наряду с изображением печени (которое всегда ослаблено) появляется изображение селезенки, а в некоторых случаях и костного мозга. Таким образом, этот симптом — появление на сцинтиграммах изображения селезенки и костного мозга служит косвенным признаком недостаточности функции печени. Основное показание к гепатосцинтиграфии — получение ориентировочной функционально-топографической характеристики печени, которая необходима при обследовании больных гепатитами, циррозами, с очаговыми поражениями печени различной природы.
Из приведенных сведений видно, какими широкими возможностями располагает специалист в области лучевой диагностики при исследовании печени и желчных путей. Однако и это не все. По показаниям выполняют рентгеноконтрастное исследование сосудистой системы печени. Путем катетеризации вводят контрастное вещество в чревный ствол, отходящий от брюшной аорты, и производят серию ангиограмм. Благодаря такому способу получают изображение всей системы чревного ствола и его ветвей — целиакограмму (см. рис. 11.23). На ней изображаются левая желудочная и селезеночная артерии, общая печеночная артерия, отходящая от нее желудочно-двенадцатиперстная артерия, собственная печеночная артерия и ее ветви в печени. В заключительной фазе целиакографии контрастное вещество, пройдя артерии и капиллярную сеть, появляется в венах и дает на снимках изображение селезеночной и желудочной вен и, наконец, воротной вены — возвратная спленопортография. Необходимо отметить, что при проведении рентгенологического исследования артериальных сосудов брюшной полости предпочтение отдают дигитальным способам регистрации изображений — дигитальной субтракционной ангиографии. При этом удается избавиться от мешающих теней позвоночника и органов брюшной полости и получить ангиограммы более высокого качества.
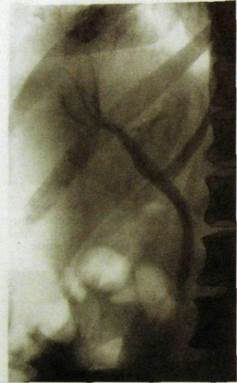
Существуют методики прямого контрастирования воротной вены. Для этого контрастное вещество вводят через прокол кожи в пульпу селезенки вблизи ее ворот, откуда контрастное вещество поступает в воротную вену — спленопортография. Осуществляют также чрескожную (транспариетальную) пункцию одной из ветвей воротной вены в печени и ретроградно заполняют основной ствол воротной вены — чрескожная чреспеченочная пор-тография (рис. III. 135).
Диаметр воротной вены 14—16 см. Тень лиенопортального ствола интенсивная, однородная, имеет ровные контуры. Внутрипеченочная портальная система представляет собой богатую сеть сосудов. К периферии просвет вен постепенно суживается. Для того чтобы исследовать стволы правой, срединной и левой печеночных вен, производят их катетеризацию из нижней полой вены с последующей серийной ангиографией.

Рис Ш.135. Чрескожная чреспеченочная портограмма. Конец катетера в ветви воротной вены в печени. Заполнены виутрипеченочиые портальные стволы, основной ствол воротной вены, селезеночная и верхняя брыжеечная вены.
Важным инструментальным неинвазивным методом изучения кровотока в печени и обеспечивающих ее жизнедеятельность сосудах (печеночная артерия, селезеночная, воротная и печеночные вены, нижняя полая вена) является допплерография, особенно цветное допплеровское картирование.
Дата добавления: 2015-06-12; просмотров: 2665;
