МЕДИЦИНСКОЕ ИЗОБРАЖЕНИЕ КАК ОБЪЕКТ ИНФОРМАТИКИ
Главным источником диагностической информации, получаемой с помощью средств лучевой диагностики, являются медицинские изображения органов (medical images). Многообразные медицинские образы независимо от способа их получения — рентгенологического, ультразвукового, радионуклидного или магнитно-резонансного — могут быть объединены в две основные группы: аналоговые и цифровые (дигитальные); имеется также промежуточный вариант — аналого-цифровые.
К аналоговым изображениям относят такие, в которых заключена информация непрерывного характера. Подобные изображения являются основными при восприятии человеком окружающего его мира. Эти изображения предъявляют врачу для распознавания заболеваний. Всем аналоговым изображениям, включая медицинские, свойствен ряд недостатков. В частности, затруднены их компактное хранение, обработка в соответствии с потребностями диагностики, передача от пользователя к пользователю. В них всегда много лишних сигналов, или шумов, которые ухудшают их качество.
Всеэтих недостатков лишены дигитальные (цифровые) медицинские изображения. Они имеют в своей основе ячеистую структуру (матрицу), содержащую информацию (в виде цифр) об органе, которая поступила из датчиков диагностического аппарата. С помощью компьютера из хранящихся в матрице сигналов по сложным алгоритмам создается (реконструируется) изображение органов. Дигитальные изображения характеризуются высоким качеством, отсутствием посторонних сигналов (шумов). Их легко сохранять на различных магнитных, оптических и магнитно-оптических цифровых носителях, легко обрабатывать на компьютере и пересылать на большие расстояния по сетям телекоммуникации.
Аналого-цифровые изображения имеют сложную «историю». Первоначально они создаются как аналоговые, затем в процессе передачи от детектора до дисплея оцифровываются и на этом этапе как всякие дигитальные изображения имеют все перечисленные выше достоинства. Вместе с тем наличие обязательного аналогового этапа неизбежно обусловливает все уже отмеченные недостатки, характерные для изображений такого рода.
Необходимо отметить, что аналоговые изображения могут быть преобразованы в матричные и, наоборот, матричные — в аналоговые. Оцифровку аналоговых изображении и ввод их в память компьютера осуществляют с помощью специальных считывающих устройств — сканеров.
Ниже сгруппированы медицинские изображения и методы лучевой диагностики, с помощью которых их получают.
Аналоговые изображения:
• традиционная пленочная рентгенография, в том числе линейная томография,
• традиционная рентгеноскопия,
• сонография (некоторые разновидности).
Аналого-цифровые изображения:
• цифровая рентгенография (вторичная оцифровка рентгенограмм),
• цифровая рентгеноскопия,
• цифровая субтракционная ангиография,
• сонография (некоторые разновидности),
• сцинтиграфия.
Цифровые изображения:
• первично-цифровые методы рентгенографии,
• компьютерная томография,
• магнитно-резонансная томография,
• эмиссионная томография (одно- и двухфотонная),
• допплеровское картирование.
Представление диагностических изображений на дисплее может иметь двоякий характер. Векторные изображения состоят из набора элементарных линий и кривых, описываемых математическими формулами в виде математических объектов, называемых векторами. Последние имеют графическую характеристику и могут изменяться врачом в соответствии с выбранными программами без ухудшения качества изображения.
Матричные изображения имеют в своей основе растр, состоящий из большого числа ячеек — пикселов (от англ. picture — картина, cell — клетка, наименьший визуальный элемент на экране дисплея). Пространственное разрешение матричных изображений тесно связано с количеством содержащихся в них пикселов. Вследствие этого при обработке такого изображения, связанной с изменением его размеров (всего или отдельных деталей), распечаткой на принтере с разрешающей способностью, отличающейся от таковой на экране, оно может в значительной степени деформироваться —-появляется зубчатость контуров, исчезают детали изображения. Матричные изображения формируются на растровом дисплее аналогично тому, как это происходит на экране телевизора, т.е. путем сканирования электронным лучом по строкам. Тем самым создается режим восприятия изображения в реальном времени. Для создания матричного изображения применяют специальный дисплейный процессор, который через систему связи (интерфейс) подключен к оперативной памяти компьютера.
Каждому из элементов матрицы изображения на экране дисплея соответствует определенный участок адресуемой памяти. Таким образом, вся площадь растрового дисплея содержит совокупность пикселов, имеющую свою размерность. В лучевой диагностике экранная площадь дисплея обычно формируется в виде следующих матриц: 64x64, 128x128, 256x256, 512x512, 1024x1024 пикселов. Чем больше число пикселов, на которое разбивается экранная площадь дисплея, тем выше разрешающая способность системы отображения. Чем крупнее матрица изображения, тем более фрагментарным оно представляется наблюдателю (рис. 11.60).
Каждый пиксел изображения формируется в памяти дисплейного процессора различным числом бит — от 1 до 24. Чем большим количеством бит информации представлен каждый пиксел изображения, тем богаче изображение по своим зрительным свойствам и тем больше информации об исследуемом объекте оно содержит. Так, 2-битный пиксел содержит всего 22=4 уровня передачи изображения, 8-битный (однобайтный) —- 256, 24-битный пиксел имеет свыше 16 млн вариантов. Количество бит, содержащихся в одном пикселе, называют его глубиной. Чем больше глубина пиксела, тем качественнее изображение. Оптимальным вариантом черно-белого изображения является однобайтный пиксел, который содержит 256 градаций серого цвета (от белого — 0 до черного — 256),— так называемая стандартная серая шкала.
При изображении в цвете наилучшим вариантом является трехбайтный пиксел, который содержит 16,7 млн цветов {стандарт RGB — Red, Green, Blue — красный, зеленый, голубой). Однако такая палитра цветов требует большого объема памяти компьютера, поэтому в медицинской практике чаще применяют упрощенный, так называемый индексированный, цвет — однобайтный, который содержит 256 цветов. Он несколько хуже по качеству, зато намного рациональнее расходует память компьютера. Кроме того, он быстрее и проще передается по линиям компьютерной связи. И все же 156

Рис. 11.60. Влияние величины матрицы на качество изображения.
а — матрица размером 64x64; б — 128x128; в — 256x256; г — 512x512 пикселов.
для ускорения передачи изображений и более рационального хранения в компьютерной памяти их сжимают (т.е. производят их компрессию) специальными программами в несколько раз, или архивируют. При обратном процессе — разархивировании — качество изображения восстанавливается практически до исходного. Для передачи изображений от компьютера к компьютеру их рекомендуется переводить в один из стандартных форматов, наиболее универсальным из которых является TIFF (Target-Image File Format — целевой файловый формат изображения).
В ультразвуковой диагностике чаще используют 6-битный пиксел, у которого 26=64 оттенка серого цвета (от черного до белого). В радионуклидной диагностике применяют преимущественно 8-битный пиксел (байтная система формирования пиксела), в котором 28=256 вариантов оценок, т.е. уровней серой шкалы или цвета. Нетрудно подсчитать, что матричное изображение размером 64x64 пикселов в радионуклидной диагностике требует
4096 байт памяти, а изображение размером 128x128 пикселов — 16 384 байт, т.е. около 16 Кбайт (приблизительно столько, сколько занимает одна страница машинописного текста).
Более совершенные системы радионуклидной диагаостики имеют изображение размером 256x256, 512x512 и даже 1024x1024 пикселов. Для формирования таких образов при соответствующем 8-битном пикселе нужно занять в памяти компьютера соответственно 64, 256 и около 1000 Кбайт (1 Мбайт) памяти. Увеличение объема памяти неизбежно приводит к снижению скорости обмена информацией, что сопровождается увеличением времени, необходимого для построения каждого кадра изображения. В связи с этим мелкие растры (256x256 и 512x512) применяют преимущественно для получения статических изображений с высоким пространственным разрешением, т.е. в диагностике очаговых поражений в органах, тогда как крупные матрицы (64x64 и 128x128) используют главным образом для динамических исследований.
В компьютерной томографии используют 2-баЙтные пикселы (16-битные). При размерах матрицы 512x512 на получение одной компьютерной томограммы будет затрачиваться 412 кбайт памяти компьютера. Приблизительно такой же объем памяти необходим для получения МР-томограммы.
В дигитальной рентгенографии и рентгеноскопии применяют дисплей с очень мелкой матрицей — 1024x1024 пикселов. Такое изображение практически неотличимо от обычного полутонового аналогового. Однако для получения этого изображения нужно свыше 1 Мбайт памяти компьютера. Еще больший объем компьютерной памяти — свыше 2 Мбайт — необходим для построения одного кадра в дигитальной субтракционной ангиографии.
Для работы цветных дисплеев, наиболее широко применяемых в радионуклидной диагностике и допплеровском картировании, требуется память компьютера, в 3 раза большая, чем для черно-белых, по количеству основных цветов {стандарт RGB). Понятно, что для реализации такой задачи нужны высокопроизводительные компьютеры с большим объемом дисковой и оперативной памяти и развитым программным обеспечением.
Все медицинские изображения в лучевой диагностике могут существовать в двух вариантах: в виде твердых копий — рентгенограмм, отпечатков на бумаге, фотобумаге — ив электронном виде — на экране дисплея, магнитных носителях, оптических дисках и пр. Здесь уместно еще раз напомнить, что емкость одной стандартной трехдюймовой дискеты составляет 1,44 Мбайта, оптического диска CD-ROM — 640 Мбайт, магнитно-оптического диска — 2 Гбайт, жесткого диска (винчестера) персонального компьютера — несколько Гбайт. Скорость передачи информации по современным коммуникационным системам в настоящее время обычно не превышает 1200—3600 бит/с. Таковы «взаимоотношения» медицинских изображений и современных цифровых способов их хранения и передачи.
Одним из важнейших направлений в визуализации органов является получение функциональных изображений. При этом можно выделить 3 типа таких изображений: характеризующие двигательную активность органов (сократительную, эвакуаторную и др.) - I тип; характеризующие экскреторную функцию органа — И тип; отражающие активность метаболических процессов в органе — III тип.
Получить функциональное изображение I типа, т.е. исследовать двигательную активность органов, можно на экране рентгенодиагностического
аппарата или дисплее аппарата для ультразвуковой диагностики. С целью регистрации функциональных изображений I типа применяют киносъемку, видеомагнитофонную запись, регистрацию на магнитных носителях компьютера. Для того чтобы исследовать эвакуаторную функцию органов, в них предварительно вводят специальные вещества - рентгеноконтрастные при рентгенологическом методе исследования и радионуклидные - при ра-дионуклидном. Наблюдая с помощью аппаратов для лучевой диагностики за выведением контрастного вещества из органа, судят об его эвакуаторной функции. Применение с этой целью компьютерной технологии позволяет оценить функцию органа в количественных показателях.
Функциональные изображения II типа получают для изучения экскреторной функции органа. С этой целью применяют радиофармпрепараты и рентгеноконтрастные вещества, избирательно и быстро захватываемые из крови исследуемыми органами. Таким путем изучают, например, функцию печени, почек, желчевыделительной системы.
Функциональные изображения III типа — метаболические. Их применяют преимущественно в радионуклидной диагностике. С этой целью в организм пациента вводят РФП, включающийся в обмен веществ в исследуемом органе. Так, например, в сердечной мышце активно поглощается и утилизируется меченая глюкоза, поэтому интенсивность изображения сердечной мышцы на сцинтиграммах после введения в организм этого РФП будет отражать перфузию миокарда и метаболическую активность сердечной мышцы. Этот же РФП активно метаболизируется мозговой тканью, в связи с чем он может быть использован для получения функциональных изображений головного мозга.
Существенным преимуществом дигитальных изображений является возможность их компьютерной обработки. Первый этап такой обработки — предварительный. Его осуществляют во время сбора информации, т.е. в момент получения самого изображения. С этой целью проводят коррекцию изображения с целью «выправления» технических дефектов детекторов излучений, например неоднородности в чувствительности по полю большого сцинтилляционного кристалла гамма-камеры или линейки ультразвуковых датчиков. На этом же этапе осуществляют коррекцию физиологических факторов, ухудшающих изображение. Например, при радионуклидном исследовании почек исключают влияние радиоактивности, находящейся в кровеносных сосудах и окружающих мягких тканях, при исследовании печени необходимо учесть и исключить динамическую нерезкость, вызванную ее дыхательными перемещениями.
Следующий этап обработки изображений — аналитический. Его проводят во время анализа изображений. Так, с целью улучшения качества изображения можно провести процедуру сглаживания, т.е. выравнивание не-однородностей, контрастирование органов путем отсечения окружающего орган фона, который мешает зрительному восприятию исследуемого органа. Можно выполнить также дополнительное раскрашивание отдельных участков изображения, что также улучшит качество его восприятия.
Для того чтобы улучшить выявление патологических очагов в органе, проводят изосчетные кривые, т.е. линии, соединяющие точки изображения с одинаковым накоплением РФП или одинаковой оптической плотностью. Иногда целесообразно построить профилограмму — горизонтальную линию, проходящую через весь исследуемый орган. Такая линия покажет распреде-
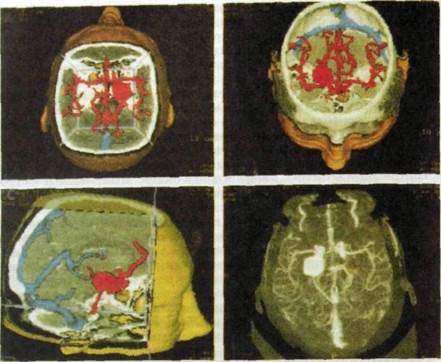
рис. 11.61. Компьютерное совмещение изображений сосудистой системы головного мозга, полученных с помощью магнитно-резонансной и компьютерной рентгеновской томографии (так называемые спаянные изображения).
ление РФП вдоль горизонтальной или вертикальной оси, т.е. получится как бы срез органа по этой линии. С помощью специальных алгоритмов можно построить аксонометрическое, или псевдообъемное, изображение органа. Естественно, все указанные выше преобразования выполняют с помощью компьютера по заложенным в него прикладным программам.
Своеобразной формой обработки изображения является «алгебра кадров*: сложение или вычитание нескольких изображений органа с помощью компьютера. Таким путем, например, получают изолированное изображение сосудов при дигитальной субтракнионной ангиографии или изображение пара щитовидных желез при сцинти графин.
Аналогичный прием используют для повышения контрастности изображения опухолей и «привязки» его к анатомическим ориентирам. При этом складывают два кадра — изображения опухоли и того участка тела, где эта опухоль выявлена. Новое направление обработки изображений — совмещение изображений, полученных посредством разных методов исследования, например компьютерно-томографического и магнитно-резонансного (рис. 11.61). Такие суммарные изображения носят название «спаянные».
С помощью компьютера можно обрабатывать кривые, полученные при анализе медицинских изображений. Можно, например, сгладить (апрокси-
мировать) эти кривые, т.е. сделать их визуально более наглядными. Специальные прикладные программы позволяют провести на компьютере математическое моделирование изучаемых функций, что помогает выявить патологические изменения и оценить степень их выраженности.
Выделение «зон интереса» — один из основных этапов обработки диагностических изображений на компьютере. «Зона интереса» — это участок изображения органа (рентгенологического, ультразвукового, магнитно-резонансного, радионуклидного), который представляет наибольший интерес для диагностики.
«Зоной интереса» может быть весь орган или его часть. На одном изображении возможно несколько «зон интереса», например исследуемый орган, окружающие его ткани, пучок питающих орган сосудов, соседние органы. Применительно к отдельному органу такими «зонами интереса» могут быть, в частности, кортикальный слой и выделительная система органа (например, у почки — см. рис. 1.16).
Форму, размеры и количество «зон интереса» врач выбирает произвольно в зависимости от вида исследования и конкретных задач диагностики; делается это с помощью курсора на экране дисплея либо автоматически по специальным программам обработки изображений. Выбранную «зону интереса» изучают отдельно или же во взаимосвязи с другими. В этой зоне с помощью компьютера можно проследить прохождение рентгеноконтраст-ного вещества или РФП. Построенные на основании результатов такого анализа кривые — гистограммы отражают функцию органа (или его части). В «зонах интереса» можно определить оптическую плотность изображения органа, выявить и оценить степень неоднородности его ткани.
Перспективным направлением использования компьютера для анализа медицинских изображений является их автоматизированный анализ. Особенно эффективна такая обработка при массовых проверочных исследованиях, например при флюорографии грудной полости или маммографии. С помощью особо сложных компьютерных систем, состоящих из нескольких десятков и даже сотен высокопроизводительных процессоров (так называемые нейрокомпьютеры), удается автоматизировать процесс распознавания заболеваний. Для этого такие системы предварительно длительное время «обучают» на большом клиническом материале, т.е. создают «базу знаний» по данному предмету.
Вычислительную технику все шире используют в медицинской практике. В некоторых клиниках более половины информации о больном поступает к врачу после компьютерной обработки. Это не только медицинские изображения, но и электронная система документооборота, локальные внутри-больничные, региональные и мировые компьютерные сети. Все большее распространение получает телемедицина как средство общения и профессиональной деятельности. Традиционная система врач—больной заменяется на более сложную: больной — компьютер — врач. В связи с этим уже на студенческой скамье чрезвычайно важно овладеть основами медицинской информатики и компьютерной техники, научиться использовать компьютерную технологию в повседневной врачебной деятельности.
Конечно, компьютеризация медицины ни в коей мере не умаляет роли врача. Это была, есть и будет гуманитарная специальность! Никогда — ни
сейчас, ни в будущем — компьютер не заменит врача у постели больного, хотя бы потому, что он лишен важнейшего свойства человеческой личности — сострадания! Как остроумно заметил один ученый: «Отвечать на вопросы, которых никто не задавал,— это то, чего не может машина, а человеческий мозг может». Более того, умелое применение вычислительной техники подчеркивает значение деонтологии, гуманизм врача. В компьютерный век только от него зависит, сколько останется «человеческой» медицины. Политику в лучевой диагностике должен определять врач: «Но о главном не забудь: ты владыка, в этом суть!» (Г. Абашидзе).
МОЛОДОМУ ИССЛЕДОВАТЕЛЮ
Медицинские научные деятели происходят из всей массы медицинского сословия: всякий практический врач, раз он обладает умом, энергией и талантом, может проявить свое участие в общей медицинской наше и сложиться в постоянного и крупного медицинского деятеля.
И.П. Павлов
Как-то Владимир Маяковский не без иронии заметил, что книги пишут для того, чтобы случилось что-нибудь новое, а редакторы существуют для того, чтобы ничего не случилось. Почему нам вспомнились эти слова? Потому что мы опасались, что рецензенты учебника (а от них зависит решение о его издании) предложат нам отказаться от данного раздела во второй части книги. С мягкой укоризной они укажут, что для разработки и усовершенствования методов и средств исследования требуются глубокие знания предмета и наивно предлагать соответствующие задания студентам.
Тогда мы на очередной лекции, рассказав об основных способах получения лучевых изображений, предложили студентам 3-го курса тут же придумать новые методы, которые можно было бы использовать для этой цели. Из всех полученных в ответ записок приведем три (без изменения стиля авторов).
1. «Почему бы органы не зазвучали? Пропускаем узкий пучок электромагнитных волн. Меняя частоту, достигаем резонанса в той или иной ткани, органе и т.д. Регистрируя резонансное излучение, преобразуем электромагнитные волны в звуковые. Сравниваем с эталоном (лучше всего для парных органов). Любовь — мелодия, жизнь — серенада, пусть болезнь станет симфонией!».
2. «Для диагностики новообразований. Слабый электрический ток проходит сквозь тело. Опухоль имеет большее сопротивление. Экран с помощью осциллографа регистрирует».
3. «А что если сделать радионуклидное исследование отдельной клетки, сравнивая с электронограммой и радионуклидной сканограммой нормальной клетки. При тадсом способе мы сможем проникнуть не только в отдельные структурные компоненты клетки, выделяя какие-то патологические процессы в ней, но и еще глубже. Но насколько это технически осуществимо?»
Заметьте, что эти записки были получены нами более 15 лет назад, до выхода первого издания данного учебника! Поэтому мы смело выдвигаем несколько проблем и в заключение второй части учебника.
Первое и главное предложение: не на ходу или во время лекции, а после глубокого обдумывания попытайтесь отыскать идею принципиально нового метода получения лучевых изображений. Сумел же это сделать А. Кор-мак (идея компьютерной томографии) или Пауль Лаугербур (идея магнитно-резонансного изображения).
Второе предложение: изучение экономики лучевых исследований. В России этой проблемой долгое время никто не интересовался. Только в связи с развитием страховой медицины появились расчеты стоимости рентгенологических, ультразвуковых, радионуклидных и других процедур. Однако, во-первых, эти расчеты далеко не просты и не всегда корректны. Во-вторых, не проведено сопоставление экономичности разных лучевых методик в зависимости от их эффективности при конкретных патологических состояниях.
Третье предложение: необходимо, исходя из теории массового обслуживания, определить потребность во всех видах лучевой диагностики в различных регионах страны, в лечебных учреждениях разного типа и т.д.
Разумеется, все это — крупные проблемы, но ведь «великая энергия рождается для великих целей». Однако важно решать и частные задачи. Их в данной области неисчислимое количество. Речь идет об отдельных изобретениях и рационализаторских предложениях по усовершенствованию существующих лучевых методик. В качестве примера укажем некоторые направления таких исследований: 1) улучшение подготовки больных, в частности для рентгенологических и ультразвуковых процедур; 2) усовершенствование средств защиты пациентов и персонала при рентгенологических исследованиях; 3) повышение качества и надежности детекторов излучения; 4) разработка способов обработки материалов лучевых исследований для повышения их информативности; 5) разработка оптимальных средств и способов передачи лучевых изображений по локальным и национальным сетям.
и*
Часть
 Лучевая днагноапка повреждений и забодсванпй
Лучевая днагноапка повреждений и забодсванпй
От нЩ) кфной феЗи до Sbtcmd moliat стояния Сатфш ЯраЗ^вшнл все трудности З&сшннотк. Я^сколъЗнр от olcoS tax xnmjjocmei н уловок. КтфднЛ yfat стал ^аМяЗан, {фот ука емфтн.
Дата добавления: 2015-06-12; просмотров: 6925;
