АРИТМИИ СЕРДЦА
Аритмии сердца ¾ это изменение нормальной ЧСС, регулярности и источника воздействия сердца, а также нарушение связи или последовательности между активацией предсердий и желудочков. Аритмии ¾ это синдром, многочисленная группа отдельных симптомов. Клиника аритмий неспецифична (при физикальном обследовании обычно определяем экстрасистолию, тахи-брадиаритмию), диагноз ставится по ЭКГ.
В целом, аритмии возникают в результате нарушения: автоматизма (синусовая бради-тахикардия), возбудимости (экстрасистолия) и проводимости (A-В блокады). Общая патологическая основа возникновения аритмии ¾ миокардиодистрофия в широком смысле плюс анатомические изменения миокарда. К ведущим аритмическим факторам относят: любые болезни сердечно-сосудистой системы (ССС), многие экстракардиальные заболевания (патология ЖКТ, ХОЗЛ, тиреотоксикоз) и нарушения нейрогуморальной регуляции, КЩС, обмена электролитов. Вместе с тем, у ряда лиц могут возникнуть идиопатические нарушения ритма, без наличия предшествующих симптомов поражения ССС или экстракардиальных нарушений.
Последствия аритмий могут быть следующие: отрицательное влияние на психику больного (нарушения сна, ограничение активности, депрессия); дистрофические изменения в миокарде с образованием "порочного круга" ¾ снижение коронарного кровотока, укорочение диастолы и снижение кровоснабжения мозга, почек и др. органов.
Основные положения электрофизиологии сердца. Водители ритма сердца: 1-го порядка ¾ синусовый узел (СУ) (ЧСС=60-80 в мин); 2-го порядка ¾ атрио-вентрикулярный (А-В) узел (ЧСС=40-60 в мин), переходящий в пучок Гиса; 3-го порядка (ЧСС менее 40 в мин) ¾ ствол и реже правая и левая ножки пучка Гиса, переходящие в волокна Пуркинье, которые непосредственно контактируют с миокардом. В норме, после появления импульса в СУ, имеется один путь из предсердий к желудочкам через А-В систему. А-В узел осуществляет сортировку импульсов и их проведение дальше в миокард. Но встречаются и дополнительные пути, проведения импульса в обход А-В узла:
· пучок Кента, проводящий импульс из предсердий в желудочки (может быть причиной пароксизмальных тахикардий);
· пучок Джеймса, соединяющий СУ с дистальной частью АВ узла или пучком Гиса (может быть причиной сино-атриальных блокад);
· волокна Махайма, соединяющие нижнюю часть А-В узла с миокардом желудочков.
Нормальное функционирование сердца зависит от: парасимпатического медиатора ацетилхолина и ишемии миокарда (замедляют проведение импульса по всем отделам проводящей системы), норадреналина (ускоряет проведение импульса); уровня гормонов, катехаминов и калия (гиперкалиемия способствует замедлению проведения импульса, а гипокалиемия с определенного предела, наоборот, ускорению).
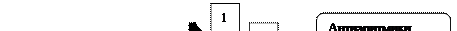 +30
+30
-60
-100
Рис. 6. Схема трансмембранного потенциала сердечной клетки.
Как видно из рис.6, имеются следующие фазы трансмембранного потенциала (j) :
0. Деполяризации (активации) ¾ кривая идет круто вверх за счет поступления ионов натрия и вторичного медленного тока ионов кальция (Са+2) внутрь клетки.
1. Начальной реполяризации (кривая идет круто вниз).
2. Плато (медленная реполяризация) ¾ уравновешивание входящего в клетку медленного потока ионов Са+2, натрия и выхода калия (К+).
3. Конечная быстрая реполяризация ¾ продолжается инактивация вхождения Са+2, натрия и выход К+.
Фазы 1-2-3 связаны прежде всего с выходом К+ во внешнюю среду.
4. Диастола ¾ сбалансированное поступление в клетку ионов в обоих направлениях.
На ЭКГ фазам 0-1-2-3 соответствует QRS (систола желудочков), а фазе 4 ¾ отрезок TQ (диастола). Выделяют следующие периоды рефрактерности сердца:
· АРП ¾ абсолютно рефрактерный период (в это время никакие импульсы не могут вызвать j действия).
· ЭРП ¾ эффективный рефрактерный период (может быть ответ на импульс).
· ОРП ¾ относительно рефрактерный период (j действия может вызвать более сильный, чем в норме, импульс).
В норме клетки миокарда имеют отрицательный заряд за счет большой разницы уровня К+ внутри и вне клетки (трансмембранный градиент К+). В фазу деполяризации идет положительный поток ионов Na+ и Ca+2 внутрь клетки (через мембрану), вызывая j действие, после его снижения до -30 мв, идет резкое изменение j до 0 (в это время ионы Na+ быстро поступают в клетку). Затем в клетке на короткое время возникает положительное j действие (до +30 мв). Позже формируется фаза реполяризации (возвращение в состояние покоя): идет быстрый и медленный выход ионов калия (К+) из клетки. В 4-ю фазу клетка готова к новому возбуждению.
Классификация аритмий (Кушаковский).
I. Нарушение образования ритма.
А. Нарушение автоматизма СУ: синусовая тахикардия (СТ), синусовая брадикардия (СБ) и синдром слабости синусового узла (СССУ).
Б. Эктопические ритмы (формируется патологический автоматизм), ряд клеток миокарда (в результате дистрофических процессов в их мембранах) начинают самовозбуждаться.
В. Эктопические ритмы, не связанные с нарушением автоматизма.
II. Нарушение проводимости (в основе блокада потока в одном или 2-х направлениях без возврата): СА блокада, AВ блокады I-II-III ст., внутрижелудочковые блокады, асистолия желудочков, синдром преждевременного возбуждения желудочков (WPW).
III. Комплексные нарушения ритма (парасистолия).
Клинические варианты: ЧСС менее 60 в мин, ЧСС более 90 в мин и явно неправильный ритм.
Электрофизиологическая основа многих аритмий (наджелудочковой тахикардии, особенно при WPW, желудочковой тахикардии ¾ ЖТ) ¾ феномен повторного входа потока, обратной связи ("re-entery"). Способствующие факторы этого феномена: повышение уровня эндогенных или экзогенных катехоламинов, электролитные нарушения, гипоксия или ишемия, механические факторы (например, высокая физическая нагрузка).
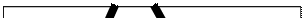 |
Рис. 7. Классическая схема re-entery в периферических волокнах Пуркинье.
Условия re-entery могут создаваться в точке соединения волокон Пуркинье с клетками миокарда (особенно в зоне ишемии) или в зоне повреждения его, или из-за интоксикации сердечными гликозидами (СГ). В основе этого феномена лежит неоднородность проведения потока, создавая благоприятные условия для повторного входа возбуждения в один и тот же участок (участки) миокарда с развитием циркуляции возбуждения (круговой волны). В основе этой "замкнутой петли" лежат 2 механизма: два пути проведения и однонаправленная блокада потока. Как видно на рис. 7, поток попадает в веточку А, где имеется участок односторонней блокады, поток идет в веточку Б. К этому времени исчезает рефрактерность веточки А, и поток идет туда ретроградно, возбуждая ее. К этому времени исчезает рефрактерность веточки Б, и поток идет туда повторно. Так формируется циркуляция потока. Если процесс ограничивается одним re-entery, возникает одна экстрасистола (ЭС), а если циркуляция волны возбуждения идет длительное время, возникает приступ тахикардии.
В целом причины тахи-брадиаритмий можно разделить на 3 класса:
1) болезни миокарда и его аномалии
2) сдвиги нейрогенной и эндогенной регуляции, изменение течения электрических процессов в специальных клетках миокарда
3) сочетание комплекса органических заболеваний сердца и регуляторных нарушений.
Классификация антиаритмических лекарств (Воган-Уильямс). В основе ее лежит способность изменять: ионные потоки в изолированных клетках миокарда, длительность j действия и автоматизм клеток сердца.
I класс (большая часть антиаритмиков относится к этому классу): блокаторы быстрых Nа+ каналов внутрь клетки, за счет этого замедляется скорость деполяризации (то есть, скорость проведения импульса в миокарде и системе Пуркинье):
1А. Мембраностабилизирующие: хинидин, новокаинамид, ритмилен = дизопирамид. Они замедляют максимальную скорость деполяризации, удлиняют j действия (QT). Из этой группы в экстренных случаях широко используется новокаинамид. Тогда как хинидин чаще применяют для стационарного лечения. Основные показания для препаратов этой группы: желудочковые аритмии, тахикардия с узким QRS, мерцательная аритмия (МА).
1В. Местные анестетики: лидокаин, мекситил. Они укорачивают QT (ускоряют реполяризацию) и слабо влияют на деполяризацию. Характерно быстрое начало действия и быстрый его конец. Эти лекарства эффективны при желудочковых тахиаритмиях, но бесполезны при наджелудочковых тахиаритмиях (мало влияют на ЧСС и проводимость).
1С: этацизин, пропафенон (ритмонорм). Они имеют длительные эффекты: замедляют деполяризацию (уменьшают подъем 0-фазы), слабо влияют на реполяризацию и на j действия, уширяют QT, сильно подавляют проводимость импульса в малых дозах. Для лечения в амбулаторных условиях весьма удобен ритмонорм, который обладает легкими свойствами b-адреноблокатора (b-АБ) и антагониста Са+2. Основные показания: желудочковые аритмии, тахикардия с узким QRS, МА.
Такие препараты, как этмозин или алапенин трудно отнести к какому-либо классу.
II класс. Блокаторы b-адренорецепторов (b-АБ): неселективные (пропранол = обзидан), кардиоселективные (атенолол и с внутренней симпатической активностью ¾ пиндолол = вискен). Они ограничивают симпатическое влияние на сердце (конкурентная блокада b-рецепторов): снижают автоматизм предсредий и желудочков, замедляют скорость А-В проводимости (повышают рефрактерность А-В узла), не влияют на QT. b-АБ чаще применяют при желудочковых аритмиях и МА. К побочным действия относятся: отрицательное ино-хронотропное действие, снижение ударного объема сердца (УОС) с последующим усилением проявлений ХНК, синдром "отмены" (после прекращения длительного приема препарата, возможно возобновление аритмий). b-АБ ¾ наименее токсичные лекарства и возможно являются наиболее сильными из антиаритмических средств. b-AБ противопоказаны при: БА, ХОЗЛ, А-В блокадах, СССУ.
III. Блокаторы каналов калия: кордарон = амиодарон, соталол = соталекс (в дозе 160 мг обладает свойствами b-АБ, а в дозе более 200 мг имеет свойства 3-го класса), бретилий = орнид. Они обладают антиадренергическими свойствами, блокируют каналы К+, удлиняют фазу реполяризации и j действия (QT). Основные показания: желудочковые аритмии, тахикардии с узким QRS, МА. К побочным действиям относят: изменения функции щитовидной железы (они противопоказаны при ее патологии), сужение полей зрения, развитие пневмонитов и фиброза легких.
IV. Антагонисты Са+2 (верапамил=изоптин). Они блокируют медленные каналы входа ионов Са+2 в клетку сердца и тем самым снижают активность СУ, замедляют проводимость в А-В узле, удлиняют рефрактерный период, не влияют на QT. Основные показания к применению ¾ тахикардия с узким QRS.
Недостатком этой классификации является то, что она не позволяет выбрать антиаритмик для лечения аритмии в клинике; кроме того, многие антиаритмики (например, кордарон или соталол) проявляют свойства нескольких классов. В настоящее время чаще используют "гамбитную" схему, дающую информацию о фармокологии антиаритмика и его влиянии на проводящую систему сердца. Эта схема удобна при оценке лекарств с похожим действием.
Антиаритмики не излечивают от аритмии (так как не ликвидируют аритмогенный субстрат), но они устраняют нарушения ритма, изменяя электрофизиологические свойства миокарда. Средняя эффективность антиаритмиков не превышает 40-60%, причем в ряде случаев (до 10%) они вызывают проаритмогенный эффект.
Обследуя больных с аритмиями, необходимо ответить на следующие вопросы:
1. Действительно ли у больного есть аритмия? Для ее верификации необходимы: тщательный сбор анамнеза (имеются ли заболевания сердца или щитовидной железы), физикальный осмотр, ЭКГ и ЭхоКГ. Так, важно уточнить: не говорили ли больному ранее, что у него имеется WPW; было ли начало приступа острым или постепенным; были ли похожие атаки аритмии в прошлом, и зарегистрированы ли они на ЭКГ; можно ли было подсчитать частоту пульса в период аритмии.
2. Каковы последствия аритмии? Наличие головокружений, слабости, обмороков, нарушения зрения, помех нормальной работоспособности, дискомфорта в грудной клетке. От этого зависит тактика лечения.
3. Имеются ли у больного проблемы в сердце? Например, врожденные пороки сердца, аневризма ЛЖ, шумы в сердце или его большие размеры.
4. Что провоцирует развитие аритмии? Когда началась аритмия, где был больной, и что он делал?
5. Что прекращает приступ (изменение положения тела, маневры или прием определенных лекарств)?
6. Какие лекарства принимает больной и как часто пьет кофе или чай, злоупотребляет ли алкоголем или курением?
7. Как лечить больного? Фармакологически, ЭИТ, хирургически или вообще не лечить?
Помощь ЭКГ в диагностике аритмий:
· Анализ зубцов P;
· Найти общий РР интервал;
· Есть ли связь между волной Р и QRS (ргулярный или нерегулярный интервал R-R);
· Анализ QRS (аритмии могут быть наджелудочковые и желудочковые);
· Сравнение данной ЭКГ со старыми;
· Анализ влияния физической нагрузки (ФН);
· Оценка эффективности массажа каротидной зоны;
· Оценка принимаемых лекарств (в ряде случаев они могут вызвать аритмии).
С точки зрения клиники выделяют 3 группы аритмий:
1. Неправильный сердечный ритм (на фоне нормы или тахисистолии в течение относительно длительного времени). Эти изменения не носят характера приступов или пароксизмов (экстрасистолия, МА).
2. Пароксизмальные нарушения ритма (различные пароксизмальные тахикардии более 90 мин).
3. Брадикардии ¾ замедленный ритм (менее 60 в мин; правильный или неправильный).
Изменение автоматизма СУ. Синусовая брадикардия (СБ) не является патологией. СБ может быть обусловлена: снижением скорости реполяризации СУ, повышением абсолютного значения j покоя и j порогового. На практике СБ выявляется при: высокой тренированности у спортсменов или у пожилых лиц (вследствие замедления собственного ритма сердца с возрастом); повышении тонуса n. vagus (ваготония) при менингите, опухолях мозга (из-за повышения внутричерепного давления); болезнях ЖКТ (язвенной и желчекаменной болезни, почечной колике); инфекциях (поздние стадии гепатита, грипп, брюшной тиф); передозировке лекарств (СГ, b-АБ, хинидин); болезнях миокарда (ОИМ нижней локализации, кардиосклероз ¾ чаще и реже ¾ миокардиты, кардиомиопатии).
Необходимость в лечении СБ возникает при: ЧСС менее 50 в мин, появлении клинических симптомов и нарушений гемодинамики.
Ригидный ритм при брадикардии может быть одним из проявлений синдрома"слабости синусового узла" (СССУ), когда импульсы из этого узла не могут активировать предсердия. Синонимы СССУ: синдром "ленивого узла", "больного СУ", отказа СУ, бради-тахикардии (периоды тахиформы МА сменяются в течение нескольких секунд асистолией, а затем снова возникает СБ). В основе СССУ (чаще является приобретенным) лежит выраженная органическая дисфункция СУ (плохая генерация импульса Р клетками) и СА узла в большей степени, обусловленная его сильными дегенеративными, морфологическими изменениями вследствие различных болезней сердца. Последние приводят к сдвигам в системе ионных потоков, формирующих синусовый ритм. В более молодом возрасте СССУ развивается при дилатационной кардиомиопатией (ДМКП), а в старшем возрасте ¾ при ИБС.
СССУ может быть первичный (истинный) и вторичный, когда дисфункция СУ обусловлена повышением ваготонии или чувствительности СУ к вагусным влияниям. При СССУ возможны самые сложные комбинации различных нарушений ритма и проводимости: остановка (отказ) СУ кратковременная или длительная с симптомами Морганьи-Адам-Стокса (МАС); стойкая брадикардия с ЧСС менее 50 в мин (в 50%), не связанная с приемом лекарств; приступы МА (брадисистолическая форма); СА блокада; миграция источника ритма в комплексе с предсердными или желудочковыми ЭС; пароксизмы предсердной тахикардии; синдром чередования тахи-брадиаритмий; посттахисистолическая депрессия ритма (то есть, медленное восстановление ритма после прекращения тахикардии, что может быть причиной обмороков); АВ блокады с синкопальным состоянием (обмороком).
Основные причины СССУ:
· Внутренние (имеется патология СУ) и внешние (функция СУ нормальная, но нарушена автономная регуляция);
· Ишемия ¾ болезни сердца (ОИМ с вовлечением СУ; ИБС, ревматические пороки сердца, ГБ; недостаточное кровообращение СУ вследствие сужения питающей его артерии; кардиомиопатии).
· Гормонально-обменные нарушения.
· Воспаление ¾ поражения сердца при ДБСТ, острой ревматической лихорадке (ОРЛ).
· Инфильтрация ¾ амилоидоз, системная склеродермия (ССД).
· Наследственная патология СУ.
· Передозировка лекарств (хинидина, СГ, b-АБ).
Как правило, СССУ возникает у лиц старше 60 лет, и в основе его лежит фиброз.
Клинические симптомы СССУ:
· обмороки (в 40-70% случаев) из-за отказа АВ узла или неадекватного УОС;
· пароксизмы головокружений (в 20%);
· сердцебиения (в 10-20%) и стенокардия;
· одышка, усталость (в 8-20%);
· отсутствие ускорения ЧСС в условиях ФН или повышения лихорадки.
Выделяют 3 формы СССУ: постоянную, преходящую и латентную (скрытую).
Диагностика СССУ комплексная и включает: тщательный анамнез, анализ ЭКГ плюс специальные неинвазивные тесты:
1. Холтеровское мониторирование (Хм) ЭКГ за 24 ч (выявляются периоды СБ с ЧСС менее 40 в мин днем и ЧСС менее 30/мин во время сна, ночью; остановки более 3 с, синдром тахи-брадикардии).
2. Фармакологическая проба с атропином (или изадрином) ¾ в/в 1-2 мг (0,02 мг/кг). При СССУ ЧСС повышается менее 25% от исходного уровня или ЧСС повышается не более 90/мин (это признак "органики"), а при вторичных дисфункциях СУ ¾ ЧСС обычно повышается более 90 в мин. Тест с атропином недостаточно специфичен, нормальный ответ не исключает наличие СССУ.
3. Электрофизиологическая оценка дисфункции СУ с помощью чрезпищеводной электрокардиостимуляции (ЧПЭС) предсердий в течение короткого времени (замеряется время восстановления СУ, время сино-атриального проведения).
4. При пробе с ФН у больных СССУ рост ЧСС составляет менее 90% от должной максимальной ЧСС (они не могут ее достичь по сравнению с контролем).
5. Стимуляция каротидного синуса справа в течение 10 с у ряда больных с СССУ вызывает асистолию более 3 с (хотя аналогичное отмечается и у лиц с гиперчувствительностью СУ).
Лечение СССУ. У больных с СССУ все антиаритмические лекарства могут вызвать выраженную брадикардию или даже асистолию. Поэтому данный синдром ¾ противопоказание к приему антиаритмиков. В целом СССУ ¾ удел кардиохирургов (обычно больному необходима постановка ИВР). При острых эпизодах брадиаритмии с клинической симптоматикой (например, обмороки) вводят атропин в/в по 0,5-1 мг, вторично через 5 мин и до достижения эффекта или суммарной дозы 3 мг (0,04 мг/кг). Иногда используют длительный оральный прием теофиллина (по 200-400 мг 2 р/д). Если нет эффекта, то используется временная электрокардиостимуляция (ЭКС).
Нарушение проведения импульсов (А-В блокады).Причинами А-В блокад являются:
· органические поражения сердца(воспалительные процессы в миокарде, рубцовые изменения А-В узла) более, чем в половине случаев. Причем, в острых случаях ¾ это чаще ОИМ, миокардиты, а при постоянных формах ¾ хроническая ИБС. У пожилых больных А-В блокады обычно вызваны ревмопороками, ИБС или ОИМ нижней локализации, тогда как у молодых ¾ воспалительными заболеваниями сердца (ОРЛ, вирусный миокардит, постмиокардитический кардиосклероз);
· передозировка лекарств: СГ, хинидин, b-АБ, кордарон, новокаинамид;
· нарушения электролитного обмена (гиперкалиемия) или некоторые патологические состояния, связанные с увеличением уровня калия в организме;
· функциональные нарушения (например, ваготония у спортсменов).
Механизмы замедления А-В проводимости: повышение j порогового в клетках проводящей системы; снижение скорости проведения импульса по одной или двум ветвям; усиление затухающего проведения в зоне нормального А-В узла или в другом участке проводящей системы.
При А-В блокаде 1-й степени до желудочков доходят все импульсы, но скорость их проведения понижена. Субъективных ощущений нет, диагностика проводится по ЭКГ (удлинение PQ более 0,20 с).
При А-В блокаде 2-й степени (не все импульсы достигают желудочков, которые могут сокращаться под действием отдельных импульсов) гемодинамика определяется основным заболеванием и сократительной способностью миокарда. Выделяют два варианта А-В блокады 2-й степени: Мобитц I с постепенным удлинением PQ и выпадением QRS с периодами Самойлова-Викенбаха (при этом типе повреждение сравнительно высокое и прогноз обычно благоприятен) и Мобитц II (соотношение Р:QRS=3:2 или 4:3, часто изменяется комплекс QRS) с низким поражением и неблагоприятным прогнозом (предвестник полной А-В блокады).
При полной поперечной А-В блокаде (3-й степени) полностью прекращается проведение импульса к желудочкам, в них появляется свой гетерогенный очаг идиовентрикулярного ритма с ЧСС менее 40 в мин (если страдает А-В узел) и менее 20 в мин, если страдает ножка пучка Гиса. Причем, чем ниже автоматизм, тем тяжелее клиника. На ЭКГ отмечается полная диссоциация: у предсердий свой ритм, а у желудочков - свой, но более медленный. При этом часто уменьшается МОК, так как повышение УОС при таком редком ритме не обеспечивает компенсации, тем более при низкой сократимости миокарда (предсердия сокращаются, а желудочки могут "стоять"). На этом фоне кровь не поступает на периферию, может развиться острая гипоксия мозга (если выпадает 6-8 комплексов) с приступами М-А-С, когда больной внезапно бледнеет, а потом синеет, теряет сознание и падает. Тоны сердца не слышны, пульс не определяется. Могут быть непроизвольные мочеиспускание и дефекация. Возможна смерть через 3-4 минуты, но часто приступ заканчивается на 1-2 минутах вследствие включения идиовентрикулярного водителя ритма желудочков. После приступа М-А-С больной обычно не помнит того, что с ним было. Синдром М-А-С часто возникает при переходе неполной А-В блокады в полную, при прогрессировании нарушений А-В проведения (при этом собственный автоматизм еще не успел выработаться). На ЭКГ в этот период отсутствует весь сердечный комплекс, нет Р, Т и QRS, вместо них видна длительная пауза, которая бывает кратной каком-либо числу промежутков R-R. Острая, преходящая полная А-В блокада нередко (в 8% случаев) развивается в начальный период ОИМ. Другим частым осложнением полной А-В блокады является прогрессирование ХНК, особенно при ФН вследствие малой ЧСС.
Если нет критического снижения ЧСС и выраженных нарушений гемодинамики, то жалоб у больного может и не быть. В остальных случаях больные отмечают жалобы на: сердцебиение, ощущение остановки сердца, упадок сил, головокружения, темные круги перед глазами, одышку и другие проявления сердечной недостаточности.
Клинически различают два варианта брадикардии: с правильным ритмом (полная А-В блокада) и неправильным ритмом (отдельные формы неполной А-В блокады). Объективно при аускультации сердца у больных с неполной А-В блокадой выявляют картину, похожую на наличие ЭС. При полной А-В блокаде (ЧСС менее 40 в мин) тоны ослаблены, периодически можно услышать "пушечный" 1-й тон вследствие одновременного сокращения желудочков и предсердий. Пульс обычно удовлетворительного наполнения и после ФН заметно не увеличивается.
Лечение А-В блокад.При обнаружении А-В блокады 2-3 степени, особенно у немолодого человека, обязательна госпитализация для установления характера блокады и основного патологического процесса. Как правило, при А-В блокаде 1-й, 2-й степени (когда большая часть импульсов все же достигает желудочков) и даже полной А-В блокаде с ЧСС более 50 в мин специального лечения не требуется. Необходим ЭКГ контроль и отмена лекарств, вызывающих замедление проводимости импульсов (антиаритмики или СГ). Показания к интенсивной терапии ¾ появление синдрома М-А-С, острая левожелудочковая недостаточность (ОЛЖН), падение АД, ангинозная боль и прогрессирующее урежение ЧСС.
Алгоритм купирования брадикардии:
Наличие жалоб, снижение АД, появление симптомов СН или обмороков,
внезапное урежение пульса менее 45 в мин
ß ß
ЭКГ Þ СБ Þ лечения не требуется,
ß необходимо наблюдение
А-В блокада 2-3 ст.
ß
дистальный тип проксимальный тип (ЧСС стабильно более 45)
ß ß
Изадрин Атропин (для уменьшения вагусного
(изопротеренол 0,1% 1 мл) влияния) в/в 0,5 - 1 мг через 5 мин
в/в, капельно 1-10 мкг/мин, до получения эффекта или достижения
(скорость зависит от АД и суммарной дозы в 3 мг (0,04 мг/кг)
ЧСС) в 250 мл 5% раствора и/или эуфиллин
глюкозы или ЭКС (лучше чрезкожная)
Вместо изадрина можно вводить другие препараты, усиливающие симпатическое влияние на проводящую систему:
· адреналин (при выраженной брадикардии и гипотонии) в/в, капельно,
1 мг в 250 мл 5% раствора глюкозы со скоростью 2 мкг/мин или норадреналин (0,2% 1,0 мл на глюкозе), или допамин (100 мг). Скорость вливания зависит от ЧСС и АД;
· эуфиллин в/в, медленно, струйно 240-480 мг;
· алупент (0,05% 1,0 мл) в/в, капельно, 5-10 мг в 300 мл физиологического раствора (скорость вливания 20 капель в мин).
При развитии приступа М-А-С используют: кулачный ритм (серия ударов кулаком по грудине с целью механического запуска сердца) ® введение 1 мг атропина (при необходимости повторно) ® адреналина (в/в, 2-10 мкг/кг) ® временную ЭКС (с помощью зонда или катетера, вводимых в правый желудочек сердца).
В ходе лечения А-В блокад нельзя назначать препараты калия и СГ. Наоборот, больным назначают дополнительно мочегонные (фуросемид, лазикс, гипотиазид), выводящие калий.
В целом, всем больным с А-В блокадой 2-3 степени, сопровождающейся: клиническими симптомами (приступы М-А-С, появление ХНК или ее усиление); стойкой брадикардией менее 40 в мин без симптоматики; периодами асистолии более 3 с; эктопическими ритмами, требующими приема лекарств, вызывающих подавление проведения импульса с последующей симптоматической брадикардией; уширением QRS более 0,14 с ¾ показана имплантация ИВР.
Нарушение внутрижелудочковой проводимости (полные и неполные блокады левой и правой ножек пучка Гиса) встречаются у 1% терапевтических больных, но их частота повышается до 15% при ОИМ. Сами по себе блокады ножек пучка Гиса мало влияют на течение основного заболевания, не приводят к существенным нарушениям гемодинамики, но могут быть предвестниками полной А-В блокады. Блокады ножек пучка Гиса, как правило, не требуют лечения, необходим лишь ЭКГ контроль.
Дата добавления: 2015-05-30; просмотров: 1469;
