Тема 6. Роль серця як насоса, серцевий цикл
Яка будова серця дозволяє йому здійснювати насосну функцію?
Серце в системі кровообігу виконує функцію насосу, при цьому його будова досконало пристосована для нагнітальної функції. Саме нагнітальну функцію виконують шлуночки, викидаючи кров в аорту та легеневу артерію під час систоли, проте передсердя переважно виконують резервуарну функцію, накопичуючи кров під час систоли шлуночків , бо кровообіг є неперервним. Передсердя теж скорочуються, але їх систола дозволяє додатково наповнити кров’ю шлуночки серця. Передсердно-шлуночкові, аортальні та легеневі клапани сприяють руху крові через серце до судин в одному напрямку.
Основні функції структурних елементів серця як насосу подані на схемі:
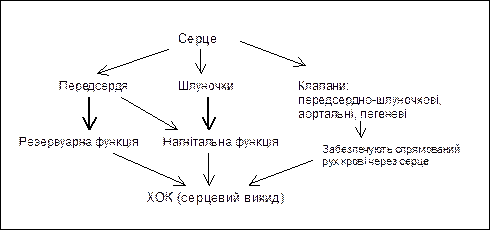
Інтегральним показником функції серця як насосу є ХОК – серцевий викид, який обумовлений СО і частотою скорочення серця (ЧСС): СО х ЧСС. У стані спокою його величина становить близько 5л/хв. у людини з масою тіла 70 кг, при цьому споживання кисню за 1 хв. – 0,3 л. При максимальних фізичних навантаженнях ХОК може збільшуватись до 25 –30 л/хв. при збільшенні поглинання кисню організмом.
Що називають серцевим циклом, яка його структура?
Серцевий цикл – це зміна станів скорочення (систоли) і розслаблення (діастоли) відділів серця, яка повторюється циклічно. Водій ритму серця синоатріальний вузол генерує ритмічно потенціали дії які поширюються на передсердя та завдяки провідні системі на кардіоміоцити шлуночків, які скорочуються. При частоті скорочень серця 75/хв.. тривалість серцевого циклу становить 0,8с.
Скорочення камер серця називають систолою, а розслаблення – діастолою.
Під час систоли шлуночків виникає поширення збудження по міокарду та скорочення, завдяки чому підвищується в них тиск крові і закриваються передсердно-шлуночкові клапани (період напруження). Кров завдяки градієнту тисків під час систоли через відкриті півмісяцеві клапани переходить із лівого шлуночка в аорту, а із правого шлуночка – в легеневу артерію (період вигнання крові).
Під час діастоли шлуночків тиск крові в них зменшується і стає меншим, ніж в аорті і легеневій артерії, це призводить до закриття півмісяцевих клапанів (протодіастолічний період). Подальше розслаблення шлуночків відбувається при закритих передсердно-шлуночкових і закритих півмісяцевих клапанах (фаза ізометричного розслаблення), доки тиск крові не зменшиться до такого, як у передсердях (майже до нуля), що призводить до відкривання передсердні-шлуночкових клапанів, через отвори кров із передсердь надходить у шлуночки (період наповнення), завершується наповнення шлуночків кров’ю під час систоли передсердь.
Беручи до уваги, що нагнітальну функцію в системі кровообігу виконують саме шлуночки серця, а передсердя – резервуарну та ще під час систоли додатково наповнюють шлуночки кров’ю, структуру серцевого циклу можна представити так, як на схемі:
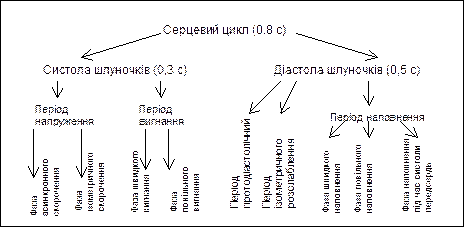
Отже ще раз наголосимо, що вигнання крові зі шлуночків серця в аорту та легеневу артерію здійснюється під час систоли завдяки градієнту тисків між лівим шлуночком і аортою, правим шлуночком і легеневою артерією, бо відкриваються півмісяцеві клапани.
Наповнення шлуночків кров’ю відбувається під час їх діастоли, на початку якої закриваються півмісяцеві клапани, бо тиск у шлуночках стає меншим, ніж в аорті та легеневій артерії і поступово зменшується до величини тиску у передсердях – майже до нуля, передсердно-шлуночкові клапани відкриваються і кров з передсердь йде до шлуночків, наповнюючи їх на 2/3 кінцево-діастолічного об’єму, остання 1/3 крові наповнює шлуночки під час систоли передсердь. При зменшенні тривалості діастоли наповнення шлуночків кров’ю зменшується.
Тема 7. Регуляція діяльності серця.
Що таке міогенна регуляція діяльності серця?
Міогенна регуляція – це вид місцевої внутрішньоклітинної регуляції сили скорочення клітин міокарду завдяки збільшенню в кожній клітинні під час скорочення кількості поперечних актино-міозинових містків.
Міогенна регуляція призводить до зміни сили скорочення клітини міокарду залежно від: 1) ступеня їх розтягування перед скороченням при наповненні камер серця кров’ю (переднавантаження), 2) частоти скорочення серця.
Сила скорочення змінюється залежно від кількості поперечних актино-міозинових містків, які утворюються в клітинах міокарду під час скорочення.
Основним чинником, від якого залежить сила скорочення клітин міокарду, є концентрація внутрішньоклітинного кальцію.
1) Регуляювання сили скорочення міокарду залежно від довжини м’язових волокон інколи називають старим терміном – гетерометричним регулюванням: при цьому кількість поперечних актиноміозинових містків збільшується при розтягненні м’язових волокон завдяки збільшенню зони контакту, а концентрація іонів кальція не змінюється. Це закон серця Франка-Старлінга.
2) Проте регулювання сили скорочення без зміни довжини кардіоміоцитів називають гомометричним, при цьому сила скорочення збільшується при збільшенні концентрації іонів кальцію в клітинах міокарду. При збільшенні частоти скорочення серця у міоплазмі збільшується концентрація іонів кальцію, що призводить до збільшення кількості поперечних актино-міозинових містків, що утворюються при скороченні. Це хроноінотропний ефект або сходи Боудича..
Як дійснюється нервова регуляція діяльності серця?
Нервова регуляція діяльності серцяздійснюється завдяки дії парасимпатичних волокон вагуса на міокард передсердь і провідної системи шлуночків і дії симпатичних нервів на всі структури міокарду.
Симпатичні нерви через бета-адренорецептори завдяки збільшенню проникності мембрани клітин для іонів кальцію здійснюють: 1) позитивну інотропну дію на клітини міокарду передсердь і шлуночків, збільшуючи силу скорочення; 2) позитивну хронотропну дію – збільшуючи частоту генерації ПД клітинами СА вузла; 3) позитивну дромотропну дію – збільшуючи швидкість проведення збудження провідною системою серця завдяки збільшенню швидкості розвитку ПД.
Активація β-адренорецепторів кардіоміоцитів медіатором норадреналіном або гормоном мозкового шару наднирників адреналіном призводить через внутрішньоклітинний посередник цАМФ до активації протеїнкіназ, які фосфорилюють білки повільних кальцієвих каналів, наслідком чого стає вхід іонів Са2+ в клітини і збільшення сили скорочення. Проте β-адренергічна стимуляція кардіоміоцитів сприяє також їх розслабленню, бо фосфорилювання білка фосфоламбана (ФЛ), розташованого в мембрані саркоплазматичної сітки (СС), усуває пригнічуючу дію дефосфорильованого фосфоламбану на роботу АТФ-залежного кальцієвого насосу, який тепер відкачує кальцій у саркоплазматичну сітку, зменшуючи його концентрацію в цитоплазмі під час діастоли.
Парасимпатичні нерви вагуса через М-холінорецептори завдяки збільшенню проникності для іноів калію мембрани клітин передсердь, СА вузла і всієї провідної системи серця здійснюють: 1) негативну інотропну дію на міокард передсердь, зменшуючи силу їх скорочення; 2) негативну хронотропну дію – зменшуючи частоту генерації ПД клітинами СА вузла; 3) негативну дромотропну дію – зменшення швидкості проведення збудження провідною системою серця завдяки розвитку гіперполяризації і збільшенню порогу деполяризації; 4) негативну батмотропну дію-зменшення збудливості завдяки збільшенню порогу деполяризації провідної системи серця.
Зменшення сили скорочення кардіоміоцитів передсердь є наслідком зменшення концентраціъ внутрішньоклітинного кальцію під час розвитку фази плато ПД, бо збільшення проникності для іонів К+ мембрани кардіоміоцитів прискорює розвиток реполяризації і тим самим зменшує тривалість фази плато ПД, коли через повільні кальцієві канали у кардіоміоцити входять іони кальцію..
Основні зміни властивостей міокарду під впливом вагуса і симпатичних нервів подані на схемі:
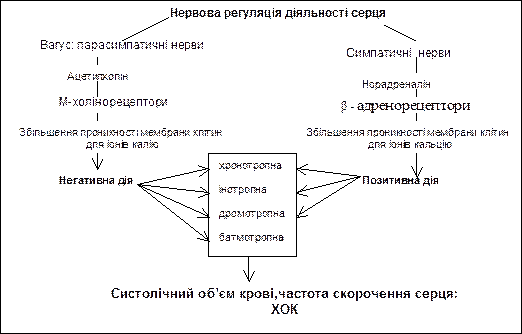
Які гормони важливі в регуляції діяльності серця?
Гуморальна регуляція діяльності серця здійснюється під впливом адреналіну, концентрація якого збільшується при дії стресових факторів під впливом симпатичних нервів. Адреналін викликає ті самі зміни, що й симпатичні нерви, завдяки β-адренергічній стимуляції кардіоміоцитів.
Гормони щитоподібної залози тироксин і трийодтиронін збільшують силу і частоту скорочення серця, бо завдяки їм збільшується в кардіоміоцитах синтез білків - β-адренорецепторів мембран.
Нервові й гуморальні механізми регуляції здійснюють рефлекторне пристосування діяльності серця при зміні функціонального стану організму, забепечуючи при цьому адекватний ХОК відповідно до потреб утранспортуванні кисню до клітин організму, які обумовлені інтенсивністю метаболізму.
Тема 8. Роль судин у кровообігу. Артеріальний пульс.
Які причини руху крові у кровоносних судинах?
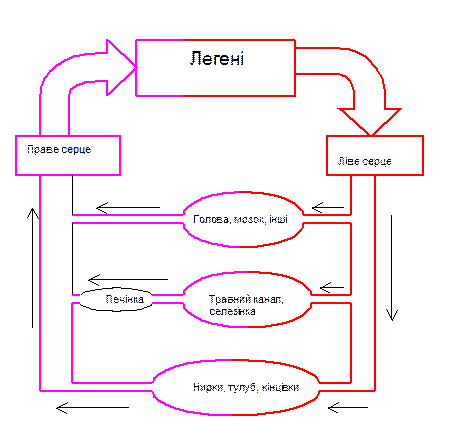
Рух крові здійснюється кровоносними судинами, які разом із серцем утворюють єдине коло кровообігу, бо серце фактично виконує роль не одного, а двох насосів, якими є: 1) ліве передсердя і лівий шлуночок, кров з якого під час періоду вигнання систоли викидається в аорту (“велике коло кровообігу”); а також 2) праве передсердя і правий шлуночок, кров з якого під час періоду вигнання систоли викидається в легеневу артерію (“мале коло кровообігу”).
Рух крові по судинах обумовлений градієнтом тисків на ділянках: 1) аорта – прав передсердя (велике коло кровообігу); легенева артерія – ліве передсердя (мале коло кровообігу). Насоси – лівий і правий шлуночок під час систоли виганяють кров у кровоносні судини, які розтягуються і в них реєструється збільшення кров’яного тиску. Під час руху по кровоносних судинах витрачається енергія на подолання опору течії крові, завдяки цьому кров’яний тиск зменшується в передсердях майже до нуля.
Спрямований рух крові по кровоносних судинах здійснюється також за градієнтом тисків на кожній ділянці судинного русла,
Безперервність руху крові по судинах при ритмічній роботі серця як насоса, здійснюється завдяки еластичності судин.
Спрощена схема єдиного кола кровообігу має такий вигляд:
Які основні закони гемодинаміки визначають рух крові по судинах?
Кількість крові, що протікає за 1 хв. (ХОК або Q л/хв.) через будь який поперечний переріз єдиного кола кровообігу, залежить від градієнту тисків (ΔР) на початку і в кінці ділянки судинного русла і гідродинамічного опору (R) руху крові відповідно з основним рівнянням гемодинаміки:
Q = ΔР : R.
Середній артеріальний тиск в аорті становить 100 мм рт.ст, а у правому передсерді у місця впадіння порожніх вен (центральний венозний тиск – близько 0 (0-4 мм рт.ст або 0,5 кПа), отже різниця тисків становить майже 100 мм рт.ст (13,3 кПа).
Середній артеріальний тиск у легеневій артерії 15 мм рт.ст. (2 кПа), а у лівому передсерді у місця впадіння легеневих вен (0-4 мм рт.ст).
Через будь який поперечний переріз кровоносних судин протікає однаковий хвилинний об’єм крові, відповідно опір системних кровоносних судин значно більший, ніж легеневих.
Опір судин(R) руху крові за формулою Пуазейля залежить від таких чинників: в’язкості крові (η); довжини судин (l), сумарного радіусу кровоносних судин у четвертому ступені (r4):
R = 8 η l / π r4
В’язкість крові (η)залежить від об’єму, що займають формені елементи крові (гематокриту), концентрації білків плазми, швидкості руху крові.
При звуженні судин мікроциркуляторного русла – артеріол (200 микрометрів у діаметрі і менше) сумарний поперечний радіус (r)перерізу зменшується, що призводить до збільшення опору судин і навпаки, наслідком чого є зміна хвилинного об’єму крові.
Лінійна швидкість руху крові в кровоносних судинах (υ м/с)прямо пропорційна ХОК (Q)й обернено пропорційна площі поперечного перерізу судин (S м2):
υ = Q : S , де S = π r2
Найбільша середня швидкість руху крові у проксимальних відділах аорти – 0,4 м/с, бо площа її поперечного перерізу (S) найменша (4,5 см2), найменша лінійна швидкість у капілярах - близько 0,07 см/с, бо площа їх поперечного перерізу найбільша (4500 см2).
Течія крові у кровоносних судинах є ламінарною (лінійним потоком), бочисло Рейнольдcа (Re) в нормі не перевищує 2000. Коли число Reстає понад 3000 завжди виникає турбулентна течія, причиною цього може бути збільшення лінійної швидкості руху крові через звужені судини, або зменшення в’язкості крові, наприклад, при зменшенні гематокриту.
Ємність судин (С) обумовлена їх здатністю розтягуватися (розтяжністю) при збільшенні в них об’єму крові: вона прямо пропорційна об’єму крові (V) й обернено пропорційна тиску крові в судинах (Р):
С = V / Р .
Ємність венозних судин значно більша ніж ємність артеріальних судин, внаслідок цього більший об’єм крові міститься у венах, ніж в артеріях. З віком розтяжність артеріальних судин зменшується, їх ємність стає ще меншою.
Яку роль виконують різні кровоносні судини у гемодинаміки?
Всі кровоносні судини транспортують кров, але їх роль ще залежить від фізіологічних і фізичних властивостей. Всі кровоносні судини залежно від їх функцій поділяють на такі групи:
Амортизаційні судини – це аорта і артерії великого діаметру, судини еластичного типу, які під час періоду викиду крові зі шлуночка розтягуються, що призводить до зменшення сили гідродинамічного удару, а під час діастоли вони здатні повернути початковий об’єм, тим самим забезпечують безперервність руху крові.
Прекапілярні судини опору (резистині судини) – до них належать переважно кінцеві артерії й артеріоли, вони мають відносно малий діаметр і товсті стінки з гладкими м’язами, що збільшує опір течії крові. При звуженні артеріол їх опір збільшується, а притік крові до капілярів зменшується.
Обмінні судини – це капіляри, де відбувається обмін газів та інших речовин між кров’ю і міжклітинної рідиною завдяки процесам дифузії, фільтрації, осмосу. Цьому сприяють велика площа і найменша лінійна швидкість руху крові.
Посткапілярні судини опору це переважно венули, тонус яких регулює відтік крові від капілярів.
Ємнісні судини – це вени, які мають значну розтяжність і є резервуарами крові. У стані спокою 50-60% крові перебуває у системних венах, ще 18% крові розміщено у легеневих судинах. Отже, коли з’являється надлишок об’єму крові, то його вміщують ємнісні судини, при збільшені тонусу цих судин більше крові повертається до серця як насосу.
Яка природа артеріального пульсу?
Артеріальний пульс – коливання стінки артерії, яке виникає під час серцевого циклу. Під час періоду викиду крові з лівого шлуночку виникає пульсова хвиля яка поширюється в аорті зі швидкістю 4-6 м/с, у плечовій артерії - 8-12 м/с. Втрата еластичності стінки артерій збільшує швидкість поширення пульсової хвилі.
Пульс визначають на проекції великих артерій (сонної, променевої). Можна оцінити такі властивості пульсу:
1) Частота пульсу – вона обумовлена частотою скорочення серця при генерації ПД водієм ритму серця, нормальна частота скорочення серця у стані споскою становить 60-90/хв..
2) Ритм пульсу – пульс може бути ритмічний, або аритмічний, коли інтервали між пульсовими коливаннями не однакові. У фізіологічних умовах під час вдиху частота пульсу збільшується, під час видиху – зменшується (дихальна аритмія), це особливо помітно при глибокому диханні.
3) Висота пульсу (високий, низький) – вона характеризує систолічний об’єм крові та еластичність амортизаційних судин, чим більше систолічний об’єм, тим більша висота пульсу, чим більше еластичність аорти – тим менша висота пульсу.
4) Швидкість пульсу (швидкий або повільний) – крутизна пульсової хвилі залежить від швидкості зміни тиску в аорті. При однаковій частоті скорочення серця швидкі зміни тиску супроводжуються високим пульсом, повільні – низьким.
5) Напруження пульсу (твердий або м’який) визначають зусиллям, яке необхідно прикласти для того, щоб нижче натискування зник пульс. По цьому показнику можна приблизно оцінити систолічний тиск.
Тема 9. Артеріальний тиск, фактори, які визначають його величину.
Які види артеріального тиску вимірюють у людини?
Артеріальний тиск є пульсуючим тиском і змінюється під час серцевого циклу.
Систолічний тиск - це найбільший тиск крові в артеріальних судинах під час серцевого циклу й обумовлений систолою лівого шлуночка серця. Його величина в нормі може бути в межах 100 мм рт.ст - 139 мм рт.ст., оптимальна величина – 120 мм рт.ст.
Діастолічний тиск - е найменший тиск крові в артеріальних судинах під час серцевого циклу й обумовлений діастолою лівого шлуночка серця. Його величина в нормі може бути в межах 60 мм рт.ст. - 89 мм рт.ст., оптимальна величина – 80 мм рт.ст.
Пульсовий тиск - це різниця між систолічним і діастолічним тиском. Його обумовлює величина СО крові. Під час вигнання крові з лівого шлуночка артеріальний тиск значно збільшується із за відносно малої ємності аорти й артерій. Завдяки тому, що опір кровоносних судин під час систоли не змінюється, пульсовий тиск збільшується так само, як збільшується систолічний тиск.
Середній артеріальний тиск – середній артеріальний тиск протягом серцевого циклу, величина якого залежить від систолічного, діастолічного тисків і тривалості серцевого циклу: може бути приблизно розрахований як сума діастолічного тиску й 1/3 пульсового тиску.
Від яких чинників залежить велична артеріального тиску?
Виходячи з основного рівняння гемодинаміки, можна визначити основні чинники, від яких залежить артеріальний тиск. У аорті середній артеріальний тиск становить 100ммм рт.ст., у правому передсерді і місця впадіння порожних вен – близько нуля, тому хвилинний об’єм крові дорівнює:
Q = Pa : R
Артеріальний тиск становить: Ра = Q • R
Це означає, що величина артеріального тиску залежить від хвилинного об’єму крові (Q) і периферичного опору кровоносних судин (R).В свою чергухвилинний об’єм крові залежить від систолічного об’єму (СО) і частоти скорочень серця (ЧСС)
Q = СО • ЧСС
Систолічний об’єм крові залежить від об’єму циркулюючої крові (ОЦК) і венозного повороту крові до серця., а також розтяжності амортизаційних судин, що обумовлена їх еластичністю
Спрощено можна представити фізичні чинники, від яких залежить велична артеріального тиску, такою схемою:


Вимірювання різних видів тиску дозволяє проаналізувати переважний внесок різних чинників у створенні величини артеріального тиску. Так на величину систолічного тиску впливає переважно хвилинний об’єм крові та еластичність амортизаційних судин; на величину діастолічного тиску – опір кровоносних судин; на величину пульсового тиску – СО та еластичність амортизаційних судин.
Артеріальний тиск є інтегральним показником, який характеризує стан гемодинаміки.
Як можна виміряти артеріальний тиск у людини?
Артеріальний тиск у людини вимірюють аускультативним методом Короткова, який ґрунтується на вислухуванні звуків, що виникають при стисненні судини манжеткою і порушенні внаслідок цього ламінарного руху струменя крові у звуженій ділянці. Цей метод дозволяє вимірювати як систолічний, так і діастолічний тиск.Досліджуваного садять боком біля стола. Руку його кладуть на стіл. На оголене плече цієї руки накладають манжетку, фіксуючи її так, щоб вона щільно охоплювала, але не стискала тканини. Вимірювання проводять так: а) загвинчують клапан груші і пальпаторно визначають у локтьовому згині місце чіткої пульсації артерії; б) над цим місцем встановлюють фонендоскоп; в) за допомогою груші поступово підвищують тиск у манжеті до повного стискання артерії; г) після цього повільно відкривають гвинтовий клапан, поступово знижуючи тиск у манжеті, і стежать за показниками манометра. Показник манометра у момент виникнення першого звуку в артерії відповідає величині систолічного тиску.
Показник манометра в момент різкого приглушення або зникнення звуку в артерії при дальшому зниженні тиску в манжеті відповідає величині діастолічного тиску.Різниця між величинами систолічного і діастолічного тиску становить пульсовий тиск.
Тема 10. Регуляція системного кровообігу. Пресорні і депресорні рефлекси.
Які принципи регуляції системного кровообігу?
Регуляція системного кровообігу забезпечує пристосування хвилинного об’єму крові (ХОК) до метаболічних потреб організму у транспортуванні до клітин організму в першу чергу кисню.
Регульованим параметром у контурах регуляції є величина системного артеріального тиску крові (Р а.), про зміни якого сигналізують барорецептори (БР), розташовані переважно в основних рефлексогенних зонах – каротидному синусі й аорті. Виконавчими структурами, від яких залежить безпосередньо хвилинний об’єм крові, є серце як насос та периферичний опір системних судин, а також стан ємкісних судин та об’єм циркулюючої крові, від яких залежить венозне повернення крові до серця і , відповідно, серцевий викид.
Найважливішими центральними механізмами регуляції системного артеріального тиску є нервові й гуморальні, які розвиваються у часі поетапно і за тривалістю та механізмами їх прийнято класифікувати так:
1) швидка регуляція - це нервова регуляція, яка здійснюється рефлекторно переважно за участю барорецепторів (волюморецепторів) кровоносних судин (“власні рефлекси”) або рецепторів, що розташовані в інших органах (“спряженні рефлекси”), і призводить до зміни артеріального тиску завдяки пресорним або депресорним рефлексам;
2) проміжна регуляція - це нейрогуморальна регуляція за участю гормону вазопресину, завдяки якому звужуються судини і збільшується ОЦК, бо збільшується реабсорбція води в дистальних відділах нефронів нирок;
3) повільна регуляція – це гуморальна регуляція за участю ренін-ангіотензинової системи, яка призводить до утворення ангіотензину ІІ, що звужує судини й стимулює виділення корою наднирників альдостерону, завдяки якому збільшується реабсорбція іонів натрію у нирках, а слідом за ними – води, наслідком чого стає збільшення ОЦК.
Що називають гемодинамічним центром, яка його роль у регуляції кровообігу?
Локальні структури гемодинамічного центру розташовані у задньому мозку (локальний центр регуляції кровообігу).
Тут можна виділити групи нейронів, яку називають пресорним центром Вони розташованих у верхній частині довгастого мозку у вентролатеральному відділі, активація їх призводить до збільшення активності симпатичних нейронів спинного мозку та звуження судин і збільшення частоти і сили скорочення серця.
Інша група нейронів – депресорний центр, розташована у вентролатеральному відділі нижньої половини довгастого мозку, активація їх призводить до пригнічення активності нейронів пресорного центру, наслідком чого є розширення системних судин та зменшення частоти скорочення серця внаслідок активації ядра вагуса.
Сенсорна інформація від барорецепторів каротидного синусу й дуги аорту через сенсорне ядро одиночного тракту надходить лише до депресорного центру, а від хеморецепторів тих же зон – до пресорного центру.
Кора головного мозку через гіпоталамус здійснює як активуючи, так і пригнічуючи впливи на структури локального гемодинамічного центру, забезпечуючи пристосувальні реакції системи кровообігу при різних функціональних станах організму.
Які рефлекси називають депресорними рефлексами, яка їх роль?
Депресорні рефлекси - це автономні рефлекси, які відбувається завдяки сигналізації від барорецепторів дуги аорти і каротидного синусу про підвищений артеріальний тиск, що призводить до пригнічення нейронів пресорного центру. Наслідком пригнічення пресорного центру є зменшення системного артеріального тиску за участю парасимпатичних волокон вагуса, які зменшують частоту скорочень серця (брадикардія), ХОК, та відбувається пригнічення симпато-адреналової системи, наслідком чого є розширення кровоносних судин (вазодилятація):
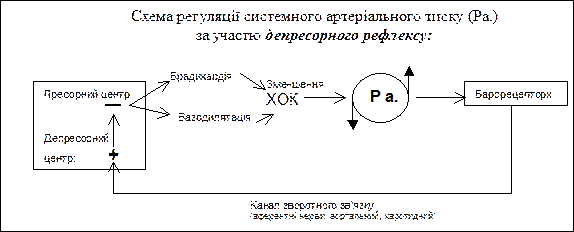
Які рефлекси називають пресорними, яка їх роль?
Пресорні рефлекси - це автономні рефлекси, які виникають при збільшення активності пресорного центру при зменшенні сигналізації від барорецепторів каротидного синусу і дуги аорту до нейронів депресорного центру при зменшенні артеріального тиску.
Вони забезпечують за участю симпато-адреналової системи підвищення системного артеріального тиску завдяки збільшенню частоти (тахікардія) і сили скорочення серця і відповідно збільшення ХОК, та здійснюють звуження (вазоконстрикцію) кровоносних судин.

Збільшення артеріального тиску (або відсутність його зменшення) завдяки пресорному рефлексу відбувається при виконанні функціональної ортостатичної проби, коли людина змінює позу тіла з горизонтальної – на вертикальну.
В умовах крововтрати регуляція системного артеріального тиску здійснюється також за участю пресорного рефлексу - активації симпато-адреналової системи, що дозволяє швидко, але не тривало підтримувати середній артеріальний тиск, забезпечуючи кровообіг, при цьому вазоконстрикція призводить до збільшення діастолічного тиску, а тахікардія супроводжується зменшенням пульсового тиску.
Чому підвищується артеріальний тиск при затримці дихання?
Підвищення артеріального при затримці дихання, або зменшення вентиляції легень виникають завдяки пресорним рефлексам.
Сигналізація надходить від хеморецепторів аортальної та каротидної рефлексогенних зон безпосередньо до пресорного центру при збільшенні в артеріальній крові рСО2, [Н+], зменшенню рО2 в каротидному синусі до ≤60 мм рт.ст.

Підвищення артеріального тиску призводить до збільшення лінійної швидкості руху крові, що пришвидшує виділення вуглекислого газу та збільшення напруги кисню в артеріальній крові.
Дата добавления: 2015-05-05; просмотров: 5304;
