ВОЗБУДИТЕЛЬ ТУБЕРКУЛЕЗА, СТРОЕНИЕ, ИЗМЕНЧИВОСТЬ МИКОБАКТЕРИЙ ТУБЕРКУЛЕЗА 21 страница
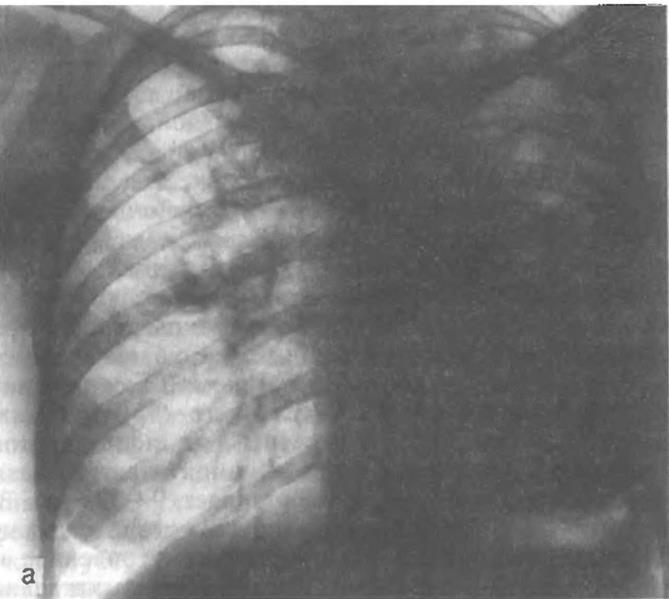
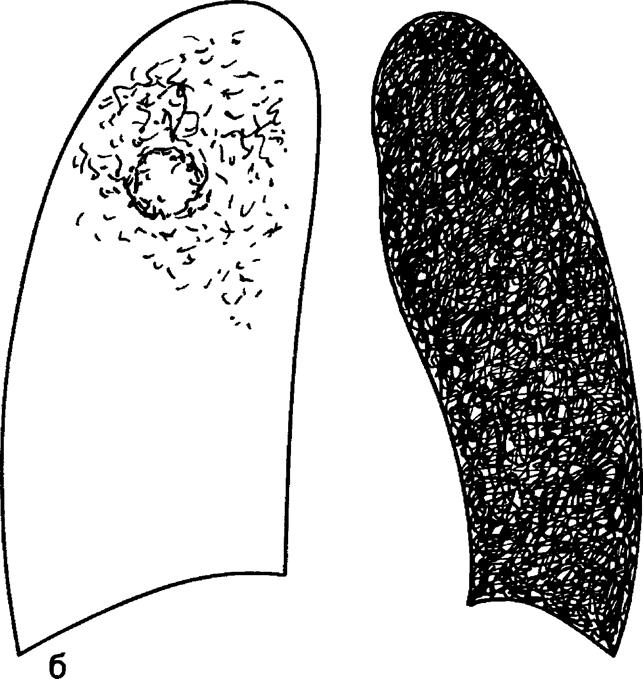
Рис 6 11 Казеозная пневмония
а — рентгенограмма грудной клетки в прямой проекции, б — схема
тельствовать о крупозной пневмонии (особенно на ее ранних этапах). Такие диагностические ошибки нередки, они часто возникают, когда в мокроте еще не обнаружены микобактерии туберкулеза.
Туберкулиновая реакция при выраженной интоксикации может быть отрицательной или слабоположительной, что также может приводить к диагностическим ошибкам.
Правильная интерпретация рентгенологических данных, особенно выявление деструктивных изменений и бронхогенной диссеминации в сочетании с обнаружением микобактерии в мокроте позволяют установить правильный диагноз и начать лечение.
Лечение больных с развившейся казеозной пневмонией — сложная задача. После подтверждения диагноза назначают противотуберкулезные химиопрепараты в комбинации с изониазидом, рифам-пицином, пиразинамидом и стрептомицином. Такое лечение проводят в течение не менее 3 мес, после чего стрептомицин можно заменить этамбутолом. Через 3 мес число химиопрепаратов можно уменьшить до 2—3 (изониазид, рифампицин и пиразинамид). Общая продолжительность химиотерапии составляет 9—12 мес. В начале лечения, кроме химиотерапии, применяют дезинтоксикационную терапию: вливание гемодеза, плазмаферез, внутривенное или экстракорпоральное облучение крови лазером. При дыхательной недостаточности показано лечение кислородом — ингаляции в течение 6—12 ч в сутки. Применение комплексной терапии позволяет добиться клинического улучшения и постепенного улучшения состояния больного. Однако приостановить деструктивный процесс обычно не удается, особенно при формировании гигантских каверн, при этом постепенно развивается фиброзно-кавернозный туберкулез со всеми особенностями его течения. У ряда больных с разрушающимся легким не удается добиться клинического улучшения, и в таких случаях единственным методом, который может помочь больному, является резекция легкого. Естественно, операция возможна при удовлетворительном состоянии второго легкого. Такое хирургическое вмешательство представляет высокий риск для жизни больного, но в то же время является единственным шансом для спасения жизни. Операцию проводят по жизненным показаниям.
6.10. ТУБЕРКУЛЕМА ЛЕГКИХ
Туберкулема — клиническая форма туберкулеза, которая характеризуется наличием округлого образования в легком. Это образование представляет собой продуктивный воспалительный очаг с казеозными изменениями и фиброзом. Для туберкулемы характерно малосимптомное торпидное течение, иногда с прогрессирова-нием и образованием деструкции.
Группа больных, которым ставят диагноз туберкулемы, неоднородна по составу, и уже много лет назад были выделены три основных клинических варианта туберкулемы. Классификация ту-беркулем, которая была предложена М. М. Авербахом, предусматривает следующие варианты: инфильтративно-пневмонического типа, казеома (термин «казеома» был предложен Л. К. Богушем и вошел в литературу для обозначения одного из вариантов туберкулемы) и заполненная или блокированная каверна. Эта классификация основана, с одной стороны, на морфологических особенностях, с другой стороны — на патогенезе этой формы туберкулеза.
Туберкулема инфильтративно-пневмонического типа представляет собой результат инволюции инфильтративного туберкулеза легких. По морфологическим особенностям этот тип характеризуется продуктивно-казеозной тканевой реакцией. Казеомы по морфологическому строению разные, казеомы бывают гомогенные и слоистые. Гомогенные и слоистые туберкулемы в свою очередь делятся на солитарные и конгломератные. Гомогенные туберкулемы характеризуются наличием осумкованного казеоза. Причем казеоз может быть в виде одного фокуса (солитарная туберкулема) и нескольких фокусов с общей оболочкой (конгломератная туберкулема). Чаще такие гомогенные казеомы являются результатом инволюции инфильтративного или кавернозного туберкулеза. Слоистые туберкулемы, как правило, характеризуются аппозиционным ростом — это такая форма туберкулемы, которая с самого начала болезни начинается как туберкулема. Поэтому солитарную слоистую казеому называют истинной туберкулемой, т. е. этим самым подчеркивается, что в этом случае туберкулемы — не результат инволюции или наоборот эволюции каких-либо других клинических форм туберкулеза, а с самого начала туберкулема как клиническая форма. Заполненная каверна, как следует из названия, является результатом нарушения проходимости бронхов, дренирующих каверну, и как следствие заполнения ее казеозным содержимым и образования осумкованного фокуса.
Изменения в окружающей легочной ткани при всех видах ту-беркулем выражены незначительно, самым типичным является поражение бронхов, т. е. выраженный специфический, иногда казеоз-ный бронхит с поражением всех стенок бронха, заполненного ка-зеозными массами. Для всех туберкулем типично обеднение легочной ткани кровеносными сосудами в зоне, в которой расположены туберкулемы. Ангиографические исследования, которые были проведены во многих клиниках, показали, что, как правило, при тубер-кулеме имеется запустевание кровеносных сосудов в зоне, прилежащей к туберкулеме. Вследствие этого, по-видимому, химиопре-параты плохо проникают в зону туберкулемы из-за недостаточного кровоснабж е ния.
Применять классификацию, изложенную выше, можно по результатам морфологических исследований, а в клинике ее использовать трудно, поскольку порой невозможно определить вариант туберкулемы, имеющейся у больного, на основании данных клини-ко-рентгенологических исследований.
В клинике выделяют туберкулемы со стабильным течением, т. е. туберкулемы, которые длительно имеются у больного, не подвергаясь никаким изменениям.
Если внимательно изучить клиническую картину болезни, то

в
Рис 6 12 Продолжение в — схема
при так называемом стабильном течении туберкулем стабильность течения болезни относительна у значительного числа больных. У этих больных, несмотря на то что рентгенологическая картина существенно не меняется, периодически отмечаются симптомы интоксикации, могут появляться новые немногочисленные единичные очаги, размеры туберкулемы могут увеличиваться, т. е. имеет место аппозиционный ее рост, у некоторых больных можно видеть, как появляется центральный или краевой распад. При возникновении распада отмечается кашель, может выделяться мокрота, появиться кровохарканье, в мокроте могут быть обнаружены микобактерии. Все эти явления постепенно исчезают, и опять наступает период стабилизации до очередной вспышки. Надо согласиться, что при таком течении болезни трудно говорить о стабильности туберкулем. Поэтому больных со стабильным течением туберкулем (первый вариант) можно разделить на 2 подгруппы: а) с действительно стабильным течением, т. е. с отсутствием всяких клинических проявлений болезни и рентгенологических изменений в процессе наблюдения за больными; б) с периодическими обострениями, несмотря на отсутствие явного прогрессирования. Второй вариант — регрес
сирующие туберкулемы, которые медленно уменьшаются в размерах, и постепенно на их месте образуются очаг, фиброзное поле или наблюдается сочетание этих изменений. Чаще всего регрессии подвергаются туберкулемы инфильтративно-пневмонического типа. Третий клинический вариант — туберкулемы с прогрессирующим течением — это туберкулемы, которые характеризуются появлением на каком-то этапе болезни распада. Распад прогрессирует, увеличивается и в конечном счете образуется каверна. Нередко у таких больных вокруг прогрессирующей туберкулемы возникает выраженная перифокальная воспалительная реакция, появляется лимфоген-ная диссеминация в окружающей ткани.
Диагностика туберкулемы вызывает затруднение, поскольку клинические проявления болезни крайне скудные. При рентгенологическом исследовании стабильных туберкулем определяется округлый фокус с четкими контурами, иногда с просветлением по краям или в центре (рис 6.12). Аналогичными признаками могут проявляться и другие заболевания, поэтому для доказательства диагноза туберкулемы необходимо прежде всего проводить дифференциальную диагностику между туберкулемой и периферическим раком легкого, который тоже чаще проявляется округлой тканью. Наличие серповидного или щелевидного распада в округлой тени может быть у больных аспергилломой. В мокроте при туберкулемах очень редко удается найти микобактерии, они выявляются при явно прогрессирующем течении, когда возникает сообщение между туберкулемой и дренирующими бронхами, имеется поражение концевых отделов бронхов и при кашле появляется мокрота. Наиболее результативным и достоверным методом диагностики туберкулем является бронхо-логическое исследование с катетеризацией и взятием биоптата для бактериологического и цитологического исследования. В тех случаях, когда бронхологическое исследование не помогает дифференциальной диагностике и диагноз остается неясным, показана пробная торакотомия, В отдельных случаях может помочь трансторакальная пункция, если туберкулема расположена пристеночно, субплеврально. В последнее время в литературе красной нитью проходит мысль: если проводится дифференциальная диагностика между туберкулезом, т. е. туберкулемой, и раком легкого, выжидательная тактика недопустима.
Естественно, нужно проводить дифференциальную диагностику не только между туберкулемой и раком легкого при округлых фокусах в легких (особенно у лиц более молодого возраста). Округлая тень может быть опухолевого происхождения, но не злокачественного, а так называемого доброкачественного. В частности, к таким опухолям относятся невринома, гемангиома. Ангиовенозные анастомозы, аневризмы артерий, варикозное расширение вен, т. е. сосудистые заболевания легких, могут симулировать туберкулез. Таким больным для дифференциальной диагностики сосудистых опухолей и заболеваний показана ангиография. Иногда диагноз без морфологической верификации поставить невозможно, в частности, при доброкачественных опухолях типа гамартомы или остеохондромы. Это врожденные опухоли, которые «ведут себя» очень спокойно, обычно не дают роста, но всякая опухоль подлежит хирургическому удалению. Поэтому если ставится вопрос о наличии доброкачественной опухоли, надо использовать все диагностические возможности, включая пробную торакотомию, не только для диагностики, но и лечения.
Следует назвать еще одну опухоль — аденому бронха или аде-номатоз; аденома — одиночная опухоль бронха, аденоматоз — множественные опухоли. Аденома — доброкачественная опухоль, но при этой опухоли возможно метастазирование. Это единственная доброкачественная опухоль, которая может характеризоваться ме-тастазированием, появлением новых участков поражения. Поэтому одиночные аденомы нужно удалять. Округлые тени могут быть не только опухолевого происхождения. Округлую тень типа туберкулемы иногда нужно дифференцировать с ретенционными кистами, т. е. заполненными кистами легких. Кистозное перерождение — известное врожденное заболевание, кисты бывают приобретенными реже. Если нарушается сообщение между кистой и окружающей бронхиальной системой, кисты могут заполняться, тогда образуется так называемая заполненная, или ретенционная, киста. Часто киста заполняется тканевой жидкостью, что не сопровождается какой-то клинической картиной. Однако иногда киста может нагнаиваться, тогда у больного наблюдается картина нагноительного заболевания легких со всеми клиническими проявлениями, которые, с одной стороны, ухудшают состояние больного, а с другой — облегчают дифференциальную диагностику. Кисты могут инфицироваться ас-пергиллами, и тогда развивается аспергиллома. Клиническая картина аспергилломы может быть очень похожа на картину туберкулемы. При аспергилломах нередко отмечаются секвестрация, серповидный распад, т. е. картина, которая часто бывает и при тубер-кулеме. Выявление аспергилл микроскопическим методом и бактериологическая серодиагностика, т. е. применение иммунологических методов, облегчают постановку диагноза.
При дифференциальной диагностике туберкулем на первом этапе нужно провести дифференциальную диагностику между туберкулезом и нетуберкулезными заболеваниями. Затем, на втором этапе (если нужно) проводят дифференциальную диагностику между туберкулемой и другими вариантами туберкулеза, в том числе инфильтративным туберкулезом легких. На втором этапе дифференциальная диагностика опирается в основном на косвенные признаки и динамику заболевания в процессе химиотерапии. Лечебная тактика при этой форме своеобразна. Имеются различные подходы к лечению туберкулем. Первый — туберкулему надо удалять хирургически, если она больших размеров, особенно если отмечается прогрессирующий распад, имеется прогрессирование, если при стабильном течении отмечаются вспышки, проявляющиеся щелевидным распадом, бактериовыделением, кратковременным кровохарканьем, кашлем и др. Второй подход заключается в длительной химиотерапии с применением различных стимуляторов (ультразвук, лидаза, туберкулин, БЦЖ, продигиозан). Этот подход характеризуется стремлением во что бы то ни стало вылечить больного с помощью химиопрепаратов и стимуляторов, без операции. Сторонниками такой точки зрения операция рассматривается как крайняя мера.
Третий подход к лечению туберкулем — дифференцированный выбор метода лечения в зависимости от типа течения туберкулемы (прогрессирующее, регрессирующее, стабильное). При стабильном течении туберкулемы у большинства больных прогрессирование процесса не происходит, таких больных оперировать не рекомендуется, особенно при туберкулемах малых размеров. Это очень важное положение: не всякая туберкулема представляет опасность в плане прогрессирования и создания опасности для здоровья больного. Если у больного имеется прогрессирующая туберкулема, которая приводит к формированию полости и не заживает под влиянием химиотерапии, надо пациента оперировать, как всякого другого больного с незаживающим деструктивным процессом, воздержаться от операции может заставить только ряд каких-то обстоятельств. Хирургическое вмешательство по поводу туберкулемы следует осуществлять также в том случае, когда у больного имеется туберкулема с признаками периодического обострения, хотя и без явного прогрессирования. Лечение химиопрепаратами в сочетании с применением патогенетических методов не приводит к положительному результату, особенно если туберкулема больших размеров.
Итак, туберкулему следует расценивать как активную форму туберкулеза, подлежащую лечению и по показаниям — операции. Все больные туберкулемой нуждаются в диспансерном наблюдении, группа диспансерного учета зависит от клинического варианта болезни и ее течения. Больные со стабильными туберкулемами, так же как и с регрессирующими, наблюдаются по II и III, затем VII группам, а с прогрессирующими туберкулемами — по I группе учета. Последняя группа больных нуждается в стационарном лечении.
6.11. КАВЕРНОЗНЫЙ ТУБЕРКУЛЕЗ ЛЕГКИХ
Кавернозный туберкулез легких характеризуется наличием сформированной каверны. Это основной его отличительный признак. Кавернозный туберкулез легких представляет собой по существу промежуточный этап в прогрессирующем течении деструктивного туберкулеза. Этот этап занимает место между фазой распада при той или иной клинической форме туберкулеза и фиброзно-кавер-нозным туберкулезом. Фаза распада при любой клинической форме туберкулеза легких — это начало деструктивного процесса, при прогрессирующем его течении постепенно признаки исходной клинической формы исчезают особенно под влиянием химиотерапии по мере инволюции воспалительного процесса. Особенности заболевания, обусловленные наличием формирующейся или уже сформированной каверны, выступают на первый план.
В прежние годы у большинства больных туберкулезом начавшийся деструктивный процесс очень быстро прогрессировал, и такое течение чаще всего называли скоротечной чахоткой. «Скоротечная чахотка» соответствует инфильтративно-казеозной или просто казеозной пневмонии. В этих случаях довольно быстро формировались гигантская или множественные полости и наступал летальный исход. Но не всегда деструктивный процесс развивался так бурно и быстро, иногда, начавшись, он не приводил к быстрому летальному исходу, а характеризовался длительным хроническом течением и превращался в фиброзно-кавернозный туберкулез. Этап, соответствующий кавернозному туберкулезу, в те времена, когда не было химиопрепаратов и не применялась коллапсотерапия, имел очень короткое течение. Очень трудно было выявить больных именно на этом этапе деструктивного процесса. В настоящее время данный промежуточный этап между фазой распада и фиброзно-кавернозным туберкулезом может продолжаться месяцы и даже годы. Такое течение деструктивного процесса обусловлено применением химиотерапевтических препаратов.
Деструктивный процесс возникает вследствие того, что в воспалительном очаге образуется особый вид некротической ткани, появляется так называемый казеоз или казеозный некроз. У многих больных под влиянием протеолитических ферментов образовавшийся казеоз разжижается, сухие казеозные массы становятся жидкими. При наличии сообщений с бронхиальной системой такой разжиженный казеоз постепенно отторгается, образуя полость. Механизм разжижения казеозных масс и образования полости в настоящее время интенсивно изучается. Хотя этот вопрос «старый», появились работы, в которых подчеркивается, что разжижение казеозных масс — это не просто результат действия протеолитических ферментов, образование деструкции, а сложный иммунобиологический процесс с элементами аутоагрессии (Е. Ф. Чернушенко). До настоящего времени нет ответа на вопрос, почему у одних больных в результате возникшей воспалительной реакции происходит преимущественно экссудативный процесс, иногда очень обширный, имеющий склонность к рассасыванию и исчезающий почти без следа или с минимальными остаточными изменениями, а у других больных при таком же процессе очень быстро развивается казеозный некроз и наступает распад. В современных условиях у большинства больных деструктивный процесс имеет ограниченную протяженность, по крайней мере на начальных этапах развития. При иной форме туберкулеза, при которой тоже может быть деструкция — при диссеминированном процессе, у одних больных годами одна вспышка сменяет другую, между вспышками могут быть интервалы различной длительности, иногда поражаются не только легкие, но и серозные оболочки, гортань, почки, кости, кожа, а деструкции в легочной ткани нет, каверна не образуется. У других больных вскоре после развития диссеминированного процесса появляются распад, деструкция и каверна. Туберкулема может годами существовать у больного, не давая явных клинических проявлений, у некоторых больных туберкулемы распадаются, и в результате ее распада течение туберкулеза прогрессирует, образуется каверна. Наконец, при очаговом туберкулезе легких, характеризующемся ограниченным процессом, склонным к «самоизлечению» и по крайней мере к затиханию, у некоторых больных уже на самых ранних этапах болезни, вскоре после возникновения очагов развивается распад.
Почему же имеет место такое течение туберкулеза? По-видимому, воспалительная реакция при туберкулезе может быть у отдельных больных или у отдельной группы больных классифицирована как гиперергическая реакция, как воспалительная реакция, возникающая на фоне резко выраженной местной локальной сенсибилизации. Чаще деструктивный процесс наблюдается при ин-фильтративном туберкулезе легких. Более 40% впервые выявленных больных с этой формой туберкулеза уже имеют распад, причем этот процент держится стойко и никакой тенденции к его снижению нет. Довольно часто деструктивный процесс выявляется у больных диссеминированным туберкулезом легких, правда, удельный вес этой формы в общей структуре заболеваемости не очень большой, но среди всех впервые выявленных больных диссеминированным туберкулезом у 40% лиц обнаруживается распад на разных этапах развития. Очаговый туберкулез также может приводить к образованию деструктивных форм. Как же выявить деструктивный процесс? Как его обнаружить на ранних этапах до того, как образовался кавернозный туберкулез легких?
Фаза распада вносит новые симптомы в клиническое течение любой формы туберкулеза. Для фазы распада характерен «синдром фазы распада»: кашель с наличием мокроты, хрипы в легких, кровохарканье, бактериовыделение. Эти же симптомы характерны и для кавернозного туберкулеза. Основные признаки распада и формирующейся каверны в доантибактериальный период были очень яркими, занимали ведущее место в симптоматике болезни. В лекциях Остроумова и Соколовского можно найти указания на то, что кашель с выделением мокроты — ведущий симптом туберкулеза, симптом, который мучает больного, симптом, который заставляет врача принимать всевозможные меры, чтобы как-то успокоить больного, дать ему уснуть ночью, хотя бы на короткий период. В настоящее время кашель носит совсем иной характер, этот симптом настолько не выражен, что больной даже может не обратить внимание на кашель, особенно если он курит. Человек с привычным кашлем не обращает никакого внимания на этот симптом. Кроме того, в настоящее время кашель продолжается сравнительно короткое время. Поэтому необходимо настойчиво расспрашивать больного о кашле. Это — особенность клиники деструктивного процесса на современном этапе. Мокроты у больного туберкулезом не бывает в большом количестве, при наличии фазы распада и при образовании каверны этот симптом нужно настойчиво искать. Хрипы выслушиваются в фазе распада и при наличии каверны, но услышать их трудно. Для того чтобы их выявить, нужно попросить больного покашлять и после этого глубоко вздохнуть — нужно выслушивать именно в том месте, где локализуются воспалительный процесс, каверна.
Следующий симптом — кровохарканье. Оно, конечно, бывает не у всех больных; приводятся разные цифры частоты кровохарканья при деструктивном процессе. У 12—16% больных (Д. Д. Яблоков) этот симптом довольно яркий, и если у больного кровохарканье, он, как правило, обращается к врачу, если кровь выделяется в большом количестве и появляется кровотечение, то такого больного госпитализируют. Кровохарканье и кровотечение помогают выявить скрытый туберкулезный процесс. Г. Р. Рубинштейн писал, что кровохарканье на фоне кажущегося здоровья, «гром среди ясного неба», — это симптом, который часто свидетельствует о наличии деструктивного прогрессирующего туберкулезного процесса. Наконец, бактериовыделение может быть выявлено методом как микроскопии, так и посева. У некоторых больных с наличием фазы распада и кавернозного туберкулеза можно обнаружить синдром распада в полном объеме, т. е. все его элементы. Это наблюдается менее чем у 50% таких больных, чаще имеются не все симптомы синдрома, а только его отдельные элементы.
Ведущее значение в выявлении каверны принадлежит рентгенологическому методу, в частности томографии (рис 6.13). Кавернозный туберкулез легких может характеризоваться наличием: а) эластической каверны, б) ригидной каверны, в) фиброзной каверны. Чаще всего наблюдаются эластическая и ригидная каверны. Фиброзная полость может быть лишь у некоторой группы больных, систематически подвергающихся химиотерапии, когда сохраняется каверна, но нет тех признаков, которые типичны для фиброзно-ка-вернозного туберкулеза. В современных условиях кавернозный туберкулез характеризуется сравнительно малосимптомным течением. Ярко выраженного течения, которое имело место при наличии каверны в прошлом, как правило, не наблюдается. Это несомненное доказательство изменившейся клинической картины кавернозного туберкулеза. С одной стороны, клиническая картина стала менее выраженная, она сопровождается не такими яркими клиническими симптомами, как в прошлом, с другой стороны, течение кавернозного туберкулеза стало более продолжительным. Если в прошлом можно было бы уловить эту фазу кавернозного процесса, но она была сравнительно короткой и не у всех больных, то с появлением химиопрепаратов сложилась иная ситуация. У одних больных образовавшаяся каверна закрывается (чаще это бывает тогда, когда каверна эластическая, в этом случае каверна может сравнительно быстро зажить с образованием рубца), у других больных с ригидной или фиброзной каверной даже в условиях длительной, настойчивой химиотерапии не всегда удается добиться заживления каверны. Наоборот, такая каверна может заживать очень медленно за счет постепенного уменьшения размеров полости, очищения стенок, гранулирования, такой процесс может растягиваться на месяцы.
И вот у тех больных, у которых каверна в процессе химиотерапии не заживает, сохраняется кавернозный туберкулез. Он характеризуется волнообразным течением, т. е. появлением периодических вспышек, обострений. Частота вспышек зависит от методики, дли-
Рис. 6.13. Кавернозный туберкулез легких.
а — рентгенограмма грудной клетки в прямой проекции, б — томограмма
Рис. 6.13. Продолжение, в — схема
тельности и эффективности химиотерапии. При более успешном лечении обострений может не быть долго, длительно может сохраняться стабилизация процесса. При химиотерапии менее эффективной, особенно при беспорядочном лечении или его отсутствии, у больных появляются периодические вспышки. В период вспышки отмечается синдром интоксикации: повышается температура тела, возникают слабость, снижение аппетита. Можно сказать, что этот синдром выражен не очень резко и может исчезать довольно быстро, особенно при удачно подобранной комбинации химиопрепаратов. В период вспышки у больного появляются грудные симптомы: кашель, выделение небольшого количества мокроты. Может быть кровохарканье (у некоторых больных периодически бывают кровохарканья даже в период интервалов). Чаще всего это связано или с сосудистыми изменениями типа аневризмы небольших артерий или варикозно расширенных вен в стенках бронхов. Кроме того, кровохарканье может быть результатом разрушения сосудистой стенки, расположенной в стенке каверны.
Бактериовыделение у больных кавернозным туберкулезом зависит от э4х})ективности химиотерапии. Если больной только выявлен и не лечился, у него в мокроте, конечно, обнаруживаются микобактерии, а вот в процессе лечения химиопрепаратами и если химиотерапия неэффективна, в дальнейшем бактериовыделение мо
жет быть постоянным. Постоянное бактериовыделение даже при клиническом благополучии, при отсутствии клинически выраженных вспышек должно расцениваться как признак активного туберкулеза. Продолжающееся бактериовыделение — чаще всего результат неадекватной химиотерапии или результат лекарственной резистентности микобактерии. Бактериовыделение может быть периодическим. Это тоже надо считать признаком активного туберкулеза, признаком продолжающегося туберкулезного процесса. И наконец, у больных может быть синдром «падения — подъема бактериальной популяции», т. е. наступает прекращение бактериовыделения, но через какое-то время, чаще через 4—6—8 мес после начала химиотерапии оно возобновляется. Как правило, синдром «падения — подъема» связан с развитием лекарственной резистентности и является весьма неблагоприятным признаком.
Большое значение при обследовании больного кавернозным туберкулезом имеет изучение в динамике лейкограмм. Такие признаки, как увеличение СОЭ, сдвиг влево, лимфопения, даже при клиническом благополучии являются признаками активного туберкулеза, обострения болезни, поэтому повторное исследование крови имеет большое значение.
Всем больным с кавернозным процессом нужно проводить бронхоскопию из-за того, что нередко такой процесс сопровождается эндобронхитом, а сопутствующий эндобронхит может препятствовать заживлению каверны даже при наличии эластической полости. Кроме того, при эндобронхите тактика лечения несколько меняется. У таких больных, помимо обычной химиотерапии, рекомендуется применение аэрозолей, эндобронхиальных вливаний. Эндобронхит может быть причиной феномена «раздувания каверны» или «растяжения каверны» (есть два термина — «раздутая» и «растянутая» каверна). Из-за эндобронхита может нарушаться проходимость бронха, и при нарушении последней по вентильному типу размеры каверн могут быть значительно больше, чем площадь деструкции. Легкое — орган эластичный, и далеко не всегда размер округлой тени каверны точно соответствует величине деструкции. Если при соответствующем лечении эндобронхита больного с раздутой или растянутой каверной восстанавливается дренирующая функция бронха, размер каверны резко уменьшается. Иногда такое уменьшение происходит сразу после бронхоскопии, потому что сама по себе бронхоскопия — мощный раздражитель бронхов и после нее иногда восстанавливается дренирующая функция, особенно, если отсасывается секрет, если в просвет бронха вводятся противовоспалительные средства. Феномен растянутой или раздутой каверны бывает только при эластических полостях. Поэтому если размеры полости быстро изменяются — это признак эластической каверны. Нужно обращать внимание не только на величину каверны, но и на ее локализацию, и нужно иметь в виду, что субплевральная локализация каверны создает крайне неблагоприятные условия для заживления. Субплевральные полости редко заживают даже при эластической каверне.
При оценке рентгенограмм и томограмм необходимо обращать внимание на наружные и внутренние контуры кольцевидной тени каверны, а также на состояние окружающей легочной ткани. Есть методы, которые позволяют изучать эластичность легочной ткани, что иногда очень важно при определении прогноза в плане возможности заживления каверны или отсутствия такой возможности. Кавернозный туберкулез требует того, чтобы больной был прежде всего госпитализирован. В условиях стационара после обследования необходимо начать химиотерапию, эта химиотерапия должна быть направлена на заживление каверны. Если не удается добиться заживления каверны, надо считать, что химиотерапия неэффективна, и таким больным показано хирургическое вмешательство.
Дата добавления: 2015-04-25; просмотров: 1342;
