Виразки 12-палої кишки.
Підвищена кислотність відіграє основну роль у розвитку виразок 12-палої кишки. В половини хворих спостерігається гіперсекреція кислоти, однак, навіть при нормальній кислотності шлунка може бути порушений добовий цикл секреції: буде відсутнє зниження секреції в нічні години. Також відомо, що при стимуляції гастрином у хворих, інфікованих Helicobacter pylori, синтез кислоти в 2-6 разів вищий, ніж у неінфікованих. Однак, слизовий захист також має важливе значення.
Чинники, які пошкоджують антикислотний захист в шлунку, здебільшого не впливають на 12-палу кишку: Helicobacter pylori не заселяє слизову оболонку 12-палої кишки, вона резистентна до дії жовчі і лужних іонів панкреатичного соку, лікарські препарати значно розводяться і всмоктуються до попадання в кишку. Однак, Helicobacter pylori впливає на виразкоутворення, бо інфекція сприяє шлунковій гіперсекреції, що зумовлює розвиток шлункової метаплазії у 12-палій кишці, і після цього відбувається колонізація метаплазованого епітелію Helicobacter pylori, що призводить до розвитку хронічного запалення, яке також провокує виразкоутворення.
Морфологічні зміни. Макроскопічно хронічні виразки здебільшого мають круглу або овальну форму. Розміри їх, як правило, не перевищують 2 см в діаметрі, однак, описані випадки, коли виразки досягали 10 см в діаметрі і більше. Глибина виразки різна, інколи вона досягає серозної оболонки. Краї виразки чіткі, щільні, змозолілі і підносяться над нормальною поверхнею.
В період загострення мікроскопічно у дні виразки виявляються некротизовані тканини і поліморфноклітинний ексудат, які покривають грануляційну тканину, розташовану над зрілою фіброзною (рубцевою) тканиною. В судинах рубцевої тканини часто спостерігаються фібриноїдні зміни і значне звуження кровоносних судин в результаті проліферації інтими.
В період ремісії в краях виразки виявляється рубцева тканина. Слизова оболонка по краях потовщена, гіперплазована.
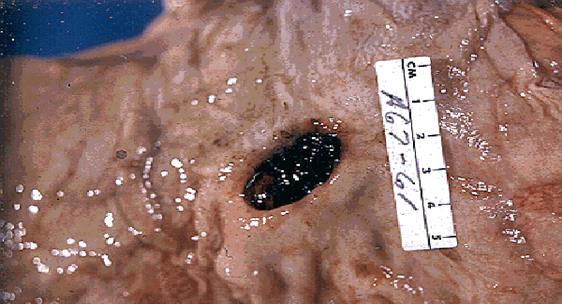
Хронічна виразка шлунка
Ускладнення.
1) виразково-деструктивні (кровотечі; перфорація – вміст травного тракту виливається в черевну порожнину, що призводить до розвитку перитоніту; пенетраця – проникнення виразки в органи, які поблизу розташовані, наприклад, підшлункову залозу або печінку); 2) запальні (гастрит, дуоденіт, перигастрит, пери дуоденіт); 3) виразково-рубцеві (звуження вхідного і вихідного відділів, деформація шлунка, звуження дванадцятипалої кишки, деформація її цибулини; 4) малігнізація виразки (розвиток раку із виразки); 5) комбіновані ускладнення.
РАК ШЛУНКА
Рак шлунка — одна із злоякісних пухлин людини, які зустрічаються найчастіше. За статистикою захворюваності рак шлунка займає перше місце в багатьох країнах, зокрема, в скандинавських країнах, Японії, Україні, Росії та інших державах СНД. Разом з тим, в США за останні двадцять років відбулося помітне зниження захворюваності на рак шлунка. Аналогічна тенденція відзначена у Франції, Англії, Іспанії, Ізраїлі. Багато фахівців вважають, що це відбулося завдяки поліпшенню умов зберігання продовольства з широким використанням холодильних установок, що дозволило зменшити потребу в консервантах. У цих країнах знизилося споживання солі, солених та копчених продуктів, підвищилося вживання молочних продуктів, екологічно чистих, свіжих овочів та фруктів.
Висока захворюваність на рак шлунка у вище наведених країнах, за винятком Японії, на думку багатьох авторів, зумовлена вживанням в їжу продуктів, які містять нітрити. З нітритів шляхом перетворення в шлунку утворюються нітрозаміни. Пряма локальна дія нітрозамінів, як вважається, є однією з найважливіших причин виникнення як раку шлунка, так і раку стравоходу. Висока захворюваність на рак шлунка в Японії, як припускають, зв’язана зі споживанням великої кількості копченої риби, яка містить поліциклічні вуглеводи, а не завдяки високому вмісту нітрозамінів у продуктах.
На сьогодні рак шлунка став виявлятися частіше в молодому віці, у вікових групах 40-50 років. Найбільшу групу серед раку шлунка складають аденокарциноми і недиференційовані раки. Раки виникають, як правило, на тлі хронічних запальних захворювань шлунка.
Допередракових станів відносять хронічний атрофічний гастрит, хронічну виразку шлунка, аденоматозні поліпи. До передракових гістологічних змін слизової оболонки шлунка відносять кишкову метаплазію і важку дисплазію. Разом з тим, деякі автори вважають, що рак шлунка може розвиватися і de novo, без диспластичних і метапластичних змін, які йому передують.
Локалізація. Найчастіше рак в шлунку виникає в пілоричному відділі, поза цим – на малій кривизні, в кардіальному відділі, на великій кривизні, рідше — на передній і задній стінці, дуже рідко — в ділянці дна.
Макроскопічні форми. Найчастіше рак шлунка має виразкову форму з горбистими піднесеними або плоскими краями, інколи в поєднанні з інфільтруючим ростом — виразково-інфільтративний рак, на другому місці є дифузний рак (форма інфільтрату) (з обмеженим або тотальнимураженням шлунка). Значно рідше в шлунку буває рак у вигляді вузла (бляшкоподібний, поліпозний, грибоподібний).
Гістологічні типи. Найчастішим гістологічним типом раку шлунка є аденокарцинома. З недиференційованих раків зустрічаються солідний, скірозний рак, а також персневидно-клітинний рак. В кардіальному відділі шлунка може розвиватися плоскоклітинний зроговілий і незроговілий рак.
Метастазування раку шлунка здійснюється лімфогенним, гематогенним та імплантаційним (контактним) шляхом. Особливе значення мають лімфогенні метастази в реґіонарні лімфатичні вузли, розташовані вздовж малої і великої кривизни шлунка, а також у лімфовузли великого і малого сальника. Вони з’являються першими і визначають обсяг і характер оперативного втручання. До віддалених лімфогенних метастазів відносяться метастази в лімфовузли воріт печінки (перипортальні), парапанкреатичні і парааортальні. До найважливіших за локалізацією відносяться ретроградні лімфогенні метастази:
— “вірховські метастази” — в надключичні лімфовузли (частіше в ліві);
— “крукенбергівський рак яєчників” — в обидва яєчники;
— “шнітцлерівські метастази” — в лімфовузли параректальної клітковини.
Крім того, можливі лімфогенні метастази в плевру, легені, очеревину.
Гематогенні метастази у вигляді множинних вузлів виявляються в печінці, легенях, підшлунковій залозі, кістках, нирках і наднирниках.
Імплантаційні метастази виявляються у вигляді множинних різної величини пухлинних вузлів у парієтальній та вісцеральній очеревині, які супроводжуються фібринозно-геморагічним ексудатом.
Ускладнення. До найчастіших ускладнень раку шлунка слід віднести:
— виснаження (кахексія), яке зумовлене порушенням травлення та інтоксикацією;
— хронічна анемія, пов’язане з голодуванням (порушене засвоєння їжі), дрібними але частими крововтратами, порушенням синтезу антианемічного фактора (фактор Кастла), пухлинною інтоксикацією, метастазами в кістковий мозок (порушення гемопоезу);
— постгеморагічна анемія, яка може виникнути в результаті роз’їдання великих судин і стати причиною смерті;
— перфорацію пухлинної виразки шлунка та розвиток перитоніту;
— флегмону шлунка в результаті інфікування;
— розвиток шлункової і кишкової непрохідності, яка виникає при проростанні і стисненні просвіту пілоруса і кишки (частіше ободової);
— розвиток механічної жовтяниці, портальної гіпертензії, асциту в результаті проростання пухлиною голівки підшлункової залози, жовчної протоки, ворітної вени або стиснення їх метастазами в лімфовузли воріт печінки.
 |
Фунгозний рак шлунку
Фунгозний або грибоподібний рак має вигляд вузлуватого, бугристого (рідше з гладкою поверхнею ) утворення, на короткій широкій основі. На поверхні вузла часто зустрічаються ерозії, крововиливи або фібринозно-гнійні нашарування. Пухлина м’яка, сіро-рожева або сіро-червона, добре відмежована.
АПЕНДИЦИТ
Апендицит – первинне запалення червоподібного відростка сліпої кишки зі своєрідним клінічним синдромом.
Розрізняють дві клініко-анатомічні форми апендициту: гостру і хронічну.
Гострий апендицит є найчастішою причиною невідкладних операцій в хірургії. Він зустрічається у всіх вікових групах, але переважно – у підлітків.
Найчастіше причинами гострого апендициту є обструкція просвіту апендикса фекаліями або збільшеною підслизовою оболонкою в результаті лімфоїдної гіперплазії, а також при перегині апендикса. При цьому в дистальному відрізку відбувається посилене розмноження мікроорганізмів, таких як Escherichia coli, Streptococcus faecalis і анаеробних бактерій. Ці бактерії опісля проникають у слизову та інші оболонки апендикса, викликаючи гостре запалення.
Патоморфологічні зміни. Прийнято розрізняти наступні основні морфологічні форми гострого апендициту:
— простий;
— поверхневий;
— деструктивний (який в свою чергу ділять на флегмонозний, апостематозний, флегмонозно-виразковий, гангренозний).
Всі ці форми по суті є морфологічним відображенням фаз гострого запального процесу в апендиксі, який завершується некрозом. Тривалість цього процесу 2-4 дні.
Гострий простий апендицит характеризується наявністю стазу в капілярах і венулах, набряк, крововиливи, крайове стояння лейкоцитів, лейкодіапедез найчастіше в дистальному відділі апендикса. Зовні апендикс виглядає нормальним, але діагноз підтверджується при гістологічному дослідженні.
Гострий поверхневий апендицит характеризується наявністю в дистальному відділі фокусів ексудативного гнійного запалення в слизовій оболонці, яке позначається як первинний афект.
Зміни, властиві простому або поверхневому апендициту, можуть бути зворотними. Однак, як правило, вони прогресують і розвивається деструктивний апендицит.
До кінця першої доби лейкоцитарний інфільтрат (переважають нейтрофіли) поширюється на всю товщину стінки відростка (флегмонозний апендицит). Макроскопічно запальний апендикс виглядає набряклим і червоним, його поверхня часто покрита фібринозно-гнійним ексудатом. Інколи на цьому тлі виявляються множинні дрібні гнійники, апендицит позначають як апостематозний. Гостре запалення слизової оболонки призводить до утворення виразок і запалення м’язового шару – це флегмонозно-виразковий апендицит. Завершуються гнійно-деструктивні зміни розвитком гангренозного апендициту. Відросток при цій формі товстий, стінка його сіро-брудного кольору, безструктурна зі смердючим запахом, з просвіту виділяється гній. Мікроскопічно мають місце поширені осередки некрозу з колоніями мікробів, крововиливи, тромби в судинах. Слизова оболонка практично на всьому протязі десквамована.
Ускладнення. Місцеве поширення запального процесу може призвести до втягнення периапендикулярних тканин, що проявляється розвитком “апендикулярного інфільтрату” або абсцесу. В результаті перфорації може розвинутися перитоніт, можуть утворитися віддалені абсцеси, найчастіше в прямокишково-міхурному і піддіафрагмальному просторах. Дуже рідко спостерігається поширення запалення по венах, що призводить до розвитку тромбофлебіту портальної вени з формуванням множинних пілефлебітичних абсцесів печінки.
Хронічний апендицит характеризується наявністю склеротичних та атрофічних процесів, на тлі яких можуть бути виявлені ознаки запально-деструктивних змін. Виникають спайки з навколишніми тканинами.
 |
Флегмонозний апендицит
Флегмонозний апендицит – макроскопічно апендикс виглядає набряклим і червоним, його поверхня часто покрита фібринозно-гнійним ексудатом. Інколи на цьому тлі виявляються множинні дрібні гнійники, апендицит позначають як апостематозний.
ТИФЛІТ -(typhlitis; грец. typhlos сліпий + itis) — запалення сліпої кишки, сегментарний коліт. Може виникати в результаті гематогенного поширення інфекції при гострих інфекційних хворобах (черевному тифі, сепсисі, кору, грипі та ін.). Можливий також перехід запального процесу на сліпу кишку лімфогенним шляхом із сусідніх органів. Тифліт може супроводжувати апендицит. Виникненню тифліту сприяє застій калу в сліпій кишці, благоприємний розвиток патогенної кишкової флори. При хворобі Крона, туберкульозі кишечнику, абдомінальному актиномікозі розвивається іліотифліт.
Перитоніт – запалення очеревини.
Етіологія:
1. Апендикулярний перитоніт.
2. Перитоніт при перфорації шлунка, дванадцятипалої кишки, тонкої кишки, товстої кишки (каловий перитоніт).
3. Перитоніт при запальних захворюваннях печінки та позапечінкових жовчних шляхів (жовчний перитоніт).
4. Перитоніт при гострій кишковій непрохідності та защемленні грижі.
5. Перитоніт при тромбозі мезентеріальних судин (геморагічний перитоніт).
6. Перитоніт при гострому панкреатиті (ферментативний, геморагічний перитоніт).
7. Перитоніт при перфораціях сечового міхура (сечовий перитоніт).
8. Пельвіоперитоніт (гінекологічний перитоніт).
9. Перитоніт при пошкодженнях живота:
a. Перитоніт в залежності від виду травми (перитоніт при закритих пошкодженнях, колото-різаних та вогнепальних пораненнях);
b. Перитоніт при пошкодженнях порожнистих, паренхіматозних органів та чисельних травмах органів живота.
Дата добавления: 2015-04-21; просмотров: 2111;
